நீரிழிவு நோயாளிகளில் இன்சுலின் நிர்வாகத்தின் சாத்தியமான சிக்கல்கள்
இன்சுலின் சிகிச்சை என்பது வகை 1 நீரிழிவு நோய்க்கு சிகிச்சையளிக்கும் ஒரு முறையாகும், சில சந்தர்ப்பங்களில், இரண்டாவது முறையாகும். இந்த நோயியல் கொண்ட ஒவ்வொரு நோயாளியும் மருத்துவர் பரிந்துரைக்கும் அளவை கடைபிடிக்க வேண்டும். சில நேரங்களில் இத்தகைய சிகிச்சை பல பக்க விளைவுகளை ஏற்படுத்துகிறது. ஒவ்வொரு நீரிழிவு நோயாளியும் அவர்களை அறிந்திருக்க வேண்டும். இன்சுலின் சிகிச்சையின் சிக்கல்கள் பின்னர் விவாதிக்கப்படும்.
நீரிழிவு நோய்க்கான சிகிச்சை
ஒரு நபர் கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தில் குறைபாடுகள் இருப்பது கண்டறியப்பட்டால், அவசர நடவடிக்கைகள் தேவை. இந்த வழக்கில் முன்னணி சிகிச்சையானது நீரிழிவு நோய்க்கான இன்சுலின் சிகிச்சை ஆகும். பல்வேறு காரணங்களுக்காக சிக்கல்கள் எழலாம்.
இருப்பினும், வகை 1 நோயால் பாதிக்கப்பட்ட நோயாளிகளின் வாழ்க்கைத் தரத்தை மேம்படுத்தக்கூடிய சிறந்த வழி எதுவுமில்லை. உடலில் இன்சுலின் அறிமுகம் நோயாளிகளின் இயல்பான நிலையை உறுதிப்படுத்த உங்களை அனுமதிக்கிறது.

இன்சுலின் சிகிச்சை என்பது டைப் 1 நீரிழிவு நோயாளிகளுக்கு சிகிச்சையளிக்க தீவிரமாக பயன்படுத்தப்படும் ஒரு முறையாகும், அதே போல் சில நோய்களின் போது (எடுத்துக்காட்டாக, ஒரு சளி) அறுவை சிகிச்சைக்கு வகை 2 நோயைக் கொண்ட ஒரு நோயாளியைத் தயாரிக்கும் போது.
மேலும், சர்க்கரை குறைக்கும் மருந்துகளின் பயனற்ற தன்மைக்கும் இந்த நுட்பம் பயன்படுத்தப்படுகிறது. வகை 2 நீரிழிவு நோயாளிகளுக்கு அவை பரிந்துரைக்கப்படுகின்றன.
வழங்கப்பட்ட சிகிச்சைக்கு இன்சுலின் அளவை சரியான கணக்கீடு தேவைப்படுகிறது. இதற்காக, நோயாளி ரத்தம் மற்றும் சிறுநீர் பரிசோதனை செய்கிறார். முடிவின் அடிப்படையில், மருத்துவர் இந்த மருந்தின் தினசரி அளவைக் கணக்கிடுகிறார். இது 3-4 ஊசி மருந்துகளாகப் பிரிக்கப்பட்டுள்ளது, இது நாள் முழுவதும் உள்ளார்ந்த முறையில் நிர்வகிக்கப்பட வேண்டும்.
மருந்து உட்கொண்ட பிறகு, நோயாளியின் இரத்த சர்க்கரை மற்றும் சிறுநீரை மருத்துவர் கண்காணிக்கிறார். தேவைப்பட்டால், மாற்றங்கள் செய்யப்படுகின்றன. இதற்காக, ஒவ்வொரு இன்சுலின் ஊசிக்கு (உணவு) ஒரு நபர் இரத்த தானம் செய்கிறார். அவர் காலையிலும், பகலிலும், இரவிலும் சிறுநீர் சேகரிக்கிறார். இன்சுலின் சிகிச்சையின் பொருத்தமற்ற அளவுகளுடன், சிக்கல்கள் தீவிரமாக இருக்கும். எனவே, மருந்தை உடலில் அறிமுகப்படுத்தும் செயல்முறை தீவிரமாக எடுத்துக் கொள்ளப்படுகிறது.
சிக்கல்கள்
டைப் 1 நீரிழிவு நோயால் பாதிக்கப்பட்டுள்ள ஒவ்வொரு நபரும் இன்சுலின் சிகிச்சையின் கொள்கைகளை தெளிவாக புரிந்து கொள்ள வேண்டும். சிக்கல்கள் அடிக்கடி எழுகின்றன. இருப்பினும், இது முக்கியமாக நோயாளியின் தவறு மூலம் நிகழ்கிறது. நோயின் ஆரம்பத்தில் இதுபோன்ற வாழ்க்கை அட்டவணையுடன் பழகுவது மிகவும் கடினம். ஆனால் காலப்போக்கில், இந்த செயல்முறை பொதுவானதாகிறது, மனிதர்களுக்கு இயற்கையானது.
இந்த ஹார்மோன் வாழ்நாள் முழுவதும் உடலில் அறிமுகப்படுத்தப்பட வேண்டும். சரியான டோஸ் பல்வேறு சிக்கல்களைத் தவிர்க்கும். நீரிழிவு நோய்க்கு இடைவெளி இருக்க முடியாது, சிகிச்சையிலிருந்து ஓய்வு பெறலாம். இன்சுலின் அறிமுகம் எப்போதும் தேவை. பல மீறல்களுடன் கடுமையான சிக்கல்கள் சாத்தியமாகும் என்பதை நினைவில் கொள்ள வேண்டும். முக்கியமானது:
- கண்களுக்கு முன் முக்காடு.
- கால்களின் வீக்கம்.
- Lipohypertrophy.
- Lipoatrophy.
- சிவப்பு நமைச்சல் புள்ளிகள் தோற்றம்.
- அலர்ஜி.
- கட்டி.
- கைபோகிலைசிமியா.
- எடை அதிகரிப்பு.
தற்போதுள்ள வகையான சிக்கல்கள் பல காரணங்களால் ஏற்படுகின்றன. இன்சுலின் ஒரு புரதம் என்பதை புரிந்து கொள்ள வேண்டும். இது ஒரு வகை 1 நோயைக் கொண்ட நீரிழிவு நோயாளியின் உடலில் சரியான அளவில் உற்பத்தி செய்யப்படுவதில்லை. ஆகையால், இது தொடர்ந்து உள்ளார்ந்த முறையில் நிர்வகிக்கப்படுகிறது. இதேபோன்ற நோயால் பாதிக்கப்பட்ட நோயாளிகளுக்கு வெவ்வேறு தோற்றத்தின் இன்சுலின் பரிந்துரைக்கப்படுகிறது. இது விலங்கு அல்லது மனிதனாக இருக்கலாம்.
இன்சுலின் என்ற ஹார்மோன் பல்வேறு வகைகளில் இருக்கலாம் என்பதை நினைவில் கொள்வது மதிப்பு. இது வேறுபட்ட செல்லுபடியாகும் காலத்தைக் கொண்டுள்ளது. உங்கள் தினசரி வழக்கம் மருந்துகளை எடுக்க கண்டிப்பாக சரிசெய்யப்படுகிறது. இன்சுலின் ஹோமோலோகஸ், ஹீட்டோரோலஜஸ் மற்றும் கலப்பு உள்ளன. அவை வெவ்வேறு நேரங்களில் நிர்வகிக்கப்படுகின்றன, இந்த கையாளுதல்களுக்கு உணவு உட்கொள்ளலைக் கட்டுப்படுத்துகின்றன.
இரத்தச் சர்க்கரைக் குறைவு
இன்சுலின் சிகிச்சையின் ஒரு சிக்கலானது இரத்தச் சர்க்கரைக் குறைவு ஆகும். ஹார்மோனின் அதிகப்படியான அளவு காரணமாக இந்த நிலை ஏற்படுகிறது. இந்த வழக்கில், நோயாளி உடலில் கார்போஹைட்ரேட்டுகளின் கடுமையான பற்றாக்குறையை அனுபவிக்கிறார். உட்செலுத்தப்பட்ட சிறிது நேரம் கழித்து, இரத்தத்தில் சர்க்கரை அளவு கடுமையாக குறையக்கூடும். இது ஒரு இரத்தச் சர்க்கரைக் குறைவு நிலையின் வளர்ச்சிக்கு வழிவகுக்கிறது.
நோயாளி நீடித்த செயலைப் பயன்படுத்தினால், அது பொருளின் அதிகபட்ச செறிவு நேரத்தில் ஏற்படலாம். வேகமாக செயல்படும் ஹார்மோனை எடுக்கும்போது, இந்த நிலை வேகமாக உருவாகிறது.

ஹைப்போகிளைசீமியா போன்ற இன்சுலின் சிகிச்சையுடன் இந்த வகை சிக்கல்கள் ஹார்மோனின் தவறான அளவை உட்கொள்வதால் மட்டுமல்ல ஏற்படக்கூடும் என்பது கவனிக்கத்தக்கது. விளையாட்டு, உடல் செயல்பாடு அல்லது உணர்ச்சி எழுச்சி விளையாடிய பிறகு, இது பெரும்பாலும் உருவாகிறது.
நீரிழிவு நோயாளிகளில், இந்த நிலையின் முதல் அறிகுறிகள் 5.5 mmol / L இன் காட்டி மூலம் ஏற்படலாம். சர்க்கரை அளவு விரைவாக வீழ்ச்சியடைவதால் இது ஏற்படுகிறது. சரிவு மெதுவாக இருந்தால், ஒரு நபர் நீண்ட காலமாக அவர்களின் நல்வாழ்வில் விலகல்களை உணரக்கூடாது. அதே நேரத்தில், இரத்தத்தில் குளுக்கோஸின் அளவு படிப்படியாக 2.7 மிமீல் / எல் ஆக குறையும்.
அத்தகைய நோயறிதலுடன் கூடிய ஒவ்வொரு நபரும் தனது உடலுக்கான அசாதாரண நிலைமைகள் மற்றும் இன்சுலின் சிகிச்சையின் சிக்கல்களைப் பற்றி அறிந்து கொள்ள வேண்டும். இரத்தச் சர்க்கரைக் குறைவின் முக்கிய அறிகுறிகள் கடுமையான பசி, இதயத் துடிப்பு, கைகால்கள் நடுங்குதல் மற்றும் வியர்த்தல் போன்ற உணர்வாகும். கார்போஹைட்ரேட்டுகளின் பற்றாக்குறை அதிகரித்தால், வலிப்பு தோன்றும். ஒரு நபர் சுயநினைவை இழக்கக்கூடும்.
இரத்தச் சர்க்கரைக் குறைவுடன் எவ்வாறு நடந்துகொள்வது?
இன்சுலின் சிகிச்சையின் சிக்கல்களைத் தடுப்பது, முதலில், பல்வேறு நிலைமைகள் தோன்றுவதற்கான காரணங்கள் மற்றும் அவற்றுக்கு எதிரான போராட்டத்தை நன்கு அறிந்திருப்பதைக் குறிக்கிறது.
ஒரு நபர் தனது சர்க்கரை அளவு வீழ்ச்சியடைந்து வருவதாக உணர்ந்தால், நீங்கள் ஒரு சிறிய அளவு கார்போஹைட்ரேட் உணவை உண்ண வேண்டும். இது 100 கிராம் மஃபின், ஸ்வீட் டீ அல்லது சுத்திகரிக்கப்பட்ட சர்க்கரையின் 3-4 துண்டுகளாக இருக்கலாம். இந்த நோயறிதலுடன் கூடிய சிலர் எப்போதும் தங்கள் பணப்பையில் அல்லது பாக்கெட்டில் ஒரு மிட்டாய் பட்டியை எடுத்துச் செல்வார்கள். இது ஒரு பொதுவான முன்னெச்சரிக்கையாகும், இது சில நேரங்களில் உயிர்களைக் காப்பாற்றும்.

கார்போஹைட்ரேட் உணவுகளை சாப்பிட்ட பிறகு எந்த முன்னேற்றமும் ஏற்படவில்லை என்றால், அவர்கள் இனிப்புகளின் அதே பகுதியை சாப்பிடுவார்கள்.
இல்லையெனில், ஒரு நபருக்கு இரத்தச் சர்க்கரைக் குறைவு இருக்கலாம். இங்கே உங்களுக்கு மருத்துவர்களின் உதவி தேவைப்படும். ஆம்புலன்ஸ் குழு 60 மில்லி குளுக்கோஸ் கரைசலை (40%) நரம்பு வழியாக செலுத்துகிறது. இது நோயாளியை உறுதிப்படுத்த உங்களை அனுமதிக்கிறது. எந்த முன்னேற்றமும் ஏற்படவில்லை என்றால், 10 நிமிடங்களுக்குப் பிறகு ஊசி தோலடி மீண்டும் மீண்டும் செய்யப்படுகிறது.
ஒரு நபர் ஆம்புலன்ஸ் 20 நிமிடங்களுக்கு மேல் பயணிக்கக்கூடிய நகரத்திலிருந்து தொலைதூர பகுதியில் வசிக்கிறாரென்றால், இரத்தச் சர்க்கரைக் குறைவு கோமா நோய்க்கு தேவையான அனைத்தையும் அவர் வீட்டில் வைத்திருக்க வேண்டும். உறவினர்கள் நரம்பு குளுக்கோஸ் படிப்புகளை எடுக்க வேண்டும். இது இன்றியமையாதது.
சரியான நேரத்தில் சரியான நேரத்தில் நடவடிக்கை எடுக்காவிட்டால் இரத்தச் சர்க்கரைக் குறைவு மரணத்திற்கு வழிவகுக்கும். குறிப்பாக, இதயம், இரத்த நாளங்கள் அல்லது மூளை போன்ற நோய்களைக் கொண்ட வயதானவர்களுக்கு இதுபோன்ற மீறல் ஏற்படுகிறது. சர்க்கரை அளவு அடிக்கடி குறைந்துவிட்டால், இது மீளமுடியாத மன நோய்களின் வளர்ச்சிக்கு வழிவகுக்கும். நினைவாற்றலும் புத்திசாலித்தனமும் மோசமடைகின்றன.
இன்சுலின் எதிர்ப்பு
இன்சுலின் சிகிச்சையின் சாத்தியமான சிக்கல்களில் ஒன்று ஹார்மோனுக்கு செல்கள் உணர்திறன் குறைவது ஆகும். இந்த நிலை பல காரணங்களுக்காக ஏற்படுகிறது. இதன் விளைவாக, ஒரு நபர் இன்சுலின் எதிர்ப்பை உருவாக்குகிறார். இந்த வழக்கில், மருந்தின் அளவு அதிகரிக்கப்படுகிறது. ஹார்மோன் பற்றாக்குறையை ஈடுசெய்ய, 100-200 யூனிட் இன்சுலின் அளவு தேவைப்படுகிறது.

உடலில் ஏற்பிகளின் எண்ணிக்கை அல்லது தொடர்பு குறைவதால் இதேபோன்ற விலகல் ஏற்படலாம். இந்த நிலை பெரும்பாலும் ஹார்மோனுக்கு அல்லது ஏற்பிகளுக்கு ஆன்டிபாடிகளின் வளர்ச்சியின் விளைவாகும்.
சில நொதிகளால் புரதத்தின் முறிவு அல்லது நோயெதிர்ப்பு வளாகங்களால் அதன் பிணைப்பு காரணமாக இன்சுலின் எதிர்ப்பு ஏற்படுகிறது.
கான்ட்ரான்சுலின் ஹார்மோன்களின் உற்பத்தி அதிகரிப்பதன் மூலம் மருந்துக்கான உணர்திறன் குறையக்கூடும்.
சரியான சிகிச்சையை பரிந்துரைக்க, அத்தகைய நிலை தோன்றுவதற்கான சரியான காரணத்தை மருத்துவர் கண்டுபிடிக்க வேண்டும். நோயறிதலின் போது, நாள்பட்ட தொற்று நோய்களின் அறிகுறிகள் (எடுத்துக்காட்டாக, சைனசிடிஸ், கோலிசிஸ்டிடிஸ் போன்றவை) அகற்றப்படுகின்றன. நாளமில்லா சுரப்பிகளின் செயல்பாடு பற்றிய பகுப்பாய்வும் மேற்கொள்ளப்படுகிறது. மருத்துவர் இன்யூலின் வகையை மாற்றுவார். சில நேரங்களில் சிகிச்சையானது உடலில் சர்க்கரையை குறைக்க உதவும் மாத்திரைகளுடன் கூடுதலாக வழங்கப்படுகிறது.
இன்சுலின் சிகிச்சையின் சிக்கலுக்கான காரணத்தை நிறுவுவது முக்கியம். குளுக்கோகார்ட்டிகாய்டுகளின் பயன்பாடு சில சந்தர்ப்பங்களில் குறிக்கப்படுகிறது. இன்சுலின் தினசரி அளவு உயர்கிறது. இதனுடன், நோயாளி ப்ரெட்னிசோனை (1 மி.கி / கி.கி) 10 நாட்களுக்கு எடுத்துக்கொள்கிறார். அதன் பிறகு, நோயாளியின் நிலைக்கு ஏற்ப, மருந்தின் அளவு குறைக்கப்படுகிறது.
சில சந்தர்ப்பங்களில், மருத்துவர் சல்பேட் இன்சுலின் நோயாளிக்கு பரிந்துரைக்கிறார். பொருள் ஆன்டிபாடிகளுடன் வினைபுரிவதில்லை, கிட்டத்தட்ட ஒருபோதும் ஒவ்வாமையை ஏற்படுத்தாது. இந்த வகை ஹார்மோன்களின் அளவை சரியாக சரிசெய்ய வேண்டியது அவசியம்.
சிகிச்சையின் விளைவாக பெரும்பாலும் எழும் மற்றொரு சிக்கல் இது. ஒவ்வாமை உள்ளூர் மற்றும் பொதுமைப்படுத்தப்படலாம்.
இரண்டாவது வழக்கில், முகம் மற்றும் கழுத்தில் யூர்டிகேரியா ஏற்படுகிறது. குமட்டல், மூக்கு, கண்கள் மற்றும் வாயின் சளி சவ்வுகளில் அரிப்பு தோன்றக்கூடும். சில நேரங்களில் அனாபிலாக்டிக் அதிர்ச்சி உருவாகிறது.
இன்சுலின் சிகிச்சையின் உள்ளூர் சிக்கல் ஊசி பகுதியில் வீக்கம் மற்றும் அரிப்பு மூலம் வெளிப்படுகிறது. மேலும், கடினப்படுத்துதலை இங்கே தீர்மானிக்க முடியும். பெரும்பாலான சந்தர்ப்பங்களில் இதுபோன்ற நிலை முறையற்ற ஊசி மூலம் ஏற்படுகிறது (ஊசி மந்தமானதாக அல்லது தடிமனாக இருக்கிறது, தயாரிப்பு குளிர்ச்சியாக இருக்கிறது).
இத்தகைய நிலைமைகளுக்கு இன்சுலின் வகையை மாற்ற வேண்டும். நீங்கள் ஹார்மோன் உற்பத்தியாளரை மாற்றலாம் அல்லது விலங்கு தயாரிப்பிலிருந்து மனிதனுக்கு மாறலாம். ஒவ்வாமை என்பது பெரும்பாலும் உடலின் ஒரு எதிர்வினை என்பது ஒரு ஹார்மோனுக்கு அல்ல, ஆனால் அதன் கலவையில் ஒரு பாதுகாப்பிற்கு. கூடுதல் ஊசி பொருட்கள் மிகவும் வித்தியாசமாக இருக்கும். எனவே, மற்ற வகை இன்சுலின் பயன்படுத்த முயற்சிப்பது மதிப்பு.
மருந்தை மாற்ற முடியாவிட்டால், பல ஒவ்வாமை மருந்துகள் பயன்படுத்தப்படுகின்றன. லேசான சிக்கல்களுக்கு, ஹைட்ரோகார்ட்டிசோன் பொருத்தமானது. கடுமையான சந்தர்ப்பங்களில், "கால்சியம் குளோரைடு", "டிஃபென்ஹைட்ரமைன்", "சுப்ராஸ்டின்" போன்றவற்றை நியமிக்கவும்.
கொழுப்பணு சிதைவு
குழந்தைகள் மற்றும் பெரியவர்களுக்கு இன்சுலின் சிகிச்சையின் சிக்கல்களைக் கருத்தில் கொண்டு, லிபோடிஸ்ட்ரோபி போன்ற ஒரு நிலையைக் குறிப்பிடுவது மதிப்பு. இது ஹைபர்டிராஃபிக் மற்றும் அட்ரோபிக் ஆக இருக்கலாம்.
இரண்டாவது வழக்கில், நீண்டகால ஹைபர்டிராஃபியின் பின்னணிக்கு எதிராக நோயியல் உருவாகிறது. அத்தகைய மாநிலங்களின் வளர்ச்சியின் சில வழிமுறைகளுக்கு விஞ்ஞானிகள் அறியப்படவில்லை. புற நரம்புகளுக்கு நிலையான அதிர்ச்சி மற்றும் நியூரோட்ரோபிக் வகையின் மேலும் உள்ளூர் கோளாறுகள் காரணமாக இந்த விலகல்கள் எழுகின்றன என்று அவர்களில் சிலர் நம்புகிறார்கள். போதுமான தூய்மையான இன்சுலின் காரணமாக இத்தகைய கோளாறுகள் ஏற்படலாம்.
மோனோகாம்பொனென்ட் பாடல்களின் வரவேற்புக்கு மாறுவது அவசியம். இந்த வழக்கில், எதிர்மறை வெளிப்பாடுகள் குறைக்கப்படுகின்றன. நீங்கள் சரியான வழியில் செலுத்த வேண்டும்.
லிபோடிஸ்ட்ரோபியின் பின்னணியில், இன்சுலின் எதிர்ப்பு பெரும்பாலும் உருவாகிறது. அத்தகைய நிலைமைகளுக்கு ஒரு முன்கணிப்பு இருந்தால், நீங்கள் தொடர்ந்து ஊசி தளத்தை மாற்ற வேண்டும், இன்சுலின் சிகிச்சையின் அனைத்து விதிகளையும் கண்டிப்பாக கடைபிடிக்க வேண்டும். மேலும், இந்த வழக்கில் உள்ள ஹார்மோன் நோவோகைனின் ஒரு தீர்வு (0.5%) உடன் சம அளவில் நீர்த்தப்பட வேண்டும்.
கண்களுக்கு முன் முக்காடு, அரிப்பு, புள்ளிகள், புண்
இன்சுலின் சிகிச்சையின் சிக்கல்கள் மிகவும் வித்தியாசமாக இருக்கும். சில சமயங்களில் போதைப்பொருள் காரணமாக மக்கள் கண்களுக்கு முன்பாக ஒரு முக்காடு இருப்பதாக புகார் கூறுகிறார்கள். இது அச om கரியத்தை ஏற்படுத்துகிறது, எதையும் படிக்க கடினமாக உள்ளது. இந்த நிலை மிகவும் ஆபத்தானது. இந்த அறிகுறி பெரும்பாலும் ரெட்டினோபதி (ஃபண்டஸ் சேதம்) உடன் குழப்பமடைகிறது.
ஆனால் முக்காடு பெரும்பாலும் லென்ஸ் ஒளிவிலகல் அம்சங்களால் ஏற்படுகிறது. அவர் மருந்து உட்கொள்வதில் மிகவும் பதிலளிக்கிறார். சமீபத்தில் ஹார்மோனை எடுக்கத் தொடங்கியவர்களில் கண்களுக்கு முன் முக்காடு தோன்றும். 2-3 வாரங்களுக்குப் பிறகு, இந்த அறிகுறி தானாகவே மறைந்துவிடும். எந்தவொரு சந்தர்ப்பத்திலும் இதேபோன்ற அறிகுறி தோன்றும்போது ஊசி கொடுப்பதை நிறுத்தக்கூடாது.
இன்சுலின் எடுக்கும்போது கால்கள் வீங்கக்கூடும். இது ஒரு தற்காலிக அறிகுறியாகும், இது மருந்து நிர்வாகத்தின் முதல் வாரங்களில் காணப்படுகிறது. ஹார்மோன் காரணமாக, உடலில் சோடியம் மற்றும் நீர் தக்கவைக்கப்படுகின்றன. படிப்படியாக, உடல் புதிய நிலைமைகளுக்குப் பழகும். வீக்கம் நீங்கும். அதே காரணத்திற்காக, சிகிச்சையின் ஆரம்பத்தில் இரத்த அழுத்தம் அதிகரிக்கக்கூடும்.
உட்செலுத்தப்பட்ட இடத்தில், சில நோயாளிகளுக்கு நமைச்சல் சிவப்பு புள்ளிகள் தோன்றக்கூடும். அவை கடுமையான அச .கரியத்தை ஏற்படுத்துகின்றன. இந்த வழக்கில், மருந்து ஹைட்ரோகார்டிசோனுடன் கலக்கப்படுகிறது. முன்னதாக, சில நோயாளிகள் இன்சுலின் ஒரு புண்ணாக எடுத்துக் கொள்ளும்போது இதுபோன்ற ஒரு நிகழ்வைக் குறிப்பிட்டனர். இன்று, அத்தகைய நோயியல் நடைமுறையில் காணப்படவில்லை.
பிற விலகல்கள்
இன்சுலின் சிகிச்சையின் பிற சிக்கல்கள் உள்ளன. விரும்பத்தகாத நிகழ்வுகளில் ஒன்று வேகமாக எடை அதிகரிப்பது. ஹார்மோன் எடுக்கும் நோயாளிகள் சராசரியாக 3-5 கிலோ வரை குணமடைவார்கள். இது மிகவும் சாதாரணமானது. இன்சுலின் எடுத்துக்கொள்வது லிபோஜெனீசிஸின் செயல்முறையை செயல்படுத்துகிறது (தோலின் கீழ் கொழுப்பு வடிவங்கள்). மேலும், பசி அதிகரிக்கும்.
ஒரு உருவத்தை பராமரிக்க, நீங்கள் ஒரு உணவை கவனமாக தேர்ந்தெடுக்க வேண்டும். உணவு உட்கொள்ளும் அதிர்வெண், அதன் கலோரி உள்ளடக்கத்திற்கு கட்டுப்பாடு தேவை. இல்லையெனில், இது எண்ணிக்கை மட்டுமல்ல, பொது நல்வாழ்வையும் எதிர்மறையாக பாதிக்கும். கூர்மையான எடை அதிகரிப்பால் பல்வேறு நோயியல் தோன்றக்கூடும்.
இன்சுலின் எடுத்துக்கொள்வது இரத்தத்தில் பொட்டாசியம் குறைவதற்கு வழிவகுக்கிறது என்பதையும் கவனத்தில் கொள்ள வேண்டும். எனவே, நீரிழிவு நோயாளிகளுக்கு ஒரு சிறப்பு உணவு காட்டப்படுகிறது. மெனுவில் பெர்ரி, சிட்ரஸ் பழங்கள், கீரைகள் (குறிப்பாக வோக்கோசு), காய்கறிகள் (வெங்காயம், முட்டைக்கோஸ், முள்ளங்கி) சேர்க்க வேண்டும். உங்கள் தினசரி, உணவு மற்றும் இன்சுலின் நிர்வாக விதிகளை பொறுப்புடன் குறிப்பிடுகையில், உடலில் சிகிச்சையின் பாதகமான விளைவுகளை நீங்கள் குறைக்கலாம்.
தடுப்பு
ஒவ்வொரு நீரிழிவு நோயாளியும் இன்சுலின் சிகிச்சையின் சிக்கல்களை எவ்வாறு தடுப்பது என்பதை அறிந்திருக்க வேண்டும். பல எளிய விதிகளை பின்பற்ற வேண்டும். இரத்தத்தில் குளுக்கோஸின் அளவை தொடர்ந்து கண்காணிக்க வேண்டியது அவசியம். இது உணவுக்குப் பிறகு செய்யப்படுகிறது. குறிகாட்டிகள் சரி செய்யப்பட்டுள்ளன. அதே நேரத்தில், உடல் அல்லது உணர்ச்சி மன அழுத்தம் இருந்ததா என்பதைக் கவனத்தில் கொள்ள வேண்டும். நோய்கள், குறிப்பாக வெப்பநிலை அதிகரிப்பு அல்லது அழற்சி தன்மை கொண்டவை, சர்க்கரையின் அளவை அளவிடுவதற்கான முடிவுகளை சரிசெய்யும்போது கவனிக்கப்பட வேண்டும்.
இன்சுலின் அளவை மருத்துவரிடம் சரிசெய்ய வேண்டும். அதே நேரத்தில் சிறப்பு உணவுகளை கடைபிடிக்கவும். சோதனை கீற்றுகள் மூலம் உங்கள் சர்க்கரை அளவை நீங்கள் கட்டுப்படுத்தலாம். அவை சிறுநீரில் மூழ்கி, அதன் விளைவாக ஒரு கட்டுப்பாட்டு புலத்திற்கு எதிராக சரிபார்க்கப்படுகிறது. இரத்த பரிசோதனை மிகவும் துல்லியமானது, ஆனால் வீட்டில், சோதனை கீற்றுகள் பயன்படுத்த எளிதானது. நீங்கள் ஒரு குளுக்கோமீட்டரை வாங்கலாம். நாளின் ஒரு குறிப்பிட்ட நேரத்தில் ஒரு நபரின் நிலை குறித்த துல்லியமான முடிவுகளைப் பெற இது உங்களை அனுமதிக்கும்.
ஒரு நீரிழிவு நோயாளி தனது உடல் எடையை கண்காணிக்க வேண்டும். அதிக எடையுடன் இருப்பதற்கு உடனடியாக திருத்தம் தேவை.
இன்சுலின் சிகிச்சையின் சாத்தியமான சிக்கல்களைக் கருத்தில் கொண்டு, ஆரம்ப கட்டங்களில் அவற்றின் இருப்பை நீங்கள் தீர்மானிக்க முடியும். மருந்து எடுத்துக்கொள்வதற்கான தெளிவான விதிகளை கடைபிடிப்பதன் மூலம், எதிர்காலத்தில் பல்வேறு விரும்பத்தகாத சூழ்நிலைகளை நீங்கள் தவிர்க்கலாம்.
இன்சுலின் சிகிச்சையின் வகைகள்
நோயாளிக்கு அதிக எடையுடன் இருப்பதில் சிக்கல் இல்லை மற்றும் அதிக உணர்ச்சி மிகுந்த சுமைகளை அனுபவிக்காவிட்டால், இன்சுலின் 1 கிலோ உடல் எடையின் அடிப்படையில் ஒரு நாளைக்கு ½ - 1 யூனிட் 1 நேரத்தில் பரிந்துரைக்கப்படுகிறது. இந்த வழக்கில், தீவிர இன்சுலின் சிகிச்சை ஹார்மோனின் இயற்கையான சுரப்பின் உருவகப்படுத்தியாக செயல்படுகிறது.
இன்சுலின் சிகிச்சைக்கான விதிகள் இந்த நிபந்தனைகளை பூர்த்தி செய்ய வேண்டும்:
- குளுக்கோஸைப் பயன்படுத்த போதுமான அளவு மருந்து நோயாளியின் உடலில் நுழைய வேண்டும்,
- வெளிப்புறமாக நிர்வகிக்கப்படும் இன்சுலின்கள் அடித்தள சுரப்பின் முழுமையான பிரதிபலிப்பாக மாற வேண்டும், அதாவது கணையம் உற்பத்தி செய்யும் (சாப்பிட்ட பிறகு மிக உயர்ந்த வெளியேற்றத்தை உள்ளடக்கியது).
மேலே பட்டியலிடப்பட்டுள்ள தேவைகள் இன்சுலின் சிகிச்சை முறைகளை விளக்குகின்றன, இதில் தினசரி அளவு நீடித்த அல்லது குறுகிய செயல்பாட்டு இன்சுலின்களாக பிரிக்கப்படுகிறது.
நீண்ட இன்சுலின் பெரும்பாலும் காலை மற்றும் மாலை நேரங்களில் நிர்வகிக்கப்படுகிறது மற்றும் கணையத்தின் செயல்பாட்டின் உடலியல் உற்பத்தியை முற்றிலும் பிரதிபலிக்கிறது.
கார்போஹைட்ரேட்டுகள் நிறைந்த உணவுக்குப் பிறகு குறுகிய இன்சுலின் எடுத்துக்கொள்வது நல்லது.இந்த வகை இன்சுலின் அளவு தனித்தனியாக தீர்மானிக்கப்படுகிறது மற்றும் கொடுக்கப்பட்ட உணவில் எக்ஸ்இ (ரொட்டி அலகுகள்) எண்ணிக்கையால் தீர்மானிக்கப்படுகிறது.
கர்ப்ப காலத்தில் இன்சுலின் சிகிச்சை
கர்ப்ப காலத்தில் நீரிழிவு நோய்க்கு சிகிச்சையளிப்பது இரத்த சர்க்கரை செறிவை பராமரிப்பதை நோக்கமாகக் கொண்டுள்ளது, அவை பின்வருமாறு:
- காலையில் வெற்று வயிற்றில் - 3.3-5.6 மிமீல் / எல்.
- சாப்பிட்ட பிறகு, 5.6-7.2 மிமீல் / எல்.
1-2 மாதங்களுக்கு இரத்த சர்க்கரையை தீர்மானிப்பது சிகிச்சையின் செயல்திறனை மதிப்பீடு செய்ய உங்களை அனுமதிக்கிறது. ஒரு கர்ப்பிணிப் பெண்ணின் உடலில் வளர்சிதை மாற்றம் மிகவும் நடுங்குகிறது. இந்த உண்மைக்கு இன்சுலின் சிகிச்சையின் விதிமுறை (விதிமுறை) அடிக்கடி திருத்தப்பட வேண்டும்.
டைப் 1 நீரிழிவு நோயுள்ள கர்ப்பிணிப் பெண்களுக்கு, இன்சுலின் சிகிச்சை பின்வருமாறு பரிந்துரைக்கப்படுகிறது: காலை மற்றும் போஸ்ட்ராண்டியல் ஹைப்பர் கிளைசீமியாவைத் தடுக்க, நோயாளிக்கு ஒரு நாளைக்கு குறைந்தது 2 ஊசி தேவைப்படுகிறது.
குறுகிய அல்லது நடுத்தர இன்சுலின் முதல் காலை உணவுக்கு முன்பும் கடைசி உணவுக்கு முன்பும் நிர்வகிக்கப்படுகிறது. ஒருங்கிணைந்த அளவுகளும் பயன்படுத்தப்படலாம். மொத்த தினசரி அளவை சரியாக விநியோகிக்க வேண்டும்: மொத்த அளவின் 2/3 காலையிலும், 1/3 பகுதி - இரவு உணவிற்கு முன்பும்.
இரவு மற்றும் விடியல் ஹைப்பர் கிளைசீமியாவைத் தடுக்க, "இரவு உணவிற்கு முன்" என்ற டோஸ் படுக்கைக்கு சற்று முன் செய்யப்பட்ட ஊசிக்கு மாற்றப்படுகிறது.
சிகிச்சை மற்றும் தடுப்பு
வகை 2 நீரிழிவு நோயாளிகளுக்கு சிகிச்சையளிக்க ஒரு குறிப்பிட்ட திட்டம் தேவைப்படுகிறது. இந்த சிகிச்சையின் சாராம்சம் என்னவென்றால், நோயாளி சர்க்கரையை குறைக்கும் மருந்துகளில் படிப்படியாக சிறிய அளவிலான பாசல் இன்சுலின் சேர்க்கத் தொடங்குகிறார்.
நீடித்த-செயல்படும் இன்சுலின் (எடுத்துக்காட்டாக, இன்சுலின் கிளார்கின்) உச்சமற்ற அனலாக் வடிவத்தில் வழங்கப்படும் ஒரு அடித்தள தயாரிப்பை முதன்முறையாக எதிர்கொள்கிறது, நோயாளிகள் ஒரு நாளைக்கு 10 IU என்ற அளவில் நிறுத்த வேண்டும். முன்னுரிமை, ஊசி மருந்துகள் நாளின் ஒரே நேரத்தில் வழங்கப்படுகின்றன.
நீரிழிவு நோய் தொடர்ந்து முன்னேறி, சர்க்கரை குறைக்கும் மருந்துகளை (டேப்லெட் வடிவம்) பாசல் இன்சுலின் ஊசி மூலம் இணைப்பது விரும்பிய முடிவுகளுக்கு வழிவகுக்காது என்றால், இந்த வழக்கில் மருத்துவர் நோயாளியை முழுமையாக ஊசி முறைக்கு மாற்ற முடிவு செய்கிறார்.
அதே நேரத்தில், பல்வேறு பாரம்பரிய மருந்துகளின் பயன்பாடு ஊக்குவிக்கப்படுகிறது, ஆனால் அவற்றில் ஏதேனும் கலந்துகொள்ளும் மருத்துவரால் அங்கீகரிக்கப்பட வேண்டும்.
குழந்தைகள் நோயாளிகளின் ஒரு சிறப்பு குழு, எனவே குழந்தை பருவ நீரிழிவு நோய்க்கு இன்சுலின் சிகிச்சைக்கு எப்போதும் ஒரு தனிப்பட்ட அணுகுமுறை தேவைப்படுகிறது. பெரும்பாலும், குழந்தைகளுக்கு சிகிச்சையளிக்க, இன்சுலின் நிர்வாகத்தின் 2-3 மடங்கு திட்டங்கள் பயன்படுத்தப்படுகின்றன. சிறிய நோயாளிகளுக்கு ஊசி போடுவதைக் குறைக்க, குறுகிய மற்றும் நடுத்தர வெளிப்பாடு நேரங்களைக் கொண்ட மருந்துகளின் கலவையானது நடைமுறையில் உள்ளது.
பின்வரும் திட்டத்தின் படி இன்சுலின் சிகிச்சை மேற்கொள்ளப்படுகிறது:
- தோலடி ஊசி போடுவதற்கு முன், உட்செலுத்துதல் தளம் சற்று பிசையப்படுகிறது.
- ஒரு ஊசிக்குப் பிறகு சாப்பிடுவது அரை மணி நேரத்திற்கு மேல் நகரக்கூடாது.
- அதிகபட்ச டோஸ் 30 அலகுகளுக்கு மிகாமல் இருக்கலாம்.
ஒவ்வொரு சந்தர்ப்பத்திலும், இன்சுலின் சிகிச்சையின் சரியான அட்டவணை ஒரு மருத்துவராக இருக்க வேண்டும். சமீபத்தில், இன்சுலின் சிரிஞ்ச்கள் சிகிச்சையைச் செய்ய பயன்படுத்தப்பட்டுள்ளன, நீங்கள் வழக்கமான இன்சுலின் சிரிஞ்ச்களை மிக மெல்லிய ஊசியுடன் பயன்படுத்தலாம்.
சிரிஞ்ச் பேனாக்களின் பயன்பாடு பல காரணங்களுக்காக மிகவும் பகுத்தறிவுடையது:
- ஒரு சிறப்பு ஊசிக்கு நன்றி, ஒரு ஊசி மூலம் வலி குறைக்கப்படுகிறது.
- சாதனத்தின் வசதி எந்த இடத்திலும் எந்த நேரத்திலும் ஊசி போட உங்களை அனுமதிக்கிறது.
- சில சிரிஞ்ச் பேனாக்கள் இன்சுலின் குப்பிகளைக் கொண்டுள்ளன, இது மருந்துகளின் சேர்க்கை மற்றும் வெவ்வேறு திட்டங்களைப் பயன்படுத்த அனுமதிக்கிறது.
வகை 1 மற்றும் வகை 2 நீரிழிவு நோய்க்கான இன்சுலின் விதிமுறைகளின் கூறுகள் பின்வருமாறு:
- காலை உணவுக்கு முன், நோயாளி குறுகிய அல்லது நீடித்த நடவடிக்கைக்கான மருந்தை வழங்க வேண்டும்.
- மதிய உணவுக்கு முன் இன்சுலின் ஊசி ஒரு குறுகிய செயல்பாட்டு ஹார்மோனைக் கொண்டிருக்க வேண்டும்.
- இரவு உணவிற்கு முந்தைய ஊசி குறுகிய இன்சுலின் அடங்கும்.
- படுக்கைக்குச் செல்வதற்கு முன், நோயாளி நீண்டகால தயாரிப்பை வழங்க வேண்டும்.
மனித உடலில் நிர்வாகத்தின் பல பகுதிகள் உள்ளன. ஒவ்வொரு மண்டலத்திலும் மருந்தின் உறிஞ்சுதல் விகிதம் வேறுபட்டது. இந்த குறிகாட்டிக்கு வயிறு அதிகம் பாதிக்கப்படுகிறது.
நிர்வாகத்திற்காக தவறாக தேர்ந்தெடுக்கப்பட்ட பகுதியுடன், இன்சுலின் சிகிச்சை நேர்மறையான முடிவுகளைத் தராது.
முதுகலை கல்விக்கான தேசிய மருத்துவ அகாடமி பிஎல். Shupyk
நீரிழிவு நோய்க்கு (டி.எம்) சிகிச்சையளிப்பதற்கான மிக முக்கியமான முறைகளில் nsuli ot erap மற்றும் I (IT) இன்னும் ஒன்றாகும். நோயின் போக்கின் தன்மையைப் பொறுத்து, இந்த நோயியலின் 1/3 நிகழ்வுகளில் இது குறிக்கப்படுகிறது.
டைப் 1 நீரிழிவு நோயாளிகள் மற்றும் டைப் 2 நீரிழிவு நோயாளிகளுக்கு 15-25% (இன்சுலின் உட்கொள்ளும் துணை வகை) தேவை. சில நேரங்களில், குறிப்பாக மன அழுத்த சூழ்நிலைகளில் (தொற்று, போதை, அதிர்ச்சி, அறுவை சிகிச்சை போன்றவை)
d.), முன்னர் பெறாத லேசான மற்றும் மிதமான நோயுள்ள நோயாளிகளுக்கு கூட இன்சுலின் தற்காலிக நிர்வாகம் அவசியம்.
பெரும்பாலான நோயாளிகள் இன்சுலின் சிகிச்சையை நன்கு பொறுத்துக்கொள்கிறார்கள், அவர்களில் ஒரு பகுதியினருக்கு மட்டுமே இன்சுலின் ஒவ்வாமை, இரத்தச் சர்க்கரைக் குறைவு, வெளிநாட்டு எதிர்ப்பு, எல் ஐபோடிஸ்ட்ரோபியின் தோற்றம், இன்சுலின் எடிமா, சோமோஜி நிகழ்வின் வளர்ச்சி, இன்யூலின் பிரஸ்பியோபியா மற்றும் தோல் ஹைபரல்ஜியா போன்ற பல்வேறு சிக்கல்களை உருவாக்க முடியும்.
ஒரு வெளிநாட்டு புரதமாக (அல்லது போதைப்பொருளை உருவாக்கும் கூறுகளுக்கு) இன்சுலின் நிர்வாகத்திற்கு உடலின் பதிலுடன் தொடர்புடைய எதிர்வினைகள்.
கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தை ஒழுங்குபடுத்தும் ஹார்மோனாக இன்சுலின் செல்வாக்கின் காரணமாக நிகழ்வு.
சமீப காலம் வரை, உள்ளூர் மற்றும் பொது ஒவ்வாமை எதிர்விளைவுகளின் வளர்ச்சியே தகவல் தொழில்நுட்பத்தின் அடிக்கடி சிக்கலாக இருந்தது. பல்வேறு காரணிகள் பிந்தைய உருவாக்கத்தை பாதிக்கலாம், அதாவது: இன்சுலின் வகை மற்றும் வகை, சுத்திகரிப்பு அளவு மற்றும் அதன் திரட்டல் நிலை, தயாரிப்புகளில் சேர்க்கப்பட்ட துணை கூறுகள், நடுத்தரத்தின் pH, நிர்வாகத்தின் முறை மற்றும் அட்டவணை, நோயாளியின் உடல் நிலை, வயது மற்றும் மரபணு முன்கணிப்பு.
மிகவும் உச்சரிக்கப்படும் நோயெதிர்ப்பு சொத்து போவினில் இயல்பாக உள்ளது, குறைவாக - பன்றி இன்சுலின். அதிக சுத்திகரிக்கப்பட்ட இன்சுலின், குறிப்பாக சிறுநீர் கூறுகள் மற்றும் மனிதர்களைப் பயன்படுத்துவதன் மூலம் ஒவ்வாமை எதிர்வினைகள் ஒப்பீட்டளவில் அரிதானவை.
தயாரிப்புகளில் (துத்தநாகம், இடையக நிலைப்படுத்திகள், பாதுகாப்புகள்) சேர்க்கப்பட்ட துணை கூறுகள் மற்றும் இன்சுலின் அமில எதிர்வினை ஆகியவற்றால் இதேபோன்ற விளைவு ஏற்படுகிறது.
பிளேக்மோனுக்கு சிகிச்சையளிப்பதற்கான ஒரே வழி
தற்போது பரந்த அளவில் உள்ளது
பாதிக்கப்பட்டவர்களின் திறப்பு மற்றும் வடிகால்
ஃபாஸியல் ஸ்பேஸ். இல்லை எப்போதாவது
திருத்தத்தை நாட வேண்டும் அல்லது கூட
அந்த தடுப்பு வடிகால்
ஃபாஸியல் வழக்குகள், அங்கு பரவுகிறது
சீழ் பெரும்பாலும்.
மூலம் செயல்பாடு
phlegmon பற்றி ஆழமான அறிவு தேவை
இடவியல் உடற்கூறியல் மற்றும் வேண்டும்
அதிக தகுதி வாய்ந்தவர்களால் மட்டுமே நிகழ்த்தப்படுகிறது
purulent அறுவை சிகிச்சை நிபுணர்
அறுவை சிகிச்சை. மூடிய வடிகால் மற்றும் பறிப்பு
மற்றும் பஞ்சர் சிகிச்சைகள் பொருந்தும்
பிளாக்மோன் சிகிச்சையில், புண்களுடன்
ஏற்றுக்கொள்ள முடியாத.
காட்சி பற்றாக்குறை
அழற்சியின் போக்கை கண்காணித்தல்
செயல்முறை, விரைவான நிகழ்தகவு
சீழ் ஃபாஸியல் மீது பரவுகிறது
வழக்குகள் இந்த முறைகளை மிகவும் ஆக்குகின்றன
ஆபத்தான.
அறுவை சிகிச்சை முறைகளுடன், உடன்
phlegmons பொதுவாக தேவை
ஆண்டிமைக்ரோபியல், நச்சுத்தன்மை மற்றும்
நோயெதிர்ப்பு சிகிச்சை. பரிசீலித்து
எல்லை நிர்ணயம் செயல்முறைகள் இல்லாமை
தளர்வான இழைகளில், பரவலாக இருந்தாலும் கூட
திறந்த phlegmon அவசியம்
ஆண்டிபயாடிக் சிகிச்சை இது
காயம் சுத்தப்படுத்தும் வரை தொடர வேண்டும்.
அனுமதிக்க முடியாததை வலியுறுத்துவது குறிப்பாக அவசியம்
பழமைவாத சிகிச்சை phlegmon in
ஆரம்ப கட்டங்கள் "," கட்டத்தில்
அழற்சி ஊடுருவல் ",
தனிப்பட்ட ஆசிரியர்களால் பரிந்துரைக்கப்படுகிறது.
பழமைவாதமாக மட்டுமே நடத்த முடியும்
அழற்சி ஊடுருவல், அதாவது.
வரையறுக்கும் செயல்முறை,
முடிந்தால் மட்டுமே
ஊடுருவலை ஆதரிப்பதற்கான துல்லியமான நோயறிதல்
ஆரம்ப கட்டங்களில்.
வெளிநோயாளிகளில்
நிலைமைகள் அது மட்டுமே இருக்க முடியும்
அழற்சி தோலடி ஊடுருவல்கள்
திசு.
இன்சுலின் எதிர்ப்பு
 பெரும்பாலும் நீரிழிவு நோயால், இன்சுலின் செல்கள் உணர்திறன் குறைகிறது. கார்போஹைட்ரேட் வளர்சிதை மாற்றத்திற்கு ஈடுசெய்ய, 100-200 PIECES ஹார்மோன் தேவைப்படுகிறது.
பெரும்பாலும் நீரிழிவு நோயால், இன்சுலின் செல்கள் உணர்திறன் குறைகிறது. கார்போஹைட்ரேட் வளர்சிதை மாற்றத்திற்கு ஈடுசெய்ய, 100-200 PIECES ஹார்மோன் தேவைப்படுகிறது.
இருப்பினும், இந்த நிலை புரதத்திற்கான ஏற்பிகளின் உள்ளடக்கம் அல்லது தொடர்பு குறைவதால் மட்டுமல்லாமல், ஏற்பிகளுக்கு அல்லது ஹார்மோனுக்கு ஆன்டிபாடிகள் தோன்றும்போது கூட ஏற்படுகிறது. மேலும், சில நொதிகளால் புரதத்தின் அழிவின் பின்னணிக்கு எதிராக அல்லது நோயெதிர்ப்பு வளாகங்களால் பிணைக்கப்படுவதற்கு எதிராக இன்சுலின் எதிர்ப்பு உருவாகிறது.
கூடுதலாக, கான்ட்ரான்சுலின் ஹார்மோன்களின் சுரப்பு அதிகரித்த விஷயத்தில் உணர்திறன் குறைபாடு தோன்றுகிறது. ஹைபர்கார்டினிசம், பரவக்கூடிய நச்சு கோயிட்டர், அக்ரோமேகலி மற்றும் பியோக்ரோமோசைட்டோமாவின் பின்னணியில் இது நிகழ்கிறது.
சிகிச்சையின் அடிப்படை நிபந்தனையின் தன்மையை அடையாளம் காண்பது. இந்த நோக்கத்திற்காக, நாள்பட்ட தொற்று நோய்களின் அறிகுறிகளை (கோலிசிஸ்டிடிஸ், சைனசிடிஸ்), நாளமில்லா சுரப்பிகளின் நோய்களை அகற்றவும். மேலும், ஒரு வகை இன்சுலின் மாற்றப்படுகிறது அல்லது சர்க்கரை குறைக்கும் மாத்திரைகளைப் பயன்படுத்துவதன் மூலம் இன்சுலின் சிகிச்சை கூடுதலாக வழங்கப்படுகிறது.
சில சந்தர்ப்பங்களில், குளுக்கோகார்ட்டிகாய்டுகள் குறிக்கப்படுகின்றன. இதைச் செய்ய, ஹார்மோனின் தினசரி அளவை அதிகரிக்கவும், ப்ரெட்னிசோனுடன் (1 மி.கி / கிலோ) பத்து நாள் சிகிச்சையை பரிந்துரைக்கவும்.
மேலும், நோயாளியின் நிலையின் அடிப்படையில், மருந்துகளின் அளவு படிப்படியாகக் குறைக்கப்படுகிறது. ஆனால் சில நேரங்களில் நிதிகளை சிறிய அளவில் (ஒரு நாளைக்கு 15 மி.கி வரை) நீடிப்பது அவசியம்.
மேலும், இன்சுலின் எதிர்ப்புக்கு, சல்பேட் இன்சுலின் பயன்படுத்தப்படலாம். அதன் நன்மை என்னவென்றால், இது ஆன்டிபாடிகளுடன் வினைபுரிவதில்லை, நல்ல உயிரியல் செயல்பாடுகளைக் கொண்டுள்ளது மற்றும் நடைமுறையில் ஒவ்வாமை எதிர்வினைகளை ஏற்படுத்தாது. ஆனால் அத்தகைய சிகிச்சைக்கு மாறும்போது, சல்பேட் முகவரின் அளவு, ஒரு எளிய வடிவத்துடன் ஒப்பிடுகையில், வழக்கமான மருந்தின் ஆரம்பத் தொகையாக to ஆகக் குறைக்கப்படுகிறது என்பதை நோயாளிகள் அறிந்திருக்க வேண்டும்.
இன்சுலின் நிர்வகிக்கப்படும் போது, சிக்கல்கள் வேறுபட்டிருக்கலாம். எனவே, சில நோயாளிகளில் ஒரு ஒவ்வாமை உள்ளது, இது இரண்டு வடிவங்களில் வெளிப்படுகிறது:
- உள்ளூர். உட்செலுத்துதல் பகுதியில் எரித்மாட்டஸ், வீக்கம், அரிப்பு பப்புல் அல்லது கடினப்படுத்துதல்.
- பொதுமைப்படுத்தப்பட்ட, இதில் யூர்டிகேரியா (கழுத்து, முகம்) ஏற்படுகிறது, குமட்டல், தோல் அரிப்பு, வாய், கண்கள், மூக்கு, குமட்டல், வயிற்று வலி, வாந்தி, குளிர், வெப்பநிலை ஆகியவற்றின் சளி சவ்வுகளில் அரிப்பு ஏற்படுகிறது. சில நேரங்களில் அனாபிலாக்டிக் அதிர்ச்சி உருவாகிறது.
 ஒவ்வாமை வளர்ச்சியைத் தடுக்க, இன்சுலின் மாற்றுதல் பெரும்பாலும் மேற்கொள்ளப்படுகிறது. இந்த நோக்கத்திற்காக, விலங்கு ஹார்மோன் மனித ஹார்மோனால் மாற்றப்படுகிறது அல்லது மருந்து தயாரிப்பாளர் மாற்றப்படுகிறார்.
ஒவ்வாமை வளர்ச்சியைத் தடுக்க, இன்சுலின் மாற்றுதல் பெரும்பாலும் மேற்கொள்ளப்படுகிறது. இந்த நோக்கத்திற்காக, விலங்கு ஹார்மோன் மனித ஹார்மோனால் மாற்றப்படுகிறது அல்லது மருந்து தயாரிப்பாளர் மாற்றப்படுகிறார்.
ஒவ்வாமை முக்கியமாக ஹார்மோனின் மீது அல்ல, அதை உறுதிப்படுத்தப் பயன்படும் பாதுகாப்பின் மீது உருவாகிறது என்பது கவனிக்கத்தக்கது. இந்த வழக்கில், மருந்து நிறுவனங்கள் வெவ்வேறு இரசாயன சேர்மங்களைப் பயன்படுத்தலாம்.
மருந்தை மாற்றுவது சாத்தியமில்லை என்றால், இன்சுலின் ஹைட்ரோகார்ட்டிசோனின் குறைந்தபட்ச அளவுகளை (1 மி.கி வரை) அறிமுகப்படுத்துவதோடு இணைக்கப்படுகிறது. கடுமையான ஒவ்வாமை எதிர்விளைவுகளில், பின்வரும் மருந்துகள் பயன்படுத்தப்படுகின்றன:
- கால்சியம் குளோரைடு
- ஹைட்ரோகார்டிசோன்,
- டைபென்ஹைட்ரமைன்,
- சுப்ராஸ்டின் மற்றும் பலர்.
ஊசி தவறாக செய்யப்படும்போது ஒவ்வாமைகளின் உள்ளூர் வெளிப்பாடுகள் பெரும்பாலும் தோன்றும் என்பது குறிப்பிடத்தக்கது.
உதாரணமாக, ஒரு ஊசிக்கு ஒரு இடத்தை தவறாக தேர்வு செய்தால், சருமத்திற்கு சேதம் (ஒரு அப்பட்டமான, அடர்த்தியான ஊசி), மிகவும் குளிர்ந்த நிதிகளை அறிமுகப்படுத்துதல்.
பாஸ்டிப்சுலிப் லிபோடிஸ்ட்ரோபி
 லிபோடிஸ்ட்ரோபியில் 2 வகைகள் உள்ளன - அட்ரோபிக் மற்றும் ஹைபர்டிராஃபிக். ஒரு ஹைபர்டிராஃபிக் இனத்தின் நீடித்த போக்கின் பின்னணிக்கு எதிராக நோயியலின் ஒரு அட்ரோபிக் வடிவம் உருவாகிறது.
லிபோடிஸ்ட்ரோபியில் 2 வகைகள் உள்ளன - அட்ரோபிக் மற்றும் ஹைபர்டிராஃபிக். ஒரு ஹைபர்டிராஃபிக் இனத்தின் நீடித்த போக்கின் பின்னணிக்கு எதிராக நோயியலின் ஒரு அட்ரோபிக் வடிவம் உருவாகிறது.
இதுபோன்ற பிந்தைய ஊசி வெளிப்பாடுகள் எவ்வாறு நிகழ்கின்றன என்பது நிறுவப்படவில்லை. இருப்பினும், பல மருத்துவர்கள் புற நரம்புகளுக்கு நிரந்தர அதிர்ச்சி காரணமாக மேலும் உள்ளூர் நரம்பியல் கோளாறுகளுடன் தோன்றுவதாக பரிந்துரைக்கின்றனர். போதுமான தூய்மையான இன்சுலின் பயன்படுத்துவதால் குறைபாடுகளும் ஏற்படலாம்.
ஆனால் மோனோகாம்பொனென்ட் மருந்துகளைப் பயன்படுத்திய பிறகு, லிபோடிஸ்ட்ரோபியின் வெளிப்பாடுகளின் எண்ணிக்கை கணிசமாகக் குறைக்கப்படுகிறது. மற்றொரு முக்கியமான காரணி ஹார்மோனின் தவறான நிர்வாகம், எடுத்துக்காட்டாக, ஊசி இடத்தின் தாழ்வெப்பநிலை, குளிர் தயாரிப்பின் பயன்பாடு மற்றும் பல.
சில சந்தர்ப்பங்களில், லிபோடிஸ்ட்ரோபியின் பின்னணிக்கு எதிராக, மாறுபட்ட தீவிரத்தின் இன்சுலின் எதிர்ப்பு ஏற்படுகிறது.
நீரிழிவு நோய் லிபோடிஸ்ட்ரோபியின் தோற்றத்திற்கு முன்கூட்டியே இருந்தால், இன்சுலின் சிகிச்சையின் விதிகளை கடைபிடிப்பது மிகவும் முக்கியம், ஊசிக்கு தினசரி மாறும் இடங்கள். மேலும், லிபோடிஸ்ட்ரோபி ஏற்படுவதைத் தடுக்க, ஹார்மோன் நோவோகைனின் (0.5%) சம அளவுடன் நீர்த்தப்படுகிறது.
கூடுதலாக, மனித இன்சுலின் மூலம் சிப்பிங் செய்த பிறகு லிபோஆட்ரோபி மறைந்துவிடும் என்று கண்டறியப்பட்டது.
இன்சுலின் சிகிச்சையின் பிற விளைவுகள்
 பெரும்பாலும் இன்சுலின் சார்ந்த நீரிழிவு நோயாளிகளில், கண்களுக்கு முன் ஒரு முக்காடு தோன்றும். இந்த நிகழ்வு ஒரு நபருக்கு கடுமையான அச om கரியத்தை ஏற்படுத்துகிறது, எனவே அவரால் சாதாரணமாக எழுதவும் படிக்கவும் முடியாது.
பெரும்பாலும் இன்சுலின் சார்ந்த நீரிழிவு நோயாளிகளில், கண்களுக்கு முன் ஒரு முக்காடு தோன்றும். இந்த நிகழ்வு ஒரு நபருக்கு கடுமையான அச om கரியத்தை ஏற்படுத்துகிறது, எனவே அவரால் சாதாரணமாக எழுதவும் படிக்கவும் முடியாது.
பல நோயாளிகள் நீரிழிவு ரெட்டினோபதிக்கு இந்த அறிகுறியை தவறாகப் புரிந்து கொள்கிறார்கள். ஆனால் கண்களுக்கு முன்னால் உள்ள முக்காடு லென்ஸின் ஒளிவிலகல் மாற்றங்களின் விளைவாகும்.
சிகிச்சையின் தொடக்கத்திலிருந்து 14-30 நாட்களுக்குப் பிறகு இந்த விளைவு சுயாதீனமாக செல்கிறது. எனவே, சிகிச்சையில் குறுக்கிட வேண்டிய அவசியமில்லை.
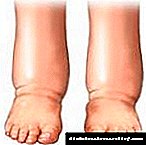
இன்சுலின் சிகிச்சையின் பிற சிக்கல்கள் கீழ் முனைகளின் வீக்கம் ஆகும். ஆனால் அத்தகைய வெளிப்பாடு, பார்வை சிக்கல்களைப் போலவே, தானாகவே செல்கிறது.
கால்கள் வீக்கம் நீர் மற்றும் உப்பு தக்கவைப்பு காரணமாக ஏற்படுகிறது, இது இன்சுலின் ஊசி போட்ட பிறகு உருவாகிறது. இருப்பினும், காலப்போக்கில், உடல் சிகிச்சைக்கு ஏற்றது, எனவே அது திரவத்தை குவிப்பதை நிறுத்துகிறது.
இதே போன்ற காரணங்களுக்காக, நோயாளிகளுக்கு சிகிச்சையின் ஆரம்ப கட்டத்தில், இரத்த அழுத்தம் அவ்வப்போது அதிகரிக்கக்கூடும்.
மேலும், இன்சுலின் சிகிச்சையின் பின்னணியில், சில நீரிழிவு நோயாளிகள் எடை அதிகரிக்கிறார்கள். சராசரியாக, நோயாளிகள் 3-5 கிலோகிராம் மீட்கிறார்கள். எல்லாவற்றிற்கும் மேலாக, ஹார்மோன் சிகிச்சையானது லிபோஜெனீசிஸை (கொழுப்பு உருவாக்கும் செயல்முறை) செயல்படுத்துகிறது மற்றும் பசியை அதிகரிக்கிறது. இந்த வழக்கில், நோயாளி உணவை மாற்ற வேண்டும், குறிப்பாக, அதன் கலோரி உள்ளடக்கம் மற்றும் உணவு உட்கொள்ளும் அதிர்வெண்.
கூடுதலாக, இன்சுலின் தொடர்ச்சியான நிர்வாகம் இரத்தத்தில் உள்ள பொட்டாசியம் உள்ளடக்கத்தை குறைக்கிறது. இந்த சிக்கலை ஒரு சிறப்பு உணவு மூலம் தீர்க்க முடியும்.
இந்த நோக்கத்திற்காக, நீரிழிவு நோயாளியின் தினசரி மெனுவில் சிட்ரஸ் பழங்கள், பெர்ரி (திராட்சை வத்தல், ஸ்ட்ராபெர்ரி), மூலிகைகள் (வோக்கோசு) மற்றும் காய்கறிகள் (முட்டைக்கோஸ், முள்ளங்கி, வெங்காயம்) நிரப்பப்பட வேண்டும்.