கர்ப்பகால நீரிழிவு நோய் (ஜி.டி.எம்): “இனிமையான” கர்ப்பத்தின் ஆபத்து
சில சந்தர்ப்பங்களில், கர்ப்பிணிப் பெண்களுக்கு கர்ப்பகால நீரிழிவு நோய் (ஜி.டி.எம்) உள்ளது. இந்த நோயின் வடிவம் கர்ப்ப காலத்தில் பிரத்தியேகமாக தோன்றும், மற்றும் பிரசவத்திற்குப் பிறகு சிறிது நேரம் மறைந்துவிடும். ஆனால் நீங்கள் சரியான நேரத்தில் சிகிச்சையளிக்கவில்லை என்றால், இந்த நோய் வகை 2 நீரிழிவு நோயாக உருவாகலாம், இது சிக்கலான விளைவுகளை ஏற்படுத்தும்.
கர்ப்பம் ஏற்படும்போது, ஒவ்வொரு பெண்ணும் பதிவு செய்யப்பட வேண்டும், அங்கு, நிபுணர்களின் மேற்பார்வையின் கீழ், வருங்கால தாயின் நல்வாழ்வு மற்றும் கருவின் வளர்ச்சி ஆகியவற்றின் மீது கட்டுப்பாடு இருக்கும்.

ஒவ்வொரு கர்ப்பிணிப் பெண்ணும் சிறுநீர் மற்றும் இரத்த பரிசோதனைகளை மேற்கொள்வதன் மூலம் சர்க்கரையை தவறாமல் கண்காணிக்க வேண்டும். பகுப்பாய்வுகளில் குளுக்கோஸ் அளவு அதிகரித்ததன் தனிமைப்படுத்தப்பட்ட வழக்குகள் பீதி அடையக்கூடாது, ஏனெனில் இதுபோன்ற தாவல்கள் ஒரு சாதாரண உடலியல் செயல்முறையாகக் கருதப்படுகின்றன. ஆனால், சோதனைகளில் தேர்ச்சி பெறும்போது, இரண்டு அல்லது அதற்கு மேற்பட்ட சந்தர்ப்பங்களில் உயர்ந்த சர்க்கரை காணப்பட்டால், இது ஏற்கனவே கர்ப்ப காலத்தில் கர்ப்பகால நீரிழிவு இருப்பதைக் குறிக்கிறது. வெற்று வயிற்றுக்கு பொருள் வழங்கப்படும்போது ஒரு உயர்ந்த நிலை கண்டறியப்படுவது குறிப்பிடத்தக்கது (சாப்பிட்ட பிறகு இரத்த சர்க்கரையின் அதிகரிப்பு சாதாரணமானது).
கருவுக்கு ஜி.டி.எம் ஆபத்து
வளரும் கருவுக்கு வரலாற்று நீரிழிவு நோயை அச்சுறுத்துவது எது? இந்த நோயியல் வருங்கால தாயின் உயிருக்கு நேரடி ஆபத்தை ஏற்படுத்தாது, மேலும் குழந்தைக்கு மட்டுமே ஆபத்தானது என்பதால், சிகிச்சையானது பெரினாட்டல் சிக்கல்களைத் தடுப்பதையும், பிரசவத்தின்போது ஏற்படும் சிக்கல்களைத் தடுப்பதையும் நோக்கமாகக் கொண்டுள்ளது.
கர்ப்பிணிப் பெண்களில் நீரிழிவு நோயால் பாதிக்கப்பட்ட குழந்தைக்கு ஏற்படும் விளைவுகள் கர்ப்பிணிப் பெண்ணின் திசுக்களில் இரத்தத்தின் நுண்ணிய சுழற்சியில் எதிர்மறையான விளைவை வெளிப்படுத்துகின்றன. பலவீனமான மைக்ரோசர்குலேஷனால் ஏற்படும் அனைத்து சிக்கலான செயல்முறைகளும், இறுதியில், கருவில் ஹைபோக்சிக் விளைவுகளுக்கு வழிவகுக்கும்.
மேலும், குழந்தைக்கு அதிக அளவு குளுக்கோஸைப் பெறுவது பாதிப்பில்லாதது. உண்மையில், தாயால் உற்பத்தி செய்யப்படும் இன்சுலின் நஞ்சுக்கொடித் தடையை ஊடுருவ முடியாது, மேலும் குழந்தையின் கணையத்தால் இன்னும் தேவையான அளவு ஹார்மோனை உற்பத்தி செய்ய முடியவில்லை.
நீரிழிவு நோயின் செல்வாக்கின் விளைவாக, கருவில் உள்ள வளர்சிதை மாற்ற செயல்முறைகள் சீர்குலைந்து, கொழுப்பு திசுக்களின் வளர்ச்சியால் அது வெகுஜனத்தைப் பெறத் தொடங்குகிறது. மேலும், குழந்தைக்கு பின்வரும் மாற்றங்கள் உள்ளன:
- தோள்பட்டை இடுப்பில் அதிகரிப்பு உள்ளது,
- அடிவயிற்றை கணிசமாக அதிகரிக்கிறது,
- கல்லீரல் மற்றும் இதயத்தின் அளவை அதிகரிக்கிறது,
இந்த மாற்றங்கள் அனைத்தும் தலை மற்றும் கைகால்கள் ஒரே மாதிரியான (சாதாரண) அளவுகளாக இருக்கின்றன என்ற பின்னணிக்கு எதிராக நடைபெறுகின்றன. இவை அனைத்தும் எதிர்காலத்தில் நிலைமையின் வளர்ச்சியை பாதிக்கும், மேலும் பின்வரும் விளைவுகளை ஏற்படுத்தும்:
- கருவின் தோள்பட்டை இடுப்பு அதிகரிப்பதன் காரணமாக, பிரசவத்தின்போது பிறப்பு கால்வாய் வழியாக செல்வது கடினம்,
- குழந்தை மற்றும் தாயின் உறுப்புகளுக்கு காயங்கள் பிரசவத்தின்போது சாத்தியமாகும்,
- கருவின் பெரிய நிறை காரணமாக, இன்னும் முழுமையாக வளர்ச்சியடையாததால், முன்கூட்டிய பிறப்பு தொடங்கலாம்,
- கருப்பையில் இருக்கும் குழந்தையின் நுரையீரலில், சர்பாக்டான்ட் உற்பத்தி குறைகிறது, இது அவை ஒன்றாக ஒட்டிக்கொள்ள அனுமதிக்காது. இதன் விளைவாக, பிரசவத்திற்குப் பிறகு, குழந்தைக்கு சுவாசப் பிரச்சினைகள் இருக்கலாம். இந்த வழக்கில், குழந்தை ஒரு செயற்கை சுவாச கருவியைப் பயன்படுத்தி காப்பாற்றப்படுகிறது, பின்னர் ஒரு சிறப்பு இன்குபேட்டரில் (கூவஸ்) வைக்கப்படுகிறது, அங்கு அவர் சிறிது நேரம் மருத்துவர்களின் நெருக்கமான கண்காணிப்பில் இருப்பார்.
மேலும், கர்ப்பகால நீரிழிவு நோயின் விளைவுகளை ஒருவர் குறிப்பிடத் தவற முடியாது: ஜி.டி.எம் உள்ள தாய்மார்களுக்குப் பிறந்த குழந்தைகளுக்கு பிறவி உறுப்பு குறைபாடுகள் இருக்கலாம், மேலும் சிலருக்கு இளமைப் பருவத்தில் இரண்டாம் நிலை நீரிழிவு நோய் ஏற்படக்கூடும்.
நஞ்சுக்கொடி, ஜி.டி.எம் உடன் அதிகரிக்கும் பண்பையும் கொண்டுள்ளது, அதன் செயல்பாடுகளை போதுமானதாக செய்யத் தொடங்குகிறது, மேலும் அது வீக்கமடையக்கூடும். இதன் விளைவாக, கரு சரியான அளவு ஆக்ஸிஜனைப் பெறவில்லை, ஹைபோக்ஸியா அமைகிறது. அதாவது, கர்ப்பத்தின் முடிவில் (மூன்றாவது மூன்று மாதங்களில்) கரு மரணம் ஏற்படும் அபாயம் உள்ளது.
இந்த நோய் அதிக சர்க்கரை உள்ளடக்கத்தால் ஏற்படுவதால், நோயியல் சிகிச்சை மற்றும் தடுப்புக்கு இந்த காட்டி சாதாரண வரம்புகளுக்குள் இருப்பதைக் கட்டுப்படுத்துவது அவசியம் என்று கருதுவது தர்க்கரீதியானது.

கர்ப்ப காலத்தில் நீரிழிவு சிகிச்சையின் போக்கை பாதிக்கும் முக்கிய காரணி உணவு விதிகளை கண்டிப்பாக பின்பற்றுவது:
- சர்க்கரை அளவை பாதிக்கக்கூடிய பேக்கிங் மற்றும் மிட்டாய் பொருட்கள் உணவில் இருந்து விலக்கப்படுகின்றன. ஆனால் நீங்கள் கார்போஹைட்ரேட்டுகளை முற்றிலுமாக கைவிடக்கூடாது, ஏனென்றால் அவை ஆற்றல் மூலமாக செயல்படுகின்றன. நாள் முழுவதும் அவற்றின் எண்ணிக்கையை மட்டுப்படுத்துவது மட்டுமே அவசியம்,
- மிகவும் சர்க்கரை நிறைந்த கார்போஹைட்ரேட் நிறைந்த பழங்களை நீங்கள் உட்கொள்வதை கட்டுப்படுத்துங்கள்,
- நூடுல்ஸ், பிசைந்த உருளைக்கிழங்கு மற்றும் உடனடி தானியங்கள் மற்றும் பல்வேறு அரை முடிக்கப்பட்ட தயாரிப்புகளை விலக்கு,
- உணவில் இருந்து புகைபிடித்த இறைச்சிகள் மற்றும் கொழுப்புகளை அகற்றவும் (வெண்ணெய், வெண்ணெயை, மயோனைசே, பன்றிக்கொழுப்பு),
- புரத உணவு சாப்பிட அவசியம், இது தாய் மற்றும் குழந்தையின் உடலுக்கு முக்கியம்,
- சமையலுக்கு, இதைப் பயன்படுத்த பரிந்துரைக்கப்படுகிறது: சுண்டல், சமையல், நீராவி, அடுப்பில் பேக்கிங்,
- ஒவ்வொரு 3 மணி நேரத்திற்கும் ஒரு முறை உணவை எடுத்துக் கொள்ளுங்கள், ஆனால் சிறிய பகுதிகளில்.
கூடுதலாக, எதிர்பார்க்கும் தாயின் ஆரோக்கியத்தில் சாதகமான விளைவு நிரூபிக்கப்பட்டுள்ளது:
- கர்ப்பிணிப் பெண்களுக்காக வடிவமைக்கப்பட்ட உடல் பயிற்சிகளின் சிக்கலானது. உடற்பயிற்சியின் போது இரத்த சர்க்கரை செறிவு குறைதல், உடலில் வளர்சிதை மாற்ற செயல்முறைகளில் முன்னேற்றம் மற்றும் கர்ப்பிணிப் பெண்ணின் பொது நல்வாழ்வு,
- நெடுஞ்சாலைகளிலிருந்து வழக்கமான நடைகள்.
நோயின் கடுமையான சந்தர்ப்பங்களில், ஒரு மருத்துவர் இன்சுலின் தயாரிப்புகளை பரிந்துரைக்கலாம். சர்க்கரையை குறைக்கும் பிற மருந்துகள் தடைசெய்யப்பட்டுள்ளன.
எஃப்.டி.ஏவின் பரிந்துரைகளின்படி இன்சுலின் கொண்ட மருந்துகள் 2 பிரிவுகளாக பிரிக்கப்பட்டுள்ளன:
- இல் - வகை. விலங்குகளில் சோதிக்கப்படும் போது, கருவில் எந்த தீங்கு விளைவிக்கும் விளைவுகளும் கவனிக்கப்படவில்லை என்று எழுதப்பட்ட விளக்கத்தில் இது நிதிகளை உள்ளடக்கியது. கர்ப்பத்தில் மருந்தின் தாக்கம் சோதிக்கப்படவில்லை.
- சி ஒரு வகை. சோதனைகள் செய்யப்படும்போது, விலங்குகளில் கருவின் வளர்ச்சியில் தாக்கத்தை ஏற்படுத்தும் மருந்துகள் சேர்க்கப்பட்டுள்ளன. கர்ப்பிணிப் பெண்களில், சோதனைகளும் நடத்தப்படவில்லை.
எனவே, அனைத்து மருந்துகளும் ஒரு தகுதிவாய்ந்த மருத்துவரால் மட்டுமே பரிந்துரைக்கப்பட வேண்டும், மருந்தின் வர்த்தக பெயரின் கட்டாய அறிகுறியுடன்.
சிக்கலான மகப்பேறியல் சிக்கல்கள் ஏற்பட்டதா என்ற சந்தேகம் இருந்தால் மட்டுமே ஜி.டி.எம் உடன் மருத்துவமனையில் சேர்க்கப்படுவது பொருத்தமானது.
குறைப்பிரசவம் அல்லது சிசேரியன் ஆகியவற்றைத் தூண்டுவதற்கு ஜி.டி.எம் ஒரு காரணம் அல்ல.
பிரசவம் பிறகு காலம்
பிரசவத்திற்குப் பிறகு, ஒரு பெண் தொடர்ந்து சர்க்கரை அளவை சரிபார்க்க வேண்டும், அறிகுறிகள் இருப்பதையும் அவற்றின் அதிர்வெண் (தாகம், சிறுநீர் கழித்தல் போன்றவை) அவை முற்றிலும் மறைந்து போகும் வரை கண்காணிக்க வேண்டும். காசோலைகள் பொதுவாக மருத்துவர்கள் பிறந்து 6 மற்றும் 12 வாரங்களுக்குப் பிறகு பரிந்துரைக்கப்படுகின்றன. இந்த நேரத்தில், ஒரு பெண்ணின் இரத்த சர்க்கரை இயல்பு நிலைக்கு திரும்ப வேண்டும்.
ஆனால், புள்ளிவிவரங்களின்படி, பெற்றெடுத்த 5-10% பெண்களில், சர்க்கரை அளவு இயல்பாக இல்லை. இந்த வழக்கில், மருத்துவ உதவி தேவைப்படுகிறது, இது புறக்கணிக்கப்படக்கூடாது, இல்லையெனில் ஒரு எளிய ஹார்மோன் கோளாறு ஒரு தீவிர குணப்படுத்த முடியாத நோயாக உருவாகலாம்.
கர்ப்பம் ஒரு ஆத்திரமூட்டல்?
கர்ப்பிணிப் பெண்களில் 7% பேர் கர்ப்பகால நீரிழிவு நோயை உருவாக்குகிறார்கள் என்பதற்கான ஆதாரங்களை அமெரிக்க நீரிழிவு சங்கம் மேற்கோளிட்டுள்ளது. அவற்றில் சிலவற்றில், பிரசவத்திற்குப் பிறகு, குளுக்கோசீமியா இயல்பு நிலைக்குத் திரும்புகிறது. ஆனால் 10-15 ஆண்டுகளுக்குப் பிறகு 60% இல், டைப் 2 நீரிழிவு நோய் (டி 2 டிஎம்) வெளிப்படுகிறது.
கர்ப்பம் பலவீனமான குளுக்கோஸ் வளர்சிதை மாற்றத்தின் ஆத்திரமூட்டியாக செயல்படுகிறது. கர்ப்பகால நீரிழிவு நோயின் வளர்ச்சியின் வழிமுறை T2DM உடன் நெருக்கமாக உள்ளது. ஒரு கர்ப்பிணி பெண் பின்வரும் காரணிகளின் செல்வாக்கின் கீழ் இன்சுலின் எதிர்ப்பை உருவாக்குகிறார்:
- நஞ்சுக்கொடியிலுள்ள ஸ்டீராய்டு ஹார்மோன்களின் தொகுப்பு: ஈஸ்ட்ரோஜன், புரோஜெஸ்ட்டிரோன், நஞ்சுக்கொடி லாக்டோஜன்,
- அட்ரீனல் கோர்டெக்ஸில் கார்டிசோலின் உருவாக்கம் அதிகரிப்பு,
- இன்சுலின் வளர்சிதை மாற்றத்தை மீறுதல் மற்றும் திசுக்களில் அதன் விளைவுகளில் குறைவு,
- சிறுநீரகங்கள் வழியாக இன்சுலின் வெளியேற்றம்,
- நஞ்சுக்கொடியில் இன்சுலினேஸை செயல்படுத்துதல் (ஹார்மோனை உடைக்கும் ஒரு நொதி).

இன்சுலினுக்கு உடலியல் எதிர்ப்பு (நோய் எதிர்ப்பு சக்தி) உள்ள பெண்களில் இந்த நிலை மோசமடைகிறது, இது மருத்துவ ரீதியாக வெளிப்படுத்தப்படவில்லை. இந்த காரணிகள் ஒரு ஹார்மோனின் தேவையை அதிகரிக்கின்றன, கணையத்தின் பீட்டா செல்கள் அதை அதிகரித்த அளவில் ஒருங்கிணைக்கின்றன. படிப்படியாக, இது அவற்றின் குறைவு மற்றும் நீடித்த ஹைப்பர் கிளைசீமியாவுக்கு வழிவகுக்கிறது - இரத்த குளுக்கோஸ் அளவின் அதிகரிப்பு.
கர்ப்ப காலத்தில் என்ன வகையான நீரிழிவு நோய்
பல்வேறு வகையான நீரிழிவு கர்ப்பத்துடன் சேர்ந்து கொள்ளலாம். நிகழ்வின் நேரத்தில் நோயியலின் வகைப்பாடு இரண்டு வடிவங்களைக் குறிக்கிறது:
- கர்ப்பத்திற்கு முன்னர் இருந்த நீரிழிவு நோய் (வகை 1 நீரிழிவு மற்றும் வகை 2 நீரிழிவு நோய்) கர்ப்பத்திற்கு முந்தையது,
- கர்ப்பிணிப் பெண்களில் கர்ப்பகால நீரிழிவு நோய் (ஜி.டி.எம்).
ஜி.டி.எம்-க்கு தேவையான சிகிச்சையைப் பொறுத்து, பின்வருமாறு:
- உணவு மூலம் ஈடுசெய்யப்படுகிறது
- உணவு சிகிச்சை மற்றும் இன்சுலின் மூலம் ஈடுசெய்யப்படுகிறது.
நீரிழிவு நோய் இழப்பீடு மற்றும் சிதைவின் கட்டத்தில் இருக்கலாம். கர்ப்பத்திற்கு முந்தைய நீரிழிவு நோயின் தீவிரம் பல்வேறு சிகிச்சை முறைகளைப் பயன்படுத்துவதன் அவசியத்தையும் சிக்கல்களின் தீவிரத்தையும் பொறுத்தது.
கர்ப்ப காலத்தில் வளர்ந்த ஹைப்பர் கிளைசீமியா எப்போதும் கர்ப்பகால நீரிழிவு அல்ல. சில சந்தர்ப்பங்களில், இது வகை 2 நீரிழிவு நோயின் வெளிப்பாடாக இருக்கலாம்.
கர்ப்ப காலத்தில் நீரிழிவு நோய் வருவதற்கான ஆபத்து யார்?
இன்சுலின் மற்றும் குளுக்கோஸின் வளர்சிதை மாற்றத்தை சீர்குலைக்கும் ஹார்மோன் மாற்றங்கள் அனைத்து கர்ப்பிணிப் பெண்களிலும் ஏற்படுகின்றன. ஆனால் எல்லோரும் நீரிழிவு நோய்க்கு மாறவில்லை. இதற்கு முன்னோடி காரணிகள் தேவை:
- அதிக எடை அல்லது உடல் பருமன்,
- தற்போதுள்ள பலவீனமான குளுக்கோஸ் சகிப்புத்தன்மை,
- கர்ப்பத்திற்கு முன் அதிகரிக்கும் சர்க்கரையின் அத்தியாயங்கள்,
- கர்ப்பிணி பெற்றோருக்கு டைப் 2 நீரிழிவு நோய்
- 35 வயதுக்கு மேற்பட்டவர்கள்
- பாலிசிஸ்டிக் ஓவரி சிண்ட்ரோம்,
- கருச்சிதைவுகளின் வரலாறு, பிரசவங்கள்,
- 4 கிலோவுக்கு மேல் எடையுள்ள குழந்தைகளின் கடந்த காலங்களில் பிறப்பு, அதே போல் குறைபாடுகள்.
ஆனால் இந்த காரணங்களில் எது நோயியலின் வளர்ச்சியை அதிக அளவில் பாதிக்கிறது என்பது முழுமையாக அறியப்படவில்லை.
கர்ப்பகால நீரிழிவு என்றால் என்ன
ஒரு குழந்தையைத் தாங்கிய 15-16 வாரங்களுக்குப் பிறகு வளர்ந்த நோயியலாக ஜி.டி.எம் கருதப்படுகிறது. ஹைப்பர் கிளைசீமியா முன்னர் கண்டறியப்பட்டால், மறைந்திருக்கும் நீரிழிவு நோய் உள்ளது, இது கர்ப்பத்திற்கு முன்பே இருந்தது. ஆனால் உச்ச நிகழ்வுகள் 3 வது மூன்று மாதங்களில் காணப்படுகின்றன. இந்த நிலைக்கு ஒத்த பெயர் கர்ப்பகால நீரிழிவு.

கர்ப்ப காலத்தில் வெளிப்படும் நீரிழிவு கர்ப்பகால நீரிழிவு நோயிலிருந்து வேறுபடுகிறது, இதில் ஹைப்பர் கிளைசீமியாவின் ஒரு அத்தியாயத்திற்குப் பிறகு, சர்க்கரை படிப்படியாக அதிகரிக்கிறது மற்றும் உறுதிப்படுத்த முனைவதில்லை. அதிக நிகழ்தகவு கொண்ட இந்த நோயின் வடிவம் பிரசவத்திற்குப் பிறகு வகை 1 அல்லது வகை 2 நீரிழிவு நோய்க்குள் செல்கிறது.
எதிர்கால தந்திரோபாயங்களைத் தீர்மானிக்க, பிரசவத்திற்குப் பிந்தைய காலத்தில் ஜி.டி.எம் கொண்ட அனைத்து மகப்பேற்றுக்குப்பும் தாய்மார்களுக்கு குளுக்கோஸ் அளவு தீர்மானிக்கப்படுகிறது. இது இயல்பாக்கப்படாவிட்டால், வகை 1 அல்லது வகை 2 நீரிழிவு நோய் உருவாகியுள்ளது என்று நாம் கருதலாம்.
கருவில் செல்வாக்கு மற்றும் குழந்தைக்கு ஏற்படும் விளைவுகள்
வளரும் குழந்தைக்கு ஆபத்து என்பது நோயியலின் இழப்பீட்டு அளவைப் பொறுத்தது. மிகவும் கடுமையான விளைவுகள் ஒரு தீர்க்கப்படாத வடிவத்துடன் காணப்படுகின்றன. கருவின் விளைவு பின்வருவனவற்றில் வெளிப்படுத்தப்படுகிறது:
- ஆரம்ப கட்டங்களில் அதிக குளுக்கோஸ் அளவைக் கொண்ட கருவின் குறைபாடுகள். அவற்றின் உருவாக்கம் ஆற்றல் குறைபாடு காரணமாகும். ஆரம்ப கட்டங்களில், குழந்தையின் கணையம் இன்னும் உருவாகவில்லை, எனவே தாய்வழி உறுப்பு இரண்டுக்கு வேலை செய்ய வேண்டும். வேலையை சீர்குலைப்பது உயிரணுக்களின் ஆற்றல் பட்டினி, அவற்றின் பிரிவை சீர்குலைத்தல் மற்றும் குறைபாடுகள் உருவாக வழிவகுக்கிறது. பாலிஹைட்ராம்னியோஸ் இருப்பதால் இந்த நிலையை சந்தேகிக்க முடியும். உயிரணுக்களில் குளுக்கோஸின் போதிய அளவு உட்கொள்ளல் கருப்பையக வளர்ச்சி குறைபாடு, குழந்தையின் குறைந்த எடை ஆகியவற்றால் வெளிப்படுகிறது.
- 2 மற்றும் 3 வது மூன்று மாதங்களில் கர்ப்பகால நீரிழிவு நோயால் பாதிக்கப்பட்ட கர்ப்பிணிப் பெண்களில் கட்டுப்பாடற்ற சர்க்கரை அளவு நீரிழிவு கருவுக்கு வழிவகுக்கிறது. குளுக்கோஸ் நஞ்சுக்கொடியை வரம்பற்ற அளவில் கடக்கிறது, அதிகப்படியான கொழுப்பு வடிவில் வைக்கப்படுகிறது. உள்ளார்ந்த இன்சுலின் அதிகமாக இருந்தால், விரைவான கரு வளர்ச்சி ஏற்படுகிறது, ஆனால் உடல் பாகங்களின் ஏற்றத்தாழ்வு காணப்படுகிறது: பெரிய வயிறு, தோள்பட்டை இடுப்பு, சிறிய கைகால்கள். இதயம் மற்றும் கல்லீரலும் அதிகரிக்கும்.
- இன்சுலின் அதிக செறிவு சர்பாக்டான்ட் உற்பத்தியை சீர்குலைக்கிறது - இது நுரையீரலின் அல்வியோலியை உள்ளடக்கும் ஒரு பொருள். எனவே, பிறப்புக்குப் பிறகு சுவாசக் கோளாறு ஏற்படலாம்.
- புதிதாகப் பிறந்தவரின் தொப்புள் கொடியைக் கட்டுப்படுத்துவது அதிகப்படியான குளுக்கோஸை உட்கொள்வதைத் தடுக்கிறது, குழந்தையின் குளுக்கோஸ் செறிவு கடுமையாக குறைகிறது. பிரசவத்திற்குப் பிறகு இரத்தச் சர்க்கரைக் குறைவு நரம்பியல் கோளாறுகளுக்கு வழிவகுக்கிறது, இது மன வளர்ச்சியின் மீறலாகும்.
மேலும், கர்ப்பகால நீரிழிவு நோயால் பாதிக்கப்பட்ட தாய்மார்களுக்கு பிறக்கும் குழந்தைகளுக்கு பிறப்பு அதிர்ச்சி, பெரினாட்டல் மரணம், இருதய நோய்கள், சுவாச மண்டலத்தின் நோயியல், கால்சியம் மற்றும் மெக்னீசியத்தின் வளர்சிதை மாற்றக் கோளாறுகள் மற்றும் நரம்பியல் சிக்கல்கள் அதிகரிக்கும் அபாயம் உள்ளது.
கர்ப்பிணிக்கு அதிக சர்க்கரை ஏன் ஆபத்தானது
ஜி.டி.எம் அல்லது முன்பே இருக்கும் நீரிழிவு தாமதமான நச்சுத்தன்மையின் (கெஸ்டோசிஸ்) சாத்தியத்தை அதிகரிக்கிறது, இது பல்வேறு வடிவங்களில் தன்னை வெளிப்படுத்துகிறது:
- கர்ப்பிணிப் பெண்களின் சொட்டு மருந்து
- நெஃப்ரோபதி 1-3 டிகிரி,
- முன்சூல்வலிப்புகளின்,
- எக்லம்ப்ஸியாவுடன்.
கடைசி இரண்டு நிபந்தனைகளுக்கு தீவிர சிகிச்சை பிரிவில் மருத்துவமனையில் அனுமதித்தல், புத்துயிர் பெறுதல் மற்றும் ஆரம்ப பிரசவம் தேவை.
நீரிழிவு நோயுடன் வரும் நோயெதிர்ப்பு கோளாறுகள் மரபணு அமைப்பின் தொற்றுநோய்களுக்கு வழிவகுக்கும் - சிஸ்டிடிஸ், பைலோனெப்ரிடிஸ், அத்துடன் மீண்டும் மீண்டும் வால்வோவாஜினல் கேண்டிடியாஸிஸ். எந்தவொரு தொற்றுநோயும் கருப்பையில் அல்லது பிரசவத்தின்போது குழந்தையின் தொற்றுக்கு வழிவகுக்கும்.
கர்ப்ப காலத்தில் கர்ப்பகால நீரிழிவு நோயின் முக்கிய அறிகுறிகள்
கர்ப்பகால நீரிழிவு நோயின் அறிகுறிகள் உச்சரிக்கப்படவில்லை, நோய் படிப்படியாக உருவாகிறது. கர்ப்ப காலத்தில் சாதாரண நிலை மாற்றங்களுக்கு ஒரு பெண்ணின் சில அறிகுறிகள் எடுக்கப்படுகின்றன:
- சோர்வு, பலவீனம்,
- தாகம்
- அடிக்கடி சிறுநீர் கழித்தல்
- உச்சரிக்கப்படும் பசியுடன் போதுமான எடை அதிகரிப்பு.
கட்டாய இரத்த குளுக்கோஸ் ஸ்கிரீனிங் பரிசோதனையின் போது பெரும்பாலும் ஹைப்பர் கிளைசீமியா ஒரு தற்செயலான கண்டுபிடிப்பாகும். இது மேலும் ஆழமான ஆய்வுக்கான அறிகுறியாக செயல்படுகிறது.
நோயறிதலுக்கான காரணங்கள், மறைந்திருக்கும் நீரிழிவு நோய்க்கான சோதனைகள்
இரத்த சர்க்கரை சோதனைக்கு சுகாதார அமைச்சகம் ஒரு கால அவகாசத்தை நிர்ணயித்துள்ளது:
ஆபத்து காரணிகள் இருந்தால், 26-28 வாரங்களில் குளுக்கோஸ் சகிப்புத்தன்மை சோதனை செய்யப்படுகிறது. கர்ப்ப காலத்தில் நீரிழிவு அறிகுறிகள் தோன்றினால், குளுக்கோஸ் சோதனை சுட்டிக்காட்டப்படுகிறது.
ஹைப்பர் கிளைசீமியாவை வெளிப்படுத்தும் ஒரு பகுப்பாய்வு ஒரு நோயறிதலைச் செய்ய போதுமானதாக இல்லை. சில நாட்களுக்குப் பிறகு கட்டுப்பாடு தேவை. மேலும், மீண்டும் மீண்டும் ஹைப்பர் கிளைசீமியாவுடன், ஒரு உட்சுரப்பியல் நிபுணரின் ஆலோசனை பரிந்துரைக்கப்படுகிறது. குளுக்கோஸ் சகிப்புத்தன்மை பரிசோதனையின் தேவை மற்றும் நேரத்தை மருத்துவர் தீர்மானிக்கிறார். வழக்கமாக இது நிலையான ஹைப்பர் கிளைசீமியாவுக்கு குறைந்தது 1 வாரத்திற்குப் பிறகு ஆகும். நோயறிதலை உறுதிப்படுத்த சோதனை மீண்டும் மீண்டும் செய்யப்படுகிறது.
ஜி.டி.எம் பற்றி பின்வரும் சோதனை முடிவுகள் கூறுகின்றன:
- 5.8 mmol / l ஐ விட அதிகமான உண்ணாவிரத குளுக்கோஸ்,
- குளுக்கோஸ் உட்கொண்ட ஒரு மணி நேரத்திற்குப் பிறகு - 10 மிமீல் / எல் மேலே,
- இரண்டு மணி நேரம் கழித்து, 8 mmol / l க்கு மேல்.
கூடுதலாக, அறிகுறிகளின்படி, ஆய்வுகள் மேற்கொள்ளப்படுகின்றன:
- கிளைகோசைலேட்டட் ஹீமோகுளோபின்,
- சர்க்கரைக்கான சிறுநீர் சோதனை,
- கொழுப்பு மற்றும் லிப்பிட் சுயவிவரம்,
- உயிர்வேதியியல் இரத்த பரிசோதனை,
- உறைதல்,
- இரத்த ஹார்மோன்கள்: புரோஜெஸ்ட்டிரோன், ஈஸ்ட்ரோஜன், நஞ்சுக்கொடி லாக்டோஜன், கார்டிசோல், ஆல்பா-ஃபெட்டோபுரோட்டீன்,
- நெச்சிபோரென்கோ, ஜிம்னிட்ஸ்கி, ரெபெர்க் சோதனை படி சிறுநீர் பகுப்பாய்வு.
கர்ப்பகாலத்திற்கு முந்தைய மற்றும் கர்ப்பகால நீரிழிவு நோயுள்ள கர்ப்பிணிப் பெண்களுக்கு 2 வது மூன்று மாதங்களிலிருந்து கருவின் அல்ட்ராசவுண்ட், நஞ்சுக்கொடி மற்றும் தொப்புள் கொடியின் கப்பல்களின் டாப்ளெரோமெட்ரி, வழக்கமான சி.டி.ஜி.
நீரிழிவு மற்றும் சிகிச்சையுடன் கர்ப்பிணிப் பெண்களின் மேலாண்மை
தற்போதுள்ள நீரிழிவு நோயுடன் கர்ப்பத்தின் போக்கை பெண்ணின் சுய கட்டுப்பாட்டு நிலை மற்றும் ஹைப்பர் கிளைசீமியாவின் திருத்தம் ஆகியவற்றைப் பொறுத்தது. கருத்தரிப்பதற்கு முன்னர் நீரிழிவு நோயாளிகள் நீரிழிவு பள்ளி, சிறப்பு வகுப்புகள், ஒழுங்காக சாப்பிடுவது, குளுக்கோஸ் அளவை எவ்வாறு சுயாதீனமாக கட்டுப்படுத்துவது என்று கற்பிக்க வேண்டும்.
நோயியல் வகையைப் பொருட்படுத்தாமல், கர்ப்பிணிப் பெண்களுக்கு பின்வரும் அவதானிப்பு தேவை:
- கர்ப்பகாலத்தின் தொடக்கத்தில் ஒவ்வொரு 2 வாரங்களுக்கும் மகளிர் மருத்துவ நிபுணரின் வருகை, வாராந்திர - இரண்டாவது பாதியில் இருந்து,
- உட்சுரப்பியல் நிபுணரின் ஆலோசனைகள் ஒவ்வொரு 2 வாரங்களுக்கும் ஒரு முறை, சிதைந்த நிலையில் - வாரத்திற்கு ஒரு முறை,
- சிகிச்சையாளரின் அவதானிப்பு - ஒவ்வொரு மூன்று மாதங்களிலும், அதே போல் புறம்போக்கு நோயியல் கண்டறிதலிலும்,
- கண் மருத்துவர் - ஒவ்வொரு மூன்று மாதங்களுக்கும் ஒரு முறை மற்றும் பிரசவத்திற்குப் பிறகு,
- நரம்பியல் நிபுணர் - கர்ப்பத்திற்கு இரண்டு முறை.
ஜி.டி.எம் கொண்ட கர்ப்பிணிப் பெண்ணுக்கு பரிசோதனை மற்றும் சிகிச்சையைத் திருத்துவதற்கு கட்டாய மருத்துவமனையில் அனுமதிக்கப்படுகிறது:
- 1 முறை - முதல் மூன்று மாதங்களில் அல்லது நோயியல் நோயறிதலில்,
- 2 முறை - நிலைமையை சரிசெய்ய 19-20 வாரங்களில், சிகிச்சை முறையை மாற்ற வேண்டிய அவசியத்தை தீர்மானிக்கவும்,
- 3 முறை - வகை 1 மற்றும் வகை 2 நீரிழிவு நோயுடன் - 35 வாரங்களில், ஜி.டி.எம் - 36 வாரங்களில் பிரசவத்திற்குத் தயாராகவும் பிரசவ முறையைத் தேர்வுசெய்யவும்.
ஒரு மருத்துவமனையில், ஆய்வுகளின் அதிர்வெண், சோதனைகளின் பட்டியல் மற்றும் ஆய்வின் அதிர்வெண் ஆகியவை தனித்தனியாக தீர்மானிக்கப்படுகின்றன. தினசரி கண்காணிப்புக்கு சர்க்கரை, இரத்த குளுக்கோஸ் மற்றும் இரத்த அழுத்தக் கட்டுப்பாட்டுக்கு சிறுநீர் பரிசோதனை தேவைப்படுகிறது.
இன்சுலின் ஊசி தேவை தனித்தனியாக தீர்மானிக்கப்படுகிறது. ஜி.டி.எம்மின் ஒவ்வொரு வழக்குக்கும் இந்த அணுகுமுறை தேவையில்லை; சிலருக்கு, ஒரு சிகிச்சை உணவு போதுமானது.
இன்சுலின் சிகிச்சையைத் தொடங்குவதற்கான அறிகுறிகள் இரத்த சர்க்கரையின் பின்வரும் குறிகாட்டிகளாகும்:
- 5.0 mmol / l க்கும் அதிகமான உணவுடன் இரத்த குளுக்கோஸை நோன்பு நோற்பது,
- 7.8 mmol / l க்கு மேல் சாப்பிட்ட ஒரு மணி நேரத்திற்குப் பிறகு,
- உட்கொண்ட 2 மணி நேரத்திற்குப் பிறகு, 6.7 மிமீல் / எல் மேலே கிளைசீமியா.
எச்சரிக்கை! கர்ப்பிணி மற்றும் பாலூட்டும் பெண்கள் இன்சுலின் தவிர, சர்க்கரையை குறைக்கும் எந்த மருந்துகளையும் பயன்படுத்த தடை விதிக்கப்பட்டுள்ளது! நீண்ட நேரம் செயல்படும் இன்சுலின் பயன்படுத்தப்படவில்லை.
சிகிச்சையின் அடிப்படை குறுகிய மற்றும் அல்ட்ராஷார்ட் செயலின் இன்சுலின் தயாரிப்புகள் ஆகும். வகை 1 நீரிழிவு நோயில், ஒரு அடிப்படை போலஸ் சிகிச்சை செய்யப்படுகிறது. டைப் 2 நீரிழிவு மற்றும் ஜி.டி.எம் க்கு, பாரம்பரிய திட்டத்தைப் பயன்படுத்தவும் முடியும், ஆனால் உட்சுரப்பியல் நிபுணர் தீர்மானிக்கும் சில தனிப்பட்ட மாற்றங்களுடன்.
இரத்தச் சர்க்கரைக் குறைவின் கட்டுப்பாட்டைக் கொண்ட கர்ப்பிணிப் பெண்களில், இன்சுலின் பம்புகளைப் பயன்படுத்தலாம், இது ஹார்மோனின் நிர்வாகத்தை எளிதாக்குகிறது.
கர்ப்ப காலத்தில் கர்ப்பகால நீரிழிவுக்கான உணவு
ஜி.டி.எம் கொண்ட கர்ப்பிணிப் பெண்ணின் ஊட்டச்சத்து பின்வரும் கொள்கைகளுக்கு இணங்க வேண்டும்:
- பெரும்பாலும் மற்றும் சிறிது சிறிதாக. 3 முக்கிய உணவு மற்றும் 2-3 சிறிய சிற்றுண்டிகளைச் செய்வது நல்லது.
- சிக்கலான கார்போஹைட்ரேட்டுகளின் அளவு சுமார் 40%, புரதம் - 30-60%, கொழுப்புகள் 30% வரை.
- குறைந்தது 1.5 லிட்டர் திரவத்தை குடிக்கவும்.
- நார்ச்சத்தின் அளவை அதிகரிக்கவும் - இது குடலில் இருந்து குளுக்கோஸை உறிஞ்சி அதை அகற்ற முடியும்.
நீரிழிவு என்றால் என்ன?

p, blockquote 4,0,0,0,0,0 ->
நீரிழிவு நோய் என்பது எண்டோகிரைன் நோயாகும், இது கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் முதல் இடத்தில் உச்சரிக்கப்படுகிறது. அதன் முக்கிய நோய்க்கிருமி பொறிமுறையானது இன்சுலின் முழுமையான அல்லது உறவினர் பற்றாக்குறை - கணையத்தின் சிறப்பு உயிரணுக்களால் உற்பத்தி செய்யப்படும் ஹார்மோன்.
p, blockquote 5,0,0,0,0 ->
இன்சுலின் குறைபாட்டின் அடிப்படை பின்வருமாறு:
p, blockquote 6.0,0,0,0,0 ->
- கணையத்தில் உள்ள லாங்கர்ஹான்ஸ் தீவுகளின் β- கலங்களின் எண்ணிக்கையில் குறைவு, இன்சுலின் சுரப்பிற்கு காரணமாகும்,
- செயலற்ற புரோன்சுலினை முதிர்ந்த செயலில் உள்ள ஹார்மோனாக மாற்றும் செயல்முறையின் மீறல்,
- மாற்றியமைக்கப்பட்ட அமினோ அமில வரிசை மற்றும் குறைக்கப்பட்ட செயல்பாட்டைக் கொண்ட அசாதாரண இன்சுலின் மூலக்கூறின் தொகுப்பு,
- இன்சுலின் செல்லுலார் ஏற்பிகளின் உணர்திறன் மாற்றம்,
- ஹார்மோன்களின் உற்பத்தி அதிகரித்தது, அதன் நடவடிக்கை இன்சுலின் விளைவுகளை எதிர்க்கிறது,
- கணையத்தால் உற்பத்தி செய்யப்படும் ஹார்மோனின் அளவிற்கு வழங்கப்படும் குளுக்கோஸின் அளவின் பொருத்தமின்மை.
கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தில் இன்சுலின் விளைவு இன்சுலின் சார்ந்த திசுக்களில் குறிப்பிட்ட கிளைகோபுரோட்டீன் ஏற்பிகள் இருப்பதால் ஏற்படுகிறது. அவற்றின் செயலாக்கம் மற்றும் அடுத்தடுத்த கட்டமைப்பு மாற்றம் இரத்த சர்க்கரை மற்றும் இன்டர்செல்லுலர் இடைவெளிகளில் குறைவுடன் உயிரணுக்களில் குளுக்கோஸ் போக்குவரத்தை அதிகரிக்க வழிவகுக்கிறது. மேலும், இன்சுலின் செயல்பாட்டின் கீழ், ஆற்றல் வெளியீட்டில் குளுக்கோஸ் பயன்பாடு (கிளைகோலிசிஸின் செயல்முறை) மற்றும் கிளைகோஜன் வடிவத்தில் திசுக்களில் அதன் குவிப்பு ஆகியவை தூண்டப்படுகின்றன. இந்த வழக்கில் முக்கிய டிப்போ கல்லீரல் மற்றும் எலும்பு தசைகள் ஆகும். கிளைகோஜனில் இருந்து குளுக்கோஸின் வெளியீடும் இன்சுலின் செல்வாக்கின் கீழ் நிகழ்கிறது.
p, blockquote 7,0,0,0,0 ->
இந்த ஹார்மோன் கொழுப்பு மற்றும் புரத வளர்சிதை மாற்றத்தை பாதிக்கிறது. இது ஒரு அனபோலிக் விளைவைக் கொண்டிருக்கிறது, கொழுப்புகளின் முறிவைத் தடுக்கிறது (லிபோலிசிஸ்) மற்றும் இன்சுலின் சார்ந்த அனைத்து உயிரணுக்களிலும் ஆர்.என்.ஏ மற்றும் டி.என்.ஏவின் உயிரியக்கவியல் தூண்டுகிறது. எனவே, இன்சுலின் குறைந்த உற்பத்தி, அதன் செயல்பாட்டில் மாற்றம் அல்லது திசு உணர்திறன் குறைதல் ஆகியவற்றுடன், பன்முக வளர்சிதை மாற்ற இடையூறுகள் ஏற்படுகின்றன. ஆனால் நீரிழிவு நோயின் முக்கிய அறிகுறிகள் கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தில் ஏற்படும் மாற்றங்கள். அதே நேரத்தில், இரத்தத்தில் குளுக்கோஸின் அடிப்படை மட்டத்தில் அதிகரிப்பு மற்றும் சாப்பிட்ட பிறகு சர்க்கரை ஏற்றப்பட்ட பிறகு அதன் செறிவில் அதிகப்படியான உச்சத்தின் தோற்றம் உள்ளது.
p, blockquote 8,0,0,0,0 ->
கட்டுப்படுத்தப்படாத நீரிழிவு நோய் அனைத்து திசுக்களிலும் வாஸ்குலர் மற்றும் டிராபிக் கோளாறுகளுக்கு வழிவகுக்கிறது. இந்த வழக்கில், இன்சுலின்-சுயாதீன உறுப்புகள் (சிறுநீரகங்கள், மூளை, இதயம்) கூட பாதிக்கப்படுகின்றன. அடிப்படை உயிரியல் ரகசியங்களின் அமிலத்தன்மை மாறுகிறது, இது யோனி, வாய்வழி குழி மற்றும் குடல்களின் டிஸ்பயோசிஸின் வளர்ச்சிக்கு பங்களிக்கிறது. தோல் மற்றும் சளி சவ்வுகளின் தடுப்பு செயல்பாடு குறைகிறது, நோயெதிர்ப்பு பாதுகாப்பின் உள்ளூர் காரணிகளின் செயல்பாடு அடக்கப்படுகிறது. இதன் விளைவாக, நீரிழிவு நோயால், சருமத்தின் தொற்று மற்றும் அழற்சி நோய்கள் மற்றும் மரபணு அமைப்பு, பியூரூல்ட் சிக்கல்கள் மற்றும் பலவீனமான மீளுருவாக்கம் செயல்முறைகள் தோன்றும் ஆபத்து கணிசமாக அதிகரிக்கிறது.
p, blockquote 9,0,0,0,0 ->
p, blockquote 10,0,0,0,0 ->
நோய் வகைகள்
நீரிழிவு நோய்க்கு பல வகைகள் உள்ளன. அவை ஒருவருக்கொருவர் வேறுபடுகின்றன, இன்சுலின் குறைபாட்டின் நோய்க்கிரும வழிமுறைகள் மற்றும் நிச்சயமாக வகை.
p, blockquote 11,0,0,0,0 ->
- லாங்கர்ஹான்ஸ் தீவு செல்கள் இறந்ததால் ஏற்படும் முழுமையான இன்சுலின் குறைபாடு (இன்சுலின் தேவைப்படும் குணப்படுத்த முடியாத நிலை) கொண்ட டைப் 1 நீரிழிவு நோய்,
- வகை 2 நீரிழிவு நோய், திசு இன்சுலின் எதிர்ப்பு மற்றும் பலவீனமான இன்சுலின் சுரப்பு ஆகியவற்றால் வகைப்படுத்தப்படுகிறது,
- கர்ப்பகால நீரிழிவு நோய், கர்ப்ப காலத்தில் முதன்முதலில் கண்டறியப்பட்ட ஹைப்பர் கிளைசீமியா மற்றும் பொதுவாக பிரசவத்திற்குப் பிறகு மறைந்துவிடும்,
- ஒருங்கிணைந்த எண்டோகிரைன் கோளாறுகள் (எண்டோகிரினோபதிஸ்) அல்லது நோய்த்தொற்றுகள், போதைப்பொருள், மருந்துகளின் விளைவுகள், கணைய அழற்சி, ஆட்டோ இம்யூன் நிலைமைகள் அல்லது மரபணு ரீதியாக நிர்ணயிக்கப்பட்ட நோய்களுடன் கணைய செயலிழப்பு காரணமாக நீரிழிவு நோயின் பிற வடிவங்கள்.
கர்ப்பிணிப் பெண்கள் கர்ப்பகால நீரிழிவு மற்றும் முன்னர் இருந்த (கர்ப்பத்திற்கு முந்தைய) நீரிழிவு நோயை வேறுபடுத்த வேண்டும்.
p, blockquote 12,0,1,0,0 ->
p, blockquote 13,0,0,0,0 ->
கர்ப்பகால நீரிழிவு அம்சங்கள்
கர்ப்பிணிப் பெண்களில் நீரிழிவு நோயின் வளர்ச்சியின் நோய்க்கிருமி உருவாக்கம் பல கூறுகளைக் கொண்டுள்ளது. இன்சுலின் ஹைப்போகிளைசெமிக் விளைவு மற்றும் பிற ஹார்மோன்களின் குழுவின் ஹைப்பர் கிளைசெமிக் விளைவு ஆகியவற்றுக்கு இடையேயான செயல்பாட்டு ஏற்றத்தாழ்வு மூலம் மிக முக்கியமான பங்கு வகிக்கப்படுகிறது. திசுக்களின் படிப்படியாக அதிகரிக்கும் இன்சுலின் எதிர்ப்பு உறவினர் இன்சுலர் பற்றாக்குறையின் படத்தை அதிகரிக்கிறது. செயலற்ற தன்மை, கொழுப்பு திசுக்களின் சதவீதத்தின் அதிகரிப்புடன் எடை அதிகரிப்பு மற்றும் உணவின் மொத்த கலோரி உள்ளடக்கத்தில் அடிக்கடி குறிப்பிடப்பட்ட அதிகரிப்பு ஆகியவை தூண்டுதல் காரணிகளாகின்றன.
p, blockquote 14,0,0,0,0 ->
கர்ப்ப காலத்தில் எண்டோகிரைன் கோளாறுகளுக்கான பின்னணி உடலியல் வளர்சிதை மாற்ற மாற்றங்கள் ஆகும். ஏற்கனவே கர்ப்பத்தின் ஆரம்ப கட்டங்களில், வளர்சிதை மாற்றம் மறுசீரமைக்கப்பட்டுள்ளது. இதன் விளைவாக, கருவுக்கு குளுக்கோஸ் உட்கொள்ளல் குறைந்து வருவதற்கான சிறிய அறிகுறியில், முக்கிய கார்போஹைட்ரேட் ஆற்றல் பரிமாற்ற பாதை விரைவாக ரிசர்வ் லிப்பிட் ஒன்றுக்கு மாறுகிறது. இந்த பாதுகாப்பு பொறிமுறையானது உண்ணாவிரதத்தின் நிகழ்வு என்று அழைக்கப்படுகிறது. தாயின் கல்லீரலில் குளுக்கோஜெனீசிஸிற்கான கிளைக்கோஜன் மற்றும் அடி மூலக்கூறுகளின் இருப்புக்கள் குறைந்துவிட்டாலும் கூட, அது கரு குளுக்கோஸின் தொடர்ச்சியான போக்குவரத்தை வழங்குகிறது.
p, blockquote 15,0,0,0,0 ->
கர்ப்பத்தின் ஆரம்பத்தில், வளரும் குழந்தையின் ஆற்றல் தேவைகளை பூர்த்தி செய்ய இத்தகைய வளர்சிதை மாற்ற மறுசீரமைப்பு போதுமானது. பின்னர், இன்சுலின் எதிர்ப்பைக் கடப்பதற்காக, லக்னெர்கன் தீவுகளின் β- கலங்களின் ஹைபர்டிராபி மற்றும் அவற்றின் செயல்பாட்டு செயல்பாட்டின் அதிகரிப்பு உருவாகிறது. சிறுநீரக செயல்பாடு அதிகரித்ததாலும், நஞ்சுக்கொடி இன்சுலினேஸை செயல்படுத்துவதாலும், உற்பத்தி செய்யப்படும் இன்சுலின் அளவு அதிகரிப்பது அதன் அழிவின் முடுக்கம் மூலம் ஈடுசெய்யப்படுகிறது. ஆனால் ஏற்கனவே கர்ப்பத்தின் இரண்டாவது மூன்று மாதங்களில், பழுக்க வைக்கும் நஞ்சுக்கொடி ஒரு நாளமில்லா செயல்பாட்டை நிறைவேற்றத் தொடங்குகிறது, இது கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தை பாதிக்கும்.
p, blockquote 16,0,0,0,0 ->
இன்சுலின் எதிரிகள் நஞ்சுக்கொடி-ஒருங்கிணைந்த ஸ்டீராய்டு மற்றும் ஸ்டீராய்டு போன்ற ஹார்மோன்கள் (புரோஜெஸ்ட்டிரோன் மற்றும் நஞ்சுக்கொடி லாக்டோஜன்), தாயின் அட்ரீனல் சுரப்பிகளால் சுரக்கும் ஈஸ்ட்ரோஜன்கள் மற்றும் கார்டிசோல் ஆகும். அவை நீரிழிவு நோயாகக் கருதப்படுகின்றன, மிகப் பெரிய செல்வாக்கு ஃபெட்டோபிளாசெண்டல் ஹார்மோன்கள். கர்ப்பத்தின் 16-18 வாரங்களிலிருந்து அவற்றின் செறிவு அதிகரிக்கத் தொடங்குகிறது. பொதுவாக 20 வது வாரத்திற்குள் உறவினர் இன்சுலர் பற்றாக்குறை உள்ள ஒரு கர்ப்பிணிப் பெண் கர்ப்பகால நீரிழிவு நோயின் முதல் ஆய்வக அறிகுறிகளாகத் தோன்றுகிறார். பெரும்பாலும், இந்த நோய் 24-28 வாரங்களில் கண்டறியப்படுகிறது, மேலும் ஒரு பெண் வழக்கமான புகார்களைச் செய்யக்கூடாது.
p, blockquote 17,0,0,0,0,0 ->
சில நேரங்களில், குளுக்கோஸ் சகிப்புத்தன்மையின் மாற்றம் மட்டுமே கண்டறியப்படுகிறது, இது ப்ரீடியாபயாட்டீஸ் என்று கருதப்படுகிறது. இந்த வழக்கில், இன்சுலின் குறைபாடு உணவில் இருந்து கார்போஹைட்ரேட்டுகளை அதிகமாக உட்கொள்வதன் மூலமும் வேறு சில ஆத்திரமூட்டும் தருணங்களுடனும் மட்டுமே வெளிப்படுகிறது.
p, blockquote 18,0,0,0,0 ->
தற்போதைய தரவுகளின்படி, கர்ப்பிணிப் பெண்களின் நீரிழிவு கணைய உயிரணுக்களின் இறப்பு அல்லது இன்சுலின் மூலக்கூறின் மாற்றத்துடன் இல்லை. அதனால்தான் பெண்களுக்கு ஏற்படும் நாளமில்லா கோளாறுகள் மீளக்கூடியவை, பெரும்பாலும் அவை பிரசவத்திற்குப் பிறகு தானாகவே நின்றுவிடுகின்றன.
p, blockquote 19,0,0,0,0 ->
p, blockquote 20,0,0,0,0 ->
p, blockquote 21,0,0,0,0 ->
கர்ப்பகால நீரிழிவு ஒரு குழந்தைக்கு ஆபத்தானது என்ன?
கர்ப்பிணிப் பெண்ணில் கர்ப்பகால நீரிழிவு நோய் கண்டறியப்படும்போது, கேள்விகள் எப்போதும் எழுகின்றன: இது குழந்தைக்கு என்ன பாதிப்பை ஏற்படுத்துகிறது மற்றும் சிகிச்சை உண்மையில் அவசியமா என்று. உண்மையில், பெரும்பாலும் இந்த நோய் எதிர்பார்ப்புள்ள தாயின் உயிருக்கு உடனடி அச்சுறுத்தலை ஏற்படுத்தாது, மேலும் அவளது நல்வாழ்வைக் கூட கணிசமாக மாற்றாது. ஆனால் கர்ப்பத்தின் பெரினாட்டல் மற்றும் மகப்பேறியல் சிக்கல்களைத் தடுக்க சிகிச்சை முக்கியமாக அவசியம்.
p, blockquote 22,0,0,0,0 ->
நீரிழிவு நோய் தாயின் திசுக்களில் மைக்ரோசர்குலேஷன் மீறலுக்கு வழிவகுக்கிறது. சிறிய பாத்திரங்களின் பிடிப்பு அவற்றில் உள்ள எண்டோடெலியத்திற்கு சேதம், லிப்பிட் பெராக்ஸைடேஷனை செயல்படுத்துதல் மற்றும் நாள்பட்ட டி.ஐ.சியைத் தூண்டுகிறது. இவை அனைத்தும் கரு ஹைபோக்ஸியாவுடன் நாள்பட்ட ஃபெட்டோபிளாசெண்டல் பற்றாக்குறைக்கு பங்களிக்கின்றன.
p, blockquote 23,0,0,0,0 ->
குழந்தைக்கு குளுக்கோஸை அதிகமாக உட்கொள்வதும் பாதிப்பில்லாத நிகழ்வு அல்ல. எல்லாவற்றிற்கும் மேலாக, அவரது கணையம் இன்னும் தேவையான அளவு ஹார்மோனை உற்பத்தி செய்யவில்லை, மேலும் தாய்வழி இன்சுலின் கருவில்லா தடையை ஊடுருவாது. மற்றும் சரிசெய்யப்படாத குளுக்கோஸ் அளவு ஒழுங்கற்ற மற்றும் வளர்சிதை மாற்றக் கோளாறுகளுக்கு வழிவகுக்கிறது. உயிரணு சவ்வுகளில் கட்டமைப்பு மற்றும் செயல்பாட்டு மாற்றங்களுக்கு இரண்டாம் நிலை ஹைப்பர்லிபிடீமியா காரணமாகிறது, கரு திசுக்களின் ஹைபோக்ஸியாவை அதிகரிக்கிறது.
p, blockquote 24,0,0,0,0 ->
ஒரு குழந்தையில் ஹைப்பர் கிளைசீமியா கணைய cells- கலங்களின் ஹைபர்டிராஃபியை தூண்டுகிறது அல்லது அவற்றின் முந்தைய குறைவைத் தூண்டுகிறது. இதன் விளைவாக, புதிதாகப் பிறந்த குழந்தைக்கு கடுமையான கார்போஹைட்ரேட் வளர்சிதை மாற்றக் கோளாறுகள் ஏற்படக்கூடும். கர்ப்பத்தின் 3 வது மூன்று மாதங்களில் கூட கர்ப்பகால நீரிழிவு சரி செய்யப்படாவிட்டால், கரு டிஸ்லாஸ்டிக் உடல் பருமன், பிளேனிடிஸ் மற்றும் ஹெபடோமெகலி ஆகியவற்றுடன் மேக்ரோசோமியாவை (பெரிய உடல் எடை) உருவாக்குகிறது. கூடுதலாக, சுவாச, இருதய மற்றும் செரிமான அமைப்புகளின் முதிர்ச்சியற்ற தன்மை பெரும்பாலும் பிறக்கும்போதே காணப்படுகிறது. இவை அனைத்தும் நீரிழிவு கரு நோயுடன் தொடர்புடையவை.
p, blockquote 25,1,0,0,0 ->
கர்ப்பகால நீரிழிவு நோயின் முக்கிய சிக்கல்கள் பின்வருமாறு:
p, blockquote 26,0,0,0,0 ->
- கருப்பை ஹைபோக்ஸியா கருப்பையக வளர்ச்சி குறைபாடு,
- முன்கூட்டிய பிரசவம்
- கருவின் கரு மரணம்,
- கர்ப்பகால நீரிழிவு நோயால் பாதிக்கப்பட்ட பெண்களுக்கு பிறந்த குழந்தைகளிடையே அதிக குழந்தை இறப்பு,
- மேக்ரோசோமியா, இது பிரசவத்தின் சிக்கலான போக்கிற்கு வழிவகுக்கிறது மற்றும் குழந்தையில் பிறப்பு காயங்கள் ஏற்படும் அபாயத்தை அதிகரிக்கிறது (காலர்போன் எலும்பு முறிவு, எர்ப் முடக்கம், ஃபிரெனிக் முடக்கம், மண்டை ஓடு மற்றும் கர்ப்பப்பை வாய் முதுகெலும்புக்கு ஏற்படும் அதிர்ச்சி) மற்றும் தாயின் பிறப்பு கால்வாயில் சேதம்,
- கர்ப்பிணிப் பெண்ணில் ப்ரீக்லாம்ப்சியா, ப்ரீக்லாம்ப்சியா மற்றும் எக்லாம்ப்சியா,
- கர்ப்ப காலத்தில் பெரும்பாலும் மீண்டும் மீண்டும் சிறுநீர் பாதை நோய்த்தொற்றுகள்,
- சளி சவ்வுகளின் பூஞ்சைப் புண்கள் (பிறப்புறுப்புகள் உட்பட).
சில மருத்துவர்கள் கர்ப்பகால நீரிழிவு நோயின் சிக்கல்களை ஆரம்ப கட்டங்களில் தன்னிச்சையான கருக்கலைப்பு என்று குறிப்பிடுகின்றனர். ஆனால் பெரும்பாலும் கருச்சிதைவுக்கு காரணம், முன்னர் கண்டறியப்படாத கர்ப்பகால நீரிழிவு நோயின் சிதைவு ஆகும்.
p, blockquote 27,0,0,0,0 ->
p, blockquote 28,0,0,0,0 ->
அறிகுறிகள் மற்றும் நோய் கண்டறிதல்
நீரிழிவு நோயால் பாதிக்கப்பட்ட கர்ப்பிணிப் பெண்களுக்கு நோய்க்கான குறிப்பிட்ட புகார்கள் அரிதாகவே இருக்கும். வழக்கமான அறிகுறிகள் பொதுவாக லேசானவை, மேலும் பெண்கள் பொதுவாக 2 மற்றும் 3 வது மூன்று மாதங்களின் உடலியல் வெளிப்பாடுகளாக கருதுகின்றனர். டைசுரியா, தாகம், அரிப்பு தோல், போதிய எடை அதிகரிப்பு ஆகியவை கர்ப்பகால நீரிழிவு நோயால் மட்டுமல்ல. எனவே, இந்த நோயைக் கண்டறிவதில் முக்கியமானது ஆய்வக சோதனைகள். மற்றும் மகப்பேறியல் அல்ட்ராசவுண்ட் நஞ்சுக்கொடி பற்றாக்குறையின் தீவிரத்தை தெளிவுபடுத்துவதற்கும் கருவின் வளர்ச்சி நோயியலின் அறிகுறிகளை அடையாளம் காணவும் உதவுகிறது.
p, blockquote 29,0,0,0,0 ->
ஒரு கர்ப்பிணிப் பெண்ணின் இரத்தத்தில் குளுக்கோஸின் அளவை வெற்று வயிற்றில் தீர்மானிப்பதே ஒரு ஸ்கிரீனிங் ஆய்வு. இது கர்ப்பத்தின் 20 வது வாரத்திலிருந்து தொடர்ந்து மேற்கொள்ளப்படுகிறது. கிளைசீமியாவின் நுழைவாயிலின் குறிகாட்டிகளைப் பெற்றவுடன், குளுக்கோஸ் சகிப்புத்தன்மையை தீர்மானிக்க ஒரு சோதனை பரிந்துரைக்கப்படுகிறது. கர்ப்பகால நீரிழிவு நோயின் வளர்ச்சிக்கு அதிக ஆபத்துள்ள குழுவில் இருந்து கர்ப்பிணிப் பெண்களில், வரவேற்பறையில் முதல் தோற்றத்திலும், 24-28 வார காலத்திற்கு, சாதாரண உண்ணாவிரத குளுக்கோஸுடனும் கூட இதுபோன்ற பரிசோதனையை செய்வது நல்லது.
p, blockquote 30,0,0,0,0 ->
முழு தந்துகி இரத்தத்தில் வெற்று வயிற்றில் 7 மிமீல் / எல் முதல் அல்லது சிரை பிளாஸ்மாவில் வெற்று வயிற்றில் 6 மிமீல் / எல் இருந்து கிளைசீமியா கர்ப்பகால நீரிழிவு நோய்க்கான கண்டறியும் நம்பகமான ஆய்வக அளவுருக்கள் ஆகும். 11.1 மிமீல் / எல் மேலே ஹைப்பர் கிளைசீமியாவைக் கண்டறிவது நோயின் அறிகுறியாகும்.
p, blockquote 31,0,0,0,0 ->
குளுக்கோஸ் சகிப்புத்தன்மை சோதனை (குளுக்கோஸ் சகிப்புத்தன்மை சோதனை) செய்வதற்கு நிலைமைகளை கவனமாக கடைபிடிக்க வேண்டும். 3 நாட்களுக்குள், ஒரு பெண் நீரிழிவு நோய்க்கு பரிந்துரைக்கப்பட்ட கட்டுப்பாடுகள் இல்லாமல், தனது வழக்கமான உணவு மற்றும் உடல் செயல்பாடுகளை பின்பற்ற வேண்டும். சோதனையின் முந்திய இரவு உணவில் 30-50 கிராம் கார்போஹைட்ரேட்டுகள் இருக்க வேண்டும். 12-14 மணி நேர உண்ணாவிரதத்திற்குப் பிறகு, வெற்று வயிற்றில் பகுப்பாய்வு கண்டிப்பாக மேற்கொள்ளப்படுகிறது. சோதனையின் போது, புகைபிடித்தல், எந்த மருந்துகளையும் எடுத்துக்கொள்வது, உடல் செயல்பாடு (படிக்கட்டுகளில் ஏறுவது உட்பட), உணவு மற்றும் பானம் ஆகியவை விலக்கப்படுகின்றன.
p, blockquote 32,0,0,0,0 ->
முதல் சோதனை இரத்த விரதம். இதற்குப் பிறகு, கர்ப்பிணிப் பெண்ணுக்கு புதிதாக தயாரிக்கப்பட்ட குளுக்கோஸ் கரைசலின் (300 மில்லி தண்ணீருக்கு 75 கிராம் உலர்ந்த பொருள்) ஒரு பானம் வழங்கப்படுகிறது. கிளைசீமியாவின் இயக்கவியலை மதிப்பிடுவதற்கும் அதன் மறைக்கப்பட்ட சிகரங்களை அடையாளம் காணவும், ஒவ்வொரு 30 நிமிடங்களுக்கும் மீண்டும் மீண்டும் மாதிரிகள் எடுக்கப்படுகின்றன. ஆனால் பெரும்பாலும் இரத்தத்தில் குளுக்கோஸ் அளவு மட்டுமே தீர்மானிக்கப்படுகிறது, சோதனை தீர்வை எடுத்து 2 மணி நேரம் கழித்து.
p, blockquote 33,0,0,0,0 ->
பொதுவாக, சர்க்கரை சுமைக்கு 2 மணி நேரம் கழித்து, கிளைசீமியா 7.8 மிமீல் / எல் அதிகமாக இருக்கக்கூடாது. சகிப்புத்தன்மையின் குறைவு 7.8-10.9 மிமீல் / எல் விகிதத்தில் குறிக்கப்படுகிறது. 11.0 mmol / L இன் விளைவாக ஒரு கர்ப்பகால நீரிழிவு நோய் கண்டறியப்படுகிறது.
p, blockquote 34,0,0,0,0 ->
கர்ப்பகால நீரிழிவு நோயைக் கண்டறிதல் சிறுநீரில் குளுக்கோஸை நிர்ணயிப்பதை அடிப்படையாகக் கொண்டிருக்க முடியாது (குளுக்கோசூரியா) அல்லது சோதனை கீற்றுகள் கொண்ட வீட்டு இரத்த குளுக்கோஸ் மீட்டர்களுடன் குளுக்கோஸ் அளவை அளவிடுவது. தரப்படுத்தப்பட்ட ஆய்வக இரத்த பரிசோதனைகள் மட்டுமே இந்த நோயை உறுதிப்படுத்தவோ அல்லது விலக்கவோ முடியும்.
p, blockquote 35,0,0,0,0 ->
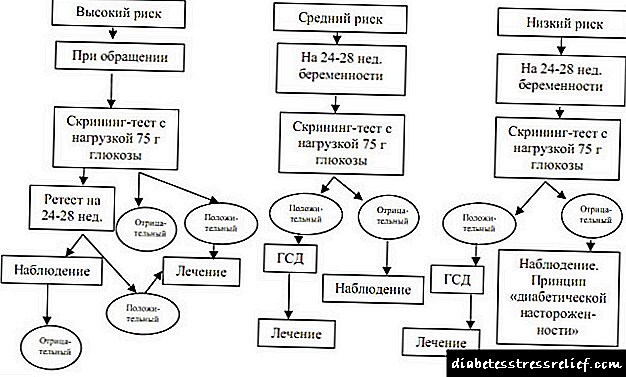
ஜி.எஸ்.டி.க்கான ஸ்கிரீனிங் மற்றும் கண்டறிதல் அல்காரிதம்
p, blockquote 36,0,0,0,0 ->
இன்சுலின் சிகிச்சை
குளுக்கோமீட்டர்களைப் பயன்படுத்தி புற சிரை இரத்தத்தில் குளுக்கோஸின் அளவை சுய கண்காணிப்பு அவசியம். கர்ப்பிணிப் பெண் ஒரு வெறும் வயிற்றில் மற்றும் சாப்பிட்ட 1-2 மணிநேரங்களுக்குப் பிறகு, ஒரு சிறப்பு நாட்குறிப்பில் உணவின் கலோரி உட்கொள்ளலுடன் தரவுகளை எழுதுகிறார்.
p, blockquote 38,0,0,0,0 ->
கர்ப்பகால நீரிழிவு நோயுடன் கூடிய ஹைபோகலோரிக் உணவு கிளைசீமியாவை இயல்பாக்குவதற்கு வழிவகுக்கவில்லை என்றால், இன்சுலின் சிகிச்சையை நியமிப்பது குறித்து மருத்துவர் முடிவு செய்கிறார். அதே நேரத்தில், குறுகிய மற்றும் அல்ட்ராஷார்ட் நடவடிக்கையின் இன்சுலின்கள் மீண்டும் மீண்டும் ஊசி போடுவதில் பரிந்துரைக்கப்படுகின்றன, ஒவ்வொரு உணவின் கலோரிக் உள்ளடக்கத்தையும், குளுக்கோஸ் அளவையும் கணக்கில் எடுத்துக்கொள்கின்றன.சில நேரங்களில் சராசரி கால அளவைக் கொண்ட இன்சுலின்கள் கூடுதலாகப் பயன்படுத்தப்படுகின்றன. ஒவ்வொரு சந்திப்பிலும், மருத்துவர் சிகிச்சை முறையை சரிசெய்கிறார், சுய கண்காணிப்பின் தரவு, கருவின் இயக்கவியல் மற்றும் நீரிழிவு கருவின் அல்ட்ராசவுண்ட் அறிகுறிகளை கணக்கில் எடுத்துக்கொள்கிறார்.
p, blockquote 39,0,0,0,0 ->
p, blockquote 40,0,0,0,0 ->
இன்சுலின் ஊசி சிறப்பு சிரிஞ்ச்களால் தோலடி முறையில் மேற்கொள்ளப்படுகிறது. பெரும்பாலும், ஒரு பெண்ணுக்கு இதற்கு வெளிப்புற உதவி தேவையில்லை, பயிற்சி ஒரு உட்சுரப்பியல் நிபுணர் அல்லது நீரிழிவு பள்ளி ஊழியர்களால் நடத்தப்படுகிறது. இன்சுலின் தேவையான தினசரி டோஸ் 100 யூனிட்டுகளை தாண்டினால், நிரந்தர தோலடி இன்சுலின் பம்பை நிறுவ முடிவு செய்யலாம். கர்ப்ப காலத்தில் வாய்வழி இரத்தச் சர்க்கரைக் குறைவு மருந்துகள் பயன்படுத்துவது தடைசெய்யப்பட்டுள்ளது.
p, blockquote 41,0,0,0,0 ->
ஒரு துணை சிகிச்சையாக, மருந்துகளை மைக்ரோசர்குலேஷன் மற்றும் நஞ்சுக்கொடி பற்றாக்குறை, ஹோஃபிடோல், வைட்டமின்கள் ஆகியவற்றை மேம்படுத்த பயன்படுத்தலாம்.
p, blockquote 42,0,0,0,0 ->

p, blockquote 43,0,0,0,0 ->
p, blockquote 44,0,0,0,0 ->
கர்ப்பகால நீரிழிவுக்கான ஊட்டச்சத்து
கர்ப்ப காலத்தில், நீரிழிவு மற்றும் பலவீனமான குளுக்கோஸ் சகிப்புத்தன்மைக்கான சிகிச்சையின் முக்கிய இடம் உணவு சிகிச்சையாகும். இது ஒரு பெண்ணின் உடல் எடை மற்றும் உடல் செயல்பாடுகளை கணக்கில் எடுத்துக்கொள்கிறது. உணவுப் பரிந்துரைகளில் உணவு, உணவு கலவை மற்றும் அதன் கலோரி உள்ளடக்கம் ஆகியவற்றை சரிசெய்தல் அடங்கும். கர்ப்பகால நீரிழிவு நோயால் பாதிக்கப்பட்ட கர்ப்பிணிப் பெண்ணின் மெனு, கூடுதலாக, அத்தியாவசிய ஊட்டச்சத்துக்கள் மற்றும் வைட்டமின்கள் வழங்கப்படுவதை உறுதிசெய்து, இரைப்பைக் குழாயின் இயல்பாக்கத்திற்கு பங்களிக்க வேண்டும். 3 முக்கிய உணவுகளுக்கு இடையில் நீங்கள் தின்பண்டங்களை ஏற்பாடு செய்ய வேண்டும், மேலும் முக்கிய கலோரி உள்ளடக்கம் நாளின் முதல் பாதியில் இருக்க வேண்டும். ஆனால் ஒரு இரவு தூங்குவதற்கு முன் கடைசி சிற்றுண்டியில் 15-30 கிராம் அளவுக்கு கார்போஹைட்ரேட்டுகளும் இருக்க வேண்டும்.
p, blockquote 45,0,0,0,0 ->
கர்ப்பிணி நீரிழிவு நோயால் நான் என்ன சாப்பிட முடியும்? இவை குறைந்த கொழுப்பு வகைகளான கோழி, இறைச்சி மற்றும் மீன், நார்ச்சத்து நிறைந்த உணவுகள் (காய்கறிகள், பருப்பு வகைகள் மற்றும் தானியங்கள்), மூலிகைகள், குறைந்த கொழுப்புள்ள பால் மற்றும் புளிப்பு பால் பொருட்கள், முட்டை, தாவர எண்ணெய்கள், கொட்டைகள். உணவில் எந்த வகையான பழங்களை அறிமுகப்படுத்த முடியும் என்பதைத் தீர்மானிக்க, அவை உட்கொண்ட உடனேயே இரத்த குளுக்கோஸ் அளவு அதிகரிக்கும் விகிதத்தை நீங்கள் மதிப்பீடு செய்ய வேண்டும். பொதுவாக அனுமதிக்கப்பட்ட ஆப்பிள்கள், பேரீச்சம்பழம், மாதுளை, சிட்ரஸ் பழங்கள், பீச். சேர்க்கப்பட்ட சர்க்கரை இல்லாமல் புதிய அன்னாசிப்பழத்தை சிறிய அளவில் அல்லது அன்னாசி பழச்சாறு உட்கொள்வது ஏற்கத்தக்கது. ஆனால் மெனுவிலிருந்து வாழைப்பழங்கள் மற்றும் திராட்சைகளை விலக்குவது நல்லது, அவை ஜீரணிக்கக்கூடிய கார்போஹைட்ரேட்டுகளைக் கொண்டிருக்கின்றன மற்றும் கிளைசீமியாவின் வேகமான வளர்ச்சிக்கு பங்களிக்கின்றன.
p, blockquote 46,0,0,0,0 ->
p, blockquote 47,0,0,0,0 ->
டெலிவரி மற்றும் முன்கணிப்பு
கர்ப்பகால நீரிழிவு நோயின் பிரசவம் இயற்கையாகவோ அல்லது சிசேரியன் மூலமாகவோ இருக்கலாம். தந்திரோபாயங்கள் கருவின் எதிர்பார்க்கப்படும் எடை, தாயின் இடுப்பின் அளவுருக்கள், நோயின் இழப்பீட்டு அளவைப் பொறுத்தது.
p, blockquote 48,0,0,0,0 ->
சுயாதீனமான பிறப்புகளுடன், ஒவ்வொரு 2 மணி நேரத்திற்கும் குளுக்கோஸ் அளவு கண்காணிக்கப்படுகிறது, மேலும் ஒவ்வொரு மணி நேரத்திற்கும் இரத்தச் சர்க்கரைக் குறைவு மற்றும் இரத்தச் சர்க்கரைக் குறைவு நிலைமைகளுக்கு ஒரு போக்கு உள்ளது. கர்ப்ப காலத்தில் ஒரு பெண் இன்சுலின் சிகிச்சையில் இருந்திருந்தால், பிரசவத்தின்போது மருந்து ஒரு இன்ஃபுசோமேட் மூலம் வழங்கப்படுகிறது. அவளுக்கு உணவு சிகிச்சை போதுமானதாக இருந்தால், கிளைசீமியாவின் நிலைக்கு ஏற்ப இன்சுலின் பயன்படுத்த முடிவு செய்யப்படுகிறது. சிசேரியன் மூலம், அறுவைசிகிச்சைக்கு முன், குழந்தையை அகற்றுவதற்கு முன், நஞ்சுக்கொடியை அகற்றிய பின், பின்னர் ஒவ்வொரு 2 மணி நேரத்திற்கும் கிளைசெமிக் கண்காணிப்பு அவசியம்.
p, blockquote 49,0,0,0,0 -> p, blockquote 50,0,0,0,1 ->
கர்ப்பகால நீரிழிவு நோயை சரியான நேரத்தில் கண்டறிதல் மற்றும் கர்ப்ப காலத்தில் நோய்க்கான நிலையான இழப்பீட்டை அடைவது ஆகியவற்றுடன், தாய் மற்றும் குழந்தைக்கான முன்கணிப்பு சாதகமானது. ஆயினும்கூட, புதிதாகப் பிறந்த குழந்தைகளுக்கு குழந்தை இறப்பு அபாயம் உள்ளது மற்றும் ஒரு நியோனாட்டாலஜிஸ்ட் மற்றும் குழந்தை மருத்துவரால் நெருக்கமான கண்காணிப்பு தேவைப்படுகிறது. ஆனால் ஒரு பெண்ணைப் பொறுத்தவரை, கர்ப்பிணி நீரிழிவு நோயின் விளைவுகள் டைப் 2 நீரிழிவு அல்லது பிரீடியாபயாட்டீஸ் வடிவத்தில் வெற்றிகரமாக பிரசவிக்கப்பட்ட பல ஆண்டுகளுக்குப் பிறகு ஏற்படலாம்.
கர்ப்பகால நீரிழிவு நோய் எவ்வாறு உருவாகிறது?
ஒரு குழந்தையைத் தாங்கும் காலகட்டத்தில் நீரிழிவு ஏன் உருவாகிறது என்பதில் சந்தேகத்திற்கு இடமில்லாத கருத்துக்கள் எதுவும் இல்லை. இதில் முக்கிய பங்கு பெண்ணின் உடலை மறுசீரமைப்பதன் மூலம் ஆற்றப்படுகிறது, இது கருவின் வாழ்க்கையையும் வளர்ச்சியையும் பராமரிக்க வேண்டிய அவசியத்துடன் தொடர்புடையது.

கர்ப்ப காலத்தில் கர்ப்பகால நீரிழிவு நோய்க்கு கண்டிப்பான உணவு தேவைப்படுகிறது.
இந்த காலகட்டத்தில் குழந்தைக்கு நஞ்சுக்கொடியுடன் உணவளிக்கப்படுகிறது. இந்த உடல் கருவின் வளர்ச்சியையும் வளர்ச்சியையும் ஊக்குவிக்கும் ஹார்மோன்களை உருவாக்குகிறது, அத்துடன் எதிர்பார்ப்புள்ள தாயில் இன்சுலின் செயல்பாட்டைத் தடுக்கிறது. இதன் விளைவாக, உணவுடன் வழங்கப்படும் அனைத்து சர்க்கரைகளும் உடைக்கப்படுவதில்லை. கணையத்தால் அதிக இன்சுலின் தயாரிக்க முடியவில்லை. இது நீரிழிவு நோயின் சிறப்பியல்பு ஹைப்பர் கிளைசீமியாவின் வளர்ச்சிக்கு வழிவகுக்கிறது.
GDM இன் அபாயங்கள் காரணிகளால் தீர்மானிக்கப்படுகின்றன:
- அதிகரித்த உடல் எடை
- கர்ப்ப காலத்தில் எடை அதிகரிப்பு, சாதாரண மதிப்புகளுக்கு மேல்,
- 25 வயதுக்கு மேற்பட்டவர்கள்
- முந்தைய கர்ப்ப காலத்தில் ஜி.டி.எம் இருப்பது,
- நெருங்கிய உறவினர்களில் நீரிழிவு நோய்.
இன்சுலின் குறைபாட்டை வளர்ப்பதற்கான சாத்தியக்கூறுகள் இந்த நிலைமைகளால் மட்டுமல்ல. ஜி.டி.எம் ஏற்படுவதற்கு பங்களிக்கும் பிற காரணிகள் உள்ளன.
கர்ப்பகால நீரிழிவு எப்படி இருக்கிறது
ஜி.டி.எம் அறிகுறிகள் முதல் அல்லது இரண்டாவது வகையின் நீரிழிவு நோயின் வெளிப்பாடுகளிலிருந்து வேறுபடுவதில்லை. பின்வரும் அறிகுறிகளால் இந்த நிலை இருப்பதை நீங்கள் சந்தேகிக்கலாம்:
- வெளிப்படையான காரணமின்றி விரைவான எடை அதிகரிப்பு,
- நிலையான தாகம்
- அதிகரித்த சிறுநீர் வெளியீடு
- பசி குறைந்தது
- நல்வாழ்வின் பொதுவான சரிவு.
இந்த அறிகுறிகள் தோன்றும்போது, ஒரு கர்ப்பிணிப் பெண் தனது மருத்துவரை விரைவில் தொடர்பு கொள்ள வேண்டும்.
கர்ப்பிணிப் பெண்களில் நீரிழிவு நோய் கண்டறிதல்
ஒரு குழந்தையைத் தாங்கும் காலகட்டத்தில் பெண்கள் தொடர்ந்து ஒரு பரிசோதனைக்கு உட்படுத்தப்பட வேண்டும், இதில் இரத்த குளுக்கோஸின் அளவை தீர்மானிப்பதும் அடங்கும். இந்த பகுப்பாய்வின் முடிவுகள் 24-28 வாரங்களுக்கு குறிப்பாக முக்கியம். ஜி.டி.எம் வளர்ச்சிக்கு ஒரு முன்னோடி நோயாளிகளுக்கு, மருத்துவர்கள் கூடுதல் திட்டமிடப்படாத இரத்த சர்க்கரை அளவை பரிந்துரைக்கின்றனர்.
வெற்று வயிற்றில் இரத்தம் எடுக்கப்படுகிறது, அதன் பிறகு ஒரு பெண்ணுக்கு ஒரு கிளாஸ் மிட்டாய் தண்ணீர் கொடுக்கப்படுகிறது. இரண்டாவது முறை அவர்கள் ஒரு மணி நேரத்திற்குப் பிறகு இரத்தத்தை எடுத்துக்கொள்கிறார்கள். இந்த இரண்டு சோதனைகளிலும் இரத்த குளுக்கோஸ் அளவு அனுமதிக்கப்பட்ட மதிப்புகளை மீறினால், நோயாளிக்கு கர்ப்பகால நீரிழிவு நோய் கண்டறியப்படுகிறது.
ஜி.டி.எம் இன் சாத்தியமான விளைவுகள்
இந்த நிலையை அடையாளம் காணும்போது, ஹைப்பர் கிளைசீமியாவை சீக்கிரம் எதிர்த்துப் போராடுவதை நோக்கமாகக் கொண்ட நடவடிக்கைகள் எடுக்க வேண்டியது அவசியம். இல்லையெனில், ஒரு கர்ப்பிணிப் பெண்ணில் சரி செய்யப்படாத நீரிழிவு விளைவுகளுக்கு வழிவகுக்கும்:
- 4 கிலோவுக்கு மேல் உடல் எடை கொண்ட ஒரு குழந்தையின் பிறப்பு ஒரு மேக்ரோசோமியா ஆகும். இதன் காரணமாக, பிரசவம் மிகவும் கடினம், காயத்திற்கு பெரும் ஆபத்து உள்ளது, இதற்கு அறுவைசிகிச்சை தேவைப்படலாம்.
- முன்கூட்டியே பிரசவத்தில் சுவாச மண்டலத்தின் போதிய வளர்ச்சியுடன் தொடர்புடைய ஒரு குழந்தைக்கு பிரசவத்தின் முன்கூட்டியே ஆரம்பம், சுவாசக் குழாய் நோய்க்குறியின் வளர்ச்சி.
- ஒரு குழந்தையில் பிறந்த பிறகு இரத்தச் சர்க்கரைக் குறைவு.
- கர்ப்ப காலத்தில் பெண்களுக்கு ப்ரீக்ளாம்ப்சியா மற்றும் பிற சிக்கல்களை உருவாக்கும் வாய்ப்பு அதிகரித்தது. இந்த நிலைமைகள் கருவுக்கு ஆபத்தை ஏற்படுத்துகின்றன.

கர்ப்பகால நீரிழிவு நோயைக் கண்டறிதல் என்பது உண்ணாவிரத இரத்த சர்க்கரையின் பகுப்பாய்வு மற்றும் சாப்பிட்ட பிறகு.
கலந்துகொண்ட மருத்துவரின் அறிவுறுத்தல்களைப் பின்பற்றினால் மட்டுமே பட்டியலிடப்பட்ட சிக்கல்களைத் தடுக்க முடியும்.
கர்ப்பகால நீரிழிவு நோய்க்கான சிகிச்சை
ஒரு கர்ப்பிணிப் பெண்ணில் ஹைப்பர் கிளைசீமியாவின் திருத்தம் மருந்து அல்லாத முறைகளுடன் தொடங்குகிறது:
- உணவு,
- உடற்பயிற்சி,
- இரத்த சர்க்கரை கட்டுப்பாடு.
கர்ப்பகால நீரிழிவு சிகிச்சையில் உணவு சிகிச்சை முக்கிய திசையாகும். இது குறிக்கிறது:
- எளிதில் ஜீரணிக்கக்கூடிய கார்போஹைட்ரேட்டுகளின் உணவில் இருந்து முழுமையான விலக்கு - இனிப்புகள், சர்க்கரை, பழச்சாறுகள், தேன், வேகவைத்த பொருட்கள்.
- கர்ப்பம் மற்றும் பாலூட்டலின் போது தடைசெய்யப்பட்டுள்ளதால், பிரக்டோஸ் கொண்ட தயாரிப்புகள் உள்ளிட்ட இனிப்புகளை மறுப்பது.
- அதிக எடை கொண்ட பெண்கள் கொழுப்புகளை உட்கொள்வதில் மட்டுப்படுத்தப்பட்டவர்கள், பதப்படுத்தப்பட்ட உணவுகள், மயோனைசே மற்றும் தொத்திறைச்சிகளை முற்றிலும் நிராகரிக்கின்றனர்.
- பின்ன ஊட்டச்சத்து - ஒரு நாளைக்கு 4 முதல் 6 முறை வரை சிறிய பகுதிகளில் உணவை உண்ண பரிந்துரைக்கப்படுகிறது. பட்டினியை அனுமதிக்கக்கூடாது.
முரண்பாடுகள் இல்லாத நோயாளிகளுக்கு உடல் செயல்பாடு அனுமதிக்கப்படுகிறது. இரத்த சர்க்கரை அளவை இயல்பாக்குவதற்கு, ஒவ்வொரு நாளும் 30 நிமிடங்கள் புதிய காற்றில் நடக்க, நீர் ஜிம்னாஸ்டிக்ஸ் செய்ய போதுமானது. இரத்த அழுத்தத்தை அதிகரிக்கும் பயிற்சிகள் தடைசெய்யப்பட்டுள்ளன, ஏனெனில் அவை கருப்பை ஹைபர்டோனிசிட்டியை ஏற்படுத்தும்.
இதனுடன், தினசரி ஒரு நாட்குறிப்பை வைக்க பரிந்துரைக்கப்படுகிறது, அங்கு நீங்கள் குறிக்க வேண்டும்:
- உணவுக்கு முன் இரத்த குளுக்கோஸ் அளவு, ஒரு நாளைக்கு உணவுக்கு ஒரு மணி நேரம் கழித்து. படுக்கைக்குச் செல்வதற்கு முன் இந்த குறிகாட்டியை பதிவு செய்வதும் அவசியம்.
- சாப்பிடும் உணவுகள் மற்றும் உணவுகள்.
- சிறப்பு சோதனை கீற்றுகள் முன்னிலையில் - காலையில் தீர்மானிக்கப்படும் சிறுநீர் கீட்டோன்களின் அளவு.
- காலையிலும் மாலையிலும் இரத்த அழுத்தம் - இந்த காட்டி 130/80 மிமீ ஆர்டிக்கு மிகாமல் இருக்க வேண்டும். கலை.
- கருவின் மோட்டார் செயல்பாடு.
- ஒரு பெண்ணின் உடல் நிறை.
அத்தகைய நாட்குறிப்பை வைத்திருப்பது அறிகுறிகள் தோன்றுவதற்கு முன்பே சுகாதார நிலையில் ஏற்படக்கூடிய விலகல்களைக் கண்டறிய உதவும். கர்ப்பத்தின் போக்கை மருத்துவர் சிறப்பாக கட்டுப்படுத்துவது அவசியம்.
மருந்து அல்லாத சிகிச்சையின் போதிய செயல்திறன் இல்லாவிட்டால், ஒரு பெண்ணை உட்சுரப்பியல் நிபுணருடன் கலந்தாலோசிக்க பரிந்துரைக்கப்பட வேண்டும். உயர் இரத்த குளுக்கோஸ் அளவு தொடர்ந்தால், இன்சுலின் ஏற்பாடுகள் குறிக்கப்படுகின்றன. மருந்தின் ஒழுங்காக தேர்ந்தெடுக்கப்பட்ட அளவு பெண்களுக்கு பாதுகாப்பானது. இன்சுலின் நஞ்சுக்கொடியைக் கடக்காது, எனவே அது கருவுக்கு தீங்கு விளைவிக்காது.
ஜி.டி.எம்மில் டெலிவரி
கர்ப்பகால நீரிழிவு நோயைக் கண்டறிந்த பிறகு, ஒவ்வொரு பெண்ணும் பிரசவத்திற்கு மிகவும் பொருத்தமான முறையைத் தேர்ந்தெடுக்கின்றனர். இறுதி பரிசோதனை 38 வாரங்களுக்கு பின்னர் மேற்கொள்ளப்படுவதில்லை, அதன் முடிவுகளின்படி, பிரசவத்தின் சாத்தியமான வாய்ப்புகளை மருத்துவர் தீர்மானிக்கிறார்.
ஜி.டி.எம் உடன், கர்ப்பத்தை 40 வாரங்களுக்கு மேல் நீடிக்க பரிந்துரைக்கப்படவில்லை. இது குழந்தைக்கு சிக்கல்களின் சாத்தியத்தை கணிசமாக அதிகரிக்கிறது, ஏனெனில் இந்த நேரத்தில் நஞ்சுக்கொடி இருப்பு குறைகிறது, மேலும் பிறக்கும்போது அதன் சிதைவு ஏற்படக்கூடும். இந்த காரணத்திற்காக, 38 முதல் 40 வாரங்கள் வரையிலான காலம் பிரசவத்திற்கு மிகவும் சாதகமான காலமாக கருதப்படுகிறது.
பிரசவத்திற்குப் பிறகு பரிந்துரைகள்
பெற்றெடுத்த பிறகு, ஜி.டி.எம் உள்ள பெண்கள் பின்வருமாறு:
- இன்சுலின் சிகிச்சை செய்யப்பட்டால், அதை ரத்துசெய்.
- ஒரு உணவைப் பின்பற்ற இன்னும் ஒன்றரை மாதங்கள்.
- பிறந்து மூன்று நாட்களுக்கு இரத்த குளுக்கோஸ் அளவைக் கண்காணிக்கவும்.
- பிரசவத்திற்குப் பிறகு 6-12 வார காலப்பகுதியில் - ஒரு உட்சுரப்பியல் நிபுணருடன் கலந்தாலோசிக்கவும், கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தை மதிப்பிடுவதற்கு கூடுதல் பரிசோதனையை மேற்கொள்ளுங்கள்.
கர்ப்பகால நீரிழிவு நோயால் பாதிக்கப்பட்டுள்ள பெண்கள், இந்த நோயியல் நிலையை மீண்டும் உருவாக்கும் வாய்ப்பைக் குறைக்க அடுத்தடுத்த கர்ப்பங்களைத் திட்டமிடும்போது நடவடிக்கை எடுக்க வேண்டும்.

ஜி.டி.எம்மின் கடுமையான விளைவுகளைத் தடுக்க, ஒரு பெண் தனது இரத்த குளுக்கோஸ் அளவை தவறாமல் கண்காணிக்க வேண்டும்.
ஜி.டி.எம் கொண்ட தாய்மார்களுக்கு பிறந்த குழந்தைகளுக்கு டைப் 2 நீரிழிவு நோய் வருவதற்கான வாய்ப்புகள் அதிகம். ஆகையால், வாழ்நாள் முழுவதும் அவர்கள் குறைந்த சர்க்கரை உள்ளடக்கம் கொண்ட உணவை கடைபிடிக்க வேண்டும், இது ஒரு உட்சுரப்பியல் நிபுணரால் கவனிக்கப்படுகிறது.
கர்ப்பிணிப் பெண்களில் நீரிழிவு நோய் தடுப்பு
இன்சுலின் குறைபாட்டின் வளர்ச்சிக்கு பங்களிக்கும் காரணிகளின் இருப்பை அறிந்து, இந்த நோயியல் நிலைக்கான வாய்ப்பை நீங்கள் குறைக்கலாம்.
ஜி.டி.எம் வளர்ச்சியைத் தடுக்க, ஒரு குழந்தையைத் தாங்கும் காலத்தில் அனைத்து பெண்களும் தடுப்பு நடவடிக்கைகளைக் கடைப்பிடிக்க பரிந்துரைக்கப்படுகிறார்கள்:
- எளிதில் ஜீரணிக்கக்கூடிய கார்போஹைட்ரேட்டுகளை விலக்கி, கொழுப்புகளின் பயன்பாட்டைக் கட்டுப்படுத்துகிறது, உப்பு.
- உடல் எடையை இயல்பாக்குதல் - கர்ப்பத்திற்கு முன்பு இதைச் செய்வது நல்லது.
- வழக்கமான உடல் செயல்பாடு, புதிய காற்றில் நடக்கிறது.
- நீரிழிவு நோயுடன் உங்களுக்கு உறவினர்கள் இருந்தால், வருடத்திற்கு ஒரு முறை உண்ணாவிரத இரத்த குளுக்கோஸையும், சாப்பிட்ட பிறகு கட்டுப்படுத்தவும்.
கர்ப்பகால நீரிழிவு நோய் என்பது கர்ப்ப காலத்தில் மட்டுமே உருவாகக்கூடிய ஒரு நோயாகும். தாய் மற்றும் கரு இருவருக்கும் பல சிக்கல்களின் வளர்ச்சிக்கு ஹைப்பர் கிளைசீமியா ஆபத்தானது. எனவே, இரத்த குளுக்கோஸ் அளவை இயல்பாக்குவதை நோக்கமாகக் கொண்ட நடவடிக்கைகளை எடுக்க வேண்டியது அவசியம். உணவு மற்றும் பிற மருந்து அல்லாத முறைகள் பயனற்றதாக இருந்தால், உட்கொள்ளும் கார்போஹைட்ரேட்டின் அளவைப் பொறுத்து இன்சுலின் பயன்படுத்துவது குறிக்கப்படுகிறது.
கர்ப்ப காலத்தில் ஆபத்தான கர்ப்பகால நீரிழிவு என்றால் என்ன? ஜி.டி.எம் மற்றும் சிகிச்சையின் நோய் கண்டறிதல்.
கர்ப்பத்தில், நாட்பட்ட நோய்கள் மோசமடையக்கூடும் அல்லது முன்னர் அறியப்படாத பிரச்சினைகளின் அறிகுறிகள் தோன்றக்கூடும். கர்ப்பகால நீரிழிவு ஒரு பிரச்சனையாக இருக்கலாம்.

உலக சுகாதார அமைப்பின் வகைப்பாட்டின் படி, “கர்ப்பகால நீரிழிவு” என்பது கர்ப்ப காலத்தில் கண்டறியப்பட்ட நீரிழிவு நோய், அத்துடன் பலவீனமான குளுக்கோஸ் சகிப்புத்தன்மை (உடலின் குளுக்கோஸ் கருத்து) ஆகியவை இந்த காலகட்டத்தில் கண்டறியப்பட்டுள்ளன. அதன் காரணம் செல்கள் அவற்றின் சொந்த இன்சுலின் (இன்சுலின் எதிர்ப்பு) குறைக்கப்பட்ட உணர்திறன் ஆகும், இது இரத்தத்தில் கர்ப்ப ஹார்மோன்களின் உயர் உள்ளடக்கத்துடன் தொடர்புடையது. பிரசவத்திற்குப் பிறகு, இரத்தத்தில் சர்க்கரை அளவு பெரும்பாலும் இயல்பு நிலைக்குத் திரும்பும். இருப்பினும், கர்ப்ப காலத்தில் வகை 1 மற்றும் வகை 2 நீரிழிவு நோயை உருவாக்கும் நிகழ்தகவை நிராகரிக்க முடியாது. இந்த நோய்களைக் கண்டறிதல் பிறப்புக்குப் பிறகு மேற்கொள்ளப்படுகிறது.
பல ஆய்வுகளின் தரவுகளை பகுப்பாய்வு செய்யும் போது, கர்ப்பகால நீரிழிவு நோயாளிகளில் 50% க்கும் அதிகமானோர் பிற்காலத்தில் உண்மையான நீரிழிவு நோயை உருவாக்குகிறார்கள் என்று மருத்துவர்கள் முடிவு செய்தனர்.
ஜி.டி.எம் உருவாக்க ஆபத்து காரணிகள் யாவை?
- அதிக எடை, உடல் பருமன்
- உடனடி குடும்பத்தில் உறவினர் நீரிழிவு நோய்
- 30 வயதுக்கு மேற்பட்ட கர்ப்பிணி வயது
- சுமை மகப்பேறியல் வரலாறு:
- முந்தைய குழந்தை 4000 கிராமுக்கு மேல் எடையுடன் பிறந்தது
- முந்தைய கர்ப்பத்தில் ஜி.டி.எம்
- நாள்பட்ட கருச்சிதைவு (ஆரம்ப மற்றும் தாமதமான கருச்சிதைவுகள்)
- polyhydramnios
- இறந்து பிறத்தல்
- முந்தைய குழந்தைகளில் ஏற்படும் குறைபாடுகள்
ஆபத்தான கர்ப்பகால நீரிழிவு என்றால் என்ன?
பெரும்பாலான மருத்துவ சூழ்நிலைகளில் கர்ப்பகால நீரிழிவு கர்ப்பத்தின் 16 முதல் 32 வாரங்களுக்கு இடையில் உருவாகிறது. கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் மீறல்கள், முன்னர் அடையாளம் காணப்பட்டவை, ஒரு விதியாக, முன்னர் கவனிக்கப்படாத முன் கர்ப்பகால ("கர்ப்பிணிக்கு முந்தைய") நீரிழிவு நோயைப் பற்றி பேசுகின்றன.
நிச்சயமாக, கர்ப்பத்திற்கு முன்னர் நாட்பட்ட நோய்களைப் பற்றி அறிந்து கொள்வது நல்லது, பின்னர் அவர்களுக்கு முடிந்தவரை ஈடுசெய்ய முடியும். இந்த காரணத்திற்காக, மருத்துவர்கள் ஒரு கர்ப்பத்தைத் திட்டமிட பரிந்துரைக்கின்றனர். கர்ப்பத்திற்கான தயாரிப்பைப் பொறுத்தவரை, ஒரு பெண் நீரிழிவு நோயை அடையாளம் காண்பது உட்பட அனைத்து அடிப்படை பரிசோதனைகளுக்கும் உட்படுவார். கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் மீறல்கள் கண்டறியப்பட்டால், மருத்துவர் சிகிச்சையை பரிந்துரைப்பார், பரிந்துரைகளை வழங்குவார், மேலும் எதிர்கால கர்ப்பம் பாதுகாப்பாக தொடரும், மேலும் குழந்தை ஆரோக்கியமாக பிறக்கும்.
நீரிழிவு நோயால் சிக்கலான கர்ப்பத்தை நிர்வகிப்பதற்கான முக்கிய நிபந்தனை (கர்ப்பகால மற்றும் அதன் பிற வடிவங்கள் இரண்டும்) இரத்த குளுக்கோஸ் அளவை சாதாரண வரம்பிற்குள் (3.5-5.5 மிமீல் / எல்) பராமரிப்பதாகும். இல்லையெனில், தாயும் குழந்தையும் மிகவும் கடினமான நிலையில் உள்ளனர்.
அம்மாவை அச்சுறுத்துவது எது? குறைப்பிரசவம் மற்றும் பிரசவம் சாத்தியமாகும். கெஸ்டோசிஸை வளர்ப்பதற்கான அதிக ஆபத்து (நீரிழிவு நோயுடன் அடிக்கடி மற்றும் அதற்கு முந்தையது - 30 வாரங்கள் வரை), ஹைட்ராம்னியன், எனவே கருவில்லா பற்றாக்குறை மற்றும் கரு ஊட்டச்சத்து குறைபாடு. ஒருவேளை நீரிழிவு கெட்டோஅசிடோசிஸின் வளர்ச்சி (குளுக்கோஸின் கூர்மையான அதிகரிப்பு மற்றும் இரத்தத்தில் கீட்டோன் உடல்களின் செறிவு உள்ள ஒரு நிலை), பிறப்புறுப்பு பாதை நோய்த்தொற்றுகள், அவை 2 மடங்கு அதிகமாக பதிவு செய்யப்பட்டு கருவின் தொற்று மற்றும் முன்கூட்டிய பிறப்புக்கு காரணமாக இருக்கலாம். பலவீனமான பார்வை, சிறுநீரக செயல்பாடு, நஞ்சுக்கொடியின் பாத்திரங்கள் வழியாக இரத்த ஓட்டம் பலவீனமடைதல் மற்றும் பிறவற்றின் விளைவாக மைக்ரோஅஞ்சியோபதிகளின் முன்னேற்றம் சாத்தியமாகும். ஒரு பெண் பிரசவத்தில் ஒரு பலவீனத்தை உருவாக்கக்கூடும், இது மருத்துவ ரீதியாக குறுகிய இடுப்பு மற்றும் ஒரு பெரிய கருவுடன் இணைந்து, சிசேரியன் மூலம் பிரசவத்தின் தவிர்க்க முடியாத தன்மையை உருவாக்கும். நீரிழிவு நோயாளிகளில், பிரசவத்திற்குப் பிந்தைய காலத்தில் தொற்று சிக்கல்கள் அதிகம் காணப்படுகின்றன.
குழந்தைக்கு ஆபத்துகள்
தாய் மற்றும் குழந்தைக்கு இடையிலான கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் அம்சங்கள், கரு தாயிடமிருந்து குளுக்கோஸைப் பெறுகிறது, ஆனால் இன்சுலின் பெறாது.ஆகவே, ஹைப்பர் கிளைசீமியா (அதிகப்படியான குளுக்கோஸ்), குறிப்பாக முதல் மூன்று மாதங்களில், கருவுக்கு இன்னும் சொந்த இன்சுலின் இல்லாதபோது, பல்வேறு கரு குறைபாடுகளின் வளர்ச்சியைத் தூண்டுகிறது . 12 வாரங்களுக்குப் பிறகு, பிறக்காத குழந்தையின் உடல் அதன் இன்சுலின் உருவாகும்போது, ஹைபரின்சுலினீமியா உருவாகிறது, இது மூச்சுத்திணறல் மற்றும் பிரசவத்தில் ஏற்படும் காயங்கள், சுவாசக் கோளாறு (சுவாசக் கோளாறு நோய்க்குறி) மற்றும் புதிதாகப் பிறந்த குழந்தைகளின் இரத்தச் சர்க்கரைக் குறைவு நிலைமைகளை அச்சுறுத்துகிறது.
இந்த சிரமங்களைத் தடுக்க ஒரு வழி இருக்கிறதா? ஆமாம். முக்கிய விஷயம் பிரச்சனை பற்றிய விழிப்புணர்வு மற்றும் அதன் சரியான நேரத்தில் திருத்தம்.
கர்ப்ப காலத்தில் ஜி.டி.எம் நோயறிதல்
கர்ப்பகால நீரிழிவு நோயைக் கண்டறிவதற்கான முதல் புள்ளி அதன் வளர்ச்சியின் அபாயத்தை மதிப்பிடுவதாகும். பிறப்புக்கு முந்தைய கிளினிக்கில் ஒரு பெண்ணை பதிவு செய்யும்போது, பல குறிகாட்டிகள் மதிப்பீடு செய்யப்படுகின்றன, எடுத்துக்காட்டாக, கர்ப்பிணிப் பெண்ணின் வயது மற்றும் எடை, மகப்பேறியல் வரலாறு (கடந்தகால கர்ப்ப காலத்தில் கர்ப்பகால நீரிழிவு நோய் இருப்பது, 4 கிலோவுக்கு மேல் எடையுள்ள குழந்தைகளின் பிறப்பு, பிரசவம் மற்றும் பிற), குடும்ப வரலாறு (நீரிழிவு நோய் இருப்பு) உறவினர்கள்) மற்றும் பல. பின்வரும் அட்டவணை மக்கள்தொகை கொண்டது:
| அளவுருக்கள் | அதிக ஆபத்து | மிதமான ஆபத்து | குறைந்த ஆபத்து |
| 30 வயதுக்கு மேற்பட்ட பெண்ணின் வயது | ஆம் / இல்லை | ஆம் | 30 க்கும் குறைவானது |
| நெருங்கிய உறவினர்களில் டைப் 2 நீரிழிவு நோய் | ஆம் | எந்த | எந்த |
| ஜி.டி.எஸ் வரலாறு | ஆம் | எந்த | எந்த |
| பலவீனமான குளுக்கோஸ் சகிப்புத்தன்மை | ஆம் | எந்த | எந்த |
| முந்தைய அல்லது கொடுக்கப்பட்ட கர்ப்ப காலத்தில் குளுக்கோசூரியா | ஆம் | ஆம் / இல்லை | எந்த |
| ஹைட்ராம்னியன் மற்றும் பெரிய பழங்களின் வரலாறு | ஆம் / இல்லை | ஆம் | எந்த |
| 4000 கிராம் எடையுள்ள குழந்தையின் பிறப்பு அல்லது வரலாற்றில் பிரசவம் | ஆம் / இல்லை | ஆம் | எந்த |
| இந்த கர்ப்ப காலத்தில் விரைவான எடை அதிகரிப்பு | ஆம் / இல்லை | ஆம் | எந்த |
| அதிக எடை (> 20% இலட்சிய) | ஆமாம் | ஆம் | எந்த |
“4 கிலோவுக்கு மேல் எடையுள்ள குழந்தையின் பிறப்பு” என்ற அளவுருவுக்கு கவனம் செலுத்துவோம். கர்ப்பகால நீரிழிவு நோயின் ஆபத்து மதிப்பீட்டில் இது சேர்க்கப்பட்டுள்ளது என்பது தற்செயல் நிகழ்வு அல்ல. அத்தகைய குழந்தையின் பிறப்பு எதிர்காலத்தில் உண்மையான நீரிழிவு மற்றும் கர்ப்பகால நீரிழிவு இரண்டின் வளர்ச்சியைக் குறிக்கலாம். எனவே, கருத்தரிக்கும் எதிர்கால தருணத்தில், இரத்தத்தில் சர்க்கரையின் அளவைத் திட்டமிட்டு தொடர்ந்து கண்காணிக்க வேண்டியது அவசியம்.
நீரிழிவு நோய் வருவதற்கான ஆபத்தை தீர்மானித்த பின்னர், மருத்துவர் ஒரு மேலாண்மை தந்திரத்தை தேர்வு செய்கிறார்.
இரண்டாவது படி சர்க்கரையின் அளவை தீர்மானிக்க இரத்த மாதிரி, இது கர்ப்ப காலத்தில் பல முறை செய்யப்பட வேண்டும். குளுக்கோஸ் உள்ளடக்கம் 5 மிமீல் / எல் தாண்டியிருந்தால், மேலும் ஒரு பரிசோதனை மேற்கொள்ளப்படுகிறது, அதாவது குளுக்கோஸ் சகிப்புத்தன்மை சோதனை.
ஒரு சோதனை எப்போது நேர்மறையாக கருதப்படுகிறது? 50 கிராம் குளுக்கோஸுடன் ஒரு சோதனையை நடத்தும்போது, கிளைசீமியா அளவு வெறும் வயிற்றில் மற்றும் 1 மணி நேரத்திற்குப் பிறகு மதிப்பிடப்படுகிறது. உண்ணாவிரத குளுக்கோஸ் 5.3 மிமீல் / எல் தாண்டினால், 1 மணி நேரத்திற்குப் பிறகு மதிப்பு 7.8 மிமீல் / எல் விட அதிகமாக இருந்தால், 100 கிராம் குளுக்கோஸுடன் ஒரு சோதனை பரிந்துரைக்கப்பட வேண்டும்.
உண்ணாவிரத குளுக்கோஸ் 5.3 மிமீல் / எல் அதிகமாக இருந்தால், 1 மணி நேரத்திற்குப் பிறகு - 10.0 மிமீல் / எல் மேலே, 2 மணி நேரத்திற்குப் பிறகு - 8.6 மிமீல் / எல் மேலே, 3 மணி நேரத்திற்குப் பிறகு - 7.8 க்கு மேல் இருந்தால் கர்ப்பகால நீரிழிவு நோய் கண்டறியப்படுகிறது. mmol / l. முக்கியமானது: குறிகாட்டிகளில் ஒன்றின் அதிகரிப்பு ஒரு நோயறிதலுக்கு வழிவகுக்காது. இந்த வழக்கில், சோதனை 2 வாரங்களுக்குப் பிறகு மீண்டும் செய்யப்பட வேண்டும். எனவே, 2 அல்லது அதற்கு மேற்பட்ட குறிகாட்டிகளின் அதிகரிப்பு நீரிழிவு நோயைக் குறிக்கிறது.
சோதனை விதிகள்:
- பரிசோதனைக்கு 3 நாட்களுக்கு முன்பு, கர்ப்பிணிப் பெண் தனது வழக்கமான உணவில் இருக்கிறார் மற்றும் அவரது வழக்கமான உடல் செயல்பாடுகளை கடைபிடிக்கிறார்
- காலையில் வெற்று வயிற்றில் சோதனை செய்யப்படுகிறது (இரவு 8 மணி நேரம் உண்ணாவிரதத்திற்குப் பிறகு).
- வெற்று வயிற்றில் இரத்த மாதிரியை எடுத்துக் கொண்ட பிறகு, நோயாளி ஒரு குளுக்கோஸ் கரைசலைக் குடிக்க வேண்டும், இதில் 250 கிராம் உலர்ந்த குளுக்கோஸை 250-300 மில்லி தண்ணீரில் 5 நிமிடங்கள் கரைக்க வேண்டும். இரத்த சர்க்கரையை தீர்மானிக்க இரண்டாவது இரத்த மாதிரி குளுக்கோஸ் ஏற்றப்பட்ட 2 மணி நேரத்திற்குப் பிறகு எடுக்கப்படுகிறது.
சாதாரண கிளைசீமியா மதிப்புகள்:
- உண்ணாவிரத கிளைசீமியா - 3.3-5.5 மிமீல் / எல்,
- உணவுக்கு முன் கிளைசீமியா (அடித்தளம்) 3.6-6.7 மிமீல் / எல்,
- கிளைசீமியா 5.0-7.8 மிமீல் / எல் சாப்பிட்ட 2 மணி நேரத்திற்குப் பிறகு,
- படுக்கைக்குச் செல்லும் முன் கிளைசீமியா 4.5-5.8 மிமீல் / எல்,
- கிளைசீமியா 3.00 5.0-5.5 மிமீல் / எல்.
ஆய்வின் முடிவுகள் இயல்பானவை என்றால், ஹார்மோன் பின்னணி மாறும்போது, கர்ப்பத்தின் 24-28 வாரங்களில் சோதனை மீண்டும் நிகழ்கிறது. முந்தைய கட்டங்களில், ஜி.டி.எம் பெரும்பாலும் கண்டறியப்படவில்லை, மேலும் 28 வாரங்களுக்குப் பிறகு நோயறிதல் எப்போதும் கருவில் உள்ள சிக்கல்களின் வளர்ச்சியைத் தடுக்காது.
இருப்பினும், கர்ப்பிணி பெண்கள் அதிக இரத்த சர்க்கரையை எதிர்கொள்வது மட்டுமல்ல. சில நேரங்களில் இரத்த பரிசோதனை இரத்தச் சர்க்கரைக் குறைவு - காட்டுகிறது. பெரும்பாலும், உண்ணாவிரதத்தின் போது இரத்தச் சர்க்கரைக் குறைவு உருவாகிறது. கர்ப்ப காலத்தில், உயிரணுக்களால் குளுக்கோஸ் அதிகரிப்பது அதிகரிக்கிறது, எனவே, உணவுக்கு இடையில் நீண்ட இடைவெளிகளை அனுமதிக்கக்கூடாது, எந்தவொரு சந்தர்ப்பத்திலும் உடல் எடையை குறைப்பதை நோக்கமாகக் கொண்ட உணவில் ஒருவர் "உட்கார" கூடாது. மேலும், சில நேரங்களில் பகுப்பாய்வுகளில் நீங்கள் எப்போதுமே நோயை வளர்ப்பதற்கான அதிக ஆபத்தைக் குறிக்கும் எல்லை மதிப்புகளைக் காணலாம், எனவே இரத்த எண்ணிக்கையை கண்டிப்பாக கண்காணிப்பது, மருத்துவரின் பரிந்துரைகளை கடைபிடிப்பது மற்றும் ஒரு நிபுணர் பரிந்துரைக்கும் உணவைப் பின்பற்றுவது அவசியம்.
கர்ப்பகால நீரிழிவு சிகிச்சையைப் பற்றி சில வார்த்தைகள்
நீரிழிவு நோயால் பாதிக்கப்பட்ட ஒரு கர்ப்பிணிப் பெண், கிளைசீமியாவின் சுய கட்டுப்பாட்டு முறையை மாஸ்டர் செய்ய வேண்டும். 70% வழக்குகளில், கர்ப்பகால நீரிழிவு உணவு மூலம் சரி செய்யப்படுகிறது. உண்மையில், இன்சுலின் உற்பத்தி ஏற்படுகிறது, மேலும் இன்சுலின் சிகிச்சை தேவையில்லை.
ஜி.டி.எம் க்கான உணவின் முக்கிய கொள்கைகள்:
- தினசரி உணவை முறையே கார்போஹைட்ரேட்டுகள், கொழுப்புகள் மற்றும் புரதங்கள் -35-40%, 35-40% மற்றும் 20-25% என பிரிக்க வேண்டும்.
- அதிக எடையுள்ள நிலையில் கலோரி உள்ளடக்கம் 1 கிலோ எடைக்கு 25 கிலோகலோரி அல்லது சாதாரண எடையுடன் 1 கிலோவுக்கு 30 - 35 கிலோகலோரி இருக்க வேண்டும். அதிக எடை கொண்ட பெண்களுக்கு அதை எவ்வாறு குறைப்பது அல்லது உறுதிப்படுத்துவது என்பது குறித்த பரிந்துரைகள் வழங்கப்படுகின்றன. கடுமையான நடவடிக்கைகளை எடுக்காமல், சிறப்பு கவனத்துடன் கலோரி அளவைக் குறைக்க வேண்டியது அவசியம்.
- எளிதில் ஜீரணிக்கக்கூடிய கார்போஹைட்ரேட்டுகள், அதாவது எந்த இனிப்புகளும் தினசரி மெனுவிலிருந்து விலக்கப்படுகின்றன.
ஒரு ஆரோக்கியமான பெண் இனிப்புகள் விரும்பினால் அலாரம் ஒலிக்க வேண்டுமா? பகுப்பாய்வுகளில் மாற்றங்கள் இருந்தால் “இனிப்புகளுக்கான அன்பு” எச்சரிக்கையாக இருக்க வேண்டும். ஆனால் எந்தவொரு சந்தர்ப்பத்திலும், நீங்கள் உணவு பரிந்துரைகளை கடைபிடிக்க வேண்டும், மேலும் இனிப்புகள் அல்லது வேறு எதையுமே அதிகமாகப் பயன்படுத்த வேண்டாம். விருந்துக்கு ஆசைப்படுவதால் "இனிமையான ஒன்றை" நீங்கள் அடிக்கடி சாப்பிட விரும்புகிறீர்கள் என்பதை நினைவில் கொள்ள வேண்டும். எனவே, "இனிப்பு" பழங்களை மாற்றலாம். - நார்ச்சத்து (பழங்கள் மற்றும் காய்கறிகள்) மற்றும் புரதத்துடன் 1.5 கிராம் / கிலோ வரை உணவை வளப்படுத்துவதன் மூலம் உட்கொள்ளும் கொழுப்பின் அளவைக் குறைக்கவும்.
கிளைசீமியாவின் அளவை ஒரு உணவைக் கொண்டு சரிசெய்ய முடியாவிட்டால், இன்சுலின் சிகிச்சை அவசியம், இது கலந்துகொள்ளும் மருத்துவரால் கணக்கிடப்பட்டு டைட்ரேட் செய்யப்படுகிறது (சரிசெய்யப்படுகிறது).
கர்ப்பகால நீரிழிவு கர்ப்ப காலத்தில் வெளிப்படுவதால் (வெளிப்படுகிறது) மட்டுமல்ல. அதன் மற்றொரு அம்சம் என்னவென்றால், பிரசவத்திற்குப் பிறகு அதன் அறிகுறிகள் மறைந்துவிடும். இருப்பினும், கர்ப்ப காலத்தில் ஒரு பெண் கர்ப்பகால நீரிழிவு நோயால் பாதிக்கப்பட்டிருந்தால், உண்மையான வளர்ச்சியின் ஆபத்து 3-6 மடங்கு அதிகரிக்கும். எனவே, பிரசவத்திற்குப் பிறகு பெண்ணை கண்காணிப்பது முக்கியம். பிறந்த 6 வாரங்களுக்குப் பிறகு, தாயின் கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் நிலை குறித்த ஆய்வு கட்டாயமாகும். எந்த மாற்றங்களும் காணப்படவில்லை எனில், 3 ஆண்டுகளுக்கு ஒரு முறை கட்டுப்பாடு ஒதுக்கப்படுகிறது, மேலும் குளுக்கோஸ் சகிப்புத்தன்மை பலவீனமானால் - ஊட்டச்சத்து பரிந்துரைகளை வழங்குதல் மற்றும் வருடத்திற்கு ஒரு முறை கவனித்தல்.
இந்த வழக்கில், அடுத்தடுத்த அனைத்து கர்ப்பங்களும் கண்டிப்பாக திட்டமிடப்பட வேண்டும்.
ஆபத்தான கர்ப்பகால நீரிழிவு என்றால் என்ன?
நோயின் ஆபத்து இரு மடங்கு. முதலில், நோயாளியின் உடலில் ஏற்படும் பாதிப்பைப் பற்றி நீங்கள் நினைவில் கொள்ள வேண்டும். இன்னும் முக்கியமான காரணி கருவில் ஏற்படும் விளைவு. ஒரு கர்ப்பிணிப் பெண்ணின் கர்ப்பகால நீரிழிவு கெஸ்டோசிஸ் (கர்ப்ப நச்சுத்தன்மை), ப்ரீக்ளாம்ப்சியா நோய்க்குறி (உயர் இரத்த அழுத்தம் மற்றும் சிறுநீரக செயல்பாடு பலவீனமடைதல்) ஆகியவற்றை ஏற்படுத்தும். இல்லையெனில், கர்ப்பகால நீரிழிவு தாய்க்கு கடுமையான அச்சுறுத்தலை ஏற்படுத்தாது. கர்ப்ப காலத்தில் சர்க்கரை குறிகாட்டிகளின் மதிப்புகள் பொதுவாக வகை 2 நீரிழிவு நோயைப் போல அதிகமாக இருக்காது, மேலும் கர்ப்பம் என்பது மிகக் குறுகிய காலமாகும், இதன் போது தீவிரமான, உயிருக்கு ஆபத்தான சிக்கல்கள் அரிதாகவே உருவாகின்றன. ஆனால் நீங்கள் கர்ப்பகால நீரிழிவு நோய்க்கு சிகிச்சையளிக்கவில்லை என்றால், அது முழு அளவிலான டைப் 2 நீரிழிவு நோய்க்கு சிதைவு போன்ற ஆபத்தை கொண்டுள்ளது. இது ஒரு நபரின் வாழ்நாள் முழுவதும் வேட்டையாடும் ஒரு நோயாகும், அதிலிருந்து விடுபடுவது எளிதல்ல.
குழந்தைக்கு ஏற்படும் விளைவுகள்
ஆனால் முக்கிய ஆபத்து கருவில் ஏற்படும் விளைவு. உண்மை என்னவென்றால், நஞ்சுக்கொடி தடை வழியாக குளுக்கோஸ் சுதந்திரமாக அதில் பாய்கிறது. கர்ப்பத்தின் ஆரம்பத்தில், கரு இன்னும் அதன் சொந்த கணையத்தை உருவாக்கவில்லை. ஆகையால், தாயின் கணைய பீட்டா செல்கள் இரட்டை அளவில் செயல்படுகின்றன, இது தமக்கும் குழந்தைக்கும் இன்சுலின் உற்பத்தி செய்கிறது. காலப்போக்கில், நிலைமை மாறுகிறது, ஏனென்றால் கர்ப்பத்தின் முடிவில், குழந்தையின் சொந்த இன்சுலின் உற்பத்தி செல்கள் வேலை செய்யத் தொடங்குகின்றன. இருப்பினும், கருவின் இரத்தத்தில் அதிகப்படியான குளுக்கோஸ் இருந்தால், அவை அதிக மின்னழுத்தத்துடன் செயல்படுகின்றன. இதன் விளைவாக, புதிதாகப் பிறந்தவருக்கு கணையப் பற்றாக்குறை மற்றும் வகை 1 நீரிழிவு நோய் ஏற்படக்கூடும்.
கருவுக்கு வழங்கப்படும் அதிகப்படியான குளுக்கோஸ் பிற விரும்பத்தகாத விளைவுகளை ஏற்படுத்தும். இத்தகைய அதிகப்படியான குளுக்கோஸ் கொழுப்பு திசுக்களாக மாற்றப்படுகிறது, மேலும் குழந்தையின் நிறை இயல்பை மீறத் தொடங்குகிறது. அவர் உடலின் சில பகுதிகளை பெரிதும் அதிகரிக்கக்கூடும், மற்றவர்கள் சாதாரணமாக இருப்பார்கள். மேலும் இது ஒரு கடினமான பிறப்பால் தாயையும், பிறப்புக் காயத்துடன் குழந்தையையும் அச்சுறுத்துகிறது. மண்டை மற்றும் முதுகெலும்புகளுக்கு மிகவும் ஆபத்தான காயங்கள். சில நேரங்களில் ஒரு கர்ப்பிணிப் பெண் அத்தகைய குழந்தையை தனியாகப் பெற்றெடுக்க முடியாது, அவளுக்கு அறுவைசிகிச்சை செய்ய வேண்டும். கருவின் ஹைப்போக்ஸியா, இருதய வளர்ச்சி, செரிமான அமைப்புகளின் வளர்ச்சி, மற்றும் சர்பாக்டான்ட் இல்லாதது (சுவாச மண்டலத்தை பாதுகாக்கும் ஒரு பொருள்) போன்ற வளர்ச்சியின் சாத்தியக்கூறுகள் கூட சாத்தியமாகும். இதனால், கர்ப்பகால நீரிழிவு நோயால் பாதிக்கப்பட்ட தாய்மார்களுக்கு பிறக்கும் குழந்தைகளின் இறப்பு கூர்மையாக அதிகரிக்கிறது.
கூடுதலாக, புதிதாகப் பிறந்த குழந்தைக்கு, ஜி.டி.எம் எடையுள்ள ஒரு கர்ப்பம் நிறைந்தது:
- உடலின் விகிதாச்சாரத்தை மீறுதல்,
- திசுக்களின் வீக்கம்,
- மஞ்சள் காமாலை,
- இரத்தச் சர்க்கரைக் குறைவு.
கர்ப்பிணிப் பெண்களில் நீரிழிவு நோய் கண்டறிதல்
உடலில் ஹார்மோன் மாற்றங்களுடன் தொடர்புடைய கர்ப்பகால நீரிழிவு அறிகுறிகள் பொதுவாக கர்ப்பம் தொடங்கிய உடனேயே அல்ல, ஆனால் 20 வது வாரத்திலிருந்து தோன்றத் தொடங்குகின்றன. உண்மை, கர்ப்பிணிப் பெண் கருத்தரிப்பதற்கு முன்பு நீரிழிவு நோயை மறைத்து வைத்திருந்தால், இது கருவின் வளர்ச்சியையும் எதிர்மறையாக பாதிக்கும்.
கர்ப்பகால நீரிழிவு இருப்பதைக் கண்டறிய ஒரே ஒரு வழி உள்ளது - சர்க்கரைக்கான இரத்த பரிசோதனை. உண்மையில், கர்ப்ப காலத்தில், நீரிழிவு நோயின் அறிகுறிகள் பெரும்பாலும் இல்லாமல் போகலாம், ஏனெனில் இரத்த சர்க்கரையில் ஒப்பீட்டளவில் சிறிய அதிகரிப்பு மட்டுமே உள்ளது. அறிகுறிகள் இருந்தால் (எடுத்துக்காட்டாக, தாகம், அடிக்கடி சிறுநீர் கழித்தல், சோர்வு, தோல் அரிப்பு, அதிகரித்த பசி), பின்னர் அவை பொதுவாக நச்சுத்தன்மை, உணவுக் கோளாறுகள், ஹார்மோன் மாற்றங்கள், மன அழுத்தம் போன்றவற்றின் வெளிப்பாடுகளுக்குக் காரணம்.
கர்ப்பிணிப் பெண்களில் மறைந்திருக்கும் நீரிழிவு நோயைக் கண்டறிய, சர்க்கரைக்கான இரத்த பரிசோதனைகள் தேவை. கர்ப்ப காலத்தில் சர்க்கரைக்கான இரத்த பரிசோதனைகள் பொதுவாக மூன்று முறை செய்யப்படுகின்றன. முதல் முறை - பதிவு செய்யும் போது, இரண்டாவது - இரண்டாவது மூன்று மாதங்களில் (24-28 வாரத்தில்), மூன்றாவது - பிறப்பதற்கு சற்று முன்பு. முதல் சோதனையின் குறிகாட்டிகள் சாதாரண வரம்பிற்கு வெளியே இருந்தால், இரண்டாவது சோதனை செய்யப்படுகிறது.
காலையில் வெறும் வயிற்றில் இரத்தம் எடுக்கப்படுகிறது. சோதனைக்கு முன், உடல் உழைப்பைத் தவிர்ப்பது அவசியம், மருந்துகளை உட்கொள்வது.
கர்ப்ப காலத்தில் சர்க்கரைக்கான இரத்தம் பொதுவாக நரம்பிலிருந்து எடுக்கப்படுகிறது, ஏனெனில் விரல் மாதிரியின் போது பெறப்பட்ட முடிவுகள் அறிவற்றவை.
கர்ப்பிணிப் பெண்களுக்கு குளுக்கோஸின் விதிமுறையின் மதிப்பு 5.1 மிமீல் / எல் குறைவாக உள்ளது. 5.1-7.0 mmol / l இன் குறிகாட்டிகளுடன், ஜி.டி.எம் கண்டறியப்படுகிறது. விதிமுறையிலிருந்து ஒரு பெரிய விலகலுடன் (7.0 mmol / l க்கும் அதிகமாக), ஒரு வெளிப்படையான (அதாவது, முதல் முறையாக கண்டறியப்பட்டது) வகை 2 நீரிழிவு நோயை சந்தேகிக்க காரணம் உள்ளது.
கூடுதலாக, குளுக்கோஸ் சகிப்புத்தன்மை சோதனை செய்யப்படலாம். இந்த பரிசோதனையின் மூலம், நோயாளிக்கு ஒரு வெற்று வயிற்றில் ஒரு கிளாஸ் குளுக்கோஸ் (வழக்கமாக 300 கிராம் தண்ணீருக்கு 75 கிராம் குளுக்கோஸ்) வழங்கப்படுகிறது மற்றும் 2 மணி நேரத்திற்குப் பிறகு இரத்த பரிசோதனை செய்யப்படுகிறது.இந்த காலகட்டத்தில், நோயாளி உணவு, பானம் மற்றும் உடற்பயிற்சி ஆகியவற்றிலும் முரணாக உள்ளார். ஜி.டி.எம் 8.5 மிமீல் / எல் க்கு மேல் விகிதத்தில் கண்டறியப்படுகிறது.
பிற நீரிழிவு சோதனைகள்:
- கிளைகேட்டட் ஹீமோகுளோபின் பகுப்பாய்வு,
- கொழுப்புக்கு
- சிறுநீரில் சர்க்கரை
- உயிர்வேதியியல் இரத்த பரிசோதனை,
- நெச்சிபோரென்கோவின் படி சிறுநீர் பகுப்பாய்வு,
- பெண் ஹார்மோன்களின் நிலை பகுப்பாய்வு.
கருவின் அல்ட்ராசவுண்ட் மற்றும் சி.டி, நஞ்சுக்கொடி டாப்ளெரோகிராஃபி ஆகியவற்றைச் செய்யலாம்.
கர்ப்பகால நீரிழிவு நோய்க்கான உணவு
இருப்பினும், சிகிச்சையின் மற்றொரு முறை, உணவு பயனற்றதாக இருந்தால் மட்டுமே அவர்கள் இன்சுலினை நாடுகிறார்கள். மற்ற வகை நீரிழிவு நோயைப் போலவே, ஜி.டி.எம் நோய்க்கான உணவின் குறிக்கோள் முதன்மையாக இரத்த குளுக்கோஸைக் குறைப்பதாகும். கார்போஹைட்ரேட்டுகளின் மிதமான கட்டுப்பாட்டுடன் “மென்மையான” உணவுகள் மட்டுமே அனுமதிக்கப்படுகின்றன, ஏனெனில் கெட்டோஅசிடோசிஸின் ஆபத்து அதிகமாக உள்ளது, இது கார்போஹைட்ரேட் இல்லாத உணவுகளைத் தூண்டும். கருவின் வளர்ச்சி சாதாரணமாக இருக்க வேண்டும் என்பதை நாம் மறந்துவிடக் கூடாது, இதற்கு தேவையான அனைத்து ஊட்டச்சத்துக்களையும் பெற வேண்டும். எனவே, உணவு சீரானதாக இருக்க வேண்டும்.
தின்பண்டங்கள், சர்க்கரை, இனிப்புகள், இனிப்பு பேஸ்ட்ரிகள், அதிக சர்க்கரை உள்ளடக்கம் கொண்ட சாறுகள், இனிப்பு பழங்கள், நிறைவுற்ற கொழுப்புகளைக் கொண்ட பொருட்கள் - வெண்ணெயை மற்றும் அதில் தயாரிக்கப்பட்ட உணவுகள், இனிப்பு பானங்கள் (சர்க்கரையுடன் காபி மற்றும் தேநீர் உட்பட) தடைசெய்யப்பட்டுள்ளன. பாஸ்தா, உருளைக்கிழங்கு (வேகவைத்த கூட) குறைவாக இருக்க வேண்டும். இறைச்சி மற்றும் கோழிகளிலிருந்து குறைந்த கொழுப்பு வகைகளை (வியல், வான்கோழி) தேர்வு செய்வது நல்லது. நார்ச்சத்து நிறைந்த உணவுகள், குறிப்பாக காய்கறிகளை உட்கொள்வது அதிகரிக்க பரிந்துரைக்கப்படுகிறது.
மொத்த தினசரி கலோரி உட்கொள்ளல் 1800 கிலோகலோரிக்கு மிகாமல் இருக்க வேண்டும். கார்போஹைட்ரேட்டுகள், கொழுப்புகள் மற்றும் புரதங்களின் உகந்த விகிதம் 45%, 30% மற்றும் 25% ஆகும். நீங்கள் போதுமான அளவு குடிக்க வேண்டும் - ஒரு நாளைக்கு குறைந்தது 1.5 லிட்டர்.
உணவும் முக்கியம். அடிக்கடி மற்றும் சிறிது சிறிதாக இருக்க வேண்டும் (3 முக்கிய உணவு மற்றும் 2-3 தின்பண்டங்கள்), அதிகமாக சாப்பிட வேண்டாம்.
இரத்தச் சர்க்கரைக் குறைவின் விஷயத்தில் (இன்சுலின் சிகிச்சைக்கு உட்படுத்தப்படுபவர்களுக்கு), சில இனிமையான தயாரிப்புகளை வைத்திருப்பது பரிந்துரைக்கப்படுகிறது, எடுத்துக்காட்டாக, ஒரு ஆப்பிள் அல்லது ஒரு பாட்டில் ஜூஸ், இது சர்க்கரை அளவை இயல்பு நிலைக்கு கொண்டு வர உதவும்.
மருத்துவரின் மேற்பார்வை
கர்ப்பகால நீரிழிவு நோய்க்கான சிகிச்சை முக்கியமாக வீட்டில் மேற்கொள்ளப்படுகிறது. இருப்பினும், பரிசோதனைக்கு கட்டாய மருத்துவமனையில் சேர்க்கப்படுவதும் செய்யப்படுகிறது - முதல் மூன்று மாதங்களில், 19-20 மற்றும் 35-36 வாரங்களில். இந்த வழக்கில், தாய் மற்றும் அவரது கருவின் நிலை தீர்மானிக்கப்படுகிறது.
கீட்டோன் உடல்களின் உள்ளடக்கத்தை தீர்மானிக்க நோயாளி அவ்வப்போது சிறுநீர் கொடுக்க வேண்டும். கீட்டோன் உடல்கள் இருப்பதால் நோயின் சிதைவு உள்ளது.
நீரிழிவு நோயுடன் கூடிய கர்ப்பத்தை ஒரு மருத்துவர் கண்காணிக்க வேண்டும். இந்த நோக்கத்திற்காக, மகளிர் மருத்துவ நிபுணர் மற்றும் உட்சுரப்பியல் நிபுணரை இரண்டு வாரங்களுக்கு ஒரு முறை அல்லது நீரிழிவு சிதைவுடன் வாரத்திற்கு ஒரு முறை பார்வையிட வேண்டியது அவசியம்.
சுய கட்டுப்பாடு
இன்சுலின் பயன்பாடு நோயாளியின் நிலையான சுய கண்காணிப்பைக் குறிக்கிறது என்பதை நினைவில் கொள்ள வேண்டும். அதாவது, ஒரு கர்ப்பிணிப் பெண் பகலில் இரத்தத்தில் குளுக்கோஸின் செறிவைக் கண்காணிக்க வேண்டும். ஒரு நாளைக்கு குறைந்தது 7 முறை இதைச் செய்ய பரிந்துரைக்கப்படுகிறது (காலை உணவு, மதிய உணவு மற்றும் இரவு உணவிற்குப் பிறகு ஒரு மணி நேரம் மற்றும் ஒரு மணி நேரம், மற்றும் படுக்கைக்கு முன்). இல்லையெனில், இரத்தச் சர்க்கரைக் குறைவு நிலைமைகளுக்கு அதிக ஆபத்து உள்ளது. நோயாளி ஒரு உணவில் மட்டுமே இருந்தால், காலையில் வெறும் வயிற்றில் குளுக்கோஸ் அளவிடப்படுகிறது மற்றும் சாப்பிட்ட ஒரு மணி நேரத்திற்குப் பிறகு.
கூடுதலாக, இரத்த அழுத்தம், உடல் எடையை தொடர்ந்து கண்காணிக்க வேண்டியது அவசியம்.
உடல் பயிற்சிகள்
கர்ப்பகால நீரிழிவு நோயாளிக்கு அதிகப்படியான குளுக்கோஸை எரிக்கவும் உடல் எடையை குறைக்கவும் உதவும் உடல் பயிற்சிகளை பரிந்துரைக்க முடியும். இருப்பினும், கர்ப்பம் எந்த அதிர்ச்சிகரமான விளையாட்டுகளையும் அனுமதிக்காது என்பதை நினைவில் கொள்ள வேண்டும், ஏனெனில் அவை கருவுக்கு ஆபத்தானவை. வயிற்றுப் பயிற்சிகளும் பரிந்துரைக்கப்படவில்லை.
சரியான சிகிச்சை அளிக்கப்பட்டால், எதிர்மறையான விளைவுகள் பொதுவாக இருக்காது. நீரிழிவு நோயின் பிரசவம் பொதுவாக நன்றாகவே செல்கிறது, ஆனால் பல்வேறு சிக்கல்கள் நிராகரிக்கப்படவில்லை. தேவைப்பட்டால், ஆரம்பகால பிறப்பு, அறுவைசிகிச்சை பிரிவு.
பெரும்பாலான நோயாளிகள் நோய்கள் பாதிப்புகள் இல்லாமல் சகித்துக்கொள்கிறார்கள் மற்றும் கர்ப்பம் முடிந்தவுடன் உடனடியாக நீரிழிவு நோயிலிருந்து விடுபடுவார்கள். இருப்பினும், ஜி.டி.எம் என்பது எதிர்காலத்தில் (அடுத்த 15 ஆண்டுகளில்) டைப் 2 நீரிழிவு நோயின் வளர்ச்சியின் அதிக ஆபத்தை (50% க்கும் அதிகமான) குறிக்கும் ஆபத்தான மணி.தங்கள் எடையை சிறிது கண்காணிக்கும் மற்றும் கூடுதல் பவுண்டுகள் கொண்ட தாய்மார்களுக்கு இது குறிப்பாக உண்மை. இருப்பினும், சில நேரங்களில் பிரசவத்திற்குப் பிறகு ஜி.டி.எம் முழு அளவிலான டைப் 2 நீரிழிவு நோயாக மாறுகிறது. இது 10% நோயாளிகளுக்கு ஏற்படுகிறது. கர்ப்பகால நீரிழிவு வகை 1 நோயாக மாற்றப்படுவது மிகவும் குறைவாகவே காணப்படுகிறது. கர்ப்பம் மீண்டும் ஏற்பட்டால், அதிக நிகழ்தகவுடன் ஜி.டி.எம்.