நீரிழிவு நோய்க்கான சகோதரி செயல்முறை என்ன?
நீரிழிவு நோயால் நர்சிங். நீரிழிவு நோய் என்பது இன்சுலின் உற்பத்தி அல்லது செயலை மீறுவதன் மூலம் வகைப்படுத்தப்படும் ஒரு நாள்பட்ட நோயாகும், மேலும் இது அனைத்து வகையான வளர்சிதை மாற்றத்தையும், முதன்மையாக, கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தையும் மீறுகிறது. 1980 இல் நீரிழிவு நோயின் WHO வகைப்பாடு:
1. இன்சுலின் சார்ந்த வகை - 1 வகை.
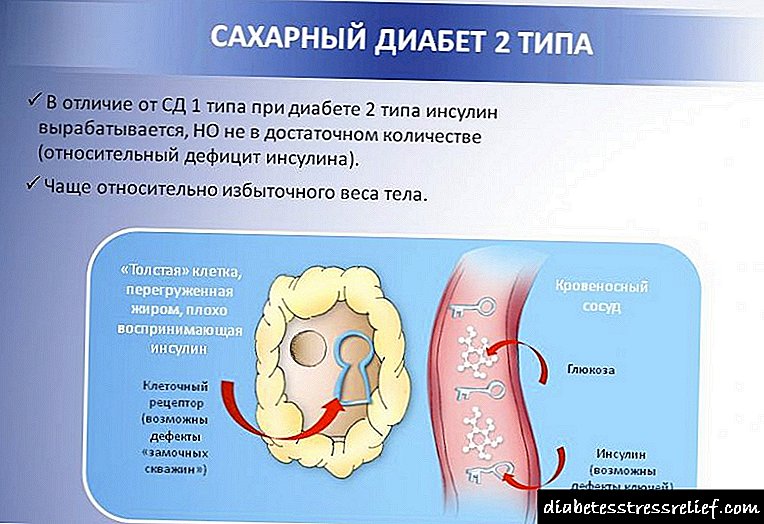
2. இன்சுலின் அல்லாத சுயாதீன வகை - வகை 2.
டைப் 1 நீரிழிவு நோய் இளைஞர்களிடையே அதிகம் காணப்படுகிறது, நடுத்தர வயது மற்றும் வயதானவர்களில் டைப் 2 நீரிழிவு நோய்.
நீரிழிவு நோயில், காரணங்கள் மற்றும் ஆபத்து காரணிகள் மிகவும் நெருக்கமாகப் பின்னிப் பிணைந்துள்ளன, அவற்றுக்கு இடையில் வேறுபடுத்துவது சில நேரங்களில் கடினம். முக்கிய ஆபத்து காரணிகளில் ஒன்று பரம்பரை முன்கணிப்பு (பரம்பரை வகை 2 நீரிழிவு நோய் மிகவும் சாதகமற்றது), உடல் பருமன், சமநிலையற்ற ஊட்டச்சத்து, மன அழுத்தம், கணைய நோய்கள் மற்றும் நச்சு பொருட்கள் ஆகியவை முக்கிய பங்கு வகிக்கின்றன. குறிப்பாக ஆல்கஹால், பிற நாளமில்லா உறுப்புகளின் நோய்கள்.
நீரிழிவு நிலைகள்:
நிலை 1 - ப்ரீடியாபயாட்டீஸ் - நீரிழிவு நோய்க்கு முன்கூட்டியே ஒரு நிலை.
இடர் குழு:
- சுமை பரம்பரை கொண்ட நபர்கள்.
- 4.5 கிலோவுக்கு மேல் உடல் எடையுடன் உயிருள்ள அல்லது இறந்த குழந்தையைப் பெற்றெடுத்த பெண்கள்.
- உடல் பருமன் மற்றும் பெருந்தமனி தடிப்புத் தோல் அழற்சியால் பாதிக்கப்பட்ட நபர்கள்.
நிலை 2 - மறைந்திருக்கும் நீரிழிவு - அறிகுறியற்றது, உண்ணாவிரத குளுக்கோஸ் அளவு சாதாரணமானது - 3.3-5.5 மிமீல் / எல் (சில ஆசிரியர்களின் கூற்றுப்படி, 6.6 மிமீல் / எல் வரை). குளுக்கோஸ் சகிப்புத்தன்மை பரிசோதனையின் மூலம் மறைந்த நீரிழிவு நோயைக் கண்டறிய முடியும், 200 மில்லி தண்ணீரில் கரைந்த 50 கிராம் குளுக்கோஸை எடுத்துக் கொண்ட பிறகு, நோயாளிக்கு இரத்த சர்க்கரையின் அதிகரிப்பு உள்ளது: 9.99 மிமீல் / எல் மேலே 1 மணிநேரத்திற்குப் பிறகு. மற்றும் 2 மணி நேரத்திற்குப் பிறகு 7.15 மிமீல் / எல்.
நிலை 3 - வெளிப்படையான நீரிழிவு - பின்வரும் அறிகுறிகள் சிறப்பியல்பு: தாகம், பாலியூரியா, அதிகரித்த பசி, எடை இழப்பு, தோல் அரிப்பு (குறிப்பாக பெரினியத்தில்), பலவீனம், சோர்வு. இரத்த பரிசோதனையில், அதிகரித்த குளுக்கோஸ் உள்ளடக்கம் உள்ளது; சிறுநீரில் குளுக்கோஸை வெளியேற்றவும் முடியும்.
மத்திய நரம்பு மண்டலத்தின் பாத்திரங்களுக்கு சேதம் ஏற்படுவதால் ஏற்படும் சிக்கல்களின் வளர்ச்சியுடன். ஃபண்டஸ். சிறுநீரகங்கள், இதயம், கீழ் முனைகள், தொடர்புடைய உறுப்புகள் மற்றும் அமைப்புகளுக்கு சேதம் ஏற்படும் அறிகுறிகள் இணைகின்றன.
நீரிழிவு நோயுடன் நர்சிங்:
நோயாளியின் பிரச்சினைகள்:
A. தற்போதுள்ள (தற்போது):
- தாகம்
- பாலியூரியா:
- தோல் அரிப்பு. வறண்ட தோல்:
- அதிகரித்த பசி,
- எடை இழப்பு
- பலவீனம், சோர்வு, பார்வைக் கூர்மை குறைதல்,
- இதய வலி
- கீழ் முனைகளில் வலி,
- ஒரு உணவை தொடர்ந்து பின்பற்ற வேண்டிய அவசியம்,
- இன்சுலின் தொடர்ச்சியான நிர்வாகத்தின் தேவை அல்லது ஆண்டிடியாபெடிக் மருந்துகளை எடுத்துக்கொள்வது (மணினில், நீரிழிவு, அமரில் போன்றவை),
பற்றிய அறிவு இல்லாமை:
- நோயின் சாரம் மற்றும் அதன் காரணங்கள்,
- உணவு சிகிச்சை,
- இரத்தச் சர்க்கரைக் குறைவுடன் சுய உதவி,
- கால் பராமரிப்பு
- ரொட்டி அலகுகளின் கணக்கீடு மற்றும் மெனு தயாரித்தல்,
- மீட்டரைப் பயன்படுத்தி,
- நீரிழிவு நோயின் சிக்கல்கள் (கோமா மற்றும் நீரிழிவு ஆஞ்சியோபதி) மற்றும் கோமாவுடன் சுய உதவி.
பி. சாத்தியம்:
வளர்ச்சி ஆபத்து:
- முன்கூட்டிய மற்றும் கோமா நிலைகள்:
- கீழ் முனைகளின் குடலிறக்கம்,
- கடுமையான மாரடைப்பு,
- நீண்டகால சிறுநீரக செயலிழப்பு,
- பார்வைக் குறைபாட்டுடன் கண்புரை மற்றும் நீரிழிவு ரெட்டினோபதி,
- இரண்டாம் நிலை நோய்த்தொற்றுகள், பஸ்டுலர் தோல் நோய்கள்,
- இன்சுலின் சிகிச்சை காரணமாக ஏற்படும் சிக்கல்கள்,
- அறுவை சிகிச்சைக்குப் பின் ஏற்படும் காயங்கள் உள்ளிட்ட காயங்களை மெதுவாக குணப்படுத்துதல்.
ஆரம்ப தேர்வு தகவல் சேகரிப்பு:
நோயாளியைப் பற்றி கேள்வி கேட்பது:
- உணவுடன் இணங்குதல் (உடலியல் அல்லது உணவு எண் 9), உணவைப் பற்றி,
- பகலில் உடல் செயல்பாடு,
- தொடர்ந்து சிகிச்சை:
- இன்சுலின் சிகிச்சை (இன்சுலின் பெயர், டோஸ், செயலின் காலம், சிகிச்சை முறை),
- ஆண்டிடியாபெடிக் மாத்திரைகள் (பெயர், டோஸ், அவற்றின் நிர்வாகத்தின் அம்சங்கள், சகிப்புத்தன்மை),
- குளுக்கோஸுக்கான இரத்தம் மற்றும் சிறுநீர் பரிசோதனைகள் மற்றும் ஒரு உட்சுரப்பியல் நிபுணரால் பரிசோதிக்கப்படும் மருந்துகள்,
- நோயாளிக்கு குளுக்கோமீட்டர் உள்ளது, அதைப் பயன்படுத்தும் திறன்,
- ரொட்டி அலகுகளின் அட்டவணையைப் பயன்படுத்துவதற்கான திறன் மற்றும் ரொட்டி அலகுகளுக்கு ஒரு மெனுவை உருவாக்கும் திறன்,
- இன்சுலின் சிரிஞ்ச் மற்றும் சிரிஞ்ச் பேனாவைப் பயன்படுத்துவதற்கான திறன்,
- இன்சுலின் நிர்வகிப்பதற்கான இடங்கள் மற்றும் நுட்பங்களைப் பற்றிய அறிவு, சிக்கல்களைத் தடுப்பது (உட்செலுத்துதல் தளங்களில் இரத்தச் சர்க்கரைக் குறைவு மற்றும் லிபோடிஸ்ட்ரோபி),
- நீரிழிவு நோயால் பாதிக்கப்பட்ட நோயாளியின் அவதானிப்புகளின் நாட்குறிப்பை பராமரித்தல்:
- கடந்த கால மற்றும் தற்போதைய "நீரிழிவு பள்ளி" வருகை,
- இரத்தச் சர்க்கரைக் குறைவு மற்றும் ஹைப்பர் கிளைசெமிக் கோமாவின் கடந்த கால வளர்ச்சி, அவற்றின் காரணங்கள் மற்றும் அறிகுறிகள்,
- சுய உதவி திறன்,
- நோயாளிக்கு "நீரிழிவு பாஸ்போர்ட்" அல்லது "நீரிழிவு வருகை அட்டை" உள்ளது,
- நீரிழிவு நோய்க்கு ஒரு பரம்பரை முன்கணிப்பு),
- ஒத்த நோய்கள் (கணையம், பிற நாளமில்லா உறுப்புகள், உடல் பருமன்),
- பரிசோதனையின் போது நோயாளியின் புகார்கள்.
நோயாளி பரிசோதனை:
- நிறம், சருமத்தின் ஈரப்பதம், கீறல்கள் இருப்பது:
- உடல் எடையை நிர்ணயித்தல்:
- இரத்த அழுத்தத்தின் அளவீட்டு,
- ரேடியல் தமனி மற்றும் பின்புற பாதத்தின் தமனிகளில் துடிப்பு தீர்மானித்தல்.
நோயாளியின் குடும்பத்துடன் வேலை செய்வது உட்பட நர்சிங் தலையீடுகள்:
1. நீரிழிவு நோய், உணவு வகை ஆகியவற்றைப் பொறுத்து, நோயாளி மற்றும் அவரது உறவினர்களுடன் ஊட்டச்சத்தின் அம்சங்கள் குறித்து உரையாடலை நடத்துங்கள். டைப் 2 நீரிழிவு நோயாளிக்கு, ஒரு நாளைக்கு சில மாதிரி மெனுக்களைக் கொடுங்கள்.
2. ஒரு மருத்துவர் பரிந்துரைக்கும் உணவைப் பின்பற்றுவதற்கான ஒரு அமைப்பின் அவசியத்தை நோயாளிக்கு உணர்த்துவது.
3. மருத்துவரால் பரிந்துரைக்கப்பட்ட உடல் செயல்பாடுகளின் அவசியத்தை நோயாளிக்கு உணர்த்துவது.
4. நோய்க்கான காரணங்கள், தன்மை மற்றும் அதன் சிக்கல்கள் குறித்து உரையாடலை நடத்துங்கள்.
5. இன்சுலின் சிகிச்சையைப் பற்றி நோயாளிக்குத் தெரிவிக்கவும் (இன்சுலின் வகைகள். அதன் செயலின் தொடக்கமும் காலமும், உணவு உட்கொள்ளும் தொடர்பும். சேமிப்பு அம்சங்கள், பக்க விளைவுகள், இன்சுலின் சிரிஞ்ச்கள் மற்றும் சிரிஞ்ச் பேனாக்கள்).
6. இன்சுலின் சரியான நேரத்தில் நிர்வாகம் மற்றும் ஆண்டிடியாபெடிக் மருந்துகளின் நிர்வாகத்தை உறுதி செய்யுங்கள்.
7. கட்டுப்படுத்த:
- தோலின் நிலை,
- உடல் எடை:
- துடிப்பு மற்றும் இரத்த அழுத்தம்,
- பின்புற பாதத்தின் தமனிகளில் துடிப்பு,
- உணவு மற்றும் உணவை கடைபிடிப்பது, நோயாளிக்கு தனது அன்புக்குரியவர்களிடமிருந்து பரவுதல்,
- இரத்தம் மற்றும் சிறுநீரில் குளுக்கோஸை தொடர்ந்து கண்காணிக்க பரிந்துரைக்கவும்.
8. உட்சுரப்பியல் நிபுணரால் தொடர்ந்து கண்காணிக்க வேண்டியதன் அவசியத்தை நோயாளிக்கு உணர்த்துங்கள், ஒரு கண்காணிப்பு நாட்குறிப்பைப் பராமரித்தல், இது இரத்த குளுக்கோஸ், சிறுநீர், இரத்த அழுத்தம், ஒரு நாளைக்கு உண்ணும் உணவு, பெறப்பட்ட சிகிச்சை, நல்வாழ்வில் ஏற்படும் மாற்றங்கள் ஆகியவற்றைக் குறிக்கிறது.
9. ஒரு கண் மருத்துவர், அறுவை சிகிச்சை நிபுணர், இருதயநோய் நிபுணர், நெப்ராலஜிஸ்ட் ஆகியோரின் அவ்வப்போது பரிசோதனைகளை பரிந்துரைக்கவும்.
10. நீரிழிவு பள்ளியில் வகுப்புகளை பரிந்துரைக்கவும்.
11. இரத்தச் சர்க்கரைக் குறைவு, கோமாவின் காரணங்கள் மற்றும் அறிகுறிகளைப் பற்றி நோயாளிக்குத் தெரிவிக்கவும்.
12. நல்வாழ்வு மற்றும் இரத்த எண்ணிக்கையில் சிறிது சரிவு ஏற்பட வேண்டிய அவசியத்தை நோயாளியை நம்ப வைக்க, உடனடியாக உட்சுரப்பியல் நிபுணரைத் தொடர்பு கொள்ளுங்கள்.
13. நோயாளி மற்றும் அவரது உறவினர்களுக்கு கல்வி கற்பித்தல்:
- ரொட்டி அலகுகளின் கணக்கீடு,
- ஒரு நாளைக்கு ரொட்டி அலகுகளின் எண்ணிக்கையில் ஒரு மெனுவைத் தொகுத்தல், இன்சுலின் சிரிஞ்ச் மூலம் இன்சுலின் தொகுப்பு மற்றும் தோலடி நிர்வாகம்,
- கால் பராமரிப்பு விதிகள்,
- இரத்தச் சர்க்கரைக் குறைவுடன் சுய உதவியை வழங்குதல்,
- இரத்த அழுத்தத்தை அளவிடுதல்.
நீரிழிவு நோய்க்கான அவசர நிலைமைகள்:
ஏ இரத்தச் சர்க்கரைக் குறைவு நிலை. இரத்தச் சர்க்கரைக் கோமா.
காரணங்கள்:
- இன்சுலின் அல்லது ஆண்டிடியாபெடிக் மாத்திரைகளின் அதிகப்படியான அளவு.
- உணவில் கார்போஹைட்ரேட்டுகள் இல்லாதது.
- இன்சுலின் நிர்வாகத்திற்குப் பிறகு போதிய உணவு உட்கொள்ளல் அல்லது உணவு உட்கொள்ளலைத் தவிர்ப்பது.
- குறிப்பிடத்தக்க உடல் செயல்பாடு.
கடுமையான பசி, வியர்வை, நடுங்கும் கால்கள், கடுமையான பலவீனம் போன்ற உணர்வுகளால் இரத்தச் சர்க்கரைக் குறைவு நிலைகள் வெளிப்படுகின்றன.இந்த நிலை நிறுத்தப்படாவிட்டால், இரத்தச் சர்க்கரைக் குறைவின் அறிகுறிகள் அதிகரிக்கும்: நடுக்கம் தீவிரமடையும், எண்ணங்களில் குழப்பம், தலைவலி, தலைச்சுற்றல், இரட்டை பார்வை, பொது கவலை, பயம், ஆக்கிரமிப்பு நடத்தை மற்றும் நோயாளி கோமாவில் விழுவார்கள்.
இரத்தச் சர்க்கரைக் கோமாவின் அறிகுறிகள்: நோயாளி மயக்கமடைகிறார், வெளிர், வாயிலிருந்து அசிட்டோனின் வாசனை இல்லை. தோல் ஈரப்பதமானது, அதிக குளிர் வியர்வை, தசையின் தொனி அதிகரிக்கிறது, சுவாசம் இலவசம். இரத்த அழுத்தம் மற்றும் துடிப்பு மாற்றப்படவில்லை, புருவங்களின் தொனி மாற்றப்படவில்லை. இரத்த பரிசோதனையில், சர்க்கரை அளவு 3.3 மிமீல் / எல் கீழே உள்ளது. சிறுநீரில் சர்க்கரை இல்லை.
இரத்தச் சர்க்கரைக் குறைவு நிலைக்கு சுய உதவி:
இரத்தச் சர்க்கரைக் குறைவின் முதல் அறிகுறிகளில் 4-5 துண்டுகள் சர்க்கரை சாப்பிட வேண்டும், அல்லது சூடான இனிப்பு தேநீர் குடிக்கலாம் அல்லது தலா 0.1 கிராம் 10 குளுக்கோஸ் மாத்திரைகளை எடுத்துக் கொள்ளலாம் அல்லது 40% குளுக்கோஸின் 2-3 ஆம்பூல்களைக் குடிக்கலாம் அல்லது சில இனிப்புகளை சாப்பிடலாம் (கேரமல் சிறந்தது ).
இரத்தச் சர்க்கரைக் குறைவு நிலைக்கு முதலுதவி:
- ஒரு மருத்துவரை அழைக்கவும்.
- ஒரு ஆய்வக உதவியாளரை அழைக்கவும்.
- நோயாளிக்கு நிலையான பக்கவாட்டு நிலையை கொடுங்கள்.
- நோயாளி படுத்திருக்கும் கன்னத்தில் 2 சர்க்கரை துண்டுகளை வைக்கவும்.
- நரம்பு அணுகலை வழங்குதல்.
மருந்துகளைத் தயாரிக்கவும்:
40 மற்றும் 5% குளுக்கோஸ் கரைசல். 0.9% சோடியம் குளோரைடு கரைசல், ப்ரெட்னிசோன் (ஆம்ப்.), ஹைட்ரோகார்ட்டிசோன் (ஆம்ப்.), குளுகோகன் (ஆம்ப்.).
பி ஹைப்பர் கிளைசெமிக் (நீரிழிவு, கெட்டோஅசிடோடிக்) கோமா.
காரணங்கள்:
- இன்சுலின் போதுமான அளவு.
- உணவின் மீறல் (உணவில் அதிக கார்போஹைட்ரேட் உள்ளடக்கம்).
- தொற்று நோய்கள்.
- மன அழுத்தம்.
- கர்ப்பம்.
- காயங்கள்.
- அறுவை சிகிச்சை.
ஹார்பிங்கர்கள்: அதிகரித்த தாகம், பாலியூரியா. வாந்தி, பசியின்மை, மங்கலான பார்வை, வழக்கத்திற்கு மாறாக கடுமையான மயக்கம், எரிச்சல் போன்றவை சாத்தியமாகும்.
கோமாவின் அறிகுறிகள்: நனவு இல்லை, வாயிலிருந்து அசிட்டோனின் வாசனை, ஹைபர்மீமியா மற்றும் சருமத்தின் வறட்சி, சத்தமில்லாத ஆழமான சுவாசம், தசைக் குறைவு - “மென்மையான” கண் இமைகள். துடிப்பு போன்ற, இரத்த அழுத்தம் குறைக்கப்பட்டது. இரத்தத்தின் பகுப்பாய்வில் - ஹைப்பர் கிளைசீமியா, சிறுநீரின் பகுப்பாய்வில் - குளுக்கோசூரியா, கீட்டோன் உடல்கள் மற்றும் அசிட்டோன்.
கோமா முன்னோடிகள் தோன்றும்போது, உடனடியாக ஒரு உட்சுரப்பியல் நிபுணரைத் தொடர்பு கொள்ளுங்கள் அல்லது அவரை வீட்டிற்கு அழைக்கவும். ஹைப்பர் கிளைசெமிக் கோமாவின் அறிகுறிகளுடன், அவசர அழைப்பு.
முதலுதவி:
- ஒரு மருத்துவரை அழைக்கவும்.
- நோயாளிக்கு ஒரு நிலையான பக்கவாட்டு நிலையை வழங்குவது (நாக்கைத் திரும்பப் பெறுவதைத் தடுப்பது, ஆசை, மூச்சுத்திணறல்).
- சர்க்கரை மற்றும் அசிட்டோனை விரைவாக கண்டறிய வடிகுழாயுடன் சிறுநீர் கழிக்கவும்.
- நரம்பு அணுகலை வழங்குதல்.
மருந்துகளைத் தயாரிக்கவும்:
- குறுகிய-செயல்பாட்டு இன்சுலின் - ஆக்ட்ரோபைட் (fl.),
- 0.9% சோடியம் குளோரைடு கரைசல் (fl.), 5% குளுக்கோஸ் கரைசல் (fl.),
- இதய கிளைகோசைடுகள், வாஸ்குலர் முகவர்கள்.
நீரிழிவு நோயாளிகளைக் கண்டறியும் செயல்பாட்டில் ஒரு செவிலியரின் பங்கேற்பு
முதலில், நர்சிங் செயல்முறை என்ன? நோயாளியின் கவனிப்புக்கு இது விஞ்ஞான ரீதியாகவும் மருத்துவ ரீதியாகவும் சிறந்த தொழில்நுட்பமாகும். நோயாளியின் வாழ்க்கைத் தரத்தை மேம்படுத்துவதும், தற்போதுள்ள மற்றும் எதிர்காலத்தில் எழக்கூடிய ஒரு தீர்வைக் காண உதவுவதும் இதன் குறிக்கோள். இதன் அடிப்படையில், சில பணிகள் அமைக்கப்படுகின்றன.
முதல் கட்டத்தில், தேர்வுகள், செவிலியர்கள் நோயின் வளர்ச்சியின் முழுமையான படத்தை தொகுக்க உதவுகிறார்கள். அவளுக்கு நோயின் சொந்த வரலாறு இருக்க வேண்டும், அதில் அனைத்து சோதனைகளும் செய்யப்படுகின்றன மற்றும் நோயாளியின் உடல்நலம் குறித்த அவளது சொந்த முடிவுகளும் அவதானிப்புகளும் பதிவு செய்யப்படுகின்றன.
இரண்டாவது கட்டத்தில், ஒரு நோயறிதல் செய்யப்படுகிறது, இது நோயாளியின் தற்போதைய, வெளிப்படையான பிரச்சினைகள் மட்டுமல்லாமல், எதிர்காலத்தில் ஏற்படக்கூடிய சிக்கல்களையும் கணக்கில் எடுத்துக்கொள்ள வேண்டும். இயற்கையாகவே, முதலில், நோயாளியின் வாழ்க்கைக்கு மிகவும் ஆபத்தான நோயின் அறிகுறிகள் மற்றும் வெளிப்பாடுகளுக்கு ஒருவர் பதிலளிக்க வேண்டும். நோயாளியின் வாழ்க்கையில் சிரமங்களை அறிமுகப்படுத்தக்கூடிய சிக்கல்களின் வரம்பை செவிலியர் தீர்மானிக்க வேண்டும் என்பதை நினைவில் கொள்ள வேண்டும். இதில் மருத்துவ நடவடிக்கைகள் மட்டுமல்லாமல், தடுப்பு, உளவியல் மற்றும் உறவினர்களுடன் பணிபுரிதல் ஆகியவை அடங்கும்.
மூன்றாவது கட்டத்தில், பெறப்பட்ட அனைத்து தகவல்களும் முறையானவை, மேலும் செவிலியருக்கு சில குறிக்கோள்கள் உள்ளன, அவை குறுகிய காலத்திற்கு மட்டுமல்ல, நீண்ட காலத்திற்கு வடிவமைக்கப்பட்டுள்ளன. இவை அனைத்தும் செயல் திட்டத்தில் கூறப்பட்டு நோயாளியின் வரலாற்றில் பதிவு செய்யப்பட்டுள்ளன.
நான்காவது கட்டத்தில், செவிலியர் வளர்ந்த திட்டத்தின் படி செயல்படுகிறார் மற்றும் நோயாளியின் நிலையை மேம்படுத்துவதை நோக்கமாகக் கொண்ட விரிவான நடவடிக்கைகளை செய்கிறார்.
ஐந்தாவது கட்டத்தில், நோயின் வளர்ச்சியின் இயக்கவியல் மற்றும் நோயாளியின் நிலையில் ஏற்பட்டுள்ள நேர்மறையான மாற்றங்கள் நர்சிங் செயல்முறையின் செயல்திறனை தீர்மானிக்கின்றன. ஒவ்வொரு நோயாளிக்கும் ஒவ்வொரு வகை செவிலியர் செயல்பாடு ஒதுக்கப்படலாம். முதலாவது, சகோதரி ஒரு மருத்துவரின் நிலையான மேற்பார்வையின் கீழ் பணிபுரியும் போது, அவருடைய எல்லா அறிவுறுத்தல்களையும் பின்பற்றுகிறார். இரண்டாவதாக, செவிலியரும் மருத்துவரும் தொடர்பு கொள்கிறார்கள், அதாவது, அவர்கள் ஒன்றிணைந்து செயல்படுகிறார்கள் மற்றும் பூர்வாங்க அனைத்து செயல்முறைகளையும் ஒருங்கிணைக்கிறார்கள். மூன்றாவது, சுயாதீனமான நர்சிங் தலையீடு, அதாவது, இந்த மருத்துவ பணியாளர் சுயாதீனமாக செயல்படுகிறார் மற்றும் மருத்துவரின் அனுமதியின்றி இந்த நேரத்தில் தேவையான உதவிகளை வழங்குகிறார்.
எந்தவொரு நர்சிங் செயல்முறையும் அதன் செயல்களைச் சேர்ந்தது, அது எப்போதும் முழு கட்டுப்பாட்டில் இருக்க வேண்டும் மற்றும் செயல்முறையின் வளர்ச்சியை எதிர்பார்க்க வேண்டும். அவர் ஒரு மருத்துவரின் வழிகாட்டுதலின் கீழ் செயல்படுகிறாரா அல்லது எல்லாவற்றையும் சுயாதீனமாகச் செய்தாலும், இந்த மருத்துவ நிபுணர் நோயாளியின் வாழ்க்கை மற்றும் ஆரோக்கியத்திற்கு 100% பொறுப்பு. இது ஒரு கடுமையான பொறுப்பு.
இது மேலே எழுதப்பட்டபடி, செவிலியர்கள் நோயாளிகளின் பல சிக்கல்களைத் தீர்க்கிறார்கள், "அவர்களின் தற்போதைய வாழ்க்கையின் யதார்த்தங்களை" மாற்றியமைக்க உதவுகிறார்கள். மெனுவின் தொகுப்பு மற்றும் எக்ஸ்இ, கார்போஹைட்ரேட்டுகள் மற்றும் கலோரிகளைக் கணக்கிடுவது பற்றிய முதன்மை தகவல்கள் மற்றும் நோயாளிக்கு எவ்வாறு உதவுவது என்பதைக் கற்பிப்பதற்காக உறவினர்களுடனான தொடர்பு ஆகியவை இதில் அடங்கும். நீரிழிவு நோயாளி இன்சுலின் சார்ந்ததாக இருந்தால், ஊசி மருந்துகள், பயன்படுத்தப்படும் மருந்துகள் மற்றும் சரியான நிர்வாகம் பற்றிய விரிவுரை அவர்களின் தோள்களில் விழுகிறது. தினசரி விகிதம் மருத்துவரால் தேர்ந்தெடுக்கப்படுகிறது, செவிலியர் ஊசி போடுவது எங்கு, மருந்து எவ்வாறு பெறுவது என்பதை மட்டுமே காட்டுகிறது.
நீரிழிவு நோயின் சகோதரி செயல்முறை ஒரு பெரிய பாத்திரத்தை வகிக்கிறது. எல்லாவற்றிற்கும் மேலாக, இந்த செவிலியர் நீங்கள் பேசக்கூடிய, ஆதரவைக் கண்டறிந்து ஆலோசிக்கக்கூடிய நபர். அவர்கள் அனைவரும் ஒரு சிறிய உளவியலாளர்கள், இந்த நோயை ஏற்றுக்கொள்ளவும், முழு வாழ்க்கையை எவ்வாறு வாழ வேண்டும் என்று கற்பிக்கவும், எந்த வகையான உடல் செயல்பாடு செய்யப்பட வேண்டும் என்று சொல்லவும் உதவுகிறார்கள். எனவே மருந்துகளை வெறுமனே பரிந்துரைக்கும் மருத்துவரை விட அவர்களின் பங்கு சில நேரங்களில் மிகவும் முக்கியமானது.
எனவே, நீரிழிவு நோயுடன் சகோதரி செயல்முறையை நாங்கள் வகைப்படுத்துவோம்:
A. தற்போதுள்ள (தற்போது):
- தோல் அரிப்பு. வறண்ட தோல்:
- பலவீனம், சோர்வு, பார்வைக் கூர்மை குறைதல்,
- கீழ் முனைகளில் வலி,
- ஒரு உணவை தொடர்ந்து பின்பற்ற வேண்டிய அவசியம்,
- இன்சுலின் தொடர்ச்சியான நிர்வாகத்தின் தேவை அல்லது ஆண்டிடியாபெடிக் மருந்துகளை எடுத்துக்கொள்வது (மணினில், நீரிழிவு, அமரில் போன்றவை),
பற்றிய அறிவு இல்லாமை:
- நோயின் சாரம் மற்றும் அதன் காரணங்கள்,
- இரத்தச் சர்க்கரைக் குறைவுடன் சுய உதவி,
- கால் பராமரிப்பு
- ரொட்டி அலகுகளின் கணக்கீடு மற்றும் ஒரு மெனுவை உருவாக்குதல்,
- நீரிழிவு நோயின் சிக்கல்கள் (கோமா மற்றும் நீரிழிவு ஆஞ்சியோபதி) மற்றும் கோமாவுடன் சுய உதவி.
- முன்கூட்டிய மற்றும் கோமா நிலைகள்:
- கீழ் முனைகளின் குடலிறக்கம்,
- கடுமையான மாரடைப்பு,
- நீண்டகால சிறுநீரக செயலிழப்பு,
- பார்வைக் குறைபாட்டுடன் கண்புரை மற்றும் நீரிழிவு ரெட்டினோபதி,
- இரண்டாம் நிலை நோய்த்தொற்றுகள், பஸ்டுலர் தோல் நோய்கள்,
- இன்சுலின் சிகிச்சை காரணமாக ஏற்படும் சிக்கல்கள்,
- அறுவை சிகிச்சைக்குப் பின் ஏற்படும் காயங்கள் உள்ளிட்ட காயங்களை மெதுவாக குணப்படுத்துதல்.
ஆரம்ப தேர்வில் தகவல் சேகரிப்பு:
நோயாளியைப் பற்றி கேள்வி கேட்பது:
- உணவைப் பின்பற்றுதல் (உடலியல் அல்லது உணவு எண் 9), உணவைப் பற்றி,
- பகலில் உடல் செயல்பாடு,
- இன்சுலின் சிகிச்சை (இன்சுலின் பெயர், டோஸ், செயலின் காலம், சிகிச்சை முறை),
- ஆண்டிடியாபெடிக் மாத்திரைகள் (பெயர், டோஸ், அவற்றின் நிர்வாகத்தின் அம்சங்கள், சகிப்புத்தன்மை),
- குளுக்கோஸுக்கான இரத்தம் மற்றும் சிறுநீர் பரிசோதனைகள் மற்றும் ஒரு உட்சுரப்பியல் நிபுணரால் பரிசோதிக்கப்படும் மருந்துகள்,
- நோயாளிக்கு குளுக்கோமீட்டர் உள்ளது, அதைப் பயன்படுத்தும் திறன்,
- ரொட்டி அலகுகளின் அட்டவணையைப் பயன்படுத்துவதற்கான திறன் மற்றும் ரொட்டி அலகுகளுக்கு ஒரு மெனுவை உருவாக்கும் திறன்,
- இன்சுலின் சிரிஞ்ச் மற்றும் சிரிஞ்ச் பேனாவைப் பயன்படுத்துவதற்கான திறன்,
- இன்சுலின் நிர்வகிப்பதற்கான இடங்கள் மற்றும் நுட்பங்களைப் பற்றிய அறிவு, சிக்கல்களைத் தடுப்பது (உட்செலுத்துதல் தளங்களில் இரத்தச் சர்க்கரைக் குறைவு மற்றும் லிபோடிஸ்ட்ரோபி),
- நீரிழிவு நோயால் பாதிக்கப்பட்ட நோயாளியின் அவதானிப்புகளின் நாட்குறிப்பை பராமரித்தல்:
- கடந்த கால மற்றும் தற்போதைய "நீரிழிவு பள்ளி" வருகை,
- இரத்தச் சர்க்கரைக் குறைவு மற்றும் ஹைப்பர் கிளைசெமிக் கோமாவின் கடந்த கால வளர்ச்சி, அவற்றின் காரணங்கள் மற்றும் அறிகுறிகள்,
- சுய உதவி திறன்,
- நோயாளிக்கு "நீரிழிவு பாஸ்போர்ட்" அல்லது "நீரிழிவு வருகை அட்டை" உள்ளது,
- நீரிழிவு நோய்க்கு ஒரு பரம்பரை முன்கணிப்பு),
- ஒத்த நோய்கள் (கணையம், பிற நாளமில்லா உறுப்புகள், உடல் பருமன்),
- பரிசோதனையின் போது நோயாளியின் புகார்கள்.
- நிறம், சருமத்தின் ஈரப்பதம், கீறல்கள் இருப்பது:
- உடல் எடையை நிர்ணயித்தல்:
- இரத்த அழுத்தத்தின் அளவீட்டு,
- ரேடியல் தமனி மற்றும் பின்புற பாதத்தின் தமனிகள் ஆகியவற்றில் துடிப்பு தீர்மானித்தல்.
நோயாளியின் குடும்பத்துடன் வேலை செய்வது உட்பட நர்சிங் தலையீடுகள்:
1. நீரிழிவு நோய், உணவு வகை ஆகியவற்றைப் பொறுத்து, நோயாளி மற்றும் அவரது உறவினர்களுடன் ஊட்டச்சத்தின் அம்சங்கள் குறித்து உரையாடலை நடத்துங்கள். டைப் 2 நீரிழிவு நோயாளிக்கு, ஒரு நாளைக்கு சில மாதிரி மெனுக்களைக் கொடுங்கள்.
2. ஒரு மருத்துவர் பரிந்துரைக்கும் உணவைப் பின்பற்றுவதற்கான ஒரு அமைப்பின் அவசியத்தை நோயாளிக்கு உணர்த்துவது.
3. மருத்துவரால் பரிந்துரைக்கப்பட்ட உடல் செயல்பாடுகளின் அவசியத்தை நோயாளிக்கு உணர்த்துவது.
4. நோய்க்கான காரணங்கள், தன்மை மற்றும் அதன் சிக்கல்கள் குறித்து உரையாடலை நடத்துங்கள்.
5. இன்சுலின் சிகிச்சையைப் பற்றி நோயாளிக்குத் தெரிவிக்கவும் (இன்சுலின் வகைகள். அதன் செயலின் தொடக்கமும் காலமும், உணவு உட்கொள்ளும் தொடர்பும். சேமிப்பு அம்சங்கள், பக்க விளைவுகள், இன்சுலின் சிரிஞ்ச்கள் மற்றும் சிரிஞ்ச் பேனாக்கள்).
6. இன்சுலின் சரியான நேரத்தில் நிர்வாகம் மற்றும் ஆண்டிடியாபெடிக் மருந்துகளின் நிர்வாகத்தை உறுதி செய்யுங்கள்.
- தோலின் நிலை,
- துடிப்பு மற்றும் இரத்த அழுத்தம்,
- பின்புற பாதத்தின் தமனிகளில் துடிப்பு,
- உணவு மற்றும் உணவுக்கு இணங்குதல், நோயாளிக்கு அவரது உறவினர்களிடமிருந்து பரவுதல், - இரத்தம் மற்றும் சிறுநீரில் குளுக்கோஸை தொடர்ந்து கண்காணிக்க பரிந்துரைக்கவும்.
8. உட்சுரப்பியல் நிபுணரால் தொடர்ந்து கண்காணிக்க வேண்டியதன் அவசியத்தை நோயாளிக்கு உணர்த்துங்கள், ஒரு கண்காணிப்பு நாட்குறிப்பைப் பராமரித்தல், இது இரத்த குளுக்கோஸ், சிறுநீர், இரத்த அழுத்தம், ஒரு நாளைக்கு உண்ணும் உணவு, பெறப்பட்ட சிகிச்சை, நல்வாழ்வில் ஏற்படும் மாற்றங்கள் ஆகியவற்றைக் குறிக்கிறது.
9. ஒரு கண் மருத்துவர், அறுவை சிகிச்சை நிபுணர், இருதயநோய் நிபுணர், நெப்ராலஜிஸ்ட் ஆகியோரின் அவ்வப்போது பரிசோதனைகளை பரிந்துரைக்கவும்.
10. நீரிழிவு பள்ளியில் வகுப்புகளை பரிந்துரைக்கவும்.
11. இரத்தச் சர்க்கரைக் குறைவு, கோமாவின் காரணங்கள் மற்றும் அறிகுறிகளைப் பற்றி நோயாளிக்குத் தெரிவிக்கவும்.
12. நல்வாழ்வு மற்றும் இரத்த எண்ணிக்கையில் சிறிது சரிவு ஏற்பட வேண்டிய அவசியத்தை நோயாளியை நம்ப வைக்க, உடனடியாக உட்சுரப்பியல் நிபுணரைத் தொடர்பு கொள்ளுங்கள்.
13. நோயாளி மற்றும் அவரது உறவினர்களுக்கு கல்வி கற்பித்தல்:
- ரொட்டி அலகுகளின் கணக்கீடு,
- ஒரு நாளைக்கு ரொட்டி அலகுகளின் எண்ணிக்கையில் ஒரு மெனுவைத் தொகுத்தல், இன்சுலின் சிரிஞ்சுடன் இன்சுலின் தொகுப்பு மற்றும் தோலடி நிர்வாகம்,
- கால் பராமரிப்பு விதிகள்,
- இரத்தச் சர்க்கரைக் குறைவுடன் சுய உதவியை வழங்குதல்,
- இரத்த அழுத்தத்தை அளவிடுதல்.
நீரிழிவு நோய்க்கான அவசர நிலைமைகள்:
A. இரத்தச் சர்க்கரைக் குறைவு நிலை. இரத்தச் சர்க்கரைக் கோமா.
- இன்சுலின் அல்லது ஆண்டிடியாபெடிக் மாத்திரைகளின் அதிகப்படியான அளவு.
- உணவில் கார்போஹைட்ரேட்டுகள் இல்லாதது.
- இன்சுலின் நிர்வாகத்திற்குப் பிறகு போதிய உணவு உட்கொள்ளல் அல்லது உணவு உட்கொள்ளலைத் தவிர்ப்பது.
- குறிப்பிடத்தக்க உடல் செயல்பாடு.
கடுமையான பசி, வியர்வை, நடுங்கும் கால்கள், கடுமையான பலவீனம் போன்ற உணர்வுகளால் இரத்தச் சர்க்கரைக் குறைவு நிலைகள் வெளிப்படுகின்றன. இந்த நிலை நிறுத்தப்படாவிட்டால், இரத்தச் சர்க்கரைக் குறைவின் அறிகுறிகள் அதிகரிக்கும்: நடுக்கம் தீவிரமடையும், எண்ணங்களில் குழப்பம், தலைவலி, தலைச்சுற்றல், இரட்டை பார்வை, பொது கவலை, பயம், ஆக்கிரமிப்பு நடத்தை மற்றும் நோயாளி கோமாவில் விழுவார்கள்.
இரத்தச் சர்க்கரைக் கோமாவின் அறிகுறிகள்: நோயாளி மயக்கமடைகிறார், வெளிர், வாயிலிருந்து அசிட்டோனின் வாசனை இல்லை. தோல் ஈரப்பதமானது, அதிக குளிர் வியர்வை, தசையின் தொனி அதிகரிக்கிறது, சுவாசம் இலவசம்.இரத்த அழுத்தம் மற்றும் துடிப்பு மாற்றப்படவில்லை, புருவங்களின் தொனி மாற்றப்படவில்லை. இரத்த பரிசோதனையில், சர்க்கரை அளவு 3.3 மிமீல் / எல் கீழே உள்ளது. சிறுநீரில் சர்க்கரை இல்லை.
இரத்தச் சர்க்கரைக் குறைவு நிலைக்கு சுய உதவி:
இரத்தச் சர்க்கரைக் குறைவின் முதல் அறிகுறிகளில் 4-5 துண்டுகள் சர்க்கரை சாப்பிட வேண்டும், அல்லது சூடான இனிப்பு தேநீர் குடிக்கலாம் அல்லது தலா 0.1 கிராம் 10 குளுக்கோஸ் மாத்திரைகளை எடுத்துக் கொள்ளலாம் அல்லது 40% குளுக்கோஸின் 2-3 ஆம்பூல்களைக் குடிக்கலாம் அல்லது சில இனிப்புகளை சாப்பிடலாம் (கேரமல் சிறந்தது ).
இரத்தச் சர்க்கரைக் குறைவு நிலைக்கு முதலுதவி:
- நோயாளிக்கு நிலையான பக்கவாட்டு நிலையை கொடுங்கள்.
- நோயாளி படுத்திருக்கும் கன்னத்தில் 2 சர்க்கரை துண்டுகளை வைக்கவும்.
- நரம்பு அணுகலை வழங்குதல்.
40 மற்றும் 5% குளுக்கோஸ் கரைசல். 0.9% சோடியம் குளோரைடு கரைசல், ப்ரெட்னிசோன் (ஆம்ப்.), ஹைட்ரோகார்ட்டிசோன் (ஆம்ப்.), குளுகோகன் (ஆம்ப்.).
பி. ஹைப்பர் கிளைசெமிக் (நீரிழிவு, கெட்டோஅசிடோடிக்) கோமா.
- இன்சுலின் போதுமான அளவு.
- உணவின் மீறல் (உணவில் அதிக கார்போஹைட்ரேட் உள்ளடக்கம்).
ஹார்பிங்கர்கள்: அதிகரித்த தாகம், பாலியூரியா. வாந்தி, பசியின்மை, மங்கலான பார்வை, வழக்கத்திற்கு மாறாக கடுமையான மயக்கம், எரிச்சல் போன்றவை சாத்தியமாகும்.
கோமாவின் அறிகுறிகள்: நனவு இல்லை, வாயிலிருந்து அசிட்டோனின் வாசனை, ஹைபர்மீமியா மற்றும் சருமத்தின் வறட்சி, சத்தமில்லாத ஆழமான சுவாசம், தசைக் குறைவு - "மென்மையான" கண் இமைகள். துடிப்பு போன்ற, இரத்த அழுத்தம் குறைக்கப்பட்டது. இரத்தத்தின் பகுப்பாய்வில் - ஹைப்பர் கிளைசீமியா, சிறுநீரின் பகுப்பாய்வில் - குளுக்கோசூரியா, கீட்டோன் உடல்கள் மற்றும் அசிட்டோன்.
கோமா முன்னோடிகள் தோன்றும்போது, உடனடியாக ஒரு உட்சுரப்பியல் நிபுணரைத் தொடர்பு கொள்ளுங்கள் அல்லது அவரை வீட்டிற்கு அழைக்கவும். ஹைப்பர் கிளைசெமிக் கோமாவின் அறிகுறிகளுடன், அவசர அழைப்பு.
- நோயாளிக்கு ஒரு நிலையான பக்கவாட்டு நிலையை வழங்க (நாக்கைத் திரும்பப் பெறுவதைத் தடுப்பது, ஆசை, மூச்சுத்திணறல்).
- சர்க்கரை மற்றும் அசிட்டோனை விரைவாக கண்டறிய வடிகுழாயுடன் சிறுநீர் கழிக்கவும்.
- நரம்பு அணுகலை வழங்குதல்.
- குறுகிய-செயல்பாட்டு இன்சுலின் - ஆக்ட்ரோபைட் (fl.),
- 0.9% சோடியம் குளோரைடு கரைசல் (fl.), 5% குளுக்கோஸ் கரைசல் (fl.),
- இதய கிளைகோசைடுகள், வாஸ்குலர் முகவர்கள்.
நீரிழிவு நர்சிங் முன் மருத்துவ இரத்தச் சர்க்கரைக் குறைவு
தேவைகளை மீறுவது.
உள்ளன (ஸ்டோமாடிடிஸ், உணவு கட்டுப்பாடுகள்).
குடிக்க (தாகம், திரவமின்மை).
சுவாசம் (கெட்டோஅசிடோடிக் கோமா).
தனி (சிறுநீரக பாதிப்பு).
பாலியல் இயக்கிகள் (ஆண்மைக் குறைவு).
சுத்தமாக இருக்க வேண்டும் (கொப்புள நோய்கள், தோலின் கோப்பை கோளாறுகள்).
நிலையை பராமரிக்கவும் (சிக்கல்கள், சிதைவு).
டிரஸ்ஸிங், அன்ட்ரெசிங் (கோமா).
வெப்பநிலையை பராமரிக்கவும் (தொற்று சிக்கல்கள்).
தூக்கம், ஓய்வு (சிதைவு).
நகர்த்து (நீரிழிவு கால், பிற சிக்கல்கள்).
தொடர்பு கொள்ளுங்கள் (மருத்துவமனையில் அனுமதித்தல், பார்வைக் குறைபாடு போன்றவை).
வெற்றி, நல்லிணக்கத்தை அடைதல்.
வாழ்க்கை மதிப்புகளைக் கொண்டிருங்கள் (மனச்சோர்வு, பயம், நோயின் தீவிரத்தினால் நோயைத் தழுவிக்கொள்ளாதது மற்றும் சிக்கல்களின் வளர்ச்சி).
விளையாடு, படிப்பு, வேலை (இயலாமை, வாழ்க்கை முறை மாற்றங்கள்).
நீரிழிவு நோயின் வகைகள் மற்றும் வடிவங்கள், அதன் அறிகுறிகள் மற்றும் அறிகுறிகள். நோயின் வளர்ச்சியின் தன்மை, காரணங்கள் மற்றும் காரணிகள். நீரிழிவு கோமாவுக்கு அவசர சிகிச்சை. நோய் கண்டறிதல், தடுப்பு மற்றும் சிகிச்சை. நோயாளி பராமரிப்பு செவிலியர் நடவடிக்கை.
| தலைப்பு | மருந்து |
| பார்வை | கால காகிதம் |
| மொழி | ரஷியன் |
| தேதி சேர்க்கப்பட்டது | 21.11.2012 |
நீரிழிவு நோய் என்பது ஹைப்பர் கிளைசீமியாவால் வகைப்படுத்தப்படும் வளர்சிதை மாற்ற (வளர்சிதை மாற்ற) நோய்களின் ஒரு குழு ஆகும், இது இன்சுலின் சுரப்பதில் உள்ள குறைபாடுகள், இன்சுலின் விளைவுகள் அல்லது இந்த இரண்டு காரணிகளின் விளைவாகும். நீரிழிவு நோய் தொடர்ந்து அதிகரித்து வருகிறது. தொழில்மயமான நாடுகளில், இது மொத்த மக்கள் தொகையில் 6-7% ஆகும். இருதய மற்றும் புற்றுநோய்களுக்குப் பிறகு நீரிழிவு நோய் மூன்றாவது இடத்தைப் பிடிக்கும்.
நீரிழிவு நோய் என்பது 21 ஆம் நூற்றாண்டின் உலகளாவிய மருத்துவ, சமூக மற்றும் மனிதாபிமான பிரச்சினையாகும், இது இன்று முழு உலக சமூகத்தையும் பாதித்துள்ளது. இருபது ஆண்டுகளுக்கு முன்பு, உலகளவில் நீரிழிவு நோயால் பாதிக்கப்பட்டவர்களின் எண்ணிக்கை 30 மில்லியனுக்கும் அதிகமாக இல்லை. ஒரு தலைமுறையின் வாழ்நாளில், நீரிழிவு நோய் வியத்தகு அளவில் அதிகரித்துள்ளது.இன்று, நீரிழிவு நோய் 285 மில்லியனுக்கும் அதிகமான மக்களைக் கொண்டுள்ளது, மேலும் 2025 ஆம் ஆண்டில், சர்வதேச நீரிழிவு சம்மேளனத்தின் (எம்.எஃப்.டி) கணிப்பின்படி, அவர்களின் எண்ணிக்கை 438 மில்லியனாக அதிகரிக்கும். மேலும், நீரிழிவு சீராக இளமையாகி வருகிறது, இது வேலை செய்யும் வயதினரை அதிகம் பாதிக்கிறது.
நீரிழிவு நோய் என்பது ஒரு தீவிரமான நாள்பட்ட முற்போக்கான நோயாகும், இது நோயாளியின் வாழ்நாள் முழுவதும் மருத்துவ கவனிப்பு தேவைப்படுகிறது மற்றும் முன்கூட்டிய இறப்புக்கான முக்கிய காரணங்களில் ஒன்றாகும். உலக சுகாதார அமைப்பின் (WHO) கருத்துப்படி, உலகில் ஒவ்வொரு 10 விநாடிகளிலும், நீரிழிவு நோயாளிகள் 1 பேர் இறக்கின்றனர், அதாவது ஒவ்வொரு ஆண்டும் சுமார் 4 மில்லியன் நோயாளிகள் இறக்கின்றனர் - எய்ட்ஸ் மற்றும் ஹெபடைடிஸ் நோயைக் காட்டிலும் அதிகம்.
நீரிழிவு என்பது கடுமையான சிக்கல்களின் வளர்ச்சியால் வகைப்படுத்தப்படுகிறது: இருதய மற்றும் சிறுநீரக செயலிழப்பு, பார்வை இழப்பு, கீழ் முனைகளின் குடலிறக்கம். நீரிழிவு நோயாளிகளுக்கு இதய நோய் மற்றும் பக்கவாதம் ஆகியவற்றின் இறப்பு 2-3 மடங்கு, சிறுநீரக பாதிப்பு 12–15 மடங்கு, குருட்டுத்தன்மை 10 மடங்கு, கீழ் முனைகளின் ஊடுருவல் பொது மக்களிடையே கிட்டத்தட்ட 20 மடங்கு அதிகம்.
டிசம்பர் 2006 இல், ஐக்கிய நாடுகள் சபை நீரிழிவு நோய் குறித்த சிறப்பு தீர்மானம் எண் 61/225 ஐ ஏற்றுக்கொண்டது, இது நீரிழிவு நோயை ஒரு தீவிரமான நாள்பட்ட நோயாக அங்கீகரித்தது, இது தனிநபர்களின் நல்வாழ்வுக்கு மட்டுமல்ல, மாநிலங்கள் மற்றும் முழு உலக சமூகத்தின் பொருளாதார மற்றும் சமூக நலனுக்கும் கடுமையான அச்சுறுத்தலை ஏற்படுத்துகிறது.
நீரிழிவு நோய் மிகவும் விலையுயர்ந்த நோயாகும். நீரிழிவு நோய்க்கு எதிரான போராட்டத்தில் நேரடி செலவுகள் மற்றும் வளர்ந்த நாடுகளில் அதன் சிக்கல்கள் சுகாதார வரவு செலவுத் திட்டங்களில் குறைந்தது 10-15% ஆகும். அதே நேரத்தில், 80% செலவு நீரிழிவு சிக்கல்களுக்கு எதிரான போராட்டத்திற்கு செல்கிறது.
நீரிழிவு நோய்க்கு எதிரான போராட்டத்திற்கு ஒரு முறையான அணுகுமுறை ரஷ்ய பொது சுகாதாரக் கொள்கையின் ஒரு அடையாளமாகும். எவ்வாறாயினும், நிலைமை என்னவென்றால், ரஷ்யாவிலும், ஒட்டுமொத்த உலகிலும் நோயுற்ற தன்மை அதிகரிப்பது, இன்று எடுக்கப்பட்ட அனைத்து நடவடிக்கைகளுக்கும் முன்னால் உள்ளது.
அதிகாரப்பூர்வமாக, நாட்டில் சுமார் 3 மில்லியன் நோயாளிகள் அதிகாரப்பூர்வமாக பதிவு செய்யப்பட்டுள்ளனர், ஆனால் கட்டுப்பாடு மற்றும் தொற்றுநோயியல் ஆய்வுகளின் முடிவுகளின்படி, அவர்களின் எண்ணிக்கை 9-10 மில்லியனுக்கும் குறையாது. இதன் பொருள் அடையாளம் காணப்பட்ட ஒரு நோயாளிக்கு 3-4 கண்டறியப்படாதவை. கூடுதலாக, சுமார் 6 மில்லியன் ரஷ்யர்கள் முன்கூட்டியே நீரிழிவு நிலையில் உள்ளனர்.
நிபுணர்களின் கூற்றுப்படி, ரஷ்யாவில் நீரிழிவு நோய்க்கு எதிரான போராட்டத்திற்கு ஆண்டுதோறும் சுமார் 280 பில்லியன் ரூபிள் செலவிடப்படுகிறது. இந்த தொகை மொத்த சுகாதார பட்ஜெட்டில் சுமார் 15% ஆகும்.
நீரிழிவு நோயால் நர்சிங்.
நீரிழிவு நோயால் நர்சிங்.
நீரிழிவு நோயில் நர்சிங் செயல்முறையைப் படிப்பது.
இந்த ஆராய்ச்சி நோக்கத்தை அடைய, படிப்பது அவசியம்:
நீரிழிவு நோய்க்கான காரணங்கள் மற்றும் முன்கணிப்பு காரணிகள்,
Diabetes நீரிழிவு நோயைக் கண்டறிவதற்கான மருத்துவ படம் மற்றும் அம்சங்கள்,
Diabetes நீரிழிவு நோய்க்கான முதன்மை கவனிப்பின் கோட்பாடுகள்,
· கணக்கெடுப்பு முறைகள் மற்றும் அவற்றுக்கான தயாரிப்பு,
Disease இந்த நோய்க்கான சிகிச்சை மற்றும் தடுப்பு கொள்கைகள் (ஒரு செவிலியர் நிகழ்த்திய கையாளுதல்கள்).
இந்த ஆராய்ச்சி நோக்கத்தை அடைய, பகுப்பாய்வு செய்வது அவசியம்:
Pat இந்த நோயியல் நோயாளிகளுக்கு நர்சிங் செயல்முறையை செயல்படுத்துவதில் ஒரு செவிலியரின் தந்திரோபாயங்களை விளக்கும் இரண்டு வழக்குகள்,
நர்சிங் தலையீடுகளின் பட்டியலை நிரப்ப மருத்துவமனையில் விவரிக்கப்பட்ட நோயாளிகளின் பரிசோதனை மற்றும் சிகிச்சையின் முக்கிய முடிவுகள் அவசியம்
Title இந்த தலைப்பில் மருத்துவ இலக்கியத்தின் அறிவியல் மற்றும் தத்துவார்த்த பகுப்பாய்வு,
Ir அனுபவ - கவனிப்பு, கூடுதல் ஆராய்ச்சி முறைகள்:
- நிறுவன (ஒப்பீட்டு, ஒருங்கிணைந்த) முறை,
- ஒரு நோயாளியின் மருத்துவ பரிசோதனையின் அகநிலை முறை (வரலாறு எடுத்துக்கொள்வது),
- நோயாளியை பரிசோதிப்பதற்கான புறநிலை முறைகள் (உடல், கருவி, ஆய்வகம்),
Ograph சுயசரிதை (அனாமினெஸ்டிக் தகவலின் பகுப்பாய்வு, மருத்துவ ஆவணங்களின் ஆய்வு),
பாடநெறியின் நடைமுறை மதிப்பு:
இந்த தலைப்பில் பொருள் விரிவாக வெளிப்படுத்துவது நர்சிங் பராமரிப்பின் தரத்தை மேம்படுத்தும்.
நீரிழிவு கோமா நோய்
1. சுகர் டயாபெட்டுகள்
உடலில் இன்சுலின் முழுமையான அல்லது உறவினர் பற்றாக்குறையால் ஏற்படும் ஒரு நோய் மற்றும் அனைத்து வகையான வளர்சிதை மாற்றத்தையும் முதன்மையாக கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தையும் தொடர்புபடுத்துகிறது.
நீரிழிவு நோயில் இரண்டு வகைகள் உள்ளன:
இன்சுலின் சார்ந்த (வகை I நீரிழிவு) NIDDM,
இன்சுலின் அல்லாத சார்பு (வகை II நீரிழிவு) ஐ.டி.டி.எம்
டைப் I நீரிழிவு நோய் இளைஞர்களிடையே அடிக்கடி உருவாகிறது, மேலும் வயதானவர்களில் டைப் II நீரிழிவு நோய் உருவாகிறது.
நீரிழிவு நோய் பெரும்பாலும் இன்சுலின் குறைபாடு காரணமாக ஏற்படுகிறது, குறைவான அடிக்கடி முழுமையானது.
இன்சுலின் சார்ந்த நீரிழிவு நோயின் வளர்ச்சிக்கு முக்கிய காரணம் கணையத்தின் தீவு கருவியின் பி-செல்கள் கரிம அல்லது செயல்பாட்டு சேதம் ஆகும், இது இன்சுலின் போதுமான தொகுப்புக்கு வழிவகுக்கிறது. கணைய அழற்சிக்குப் பிறகு இந்த பற்றாக்குறை ஏற்படலாம், இது வாஸ்குலர் ஸ்களீரோசிஸ் மற்றும் கணைய வைரஸ் சேதம், கணைய அழற்சி, மன அதிர்ச்சிக்குப் பிறகு, பி-செல்களை நேரடியாக பாதிக்கும் நச்சுப் பொருள்களைக் கொண்ட தயாரிப்புகளைப் பயன்படுத்துதல் போன்றவை. வகை II நீரிழிவு - இன்சுலின் அல்லாதவை - பிற எண்டோகிரைன் சுரப்பிகளின் செயல்பாட்டில் (ஹைப்பர்ஃபங்க்ஷன்) மாற்றத்தால் ஏற்படுகிறது, அவை ஹார்மோன்களை உற்பத்தி செய்கின்றன. இந்த குழுவில் அட்ரீனல் கோர்டெக்ஸ், தைராய்டு சுரப்பி, பிட்யூட்டரி ஹார்மோன்கள் (தைரோட்ரோபிக், வளர்ச்சி ஹார்மோன், கார்டிகோட்ரோபிக்), குளுகோகன் ஆகியவை அடங்கும். இந்த வகை நீரிழிவு கல்லீரல் நோய்களில் இன்சுலினேஸை விட அதிகமாக உற்பத்தி செய்யத் தொடங்கும் போது உருவாகலாம் - இன்சுலின் தடுப்பான் (அழிப்பான்). இன்சுலின் அல்லாத சார்பு நீரிழிவு நோயின் வளர்ச்சிக்கு மிக முக்கியமான காரணங்கள் உடல் பருமன் மற்றும் அதன் வளர்சிதை மாற்ற இடையூறுகள். உடல் பருமன் உள்ளவர்கள் சாதாரண உடல் எடை கொண்டவர்களை விட 7-10 மடங்கு அதிகமாக நீரிழிவு நோயை உருவாக்குகிறார்கள்.
நீரிழிவு நோயின் நோய்க்கிரும வளர்ச்சியில், இரண்டு முக்கிய இணைப்புகள் வேறுபடுகின்றன:
1. கணையத்தின் எண்டோகிரைன் செல்கள் மூலம் இன்சுலின் போதுமான உற்பத்தி,
2. கட்டமைப்பில் ஏற்பட்ட மாற்றத்தின் விளைவாக அல்லது இன்சுலின் குறிப்பிட்ட ஏற்பிகளின் எண்ணிக்கையில் குறைவு, இன்சுலின் கட்டமைப்பில் மாற்றம் அல்லது ஏற்பிகளிலிருந்து செல் உறுப்புகளுக்கு சமிக்ஞை பரிமாற்றத்தின் உள்விளைவு வழிமுறைகளை மீறுதல் ஆகியவற்றின் விளைவாக உடல் திசுக்களின் உயிரணுக்களுடன் இன்சுலின் தொடர்பு மீறல்.
நீரிழிவு நோய்க்கு ஒரு பரம்பரை முன்கணிப்பு உள்ளது. பெற்றோர்களில் ஒருவர் நோய்வாய்ப்பட்டிருந்தால், வகை 1 நீரிழிவு நோயைப் பெறுவதற்கான நிகழ்தகவு 10%, மற்றும் வகை 2 நீரிழிவு நோய் 80% ஆகும்.
முதல் வகை கோளாறு வகை 1 நீரிழிவு நோயின் சிறப்பியல்பு. இந்த வகை நீரிழிவு நோயின் வளர்ச்சியின் தொடக்கப் புள்ளி கணைய எண்டோகிரைன் செல்கள் (லாங்கர்ஹான்ஸ் தீவுகள்) பெருமளவில் அழிக்கப்படுவதும், இதன் விளைவாக, இரத்த இன்சுலின் அளவு குறைந்து வருவதும் ஆகும்.
வைரஸ் தொற்று, புற்றுநோய், கணைய அழற்சி, கணையத்திற்கு நச்சு சேதம், மன அழுத்த நிலைகள், நோயெதிர்ப்பு மண்டலத்தின் செல்கள் கணைய பி உயிரணுக்களுக்கு எதிராக ஆன்டிபாடிகளை உருவாக்கி அவற்றை அழிக்கும் விஷயத்தில் கணைய நாளமில்லா உயிரணுக்களின் பெருமளவிலான மரணம் ஏற்படலாம். இந்த வகை நீரிழிவு நோய், பெரும்பாலான சந்தர்ப்பங்களில், குழந்தைகள் மற்றும் இளைஞர்களின் (40 வயது வரை) சிறப்பியல்பு.
மனிதர்களில், இந்த நோய் பெரும்பாலும் மரபணு ரீதியாக தீர்மானிக்கப்படுகிறது மற்றும் 6 வது குரோமோசோமில் அமைந்துள்ள பல மரபணுக்களின் குறைபாடுகளால் ஏற்படுகிறது. இந்த குறைபாடுகள் கணைய உயிரணுக்களுக்கு உடலின் தன்னுடல் தாக்க ஆக்கிரமிப்புக்கு ஒரு முன்னோக்கை உருவாக்குகின்றன மற்றும் பி-கலங்களின் மீளுருவாக்கம் திறனை மோசமாக பாதிக்கின்றன.
உயிரணுக்களுக்கு ஆட்டோ இம்யூன் சேதத்தின் அடிப்படை எந்த சைட்டோடாக்ஸிக் முகவர்களால் அவற்றின் சேதம் ஆகும். இந்த புண் ஆட்டோஆன்டிஜென்களின் வெளியீட்டை ஏற்படுத்துகிறது, இது மேக்ரோபேஜ்கள் மற்றும் டி-கொலையாளிகளின் செயல்பாட்டைத் தூண்டுகிறது, இது கணைய செல்கள் மீது நச்சு விளைவைக் கொண்ட செறிவுகளில் இன்டர்லூகின்களின் இரத்தத்தில் உருவாகி வெளியிடுகிறது. சுரப்பியின் திசுக்களில் அமைந்துள்ள மேக்ரோபேஜ்களால் செல்கள் சேதமடைகின்றன.
தூண்டக்கூடிய காரணிகள் நீடித்த கணைய உயிரணு ஹைபோக்ஸியா மற்றும் உயர் கார்போஹைட்ரேட், கொழுப்புகள் நிறைந்தவை மற்றும் புரத உணவில் குறைவாக இருக்கலாம், இது தீவு உயிரணுக்களின் சுரப்பு செயல்பாடு குறைவதற்கும் நீண்ட காலத்திற்கு அவற்றின் மரணத்திற்கும் வழிவகுக்கிறது. பாரிய உயிரணு இறப்பு தொடங்கிய பின்னர், அவற்றின் தன்னுடல் தாக்க சேதத்தின் வழிமுறை தொடங்குகிறது.
வகை 2 நீரிழிவு பத்தி 2 இல் விவரிக்கப்பட்டுள்ள கோளாறுகளால் வகைப்படுத்தப்படுகிறது (மேலே காண்க). இந்த வகை நீரிழிவு நோயில், இன்சுலின் இயல்பாகவோ அல்லது அதிகரித்த அளவுகளிலோ கூட உற்பத்தி செய்யப்படுகிறது, இருப்பினும், உடலின் உயிரணுக்களுடன் இன்சுலின் தொடர்பு கொள்ளும் வழிமுறை பாதிக்கப்படுகிறது.
இன்சுலின் எதிர்ப்பின் முக்கிய காரணம் உடல் பருமனில் உள்ள இன்சுலின் சவ்வு ஏற்பிகளின் செயல்பாடுகளை மீறுவதாகும் (முக்கிய ஆபத்து காரணி, நீரிழிவு நோயாளிகளில் 80% அதிக எடை கொண்டவர்கள்) - ஏற்பிகள் அவற்றின் கட்டமைப்பு அல்லது அளவு மாற்றங்கள் காரணமாக ஹார்மோனுடன் தொடர்பு கொள்ள இயலாது. மேலும், சில வகை டைப் 2 நீரிழிவு நோயால், இன்சுலின் தானே (மரபணு குறைபாடுகள்) தொந்தரவு செய்யப்படலாம். உடல் பருமனுடன், முதுமை, புகைபிடித்தல், ஆல்கஹால் குடிப்பது, உயர் இரத்த அழுத்தம், நாள்பட்ட அதிகப்படியான உணவு, உட்கார்ந்த வாழ்க்கை முறை ஆகியவை வகை 2 நீரிழிவு நோய்க்கான ஆபத்து காரணிகளாகும். பொதுவாக, இந்த வகை நீரிழிவு நோய் பெரும்பாலும் 40 வயதுக்கு மேற்பட்டவர்களை பாதிக்கிறது.
வகை 2 நீரிழிவு நோய்க்கான ஒரு மரபணு முன்கணிப்பு நிரூபிக்கப்பட்டுள்ளது, இது ஹோமோசைகஸ் இரட்டையர்களில் நோய் இருப்பதை 100% தற்செயலாகக் குறிக்கிறது. வகை 2 நீரிழிவு நோயில், பெரும்பாலும் இன்சுலின் தொகுப்பின் சர்க்காடியன் தாளங்களின் மீறல் மற்றும் கணைய திசுக்களில் உருவ மாற்றங்கள் ஒப்பீட்டளவில் நீண்ட காலமாக இல்லை.
நோயின் அடிப்படையானது இன்சுலின் செயலிழக்கத்தின் முடுக்கம் அல்லது இன்சுலின் சார்ந்த உயிரணுக்களின் சவ்வுகளில் இன்சுலின் ஏற்பிகளின் குறிப்பிட்ட அழிவு ஆகும்.
இன்சுலின் அழிவின் முடுக்கம் பெரும்பாலும் போர்டோகாவல் அனஸ்டோமோஸின் முன்னிலையில் நிகழ்கிறது, இதன் விளைவாக, கணையத்திலிருந்து இன்சுலின் விரைவாக கல்லீரலுக்குள் நுழைகிறது, அங்கு அது விரைவாக அழிக்கப்படுகிறது.
இன்சுலின் ஏற்பிகளை அழிப்பது தன்னுடல் தாக்க செயல்பாட்டின் விளைவாகும், ஆட்டோஆன்டிபாடிகள் இன்சுலின் ஏற்பிகளை ஆன்டிஜென்களாக உணர்ந்து அவற்றை அழிக்கும்போது, இது இன்சுலின் சார்ந்த உயிரணுக்களின் இன்சுலின் உணர்திறன் கணிசமாகக் குறைவதற்கு வழிவகுக்கிறது. இரத்தத்தில் முந்தைய செறிவில் இன்சுலின் செயல்திறன் போதுமான கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தை உறுதிப்படுத்த போதுமானதாக இல்லை.
இதன் விளைவாக, முதன்மை மற்றும் இரண்டாம் நிலை கோளாறுகள் உருவாகின்றன.
Ly கிளைகோஜன் தொகுப்பைக் குறைத்தல்,
Glu குளுக்கோனிடேஸ் எதிர்வினை வீதத்தை குறைத்தல்,
Liver கல்லீரலில் குளுக்கோனோஜெனீசிஸின் முடுக்கம்,
Gl குளுக்கோஸ் சகிப்புத்தன்மை குறைந்தது,
புரத தொகுப்பு மெதுவாக
Fat கொழுப்பு அமிலங்களின் தொகுப்பைக் குறைத்தல்,
Dep டெப்போவிலிருந்து புரதம் மற்றும் கொழுப்பு அமிலங்களை வெளியிடுவதன் முடுக்கம்,
B- கலங்களில் இன்சுலின் விரைவாக சுரக்கும் கட்டம் ஹைப்பர் கிளைசீமியாவால் தொந்தரவு செய்யப்படுகிறது.
கணையத்தின் உயிரணுக்களில் கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் கோளாறுகளின் விளைவாக, எக்சோசைட்டோசிஸின் வழிமுறை சீர்குலைக்கப்படுகிறது, இது கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் கோளாறுகள் அதிகரிக்க வழிவகுக்கிறது. கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் மீறலைத் தொடர்ந்து, கொழுப்பு மற்றும் புரத வளர்சிதை மாற்றத்தின் கோளாறுகள் இயற்கையாகவே உருவாகத் தொடங்குகின்றன.
முக்கிய காரணி பரம்பரை ஆகும், இது வகை II நீரிழிவு நோயில் (நீரிழிவு நோயின் குடும்ப வடிவங்கள்) அதிகமாகக் காணப்படுகிறது. நீரிழிவு நோயின் வளர்ச்சிக்கு பங்களிப்பு:
Drinking அதிகப்படியான குடிப்பழக்கம்.
நீரிழிவு நோயில், காரணங்கள் மற்றும் முன்கணிப்பு காரணிகள் மிகவும் நெருக்கமாகப் பின்னிப் பிணைந்துள்ளன, அவை சில சமயங்களில் வேறுபடுத்துவது கடினம்.
அடிப்படையில், நீரிழிவு நோயின் இரண்டு வடிவங்கள் வேறுபடுகின்றன:
இன்சுலின் சார்ந்த நீரிழிவு நோய் (ஐ.டி.டி.எம்) முக்கியமாக குழந்தைகள், இளம் பருவத்தினர், 30 வயதிற்குட்பட்டவர்களில் உருவாகிறது - பொதுவாக திடீரென மற்றும் பிரகாசமாக, பெரும்பாலும் இலையுதிர்கால-குளிர்கால காலங்களில் கணையத்தால் இன்சுலின் உற்பத்தியின் இயலாமை அல்லது வியத்தகு முறையில் குறைக்கப்பட்டதன் விளைவாக, அதிக செல்கள் இறப்பு லாங்கர்ஹான்ஸ் தீவுகள். இது ஒரு முழுமையான இன்சுலின் குறைபாடு - மற்றும் நோயாளியின் வாழ்க்கை முற்றிலும் நிர்வகிக்கப்படும் இன்சுலின் சார்ந்தது.கெட்டோஅசிடோசிஸ், கெட்டோஅசிடோடிக் கோமா வளர்ச்சி மற்றும் நோயாளியின் உயிருக்கு அச்சுறுத்தல் வரை, இன்சுலின் மூலம் மருந்தை வழங்க முயற்சிப்பது அல்லது மருத்துவர் பரிந்துரைக்கும் அளவைக் குறைப்பது கிட்டத்தட்ட சரிசெய்ய முடியாத சுகாதார பிரச்சினைகளுக்கு வழிவகுக்கும்.
இன்சுலின் அல்லாத சார்பு நீரிழிவு நோய் (என்ஐடிடிஎம்) பெரும்பாலும் முதிர்ந்த வயதினரிடையே உருவாகிறது, பெரும்பாலும் அதிக எடையுடன், மேலும் பாதுகாப்பாக முன்னேறுகிறது. பெரும்பாலும் தற்செயலான கண்டுபிடிப்பு என வரையறுக்கப்படுகிறது. இந்த வகை நீரிழிவு நோயாளிகளுக்கு பெரும்பாலும் இன்சுலின் தேவையில்லை. அவற்றின் கணையம் சாதாரண அளவு இன்சுலின் உற்பத்தி செய்யும் திறன் கொண்டது; இது இன்சுலின் உற்பத்தி பலவீனமடைவது அல்ல, ஆனால் அதன் தரம், கணையத்திலிருந்து வெளியேறும் முறை மற்றும் திசுக்களுக்கு எளிதில் பாதிப்பு ஏற்படுகிறது. இது ஒரு இன்சுலின் குறைபாடு. சாதாரண கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தை பராமரிக்க, உணவு சிகிச்சை, அளவிடப்பட்ட உடல் செயல்பாடு, உணவு மற்றும் சர்க்கரையை குறைக்கும் மாத்திரைகள் தேவை.
1.4 மருத்துவ படம்
நீரிழிவு காலத்தில் 3 நிலைகள் உள்ளன:
பிரீடியாபயாட்டிஸ் என்பது நவீன முறைகளால் கண்டறியப்படாத ஒரு நிலை. முன்கூட்டிய நீரிழிவு குழுவில் பரம்பரை முன்கணிப்பு உள்ள நபர்கள், 4.5 கிலோ அல்லது அதற்கு மேற்பட்ட உடல் எடை கொண்ட உயிருள்ள அல்லது இறந்த குழந்தையைப் பெற்றெடுத்த பெண்கள், உடல் பருமன் நோயாளிகள்,
சர்க்கரை சுமை சோதனையின் போது (குளுக்கோஸ் சகிப்புத்தன்மை சோதனை) மறைந்த நீரிழிவு நோய் கண்டறியப்படுகிறது, 200 மில்லி தண்ணீரில் கரைந்த 50 கிராம் குளுக்கோஸை எடுத்துக் கொண்ட பிறகு ஒரு நோயாளிக்கு இரத்த சர்க்கரை அளவு அதிகரிக்கும்: 1 மணி நேரத்திற்குப் பிறகு - 180 மி.கி% க்கு மேல் (9, 99 மிமீல் / எல்), மற்றும் 2 மணி நேரத்திற்குப் பிறகு - 130 மி.கி% (7.15 மிமீல் / எல்),
மருத்துவ மற்றும் ஆய்வக தரவுகளின் தொகுப்பின் அடிப்படையில் வெளிப்படையான நீரிழிவு நோய் கண்டறியப்படுகிறது. நீரிழிவு நோய் தொடங்குவது பெரும்பாலான சந்தர்ப்பங்களில் படிப்படியாக இருக்கும். நோயின் முதல் அறிகுறிகளின் தோற்றத்திற்கு முந்தைய காரணத்தை தெளிவாகத் தீர்மானிப்பது எப்போதுமே சாத்தியமில்லை; பரம்பரை முன்கணிப்பு நோயாளிகளுக்கு ஒரு குறிப்பிட்ட தூண்டுதல் காரணியை அடையாளம் காண்பது சமமாக கடினம். ஒரு சில நாட்கள் அல்லது வாரங்களுக்குள் மருத்துவப் படத்தின் வளர்ச்சியுடன் திடீரெனத் தொடங்குவது மிகவும் குறைவானது மற்றும் ஒரு விதியாக, இளமை அல்லது குழந்தை பருவத்தில். வயதானவர்களில், நீரிழிவு நோய் பெரும்பாலும் அறிகுறியற்றது மற்றும் மருத்துவ பரிசோதனையின் போது தற்செயலாக கண்டறியப்படுகிறது. ஆயினும்கூட, நீரிழிவு நோயால் பாதிக்கப்பட்ட பெரும்பாலான நோயாளிகளில், மருத்துவ வெளிப்பாடுகள் உச்சரிக்கப்படுகின்றன.
அறிகுறிகளின் போக்கையும் தீவிரத்தையும் கொண்டு, சிகிச்சையின் எதிர்வினைகள், நீரிழிவு நோயின் மருத்துவ படம் பின்வருமாறு பிரிக்கப்பட்டுள்ளது:
நோயின் சாராம்சம், உறுப்புகள் மற்றும் திசுக்களில் உணவில் இருந்து வரும் சர்க்கரையை குவித்து வைக்கும் உடலின் திறனை மீறுவதாகும், இரத்தத்தில் இந்த செரிக்கப்படாத சர்க்கரையை ஊடுருவி, சிறுநீரில் அதன் தோற்றம். இதன் அடிப்படையில், நீரிழிவு நோயாளிகளில் பின்வரும் அறிகுறிகள் குறிப்பிடப்படுகின்றன:
- பாலிடிப்சியா (அதிகரித்த தாகம்),
- பாலிஃபாஜி (அதிகரித்த பசி),
- பாலியூரியா (அதிகப்படியான சிறுநீர் கழித்தல்),
- குளுக்கோசூரியா (சிறுநீரில் சர்க்கரை),
- ஹைப்பர் கிளைசீமியா (அதிகரித்த இரத்த சர்க்கரை).
கூடுதலாக, நோயாளி கவலைப்படுகிறார்:
Working குறைந்த வேலை திறன்,
џ தோல் அரிப்பு (குறிப்பாக பெரினியத்தில்).
பிற புகார்கள் ஆரம்பகால சிக்கல்களால் இருக்கலாம்: பார்வைக் குறைபாடு, சிறுநீரக செயல்பாடு பலவீனமடைதல், இதயத்தில் வலி மற்றும் இரத்த நாளங்கள் மற்றும் நரம்புகள் சேதமடைவதால் கீழ் முனைகள்.
ஒரு நோயாளியை பரிசோதிக்கும் போது, சருமத்தில் ஏற்படும் மாற்றத்தைக் கவனிக்கலாம்: இது வறண்டது, கரடுமுரடானது, எளிதில் உரிக்கப்படுவது, அரிப்பு, கொதிப்பு, அரிக்கும் தோலழற்சி, அல்சரேட்டிவ் அல்லது பிற குவியப் புண்கள் ஆகியவற்றால் ஏற்படும் கீறல்களால் மூடப்பட்டிருக்கும். இன்சுலின் உட்செலுத்தப்பட்ட இடத்தில், தோலடி கொழுப்பு அடுக்கின் அட்ராபி அல்லது அதன் மறைவு (இன்சுலின் லிபோடிஸ்ட்ரோபி) சாத்தியமாகும். இது பெரும்பாலும் இன்சுலின் சிகிச்சை பெறும் நோயாளிகளால் கவனிக்கப்படுகிறது. தோலடி கொழுப்பு திசு பெரும்பாலும் போதுமான அளவு வெளிப்படுத்தப்படவில்லை. விதிவிலக்கு நோயாளிகள் (பொதுவாக வயதானவர்கள்), இதில் நீரிழிவு உடல் பருமனின் பின்னணியில் உருவாகிறது. இந்த சந்தர்ப்பங்களில், தோலடி கொழுப்பு அதிகமாக வெளிப்படுத்தப்படுகிறது. பெரும்பாலும் மூச்சுக்குழாய் அழற்சி, நிமோனியா, நுரையீரல் காசநோய் ஆகியவை உள்ளன.
நீரிழிவு நோய் வாஸ்குலர் அமைப்பின் பொதுவான காயத்தால் வகைப்படுத்தப்படுகிறது. சிறிய மூட்டுகளின் (தந்துகிகள், அதே போல் தமனிகள் மற்றும் வீனல்கள்) பரவலாக விநியோகிக்கப்படும் சிதைவு புண். சிறுநீரக குளோமருலி, விழித்திரை மற்றும் தொலைதூர கீழ் முனைகளின் பாத்திரங்களுக்கு குறிப்பாக குறிப்பிடத்தக்க சேதம் (குடலிறக்கத்தின் வளர்ச்சி வரை).
பெரிய பாத்திரங்களின் தோல்வி (மேக்ரோஆங்கியோபதி) நீரிழிவு மேக்ரோஆஞ்சியோபதியுடன் பெருந்தமனி தடிப்புத் தோல் அழற்சியின் கலவையாகும். தீர்மானிக்கும் காரணி மாரடைப்பின் வளர்ச்சியுடன் ஒரு பக்கவாதம் மற்றும் இதயத்தின் இரத்த நாளங்களின் வளர்ச்சியுடன் மூளையின் பாத்திரங்களுக்கு சேதம் ஏற்படுகிறது.
விவரிக்கப்பட்ட அறிகுறிகள் மிதமான தீவிரத்தின் நீரிழிவு நோய்க்கு பொதுவானவை. கடுமையான நீரிழிவு நோயில், கெட்டோஅசிடோசிஸ் உருவாகிறது மற்றும் நீரிழிவு கோமா இருக்கலாம். நீரிழிவு நோயின் கடுமையான மற்றும் மிதமான வடிவங்கள் இன்சுலின் சார்ந்த நீரிழிவு நோயால் பாதிக்கப்பட்ட நபர்களில் காணப்படுகின்றன. இன்சுலின் அல்லாத சார்பு நீரிழிவு நோயாளிகள் ஒரு லேசான மற்றும், மிகவும் அரிதாக, மிதமான போக்கால் வகைப்படுத்தப்படுவார்கள்.
நீரிழிவு நோயின் முக்கிய அறிகுறிகள், ஆய்வக ஆய்வின்படி, சிறுநீரில் சர்க்கரையின் தோற்றம், சிறுநீரின் அதிக அடர்த்தி மற்றும் இரத்த சர்க்கரையின் அதிகரிப்பு ஆகியவை ஆகும். நீரிழிவு நோயின் கடுமையான வடிவங்களில், கீட்டோன் உடல்கள் (அசிட்டோன்) சிறுநீரில் தோன்றும், அவற்றின் அளவின் அதிகரிப்பு இரத்தத்தில் காணப்படுகிறது, இது இரத்தத்தின் pH ஐ அமிலப் பக்கத்திற்கு (அமிலத்தன்மை) மாற்றுவதற்கு வழிவகுக்கிறது.
- பலவீனமான சிறுநீரக செயல்பாடு,
- கீழ் முனைகளில் வலி,
- நீரிழிவு கால், (பின் இணைப்பு 2 ஐப் பார்க்கவும்.)
1.6 நீரிழிவு கோமாவுக்கு அவசர சிகிச்சை
நீரிழிவு நோயில் உள்ள கோமா கடுமையான சிக்கல்கள்.
கெட்டோஅசிடோடிக் (நீரிழிவு) கோமா.
இது நீரிழிவு நோயின் மிகவும் பொதுவான சிக்கலாகும். அதைக் குறிக்க, பலர் இன்னும் "நீரிழிவு கோமா" என்ற வார்த்தையைப் பயன்படுத்துகின்றனர்.
இதன் காரணமாக கோமா தோன்றுகிறது:
தாமதமாக ஆரம்பிக்கப்பட்ட மற்றும் தவறான சிகிச்சை,
உணவின் மொத்த மீறல்,
கடுமையான நோய்த்தொற்றுகள் மற்றும் காயங்கள்,
நரம்பு அதிர்ச்சிகள்,
இந்த கோமாவின் மருத்துவ வெளிப்பாடுகள் கீட்டோன் உடல்கள், நீரிழப்பு மற்றும் அமில-அடிப்படை சமநிலையை அமிலத்தன்மையை நோக்கி மாற்றுவதன் மூலம் உடலின் (முதன்மையாக மத்திய நரம்பு மண்டலம்) விஷத்தின் விளைவாகும். பெரும்பாலான சந்தர்ப்பங்களில், நச்சு வெளிப்பாடுகள் படிப்படியாக அதிகரிக்கின்றன, மேலும் பல முன்னோடிகள் (முன்கூட்டிய நிலை) கோமாவுக்கு முன்னதாகவே இருக்கின்றன. தோன்றுகிறது: கடுமையான தாகம், பாலியூரியா, தலைவலி, வயிற்று வலி, வாந்தி, பெரும்பாலும் வயிற்றுப்போக்கு, பசி மறைந்துவிடும். வெளியேற்றப்பட்ட நோய்வாய்ப்பட்ட காற்றில், நீங்கள் அசிட்டோனை மணக்கலாம் (அழுகும் ஆப்பிள்களின் வாசனையை ஒத்திருக்கிறது). வலுவான நரம்பு கிளர்ச்சி உருவாகிறது, தூக்கமின்மை, வலிப்பு தோன்றும். குஸ்மாலின் கதாபாத்திரத்தை மூச்சு எடுக்கிறது. பின்னர், தடுப்பு என்பது அடக்குமுறையால் மாற்றப்படுகிறது, மயக்கத்தில் வெளிப்படுகிறது, சுற்றுச்சூழலுக்கு அலட்சியம், மற்றும் முழு நனவு இழப்பு.
கோமாவுடன், நோயாளி அசைவில்லாமல், தோல் வறண்டு, தசைகள் மற்றும் கண் இமைகளின் தொனி குறைக்கப்படுகிறது, அவை மென்மையாக இருக்கின்றன, மாணவர்கள் குறுகலாக இருக்கிறார்கள். கணிசமான தொலைவில், குஸ்மாலின் “பெரிய மூச்சு” கேட்கப்படுகிறது. இரத்த அழுத்தம் கூர்மையாக குறைகிறது. சிறுநீரில் ஒரு குறிப்பிடத்தக்க அளவு சர்க்கரை தீர்மானிக்கப்படுகிறது, கீட்டோன் உடல்கள் தோன்றும்.
கெட்டோஅசிடோடிக் கோமாவை ஹைபரோஸ்மோலார் மற்றும் ஹைப்பர்லாக்டாசிடெமிக் கோமாவிலிருந்து வேறுபடுத்த வேண்டும், இது நீரிழிவு நோயிலும் உருவாகலாம், மேலும் எந்த கோமாவைப் போலவே நோயாளியும் மயக்கமடைவார்கள்.
இது வாந்தி, வயிற்றுப்போக்கு ஆகியவற்றால் ஏற்படும் கடுமையான நீரிழப்புடன் உருவாகிறது.
ஹைபரோஸ்மோலார் கோமாவுடன் கூடிய கெட்டோஅசிடோடிக் கோமாவுக்கு மாறாக, குஸ்மாலின் சுவாசம் இல்லை, வாயிலிருந்து அசிட்டோனின் வாசனை இல்லை, நரம்பியல் அறிகுறிகள் உள்ளன (தசை ஹைபர்டோனிசிட்டி, பாபின்ஸ்கியின் நோயியல் அறிகுறி).
கூர்மையான ஹைப்பர் கிளைசீமியா பொதுவானது, ஆனால் தனிச்சிறப்பு உயர் பிளாஸ்மா ஆஸ்மோலரிட்டி (350 மோஸ்ம் / எல் அல்லது அதற்கு மேற்பட்டது) என்பது சாதாரண அளவிலான கெட்டோன் உடல்களுடன்.
இது மிகவும் அரிதானது. நீரிழிவு நோயால் பாதிக்கப்பட்ட எந்தவொரு நோயாளியின் ஹைபோக்ஸியா (இதயம் மற்றும் சுவாசக் கோளாறு, இரத்த சோகை) காரணமாக பெரிய அளவிலான பிகுவானைடுகளை எடுத்துக் கொள்ளும்போது உருவாகலாம்.
கெட்டோசிஸ் இல்லாத நிலையில் இரத்தத்தில் லாக்டிக் அமிலத்தின் அதிகரித்த உள்ளடக்கம், வாயிலிருந்து அசிட்டோனின் வாசனை மற்றும் உயர் ஹைப்பர் கிளைசீமியா ஆகியவை இந்த கோமாவின் இருப்புக்கு சான்றாகும்.
கெட்டோஅசிடோடிக் நீரிழிவு கோமா மற்றும் பிரிகோமாவின் சிகிச்சையில் மிக முக்கியமான நடவடிக்கைகள் எளிமையான வேகமாக செயல்படும் இன்சுலின் பெரிய அளவைக் கொண்ட சிகிச்சை மற்றும் போதுமான அளவு திரவத்தை அறிமுகப்படுத்துதல் (ஐசோடோனிக் சோடியம் குளோரைடு கரைசல் மற்றும் 25% சோடியம் பைகார்பனேட் கரைசல்).
பிரிகோமாவின் ஆரம்ப வெளிப்பாடுகளைக் கொண்ட ஒரு நோயாளி, கோமாவில் உள்ள ஒரு நோயாளி, ஒரு சிகிச்சை மருத்துவமனையில் உடனடியாக மருத்துவமனையில் அனுமதிக்கப்படுவார்கள். இந்த வகையின் பிரிகோமா அல்லது கோமாவைக் கண்டறிவதற்கு போக்குவரத்துக்கு முன் 40-60 IU இன்சுலின் கட்டாயமாக அறிமுகப்படுத்தப்பட வேண்டும், இது அதனுடன் கூடிய ஆவணத்தில் குறிப்பிடப்பட வேண்டும். கோமாவில் ஒரு நோயாளிக்கு சிகிச்சையளிப்பதற்கான பிற நடவடிக்கைகள் போக்குவரத்தில் கட்டாய தாமதத்துடன் மட்டுமே தளத்தில் மேற்கொள்ளப்படுகின்றன.
இரத்த சர்க்கரையின் (ஹைபோகிளைசீமியா) கூர்மையான குறைவின் விளைவாக இது நிகழ்கிறது, பெரும்பாலும் நீரிழிவு நோயாளிகளுக்கு இன்சுலின் பெறும்.
இரத்தச் சர்க்கரைக் குறைவுக்கு மிகவும் பொதுவான காரணம், போதிய அளவு அதிக அளவு அல்லது நிர்வாகத்திற்குப் பிறகு போதிய உணவு உட்கொள்ளல் காரணமாக இன்சுலின் அளவு அதிகமாக உள்ளது. நீங்கள் கார்போஹைட்ரேட்டுகளுடன் இன்சுலின் நிர்வகிக்கப்பட்ட அளவை மறைக்க முயற்சிக்கும்போது இரத்தச் சர்க்கரைக் குறைவு ஏற்படும் அபாயம் அதிகரிக்கிறது. பொதுவாக, இரத்தச் சர்க்கரைக் குறைவின் காரணம் கணையத்தின் (இன்சுலினோமா) தீவு கருவியின் கட்டியாகும், இது அதிகப்படியான இன்சுலின் உற்பத்தி செய்கிறது.
நீரிழிவு நோயாளிகளில், லேசான இரத்தச் சர்க்கரைக் குறைவு நிலைகள் தோன்றக்கூடும், இது வழக்கமாக ஒரு கூர்மையான பசியின் உணர்வுடன் தோன்றும், நடுங்குகிறது, திடீரென்று எழும் பலவீனம், வியர்வை. சர்க்கரை, ஜாம், மிட்டாய் அல்லது 100 கிராம் ரொட்டியைப் பெறுவது பொதுவாக இந்த நிலையை விரைவாக நிறுத்துகிறது. ஒரு காரணத்திற்காக அல்லது இன்னொரு காரணத்திற்காக, இந்த நிலை மறைந்துவிடவில்லை என்றால், மேலும் இரத்தச் சர்க்கரைக் குறைவின் அதிகரிப்புடன், பொதுவான கவலை, பயம் தோன்றும், நடுங்குகிறது, பலவீனம் தீவிரமடைகிறது மற்றும் பெரும்பாலானவை கோமாவில் விழும், மன உளைச்சலுடன். இரத்தச் சர்க்கரைக் கோமாவின் வளர்ச்சியின் வீதம் மிகவும் விரைவானது: முதல் அறிகுறிகளிலிருந்து நனவு இழப்புக்கு சில நிமிடங்கள் மட்டுமே செல்கின்றன.
ஹைபோகிளைசெமிக் கோமாவில் உள்ள நோயாளிகள், கெட்டோஅசிடோடிக் கோமாவில் உள்ள நோயாளிகளுக்கு மாறாக, ஈரமான தோலைக் கொண்டுள்ளனர், தசைக் குரல் அதிகரிக்கும், குளோனிக் அல்லது டானிக் வலிப்பு பெரும்பாலும் இருக்கும். மாணவர்கள் அகலமானவர்கள், புருவங்களின் தொனி சாதாரணமானது. வாயிலிருந்து அசிட்டோனின் வாசனை இல்லை. சுவாசம் மாற்றப்படவில்லை. இரத்த சர்க்கரை அளவு பொதுவாக 3.88 மிமீல் / எல் கீழே விழும். சிறுநீரில், சர்க்கரை பெரும்பாலும் கண்டறியப்படவில்லை, அசிட்டோனுக்கு எதிர்வினை எதிர்மறையானது.
சிகிச்சை முறைகளை முறையாக மேற்கொள்ள இந்த அறிகுறிகள் அனைத்தும் அறியப்பட வேண்டும். 40% குளுக்கோஸ் கரைசலில் 40-80 மில்லி உடனடியாக அவசர வரிசையில் நரம்பு வழியாக செலுத்தப்பட வேண்டும். விளைவு இல்லாத நிலையில், குளுக்கோஸ் நிர்வாகம் மீண்டும் மீண்டும் செய்யப்படுகிறது. நனவு மீட்டெடுக்கப்படாவிட்டால், அவை 5% குளுக்கோஸ் கரைசலின் நரம்பு சொட்டுக்கு மாறுகின்றன. கடுமையான இரத்தச் சர்க்கரைக் குறைவை எதிர்த்துப் போராட, ஹைட்ரோகார்டிசோன் பயன்படுத்தப்படுகிறது - 125-250 மி.கி நரம்பு வழியாக அல்லது இன்ட்ராமுஸ்குலர். இத்தகைய சிகிச்சை ஒரு மருத்துவமனையில் மேற்கொள்ளப்படுகிறது மற்றும் இது பொதுவாக பயனுள்ளதாக இருக்கும்: நோயாளி கோமாவை விட்டு வெளியேறுகிறார்.
அவசர நடவடிக்கைகளுக்குப் பிறகு, நோயாளி முன்கூட்டிய மருத்துவமனையில் விரைவாக சுயநினைவைப் பெற்றால், அவர் சிகிச்சை பிரிவில் மருத்துவமனையில் சேர்க்கப்படுவார், ஏனெனில் கோமாவைத் தொடர்ந்து வரும் நாட்களில் இன்சுலின் மூலம் சிகிச்சையை மாற்ற வேண்டியது அவசியம்.
- இரத்த பரிசோதனை (பொது),
- குளுக்கோஸ் சகிப்புத்தன்மைக்கான இரத்த பரிசோதனை:
உண்ணாவிரத குளுக்கோஸை நிர்ணயித்தல் மற்றும் 1 மற்றும் 2 மணி நேரத்திற்குப் பிறகு 75 கிராம் சர்க்கரையை 1.5 கப் வேகவைத்த நீரில் கரைக்க வேண்டும். எதிர்மறை (நீரிழிவு நோயை உறுதிப்படுத்தவில்லை) சோதனை முடிவு மாதிரிகளுக்கு கருதப்படுகிறது: வெற்று வயிற்றில் 6.6 மிமீல் / எல் முதல் அளவீட்டில் மற்றும்> 11.1 மிமீல் / எல் குளுக்கோஸ் ஏற்றப்பட்ட 2 மணி நேரத்திற்குப் பிறகு,
- சர்க்கரை மற்றும் கீட்டோன் உடல்களுக்கு சிறுநீர் பகுப்பாய்வு.
நீரிழிவு நோய்க்கு சிகிச்சையளிப்பதற்கான முக்கிய மற்றும் கட்டாயக் கொள்கை பலவீனமான வளர்சிதை மாற்ற செயல்முறைகளின் அதிகபட்ச இழப்பீடாகும், இது இரத்த சர்க்கரையை இயல்பாக்குவதன் மூலமும் சிறுநீரில் இருந்து காணாமல் போவதாலும் தீர்மானிக்கப்படுகிறது (குளுக்கோசூரியாவை நீக்குதல்).
நீரிழிவு நோயாளிகளுக்கு சிகிச்சையளிப்பதற்கான முக்கிய முறைகள் உணவு சிகிச்சை, இன்சுலின் சிகிச்சை மற்றும் சர்க்கரையை குறைக்கும் வாய்வழி முகவர்களின் நிர்வாகம் (சல்போனமைடுகள், பிகுவானைடுகள்). இன்சுலின் மற்றும் இரத்தச் சர்க்கரைக் குறைவு மருந்துகளுடன் சிகிச்சை இலவசம்.
நீரிழிவு நோயின் அனைத்து மருத்துவ வடிவங்களுக்கும் உணவு ஒரு கட்டாய சிகிச்சையாகும். சிகிச்சையின் ஒரு சுயாதீனமான முறையாக (அதாவது, ஒரு உணவைக் கொண்டு மட்டுமே சிகிச்சை), உணவு சிகிச்சை என்பது லேசான நீரிழிவு நோயுடன் மட்டுமே பயன்படுத்தப்படுகிறது.
ஒரு விதியாக, தனித்தனியாக ஒரு உணவு தயாரிக்கப்படுகிறது, ஆனால் நீரிழிவு அட்டவணைகள் (உணவு எண் 9) உணவில் புரதங்கள் (16%), கொழுப்புகள் (24%) மற்றும் கார்போஹைட்ரேட்டுகள் (60%) ஆகியவற்றின் சாதாரண விகிதத்தை வழங்க வேண்டும். உணவைக் கணக்கிடும்போது, ஒருவர் நோயாளியின் உண்மையான உடல் எடையில் இருந்து முன்னேறக்கூடாது, ஆனால் உயரம் மற்றும் வயதுக்கு ஏற்ப அவர் வைத்திருக்க வேண்டிய ஒன்றிலிருந்து. இலகுவான உடல் மற்றும் மன உழைப்பு நோயாளிகளுக்கு உணவின் ஆற்றல் மதிப்பு 2,800 கிலோகலோரி (11,790 கி.ஜே) முதல் கடின உழைப்புக்கு 4,200 கிலோகலோரி (17,581 கி.ஜே) வரை இருக்கும். புரதங்கள் முழுமையானதாக இருக்க வேண்டும், முக்கியமாக விலங்குகள். கார்போஹைட்ரேட்டுகள் குறைவாக உள்ள காய்கறி உணவுகளை சேர்ப்பதன் மூலம் பலவிதமான ஊட்டச்சத்து வழங்கப்படுகிறது, ஆனால் வைட்டமின்கள் நிறைந்துள்ளன. இரத்த சர்க்கரையில் கூர்மையான ஏற்ற இறக்கங்களைத் தவிர்ப்பதற்காக, நீரிழிவு நோயாளிகளின் ஊட்டச்சத்து ஒரு நாளைக்கு குறைந்தது 4 முறை (முன்னுரிமை 6 முறை) பின்னம் இருக்க வேண்டும். உணவின் அதிர்வெண் இன்சுலின் ஊசி எண்ணிக்கையைப் பொறுத்தது.
நீரிழிவு நோயின் இன்சுலின் சார்ந்த வடிவங்களால் இன்சுலின் சிகிச்சை மேற்கொள்ளப்படுகிறது. குறுகிய, நடுத்தர மற்றும் நீண்ட நடிப்பு இன்சுலின் தயாரிப்புகள் உள்ளன.
குறுகிய-செயல்பாட்டு மருந்துகளில் சாதாரண (எளிய) இன்சுலின் 4-6 மணிநேர காலமும், போர்சின் இன்சுலின் (சூன்சுலின்) 6-7 மணி நேரமும் அடங்கும்.
நடுத்தர-செயல்பாட்டு இன்சுலின்களின் குழுவில் 10-12 மணிநேர கால அளவைக் கொண்ட உருவமற்ற துத்தநாக-இன்சுலின் (செமிலன்ட்) இடைநீக்கம், இன்சுலின் பி, 10-18 மணி நேரம் நீடிக்கும் போன்றவை அடங்கும்.
நீண்டகாலமாக செயல்படும் இன்சுலின் தயாரிப்புகளில் புரோட்டமைன்-துத்தநாகம்-இன்சுலின் (24-36 மணிநேரங்களுக்கு செல்லுபடியாகும்), துத்தநாக-இன்சுலின் இடைநீக்கம் ("ரிப்பன்", 24 மணி நேரம் வரை செல்லுபடியாகும்), படிக துத்தநாக-இன்சுலின் இடைநீக்கம் (அல்லது 30 அல்ட்ராலண்ட் " -36 ம).
நீரிழிவு நோயாளிகளில் பெரும்பாலானவர்கள் நீண்டகாலமாக செயல்படும் மருந்துகளை எடுத்துக்கொள்கிறார்கள், ஏனெனில் அவை நாள் முழுவதும் ஒப்பீட்டளவில் சமமாக செயல்படுகின்றன, மேலும் இரத்த சர்க்கரையில் கூர்மையான ஏற்ற இறக்கங்களை ஏற்படுத்தாது. இன்சுலின் தினசரி டோஸ் தினசரி குளுக்கோசூரியாவால் கணக்கிடப்படுகிறது. இன்சுலின் பரிந்துரைக்கும் போது, 1 டிபி இன்சுலின் சுமார் 4 கிராம் சர்க்கரையை உறிஞ்சுவதற்கு உதவுகிறது என்று கருதப்படுகிறது. ஒரு நபரின் உடலியல் தேவைகள் ஒரு நாளைக்கு 40-60 IU இன்சுலின் ஆகும், நாள்பட்ட அளவுடன், இன்சுலின் எதிர்ப்பு உருவாகலாம். இன்சுலின் பகல் மற்றும் இரவு அளவுகளின் உடலியல் நிலை 2: 1 ஆகும். தினசரி டோஸ் மற்றும் மருந்து தனித்தனியாக தேர்ந்தெடுக்கப்படுகின்றன. இரத்த சர்க்கரை (கிளைசெமிக் வளைவு) மற்றும் சிறுநீர் (குளுக்கோசூரிக் சுயவிவரம்) ஆகியவற்றை ஆராய்வதன் மூலம் பகலில் சரியான தேர்வு மற்றும் விநியோகம் கட்டுப்படுத்தப்படுகிறது.
சில சந்தர்ப்பங்களில், இன்சுலின் சிகிச்சையில் சிக்கல்கள் ஏற்படலாம். லிபோடிஸ்ட்ரோபி மற்றும் இன்சுலின் எதிர்ப்பைத் தவிர, இரத்தச் சர்க்கரைக் குறைவு மற்றும் ஒவ்வாமை நிலைகளின் வளர்ச்சி (அரிப்பு, சொறி, காய்ச்சல், சில நேரங்களில் அனாபிலாக்டிக் அதிர்ச்சி) சாத்தியமாகும். இன்சுலின் உள்ளூர் ஒவ்வாமை எதிர்வினையின் வளர்ச்சியுடன், அதை மற்ற மருந்துகளுடன் மாற்ற வேண்டும்.
இன்சுலின் ஊசி போடும்போது, செவிலியர் மருந்தின் நிர்வாக நேரம் மற்றும் அளவை கண்டிப்பாக கடைபிடிக்க வேண்டும்.
நீரிழிவு நோய்க்கான இன்சுலின் சிகிச்சையில் ஒரு நம்பிக்கைக்குரிய திசை சிறப்பு மருந்துகளின் பயன்பாடு ஆகும் - “செயற்கை கணையம்” மற்றும் “செயற்கை பி-செல்”, இது கணையத்தால் இன்சுலின் உடலியல் சுரப்பைப் பிரதிபலிக்கும்.
சர்க்கரையை குறைக்கும் மருந்துகளுடன் சிகிச்சையை தனித்தனியாக அல்லது இன்சுலினுடன் இணைந்து மேற்கொள்ளலாம்.
இந்த மருந்துகள் 40-45 வயதுக்கு மேற்பட்ட நோயாளிகளுக்கு நோயின் நிலையான போக்கைக் கொண்டு பரிந்துரைக்கப்படுகின்றன, இன்சுலின் அல்லாத நீரிழிவு நோய், நோயின் லேசான வடிவங்கள் போன்றவை. சல்பானிலமைடு சர்க்கரையை குறைக்கும் மருந்துகளில் புகர்பன், ஆரனில், மணினில், குளூரெர்நார்ம் போன்றவை அடங்கும். பிகுவானைடுகளின் குழு சிலூபின், சிலூபின் ரிடார்ட், புஃபோர்மின், அடிபிட் போன்றவை.
நீரிழிவு நோயாளிகள் அனைவரும் பாலிக்ளினிக் மருத்துவரின் மேற்பார்வையில் உள்ளனர், மேலும் நிலை மோசமடைந்துவிட்டால், அவர்கள் மருத்துவமனையில் அனுமதிக்கப்படுகிறார்கள்.
பம்ப் இன்சுலின் சிகிச்சை என்பது இன்சுலின் நிர்வகிக்கும் ஒரு முறையாகும்: ஒரு மினியேச்சர் சாதனம் சருமத்தின் கீழ் இன்சுலினை செலுத்துகிறது, இது ஆரோக்கியமான கணையத்தின் செயல்பாட்டைப் பிரதிபலிக்கிறது. நீரிழிவு நோய் உள்ள அனைவருக்கும் இன்சுலின் பம்புகள் பொருத்தமானவை, சிகிச்சையைப் பொறுத்தவரை இன்சுலின் தேவை, வயது, கார்போஹைட்ரேட் வளர்சிதை மாற்றத்திற்கான இழப்பீடு அளவு, நீரிழிவு போன்றவை.
சிகிச்சையின் முடிவை பம்ப் கணிசமாக மேம்படுத்தலாம்:
கார்போஹைட்ரேட் வளர்சிதை மாற்றத்திற்கு நோயாளிக்கு திருப்தியற்ற இழப்பீடு இருந்தால்:
- 7.0% க்கு மேல் கிளைகேட்டட் ஹீமோகுளோபின் (> குழந்தைகளில் 7.6%),
- இரத்தத்தில் குளுக்கோஸின் செறிவில் உச்சரிக்கப்படும் ஏற்ற இறக்கங்கள்,
- இரவில் உட்பட அடிக்கடி இரத்தச் சர்க்கரைக் குறைவு, நனவு இழப்புடன் கடுமையானது,
- "காலை விடியல்" நிகழ்வு.
சிரிஞ்சால் நிர்வகிக்கப்படும் இன்சுலின் அளவுகள் கணிக்க முடியாதவை என்றால்,
Stage திட்டமிடல் கட்டத்திலும் கர்ப்ப காலத்திலும், பிரசவத்திற்குப் பிறகும்,
நீரிழிவு நோயாளிகளில்.
நவீன பம்புகள் பயனர் அமைப்புகளுக்கு ஏற்ப இன்சுலின் நிர்வகிக்க முடியாது:
இன்சுலின் மைக்ரோடோஸ்கள் 0.025 அலகுகள் வரை நிர்வகிக்கப்படுகின்றன. (குழந்தைகளுக்கு குறிப்பாக முக்கியமானது)
உணவுக்கான இன்சுலின் சரியான அளவைக் கணக்கிட உதவுங்கள் அல்லது இரத்தத்தில் குளுக்கோஸின் உகந்த செறிவை பராமரிக்க தேவையான ஹைப்பர் கிளைசீமியாவை சரிசெய்ய உதவுகிறது,
இரத்த குளுக்கோஸை சுயாதீனமாக அளவிட முடியும், ஹைப்பர் மற்றும் ஹைபோகிளைசீமியாவை உருவாக்கும் அபாயத்தைப் பற்றி எச்சரிக்கிறது,
கடுமையான இரத்தச் சர்க்கரைக் குறைவு மற்றும் இரத்தச் சர்க்கரைக் கோமாவிலிருந்து பயனரைக் காப்பாற்ற முடியும், ஒரு குறிப்பிட்ட நேரத்திற்கு இன்சுலின் ஓட்டத்தை சுயாதீனமாக நிறுத்துகிறது,
நிர்வகிக்கப்பட்ட இன்சுலின் அளவைப் பற்றிய அனைத்து தகவல்களையும், இரத்தத்தில் குளுக்கோஸையும் 3 மாதங்களுக்கும் மேலாக பராமரிக்கவும் உங்களை அனுமதிக்கிறது.
டயட் எண் 9, அட்டவணை எண் 9
அறிகுறிகள்: 1) லேசான முதல் மிதமான நீரிழிவு நோய்: சாதாரண அல்லது சற்று அதிக எடை கொண்ட நோயாளிகள் இன்சுலின் பெறுவதில்லை அல்லது சிறிய அளவுகளில் (20-30 அலகுகள்) பெறுவதில்லை, 2) கார்போஹைட்ரேட் சகிப்புத்தன்மையை நிறுவுவதற்கும் இன்சுலின் அல்லது பிற மருந்துகளின் அளவுகளைத் தேர்ந்தெடுப்பதற்கும்.
உணவு எண் 9 ஐ நியமிப்பதன் நோக்கம்:
கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தை இயல்பாக்குவதற்கு பங்களிக்கவும், கொழுப்பு வளர்சிதை மாற்றக் கோளாறுகளைத் தடுக்கவும், கார்போஹைட்ரேட் சகிப்புத்தன்மையை தீர்மானிக்கவும், அதாவது எவ்வளவுகார்போஹைட்ரேட் உணவு செரிக்கப்படுகிறது. உணவு எண் 9 இன் பொதுவான பண்பு:
எளிதில் ஜீரணிக்கக்கூடிய கார்போஹைட்ரேட்டுகள் மற்றும் விலங்குகள் காரணமாக மிதமான குறைக்கப்பட்ட கலோரி கொண்ட உணவுகொழுப்புகள். புரதங்கள் உடலியல் விதிமுறைக்கு இணங்குகின்றன. சர்க்கரை மற்றும் இனிப்புகள் விலக்கப்படுகின்றன. சோடியம் குளோரைடு, கொலஸ்ட்ரால், பிரித்தெடுக்கும் பொருட்களின் உள்ளடக்கம் மிதமாக வரையறுக்கப்பட்டுள்ளது. லிபோட்ரோனிக் பொருட்கள், வைட்டமின்கள், உணவு நார் (பாலாடைக்கட்டி, குறைந்த கொழுப்புள்ள மீன், கடல் உணவு, காய்கறிகள், பழங்கள், முழு தானிய தானியங்கள், முழு கோதுமை ரொட்டி) ஆகியவற்றின் உள்ளடக்கம் அதிகரிக்கப்படுகிறது. சமைத்த மற்றும் வேகவைத்த பொருட்கள் விரும்பப்படுகின்றன, குறைவாக அடிக்கடி வறுத்த மற்றும் சுண்டவைக்கப்படுகின்றன. இனிப்பு உணவுகள் மற்றும் பானங்களுக்கு - கலோரி உணவில் கணக்கில் எடுத்துக் கொள்ளப்படும் சைலிட்டால் அல்லது சர்பிடால். உணவுகளின் வெப்பநிலை சாதாரணமானது.
டயட் எண் 9 உணவு:
கார்போஹைட்ரேட்டுகளின் சீரான விநியோகத்துடன் ஒரு நாளைக்கு 5-6 முறை.
நீரிழிவு நோய்க்கான நோயாளியின் தேவைகளை மீறுதல்.
அட்டவணை 1. சரியான ஊட்டச்சத்தின் தேவை
நல்ல ஊட்டச்சத்தின் கொள்கைகளை அறியாமை
நோயாளிக்கு நல்ல ஊட்டச்சத்தின் கொள்கைகள் தெரியும்
நல்ல ஊட்டச்சத்தின் கொள்கையைப் பற்றி பேசுங்கள்
அட்டவணை 2. நீரிழிவு பராமரிப்பு
நர்சிங் செயல்பாடுகள்
2. பசி அதிகரித்தது
4. இயலாமை குறைப்பு
5. எடை இழப்பு
7. இதயத்தில் வலி
8. கீழ் முனைகளில் வலி
10.சில நேரங்களில் ஃபுருங்குலோசிஸ்
11. கோமா
1. உணவுப்பழக்கத்தின் முக்கியத்துவத்தை நோயாளிக்கு விளக்குவது. தயாரிப்புகளைத் தேர்ந்தெடுப்பது மற்றும் தயாரிப்பது ஆகிய கொள்கைகளில் பயிற்சி
2. உறவினர்களின் இடமாற்றங்களை கண்காணித்தல்
3. வீட்டில் இன்சுலின் தயாரிப்புகளின் பெற்றோர் நிர்வாகத்திற்கான அசெப்டிக் மற்றும் ஆண்டிசெப்டிக் விதிகள் குறித்த நோயாளியின் கல்வி
4. சர்க்கரைக்கான தினசரி அளவு சிறுநீரை சேகரிப்பதற்கான விதிகளை நோயாளிகளுக்கு விளக்குதல்
5. தோல் நோய்கள் மற்றும் அழுத்தம் புண்களைத் தடுக்க தீவிரமாக நோய்வாய்ப்பட்ட நோயாளிகளுக்கு தோல் பராமரிப்பு
6. உடல் எடை கட்டுப்பாடு
7. சிறுநீர் வெளியீட்டைக் கட்டுப்படுத்துதல்
8. இரத்த அழுத்தம் மற்றும் இதய துடிப்பு மாற்றம்
9. கோமாவின் வளர்ச்சிக்கு முதலுதவி.
1.9 தடுப்பு, முன்கணிப்பு
Ob உடல் பருமனைத் தடுப்பது அல்லது அதன் சிகிச்சை,
Z ஜீரணிக்கக்கூடிய கார்போஹைட்ரேட்டுகள் மற்றும் விலங்குகளின் கொழுப்புகள் நிறைந்த உணவுகளிலிருந்து விலக்க,
Work வேலை மற்றும் வாழ்க்கையின் பகுத்தறிவு ஆட்சிக்கு இணங்குதல்,
. மருந்துகளின் சரியான நேரத்தில் மற்றும் போதுமான பயன்பாடு.
தற்போது, நீரிழிவு நோய் குணப்படுத்த முடியாதது. ஆயுட்காலம் மற்றும் நோயாளியின் வேலை செய்யும் திறன் ஆகியவை பெரும்பாலும் நோயைக் கண்டறியும் நேரம், அதன் தீவிரம், நோயாளியின் வயது மற்றும் சரியான சிகிச்சையைப் பொறுத்தது. விரைவில் நீரிழிவு நோய் ஏற்படுகிறது, இது நோயாளிகளின் வாழ்க்கையை குறைக்கிறது. நீரிழிவு நோய்க்கான முன்கணிப்பு முக்கியமாக இருதய அமைப்புக்கு சேதத்தின் அளவால் தீர்மானிக்கப்படுகிறது.
லேசான நீரிழிவு நோயாளிகள் வேலை செய்ய முடிகிறது. மிதமான மற்றும் கடுமையான நீரிழிவு நோய்களில், நோயின் போக்கையும் அதனுடன் தொடர்புடைய நோய்களையும் பொறுத்து வேலை திறன் தனித்தனியாக மதிப்பிடப்படுகிறது.
2. டயாபெட்ஸ் மெல்லிட்டஸில் SISTER PROCESS
நர்சிங் செயல்முறை என்பது நோயாளிகளுக்கு உதவ ஒரு செவிலியரின் விஞ்ஞான அடிப்படையிலான மற்றும் நடைமுறைப்படுத்தப்பட்ட ஒரு முறையாகும்.
இந்த முறையின் நோக்கம், நோயாளியின் கலாச்சாரம் மற்றும் ஆன்மீக விழுமியங்களை கணக்கில் எடுத்துக்கொள்வதன் மூலம், நோயாளிக்கு மிகவும் அணுகக்கூடிய உடல், உளவியல் மற்றும் ஆன்மீக ஆறுதல்களை வழங்குவதன் மூலம் நோயில் ஏற்றுக்கொள்ளக்கூடிய வாழ்க்கைத் தரத்தை உறுதி செய்வதாகும்.
நீரிழிவு நோயாளிகளுக்கு நர்சிங் செயல்முறையை மேற்கொள்வது, செவிலியர் நோயாளியுடன் சேர்ந்து நர்சிங் தலையீடுகளின் திட்டத்தை வரைகிறார், இதற்காக அவர் பின்வருவனவற்றை நினைவில் கொள்ள வேண்டும்:
1. ஆரம்ப மதிப்பீட்டில் (நோயாளியின் பரிசோதனை) இது அவசியம்:
சுகாதார தகவல்களைப் பெறுங்கள் மற்றும் நோயாளியின் நர்சிங் கவனிப்புக்கான குறிப்பிட்ட தேவைகளையும், சுய உதவி வாய்ப்புகளையும் தீர்மானிக்கவும்.
தகவலின் ஆதாரம்:
- நோயாளி மற்றும் அவரது உறவினர்களுடன் உரையாடல்,
அடுத்து, நீங்கள் நோயாளி மற்றும் அவரது உறவினர்களிடம் ஆபத்து காரணிகளைப் பற்றி கேட்க வேண்டும்:
l ஆல்கஹால் துஷ்பிரயோகம்,
l போதிய ஊட்டச்சத்து,
l நரம்பியல்-உணர்ச்சி மன அழுத்தம்,
நோயாளியுடனான உரையாடலைத் தொடர்ந்து, நோயின் ஆரம்பம், அதன் காரணங்கள், பரிசோதனை முறைகள் பற்றி நீங்கள் கேட்க வேண்டும்:
l இரத்த பரிசோதனைகள், சிறுநீர் பரிசோதனைகள்.
நீரிழிவு நோயாளிகளின் புறநிலை பரிசோதனைக்கு திரும்பும்போது, இதில் கவனம் செலுத்த வேண்டியது அவசியம்:
l நிறம் மற்றும் சருமத்தின் வறட்சி,
l மெலிதான அல்லது அதிக எடை.
1. ஊட்டச்சத்தில் (நோயாளிக்கு என்ன ஒரு பசி இருக்கிறது என்பதைக் கண்டுபிடிப்பது அவசியம், அவர் சொந்தமாக சாப்பிடலாமா இல்லையா, உணவு உணவைப் பற்றி ஒரு சிறப்பு ஊட்டச்சத்து நிபுணர் தேவை, அவர் மது அருந்துகிறாரா, எந்த அளவு என்பதைக் கண்டறியவும்),
2. உடலியல் நிர்வாகத்தில் (மலத்தின் வழக்கமான தன்மை),
3. தூக்கம் மற்றும் ஓய்வில் (தூக்க மாத்திரைகளில் தூங்குவதைச் சார்ந்திருத்தல்),
4. வேலை மற்றும் ஓய்வு.
முதன்மை நர்சிங் மதிப்பீட்டின் அனைத்து முடிவுகளும் செவிலியரால் "நர்சிங் மதிப்பீட்டுத் தாளில்" பதிவு செய்யப்படுகின்றன (பின் இணைப்பு பார்க்கவும்).
2. ஒரு செவிலியரின் செயல்பாடுகளின் அடுத்த கட்டம், பெறப்பட்ட தகவல்களைப் பொதுமைப்படுத்துவதும் பகுப்பாய்வு செய்வதும் ஆகும், அதன் அடிப்படையில் அவர் முடிவுகளை எடுக்கிறார். பிந்தையது நோயாளியின் பிரச்சினைகள் மற்றும் நர்சிங் பராமரிப்பு விஷயமாக மாறுகிறது.
இதனால், தேவைகளைப் பூர்த்தி செய்வதில் சிரமம் இருக்கும்போது நோயாளியின் பிரச்சினைகள் எழுகின்றன.
நர்சிங் செயல்முறையை மேற்கொள்வது, நோயாளியின் முன்னுரிமை சிக்கல்களை செவிலியர் அடையாளம் காண்கிறார்:
கீழ் மூட்டுகளில் வலி
3. நர்சிங் பராமரிப்பு திட்டம்.
நோயாளி மற்றும் உறவினர்களுடன் சேர்ந்து ஒரு பராமரிப்பு திட்டத்தை வரைந்து, செவிலியர் ஒவ்வொரு தனிப்பட்ட வழக்கிலும் முன்னுரிமை சிக்கல்களை அடையாளம் காணவும், குறிப்பிட்ட குறிக்கோள்களை நிர்ணயிக்கவும், ஒவ்வொரு அடியிலும் உந்துதலுடன் ஒரு உண்மையான பராமரிப்பு திட்டத்தை உருவாக்கவும் முடியும்.
4. நர்சிங் தலையீட்டு திட்டத்தை செயல்படுத்துதல். திட்டமிட்ட பராமரிப்பு திட்டத்தை செவிலியர் நிறைவேற்றுகிறார்.
5. நர்சிங் தலையீட்டின் செயல்திறனை மதிப்பிடுவதற்கு, நோயாளி மற்றும் அவரது குடும்பத்தினரின் கருத்தை கணக்கில் எடுத்துக்கொள்வது அவசியம்.
1. ஒரு செவிலியர் நிகழ்த்திய கையாளுதல்கள்.
- நீர் சமநிலையை சரிபார்க்கிறது,
- மருந்துகளை விநியோகிக்கிறது, அவற்றை மருந்து இதழுக்கு எழுதுகிறது,
- தீவிரமாக நோய்வாய்ப்பட்ட நோயாளிகளைப் பராமரிக்கிறது,
- பல்வேறு ஆராய்ச்சி முறைகளுக்கு நோயாளிகளைத் தயார்படுத்துகிறது,
- ஆராய்ச்சிக்காக நோயாளிகளுடன் வருகிறார்,
2.1 செவிலியர் கையாளுதல்
தோலடி இன்சுலின் ஊசி
உபகரணங்கள்: ஒரு ஊசியுடன் ஒரு செலவழிப்பு இன்சுலின் சிரிஞ்ச், ஒரு கூடுதல் செலவழிப்பு ஊசி, இன்சுலின் தயாரிப்புகளுடன் கூடிய பாட்டில்கள், மலட்டுத் தட்டுக்கள், பயன்படுத்தப்பட்ட பொருட்களுக்கான தட்டு, மலட்டு சாமணம், 70 о ஆல்கஹால் அல்லது பிற தோல் ஆண்டிசெப்டிக், மலட்டு பருத்தி பந்துகள் (துடைப்பான்கள்), சாமணம் (கிருமிநாசினியுடன் கூடிய பட்டியில் அதாவது), கழிவுப்பொருட்களை ஊறவைக்கும் கிருமிநாசினிகளைக் கொண்ட கொள்கலன்கள், கையுறைகள்.
I. செயல்முறைக்கான தயாரிப்பு
1. நோயாளியின் மருந்து பற்றிய அறிவையும், ஊசி போடுவதற்கான ஒப்புதலையும் தெளிவுபடுத்துங்கள்.
2. வரவிருக்கும் நடைமுறையின் நோக்கம் மற்றும் போக்கை விளக்குங்கள்.
3. மருந்துக்கு ஒரு ஒவ்வாமை எதிர்வினை இருப்பதை தெளிவுபடுத்துங்கள்.
4. கைகளை கழுவி உலர வைக்கவும்.
5. உபகரணங்கள் தயார்.
6. மருந்தின் பெயர், காலாவதி தேதி ஆகியவற்றை சரிபார்க்கவும்.
7. பேக்கேஜிங் இருந்து மலட்டு தட்டு மற்றும் சாமணம் நீக்க.
8. செலவழிப்பு இன்சுலின் சிரிஞ்சை சேகரிக்கவும்.
9. 5-6 பருத்தி பந்துகளை தயார் செய்து, அவற்றை பேட்சில் தோல் ஆண்டிசெப்டிக் கொண்டு ஈரப்படுத்தவும், 2 பந்துகளை உலர வைக்கவும்.
10. மலட்டுத்தன்மையற்ற ஃபோர்செப்ஸுடன், இன்சுலின் தயாரிப்புகளுடன் குப்பியில் ரப்பர் தடுப்பான் மூடிய மூடியைத் திறக்கவும்.
11. ஒரு கிருமி நாசினியுடன் ஒரு பருத்தி பந்தைக் கொண்டு, குப்பியின் மூடியைத் துடைத்து, உலர்ந்த மலட்டு பருத்தி பந்து (துடைக்கும்) மூலம் பாட்டிலின் மூடியை உலர அல்லது துடைக்க அனுமதிக்கவும்.
12. பயன்படுத்தப்பட்ட பருத்தி பந்தை கழிவு தட்டில் நிராகரிக்கவும்.
13. மருந்தை சரியான அளவில் சிரிஞ்சில் போட்டு, ஊசியை மாற்றவும்.
14. சிரிஞ்சை ஒரு மலட்டுத் தட்டில் வைத்து அறைக்கு கொண்டு செல்லுங்கள்.
15. இந்த ஊசிக்கு நோயாளி ஒரு வசதியான நிலையை எடுக்க உதவுங்கள்.
இரண்டாம். செயல்முறை செயல்படுத்தல்
16. கையுறைகளை அணியுங்கள்.
17. ஊசி தளத்தை 3 பருத்தி துணியால் (நாப்கின்கள்), 2 தோல் ஆண்டிசெப்டிக் கொண்டு ஈரப்படுத்தவும்: முதலில், ஒரு பெரிய பகுதி, பின்னர் ஊசி தளம் நேரடியாக, 3 உலர்ந்த.
18 .. சிரிஞ்சிலிருந்து காற்றை தொப்பியில் இடவும், மருந்தை மருத்துவர் கண்டிப்பாக பரிந்துரைக்கும் டோஸில் விட்டுவிட்டு, தொப்பியை அகற்றி, ஊசி போடும் இடத்தில் தோலை மடிப்புக்குள் கொண்டு செல்லுங்கள்.
19. 45 கோணத்தில் ஊசியைச் செருகவா? தோல் மடிப்பின் அடிப்பகுதியில் (ஊசியின் நீளத்தின் 2/3), உங்கள் ஆள்காட்டி விரலால் ஊசி கேனுலாவைப் பிடித்துக் கொள்ளுங்கள்.
20. இடது கையை உலக்கைக்கு மாற்றி, மருந்து வழங்கவும். சிரிஞ்சை கையிலிருந்து கைக்கு மாற்ற வேண்டிய அவசியமில்லை.
3. நடைமுறை பகுதி
3.1 கவனிப்பு 1
26 வயதான கபரோவ் வி.ஐ., வகை 1 நீரிழிவு நோய், மிதமான தீவிரம், சிதைவு ஆகியவற்றைக் கண்டறிந்து உட்சுரப்பியல் துறையில் சிகிச்சை பெற்று வருகிறார். நர்சிங் பரிசோதனையில் நிலையான தாகம், வறண்ட வாய், அதிகப்படியான சிறுநீர் கழித்தல், பலவீனம், சருமத்தில் அரிப்பு, கைகளில் வலி, தசை வலிமை குறைதல், உணர்வின்மை மற்றும் கால்களில் குளிர்ச்சி போன்ற புகார்கள் வெளிவந்தன. அவருக்கு சுமார் 13 ஆண்டுகள் நீரிழிவு நோய் உள்ளது.
குறிக்கோள்: பொதுவான நிலை தீவிரமானது. உடல் வெப்பநிலை 36.3 ° C, உயரம் 178 செ.மீ, எடை 72 கிலோ. தோல் மற்றும் சளி சவ்வுகள் சுத்தமான, வெளிர், உலர்ந்தவை. கன்னங்களில் வெட்கம். கைகளில் உள்ள தசைகள் சீர்குலைந்து, தசை வலிமை குறைகிறது. நிமிடத்திற்கு NPV 18. துடிப்பு நிமிடத்திற்கு 96. ஹெல் 150/100 மிமீ ஆர்டி. கலை. இரத்த சர்க்கரை: 11 மிமீல் / எல். சிறுநீர் கழித்தல்: துடிக்கிறது. எடை 1026, சர்க்கரை - 0.8%, தினசரி அளவு - 4800 மிலி.
தொந்தரவு தேவைகள்: ஆரோக்கியமாக இருக்க, வெளியேற்ற, வேலை, சாப்பிட, குடிக்க, தொடர்பு கொள்ள, ஆபத்தைத் தவிர்க்கவும்.
உண்மையானது: வறண்ட வாய், நிலையான தாகம், அதிகப்படியான சிறுநீர் கழித்தல், பலவீனம், சருமத்தின் அரிப்பு, கைகளில் வலி, கைகளில் தசை வலிமை குறைதல், உணர்வின்மை மற்றும் கால்களில் குளிர்.
சாத்தியம்: இரத்தச் சர்க்கரைக் குறைவு மற்றும் ஹைப்பர் கிளைசெமிக் கோமா உருவாகும் ஆபத்து.
இலக்கு: தாகத்தைக் குறைக்கும்.
அட்டவணை 3. பராமரிப்பு திட்டம்:
உணவு எண் 9 ஐ கண்டிப்பாக கடைபிடிப்பதை உறுதிசெய்து, காரமான, இனிப்பு மற்றும் உப்பு நிறைந்த உணவுகளை அகற்றவும்
உடலில் வளர்சிதை மாற்ற செயல்முறைகளை இயல்பாக்க, இரத்த சர்க்கரையை குறைக்கவும்
தோல், வாய்வழி, ஊன்றுகோல் பராமரிப்பு ஆகியவற்றை மேற்கொள்ளுங்கள்
தொற்று சிக்கல்களைத் தடுக்கும்
உடற்பயிற்சி சிகிச்சை திட்டத்தை செயல்படுத்துவதை உறுதிசெய்க
வளர்சிதை மாற்ற செயல்முறைகளை இயல்பாக்குவதற்கும் உடலின் பாதுகாப்புகளை நிறைவேற்றுவதற்கும்
ஒரு நாளைக்கு 30 நிமிடங்கள் 3 முறை அறையை ஒளிபரப்புவதன் மூலம் புதிய காற்றை வழங்கவும்
ஆக்ஸிஜனுடன் காற்றை வளப்படுத்த, உடலில் ஆக்ஸிஜனேற்ற செயல்முறைகளை மேம்படுத்தவும்
நோயாளியின் கண்காணிப்பை உறுதி செய்யுங்கள் (பொது நிலை, NPV, இரத்த அழுத்தம், துடிப்பு, உடல் எடை)
நிலையை கண்காணிக்க
மருத்துவரின் மருந்துகளை சரியான நேரத்தில் சரியாகப் பின்பற்றுங்கள்
பயனுள்ள சிகிச்சைக்கு
நோயாளிக்கு உளவியல் ஆதரவை வழங்குதல்
மதிப்பீடு: தாகம் இல்லாமை.
3.2 கவனிப்பு 2
56 வயதான நோயாளி சமோய்லோவா ஈ.கே., அவசர அறையில் தீவிர சிகிச்சைப் பிரிவுக்கு முன்னதாக ஹைப்பர் கிளைசெமிக் கோமாவைக் கண்டறிந்தார்.
குறிக்கோள்: செவிலியர் நோயாளிக்கு அவசர முதலுதவி மருத்துவ சேவையை வழங்குகிறார் மற்றும் துறையில் அவசரகால மருத்துவமனையில் சேர்க்கப்படுவதை ஊக்குவிக்கிறார்.
தொந்தரவு தேவைகள்: ஆரோக்கியமாக இருக்க, சாப்பிட, தூங்க, வெளியேற்ற, வேலை, தொடர்பு, ஆபத்தைத் தவிர்க்க.
உண்மையானது: அதிகரித்த தாகம், பசியின்மை, பலவீனம், வேலை செய்யும் திறன் குறைதல், எடை குறைதல், அரிப்பு தோல், வாயிலிருந்து அசிட்டோனின் வாசனை.
சாத்தியம்: ஹைப்பர் கிளைசெமிக் கோமா
முன்னுரிமை: ப்ரிட்கோமடோஸ்னோ நிலை
நோக்கம்: நோயாளியை ஒரு முன்கூட்டிய நிலையில் இருந்து அகற்றுவது
அட்டவணை 4. பராமரிப்பு திட்டம்:
உடனடியாக ஒரு மருத்துவரை அழைக்கவும்
தகுதிவாய்ந்த மருத்துவ சேவையை வழங்க
மருத்துவர் பரிந்துரைத்தபடி: எளிமையான வேகமாக செயல்படும் இன்சுலின் 50 IU மற்றும் 0.9% சோடியம் குளோரைட்டின் ஐசோடோனிக் கரைசலை ஊசி மூலம் செலுத்தவும்.
இரத்த சர்க்கரையை மேம்படுத்த,
நீர் சமநிலையை நிரப்ப
உடலின் முக்கிய செயல்பாடுகளை கண்காணிக்கவும்
நிலையை கண்காணிக்க
உட்சுரப்பியல் துறையில் மருத்துவமனையில் சேர்க்கவும்
சிறப்பு மருத்துவ பராமரிப்புக்காக
மதிப்பீடு: நோயாளி ஒரு முன்கூட்டிய நிலையில் இருந்து வெளியே வந்தார்.
இரண்டு நிகழ்வுகளை கருத்தில் கொண்டு, அவற்றில் நோயாளியின் முக்கிய குறிப்பிட்ட பிரச்சினைகள் தவிர, நோயின் உளவியல் பக்கமும் இருப்பதை நான் உணர்ந்தேன்.
முதல் வழக்கில், தாகம் நோயாளிக்கு முன்னுரிமை பிரச்சினையாக மாறியது. நோயாளிக்கு டயட்டிங் குறித்து கல்வி கற்பித்ததால், இலக்கை என்னால் நிறைவேற்ற முடிந்தது.
இரண்டாவது வழக்கில், ஹைப்பர் கிளைசெமிக் கோமாவின் முன்கூட்டிய நிலையில் அவசரநிலையை நான் கவனித்தேன். இந்த இலக்கை அடைவதற்கு அவசரகால பராமரிப்பு சரியான நேரத்தில் வழங்கப்பட்டது.
ஒரு மருத்துவ பணியாளரின் பணிக்கு அதன் சொந்த பண்புகள் உள்ளன. முதலாவதாக, இது மனித தொடர்புகளின் செயல்முறையை உள்ளடக்கியது. எனது எதிர்கால தொழிலில் நெறிமுறைகள் ஒரு முக்கிய அங்கமாகும். நோயாளிகளுக்கு சிகிச்சையளிப்பதன் விளைவு பெரும்பாலும் நோயாளிகளிடமிருந்து செவிலியர்களின் அணுகுமுறையைப் பொறுத்தது. நடைமுறையைச் செய்யும்போது, "எந்தத் தீங்கும் செய்யாதீர்கள்" என்ற ஹிப்போகிராடிக் கட்டளையை நான் நினைவில் வைத்திருக்கிறேன், அதை நிறைவேற்ற எல்லாவற்றையும் செய்கிறேன். மருத்துவத்தில் தொழில்நுட்ப முன்னேற்றம் மற்றும் மருத்துவ உபகரணங்களின் புதிய தயாரிப்புகளுடன் மருத்துவமனைகள் மற்றும் கிளினிக்குகள் பெருகிய முறையில் சித்தப்படுத்துதல் ஆகியவற்றின் பின்னணியில். ஆக்கிரமிப்பு நோயறிதல் மற்றும் சிகிச்சை முறைகளின் பங்கு அதிகரிக்கும். இது செவிலியர்களுக்கு கிடைக்கக்கூடிய மற்றும் புதிதாக வந்துள்ள தொழில்நுட்ப வழிமுறைகளை துல்லியமாக ஆய்வு செய்ய கட்டாயப்படுத்துகிறது, அவற்றின் பயன்பாட்டின் புதுமையான வழிமுறைகளை மாஸ்டர் செய்கிறது, அத்துடன் நோயறிதல் செயல்முறையின் வெவ்வேறு கட்டங்களில் நோயாளிகளுடன் பணியாற்றுவதற்கான டியான்டாலஜிக்கல் கொள்கைகளை அவதானிக்கவும்.
இந்த பாடநெறியில் பணிபுரிவது எனக்கு பொருளை நன்கு புரிந்துகொள்ள உதவியது மற்றும் எனது திறன்களையும் அறிவையும் மேம்படுத்துவதற்கான அடுத்த கட்டமாக மாறியது.வேலையில் சிரமங்கள் மற்றும் போதுமான அனுபவம் இருந்தபோதிலும், நடைமுறையில் எனது அறிவையும் திறமையையும் பயன்படுத்த முயற்சிக்கிறேன், அத்துடன் நோயாளிகளுடன் பணிபுரியும் போது நர்சிங் செயல்முறையைப் பயன்படுத்துகிறேன்.
1. மாகோல்கின் வி.ஐ., ஓவ்சரென்கோ எஸ்.ஐ., செமென்கோவ் என்.என். - சிகிச்சையில் நர்சிங் - எம் .: - மருத்துவ தகவல் நிறுவனம் எல்.எல்.சி, 2008. - 544 பக்.
1. டேவ்லிட்சரோவா கே.இ., மிரனோவா எஸ்.என். - கையாளுதல் உபகரணங்கள், எம் .: - கருத்துக்களம் இன்ஃப்ரா 2007. - 480 பக்.
2. கோரியஜினா என்.யூ., ஷிரோகோவா என்.வி. - சிறப்பு நர்சிங் பராமரிப்பு அமைப்பு - எம் .: - ஜியோடார் - மீடியா, 2009. - 464 பக்.
3. லிச்செவ் வி.
4. லிச்செவ் வி.ஜி., கர்மனோவ் வி.கே. - சிகிச்சையில் நர்சிங்கின் அடிப்படைகள் - ரோஸ்டோவ் என் / டி பீனிக்ஸ் 2007 - 512 ப.
5. முகினா எஸ்.ஏ., தர்னோவ்ஸ்கயா ஐ.ஐ. - நர்சிங்கின் தத்துவார்த்த அடித்தளங்கள் - 2 பதிப்பு., ரெவ். மற்றும் கூடுதல் - எம் .: - ஜியோடார் - மீடியா, 2010. - 368 ப.
6. முகினா எஸ்.ஏ., தர்னோவ்ஸ்கயா ஐ.ஐ. - "நர்சிங்கின் அடிப்படைகள்" என்ற பாடத்திற்கான நடைமுறை வழிகாட்டி, 2 வது பதிப்பு ஐ.எஸ்.பி. நீடிப்பு. எம்.: - ஜியோடார் - மீடியா 2009. - 512 பக்.
7. ஒபுகோவெட்ஸ் டி.பி., ஸ்க்லியாரோவ் டி.ஏ., செர்னோவா ஓ.வி. - நர்சிங்கின் அடிப்படைகள் - பதிப்பு. 13 வது சேர். திருத்தப்பட்ட. ரோஸ்டோவ் என் / ஒரு பீனிக்ஸ் - 2009 - 552 கள்
அட்டவணை 1. நர்சிங் மருத்துவ வரலாறு
உள்நோயாளர் அட்டை எண் 68 க்கான முதன்மை நர்சிங் மதிப்பீட்டு தாள்
நோயாளியின் பெயர் கபரோவ் வி.ஐ.
குடியிருப்பு முகவரி ஸ்டம்ப். ஸ்ட்ரெய்ட்லி, 3
தொலைபேசி 8 499 629 45 81
கலந்துகொண்ட மருத்துவர் O.Z. லாவ்ரோவா
வகை 1 நீரிழிவு நோய் கண்டறிதல்
03/14/2012 அன்று காலை 11:00 மணிக்கு வந்து சேர்ந்தார்.
உங்களை ஆம்புலன்ஸ் செய்யுங்கள்
மருத்துவ திசை மொழிபெயர்ப்பு
துறைக்கு போக்குவரத்து வழி
ஒரு நாற்காலியில் கால்நடையாக
தெளிவான தொடர்பு சார்ந்த
திசைதிருப்பப்பட்ட சிக்கலான முட்டாள்
சுவாசிக்க வேண்டிய அவசியம்
சுவாச வீதம் நிமிடத்திற்கு 18.
இதய துடிப்பு 96 நிமிடம்.
AD150 / 100 mmHg கலை.
புகைபிடித்த சிகரெட்டுகளின் எண்ணிக்கை 14
ஆம் கபம் கொண்டு உலர்ந்த
போதுமான ஊட்டச்சத்து மற்றும் பானம் தேவை
உடல் எடை 72 கிலோ உயரம் 178 செ.மீ.
சாப்பிடுகிறார், குடிப்பார்
சுய உதவி தேவை
சாதாரண பசி குறைவாக
நீரிழிவு நோய் செய்கிறது
ஆம் எனில், இது நோயை எவ்வாறு கட்டுப்படுத்துகிறது?
இன்சுலின் இரத்தச் சர்க்கரைக் குறைவு உணவு மாத்திரைகள்
பற்கள் எதுவும் சேமிக்கப்படவில்லை
நீக்கக்கூடிய பல்வகைகள் கிடைக்குமா?
ஆம் மேலிருந்து கீழாக
போதுமான அளவு
கனமான, வயிற்று அச om கரியம்
ஆடை அணிவது, ஆடை அணிவது, ஆடைகளைத் தேர்ந்தெடுப்பது, தனிப்பட்ட சுகாதாரம்
நோயியல், மருத்துவ அறிகுறிகள் மற்றும் நீரிழிவு வகைகள். நாள்பட்ட ஹைப்பர் கிளைசீமியா நோய்க்குறியால் வகைப்படுத்தப்படும் நாளமில்லா நோய்க்கான சிகிச்சை மற்றும் தடுப்பு நடவடிக்கைகள். ஒரு நோயாளியை பராமரிக்கும் போது ஒரு செவிலியர் நிகழ்த்திய கையாளுதல்கள்.
| தலைப்பு | மருந்து |
| பார்வை | சுருக்க |
| மொழி | ரஷியன் |
| தேதி சேர்க்கப்பட்டது | 20.03.2015 |
| கோப்பு அளவு | 464.4 கே |

உங்கள் நல்ல வேலையை அறிவுத் தளத்தில் சமர்ப்பிப்பது எளிது. கீழே உள்ள படிவத்தைப் பயன்படுத்தவும்
மாணவர்கள், பட்டதாரி மாணவர்கள், தங்கள் ஆய்விலும் பணியிலும் அறிவுத் தளத்தைப் பயன்படுத்தும் இளம் விஞ்ஞானிகள் உங்களுக்கு மிகவும் நன்றியுள்ளவர்களாக இருப்பார்கள்.
அன்று http://www.allbest.ru/
மாநில தன்னாட்சி கல்வி நிறுவனம்
சரடோவ் பிராந்தியத்தில் இரண்டாம் நிலை தொழிற்கல்வி
சரடோவ் பிராந்திய அடிப்படை மருத்துவக் கல்லூரி
பொருள்: சிகிச்சையில் நர்சிங் செயல்முறை
தலைப்பு: நீரிழிவு நோய்க்கான நர்சிங் பராமரிப்பு
கர்மனோவா கலினா மரடோவ்னா
1. நீரிழிவு நோய்
4. மருத்துவ அறிகுறிகள்.
8. தடுப்பு நடவடிக்கைகள்
9. நீரிழிவு நோயால் நர்சிங்
10. நர்சிங் கையாளுதல்
11. கவனிப்பு எண் 1
12. கவனிப்பு எண் 2
நீரிழிவு நோய் (டி.எம்) என்பது நாள்பட்ட ஹைப்பர் கிளைசீமியா நோய்க்குறியால் வகைப்படுத்தப்படும் ஒரு எண்டோகிரைன் நோயாகும், இது இன்சுலின் போதிய உற்பத்தி அல்லது செயலின் விளைவாகும், இது அனைத்து வகையான வளர்சிதை மாற்றத்தையும் மீறுவதற்கு வழிவகுக்கிறது, முதன்மையாக கார்போஹைட்ரேட், வாஸ்குலர் சேதம் (ஆஞ்சியோபதி), நரம்பு மண்டலம் (நரம்பியல்) மற்றும் பிற உறுப்புகள் மற்றும் அமைப்புகள். நூற்றாண்டின் தொடக்கத்தில், நீரிழிவு நோய் (டி.எம்) ஒரு தொற்றுநோயைப் பெற்றது, இது இயலாமை மற்றும் இறப்புக்கான பொதுவான காரணங்களில் ஒன்றாகும். வயது வந்தோருக்கான நோய்களின் கட்டமைப்பில் இது முதல் முக்கூட்டில் சேர்க்கப்பட்டுள்ளது: புற்றுநோய், ஸ்க்லரோசிஸ், நீரிழிவு நோய். குழந்தைகளில் கடுமையான நாட்பட்ட நோய்களில், நீரிழிவு நோய் மூன்றாவது இடத்தைப் பிடித்து, மூச்சுக்குழாய் ஆஸ்துமா மற்றும் பெருமூளை வாதம் ஆகியவற்றிற்கு வழிவகுக்கிறது.உலகளவில் நீரிழிவு நோயாளிகளின் எண்ணிக்கை 120 மில்லியன் (மக்கள் தொகையில் 2.5%). ஒவ்வொரு 10-15 வருடங்களுக்கும், நோயாளிகளின் எண்ணிக்கை இரட்டிப்பாகிறது. நீரிழிவு நோய்க்கான சர்வதேச நிறுவனம் (ஆஸ்திரேலியா) படி, 2010 க்குள் உலகில் 220 மில்லியன் நோயாளிகள் இருப்பார்கள். உக்ரைனில், சுமார் I மில்லியன் நோயாளிகள் உள்ளனர், அவர்களில் 10-15% பேர் மிகவும் கடுமையான இன்சுலின் சார்ந்த நீரிழிவு நோயால் (வகை I) பாதிக்கப்படுகின்றனர். உண்மையில், மறைக்கப்படாத கண்டறியப்படாத வடிவங்களால் நோயாளிகளின் எண்ணிக்கை 2-3 மடங்கு அதிகமாகும். அடிப்படையில், இது வகை II நீரிழிவு நோயைக் குறிக்கிறது, இது நீரிழிவு நோய்களின் அனைத்து நிகழ்வுகளிலும் 85-90 ஆகும்.
ஆய்வின் பொருள்: நீரிழிவு நோயில் நர்சிங் செயல்முறை.
ஆய்வின் பொருள்: நீரிழிவு நோயில் நர்சிங் செயல்முறை.
ஆய்வின் நோக்கம்: நீரிழிவு நோயில் நர்சிங் செயல்முறை பற்றிய ஆய்வு. நீரிழிவு பராமரிப்பு
இந்த இலக்கை அடைய, ஆராய்ச்சி படிக்கப்பட வேண்டும்.
Diabetes நீரிழிவு நோய்க்கான காரணங்கள் மற்றும் பங்களிக்கும் காரணிகள்.
· நோய்க்கிருமி உருவாக்கம் மற்றும் அதன் சிக்கல்கள்
Diabetes நீரிழிவு நோயின் மருத்துவ அறிகுறிகள், இதில் இரண்டு குழுக்களின் அறிகுறிகளை வேறுபடுத்துவது வழக்கம்: முதன்மை மற்றும் இரண்டாம் நிலை.
· நர்சிங் கையாளுதல்கள்
இந்த ஆராய்ச்சி நோக்கத்தை அடைய, பகுப்பாய்வு செய்வது அவசியம்:
Disease இந்த நோயால் பாதிக்கப்பட்ட ஒரு நோயாளிக்கு நர்சிங் செயல்முறையை செயல்படுத்துவதில் ஒரு செவிலியரின் தந்திரோபாயங்களை விவரித்தல்.
பின்வரும் முறைகளைப் பயன்படுத்தி ஆய்வுக்கு.
Diabetes நீரிழிவு குறித்த மருத்துவ இலக்கியத்தின் அறிவியல்-தத்துவார்த்த பகுப்பாய்வு
Ograph சுயசரிதை (மருத்துவ ஆவணங்களின் ஆய்வு)
பாடநெறி குறித்த பொருளின் விரிவான வெளிப்பாடு: "நீரிழிவு நோயில் நர்சிங் செயல்முறை" நர்சிங் பராமரிப்பின் தரத்தை மேம்படுத்தும்.
1. நீரிழிவு நோய்
கிமு 170 இல் பண்டைய எகிப்தில் நீரிழிவு நோய் அறியப்பட்டது. சிகிச்சையின் முறைகளைக் கண்டறிய மருத்துவர்கள் முயன்றனர், ஆனால் நோய்க்கான காரணம் அவர்களுக்குத் தெரியவில்லை, நீரிழிவு நோயாளிகள் மரணத்திற்கு அழிந்து போனார்கள். இது பல நூற்றாண்டுகளாக நீடித்தது. கடந்த நூற்றாண்டின் இறுதியில் மட்டுமே, ஒரு நாயில் கணையத்தை அகற்ற மருத்துவர்கள் ஒரு பரிசோதனை நடத்தினர். அறுவை சிகிச்சைக்குப் பிறகு, விலங்கு நீரிழிவு நோயை உருவாக்கியது. நீரிழிவுக்கான காரணம் புரிந்து கொள்ளப்பட்டதாகத் தோன்றியது, ஆனால் அது இன்னும் பல ஆண்டுகளுக்கு முன்பே, 1921 இல், டொராண்டோ நகரில், ஒரு இளம் மருத்துவரும் மருத்துவ மாணவரும், நாயின் கணையத்தின் ஒரு சிறப்புப் பொருளை தனிமைப்படுத்தினர். இந்த பொருள் நீரிழிவு நோயாளிகளில் இரத்த சர்க்கரையை குறைக்கிறது என்று மாறியது. இந்த பொருள் இன்சுலின் என்று அழைக்கப்படுகிறது. ஏற்கனவே 1922 ஜனவரியில், நீரிழிவு நோயால் பாதிக்கப்பட்ட முதல் நோயாளி இன்சுலின் ஊசி பெறத் தொடங்கினார், இது அவரது உயிரைக் காப்பாற்றியது. இன்சுலின் கண்டுபிடிக்கப்பட்ட இரண்டு ஆண்டுகளுக்குப் பிறகு, நீரிழிவு நோயாளிகளுக்கு சிகிச்சையளித்த போர்ச்சுகலைச் சேர்ந்த ஒரு இளம் மருத்துவர், நீரிழிவு நோய் என்பது ஒரு நோய் மட்டுமல்ல, மிகவும் சிறப்பு வாய்ந்த வாழ்க்கை முறையும் என்று நினைத்தார். அதை ஒருங்கிணைக்க, நோயாளிக்கு அவரது நோய் குறித்து திடமான அறிவு தேவை. பின்னர் நீரிழிவு நோயாளிகளுக்கு உலகின் முதல் பள்ளி தோன்றியது. இப்போது இதுபோன்ற பல பள்ளிகள் உள்ளன. உலகெங்கிலும், நீரிழிவு நோயாளிகளுக்கும் அவர்களது உறவினர்களுக்கும் இந்த நோயைப் பற்றிய அறிவைப் பெற வாய்ப்பு உள்ளது, மேலும் இது சமூகத்தின் முழு உறுப்பினர்களாக இருக்க அவர்களுக்கு உதவுகிறது.
நீரிழிவு நோய் என்பது வாழ்நாளின் ஒரு நோய். நோயாளி தொடர்ந்து விடாமுயற்சியையும் சுய ஒழுக்கத்தையும் காட்ட வேண்டும், இது உளவியல் ரீதியாக யாரையும் உடைக்கக்கூடும். நீரிழிவு நோயாளிகளுக்கு சிகிச்சையளிக்கும் மற்றும் கவனிக்கும் போது, விடாமுயற்சி, மனிதநேயம், எச்சரிக்கையான நம்பிக்கை ஆகியவை அவசியம், இல்லையெனில் நோயாளிகள் தங்கள் வாழ்க்கைப் பாதையில் உள்ள அனைத்து தடைகளையும் சமாளிக்க உதவ முடியாது. நீரிழிவு நோய் குறைபாடு அல்லது இன்சுலின் செயல்பாட்டை மீறுவது ஆகியவற்றுடன் ஏற்படுகிறது. இரண்டு நிகழ்வுகளிலும், இரத்தத்தில் குளுக்கோஸ் செறிவு உயர்கிறது (ஹைப்பர் கிளைசீமியா உருவாகிறது), இது பல வளர்சிதை மாற்றக் கோளாறுகளுடன் இணைகிறது: எடுத்துக்காட்டாக, இரத்தத்தில் இன்சுலின் குறைபாடுடன், கீட்டோன் உடல்களின் செறிவு அதிகரிக்கிறது.எல்லா சந்தர்ப்பங்களிலும், சான்றளிக்கப்பட்ட ஆய்வகத்தில் இரத்தத்தில் குளுக்கோஸின் செறிவை தீர்மானிப்பதன் முடிவுகளால் மட்டுமே நீரிழிவு நோய் கண்டறியப்படுகிறது.
குளுக்கோஸ் சகிப்புத்தன்மை சோதனை பொதுவாக சாதாரண மருத்துவ நடைமுறையில் பயன்படுத்தப்படுவதில்லை, ஆனால் இளம் நோயாளிகளுக்கு சந்தேகத்திற்குரிய நோயறிதலுடன் அல்லது கர்ப்பிணிப் பெண்களில் நோயறிதலைச் சரிபார்க்க மட்டுமே இது மேற்கொள்ளப்படுகிறது. நம்பகமான முடிவுகளைப் பெற, காலையில் ஒரு வெற்று வயிற்றில் ஒரு குளுக்கோஸ் சகிப்புத்தன்மை சோதனை மேற்கொள்ளப்பட வேண்டும், நோயாளி இரத்த மாதிரியின் போது அமைதியாக உட்கார வேண்டும், அவர் புகைபிடிக்க தடை விதிக்கப்பட்டுள்ளது, அவர் ஒரு சாதாரணத்தைப் பின்பற்ற வேண்டும், மற்றும் சோதனைக்கு 3 நாட்களுக்கு முன்பு கார்போஹைட்ரேட் உணவு இல்லாமல் இருக்க வேண்டும். நோய்வாய்ப்பட்ட பிறகு மற்றும் நீண்ட படுக்கை ஓய்வில், குணமடைந்த காலத்தில், சோதனை முடிவுகள் தவறானதாக இருக்கலாம். சோதனை பின்வருமாறு மேற்கொள்ளப்படுகிறது: வெற்று வயிற்றில் அவை இரத்தத்தில் உள்ள குளுக்கோஸின் அளவை அளவிடுகின்றன, பரிசோதிக்கப்பட்ட நபருக்கு 250-300 மில்லி தண்ணீரில் கரைந்த 75 கிராம் குளுக்கோஸைக் கொடுங்கள் (குழந்தைகளுக்கு - 1 கிலோ எடைக்கு 1.75 கிராம், ஆனால் 75 கிராமுக்கு மேல் இல்லை, மிகவும் இனிமையானது சுவை, நீங்கள் சேர்க்கலாம், எடுத்துக்காட்டாக, இயற்கை எலுமிச்சை சாறு), மற்றும் 1 அல்லது 2 மணி நேரத்திற்குப் பிறகு இரத்தத்தில் குளுக்கோஸின் அளவை மீண்டும் செய்யலாம். சிறுநீர் சோதனைகள் மூன்று முறை சேகரிக்கப்படுகின்றன - குளுக்கோஸ் கரைசலை எடுத்துக்கொள்வதற்கு முன், 1 மணி நேரம் 2 மணி நேரம் கழித்து. குளுக்கோஸ் சகிப்புத்தன்மை சோதனையும் வெளிப்படுத்துகிறது:
1. சிறுநீரக குளுக்கோசூரியா - இரத்தத்தில் சாதாரண அளவிலான குளுக்கோஸின் பின்னணிக்கு எதிராக குளுக்கோசூரியாவின் வளர்ச்சி, இந்த நிலை பொதுவாக தீங்கற்றது மற்றும் சிறுநீரக நோயால் அரிதாகவே ஏற்படுகிறது. சிறுநீரக குளுக்கோசூரியா இருப்பதைப் பற்றி நோயாளிகள் சான்றிதழ் வழங்குவது நல்லது, இதனால் அவர்கள் மற்ற மருத்துவ நிறுவனங்களில் ஒவ்வொரு சிறுநீர் கழித்தலுக்குப் பிறகு குளுக்கோஸ் சகிப்புத்தன்மை பரிசோதனையை மீண்டும் சோதிக்க வேண்டியதில்லை,
2. குளுக்கோஸ் செறிவின் பிரமிடு வளைவு என்பது வெற்று வயிற்றில் இரத்தத்தில் குளுக்கோஸின் அளவு மற்றும் குளுக்கோஸ் கரைசலை எடுத்துக் கொண்ட 2 மணிநேரம் இயல்பானது, ஆனால் இந்த மதிப்புகளுக்கு இடையில் ஹைப்பர் கிளைசீமியா உருவாகிறது, இதனால் குளுக்கோசூரியா ஏற்படுகிறது. இந்த நிலை தீங்கற்றதாகவும் கருதப்படுகிறது, பெரும்பாலும் இது இரைப்பை அழற்சிக்குப் பிறகு நிகழ்கிறது, ஆனால் ஆரோக்கியமான மக்களிடமும் இதைக் காணலாம். பலவீனமான குளுக்கோஸ் சகிப்புத்தன்மைக்கு தனித்தனியாக சிகிச்சையின் அவசியத்தை மருத்துவர் தீர்மானிக்கிறார். வழக்கமாக, வயதான நோயாளிகளுக்கு சிகிச்சையளிக்கப்படுவதில்லை, அதே நேரத்தில் இளைய நோயாளிகளுக்கு உணவு, உடற்பயிற்சி மற்றும் எடை இழப்பு பரிந்துரைக்கப்படுகிறது. ஏறக்குறைய பாதி நிகழ்வுகளில், பலவீனமான குளுக்கோஸ் சகிப்புத்தன்மை 10 ஆண்டுகளாக நீரிழிவு நோய்க்கு வழிவகுக்கிறது, ஒரு காலாண்டில் அது மோசமடையாமல் உள்ளது, ஒரு காலாண்டில் அது மறைந்துவிடும். பலவீனமான குளுக்கோஸ் சகிப்புத்தன்மை கொண்ட கர்ப்பிணிப் பெண்கள் நீரிழிவு நோயைப் போலவே சிகிச்சையளிக்கப்படுகிறார்கள்.
நீரிழிவு நோய்க்கான ஒரு மரபணு முன்கணிப்பு தற்போது நிரூபிக்கப்பட்டுள்ளது. முதன்முறையாக, அத்தகைய கருதுகோள் 1896 இல் வெளிப்படுத்தப்பட்டது, அதே நேரத்தில் புள்ளிவிவர அவதானிப்பின் முடிவுகளால் மட்டுமே இது உறுதிப்படுத்தப்பட்டது. 1974 ஆம் ஆண்டில், ஜே. நெருப் மற்றும் பலர், ஏ. ஜி. குட்வொர்த் மற்றும் ஜே. பின்னர், பல மரபணு வேறுபாடுகள் அடையாளம் காணப்பட்டன, அவை நீரிழிவு நோயாளிகளின் மரபணுவில் மற்ற மக்கள்தொகையை விட மிகவும் பொதுவானவை. எனவே, எடுத்துக்காட்டாக, மரபணுவில் பி 8 மற்றும் பி 15 இருப்பது ஒரே நேரத்தில் நோயின் அபாயத்தை சுமார் 10 மடங்கு அதிகரித்தது. Dw3 / DRw4 குறிப்பான்கள் இருப்பது நோயின் அபாயத்தை 9.4 மடங்கு அதிகரிக்கிறது. சுமார் 1.5% நீரிழிவு நோயாளிகள் MT-TL1 மைட்டோகாண்ட்ரியல் மரபணுவின் A3243G பிறழ்வுடன் தொடர்புடையவர்கள். இருப்பினும், வகை 1 நீரிழிவு நோயுடன், மரபணு பன்முகத்தன்மை காணப்படுகிறது, அதாவது, மரபணுக்களின் வெவ்வேறு குழுக்களால் இந்த நோய் ஏற்படலாம் என்பதைக் கவனத்தில் கொள்ள வேண்டும். 1 வது வகை நீரிழிவு நோயை தீர்மானிக்க உங்களை அனுமதிக்கும் ஒரு ஆய்வக கண்டறியும் அறிகுறி, இரத்தத்தில் உள்ள கணைய பி உயிரணுக்களுக்கு ஆன்டிபாடிகளைக் கண்டறிதல் ஆகும். பரம்பரைத் தன்மை தற்போது முற்றிலும் தெளிவாக இல்லை, பரம்பரை கணிப்பதில் உள்ள சிரமம் நீரிழிவு நோயின் மரபணு பன்முகத்தன்மையுடன் தொடர்புடையது, மற்றும் போதுமான பரம்பரை மாதிரியை உருவாக்குவதற்கு கூடுதல் புள்ளிவிவர மற்றும் மரபணு ஆய்வுகள் தேவைப்படுகின்றன.
நீரிழிவு நோயின் நோய்க்கிரும வளர்ச்சியில், இரண்டு முக்கிய இணைப்புகள் வேறுபடுகின்றன:
கணையத்தின் எண்டோகிரைன் செல்கள் மூலம் இன்சுலின் போதுமான உற்பத்தி,
உடலின் திசுக்களின் உயிரணுக்களுடன் (இன்சுலின் எதிர்ப்பு) இன்சுலின் தொடர்பு சீர்குலைவு அல்லது கட்டமைப்பின் மாற்றத்தின் விளைவாக அல்லது இன்சுலின் குறிப்பிட்ட ஏற்பிகளின் எண்ணிக்கை குறைதல், இன்சுலின் கட்டமைப்பில் மாற்றம் அல்லது ஏற்பிகளிலிருந்து செல் உறுப்புகளுக்கு சமிக்ஞை பரிமாற்றத்தின் உள்விளைவு வழிமுறைகளை மீறுதல்.
நீரிழிவு நோய்க்கு ஒரு பரம்பரை முன்கணிப்பு உள்ளது. பெற்றோர்களில் ஒருவர் நோய்வாய்ப்பட்டிருந்தால், வகை 1 நீரிழிவு நோயைப் பெறுவதற்கான நிகழ்தகவு 10%, மற்றும் வகை 2 நீரிழிவு நோய் 80% ஆகும்.
வளர்ச்சி வழிமுறைகளைப் பொருட்படுத்தாமல், அனைத்து வகையான நீரிழிவு நோய்களின் பொதுவான அம்சம் இரத்த குளுக்கோஸ் மற்றும் உடல் திசுக்களில் வளர்சிதை மாற்றக் கோளாறுகள் தொடர்ந்து அதிகரிப்பதால் குளுக்கோஸை அதிகமாக உறிஞ்ச முடியாது.
Glu குளுக்கோஸைப் பயன்படுத்த திசுக்களின் இயலாமை கெட்டோஅசிடோசிஸின் வளர்ச்சியுடன் கொழுப்புகள் மற்றும் புரதங்களின் வினையூக்கத்தை அதிகரிக்க வழிவகுக்கிறது.
In இரத்தத்தில் குளுக்கோஸின் செறிவு அதிகரிப்பு இரத்தத்தின் சவ்வூடுபரவல் அழுத்தம் அதிகரிக்க வழிவகுக்கிறது, இது சிறுநீரில் நீர் மற்றும் எலக்ட்ரோலைட்டுகளின் கடுமையான இழப்பை ஏற்படுத்துகிறது.
இரத்த குளுக்கோஸ் செறிவின் தொடர்ச்சியான அதிகரிப்பு பல உறுப்புகள் மற்றும் திசுக்களின் நிலையை எதிர்மறையாக பாதிக்கிறது, இது இறுதியில் நீரிழிவு நெஃப்ரோபதி, நரம்பியல், கண் மருத்துவம், மைக்ரோ மற்றும் மேக்ரோஆஞ்சியோபதி, பல்வேறு வகையான நீரிழிவு கோமா மற்றும் பிற போன்ற கடுமையான சிக்கல்களின் வளர்ச்சிக்கு வழிவகுக்கிறது.
Diabetes நீரிழிவு நோயாளிகளில், நோயெதிர்ப்பு மண்டலத்தின் வினைத்திறன் குறைந்து, தொற்று நோய்களின் கடுமையான போக்கைக் காணலாம்.
நீரிழிவு நோய், அதே போல், உயர் இரத்த அழுத்தம், ஒரு மரபணு, நோயியல் இயற்பியல், மருத்துவ ரீதியாக பன்முகத்தன்மை கொண்ட நோயாகும்.
4. மருத்துவ அறிகுறிகள்
நோயாளிகளின் முக்கிய புகார்கள்:
General கடுமையான பொது மற்றும் தசை பலவீனம்,
Day இரவும் பகலும் அடிக்கடி மற்றும் அதிக அளவில் சிறுநீர் கழித்தல்,
Loss எடை இழப்பு (வகை 1 நீரிழிவு நோயாளிகளுக்கு பொதுவானது),
அதிகரித்த பசி (நோயின் கடுமையான சிதைவுடன், பசி கூர்மையாக குறைகிறது),
நமைச்சல் தோல் (குறிப்பாக பெண்களின் பிறப்புறுப்பு பகுதியில்).
இந்த புகார்கள் வழக்கமாக படிப்படியாக தோன்றும், இருப்பினும் வகை 1 நீரிழிவு நோய், நோயின் அறிகுறிகள் மிக விரைவாக தோன்றும். கூடுதலாக, நோயாளிகள் உட்புற உறுப்புகள், நரம்பு மற்றும் வாஸ்குலர் அமைப்புகளுக்கு சேதம் ஏற்படுவதால் ஏற்படும் பல புகார்களை முன்வைக்கின்றனர்.
தோல் மற்றும் தசை அமைப்பு
சிதைவு காலத்தில், வறண்ட சருமம், அதன் டர்கரில் குறைவு மற்றும் நெகிழ்ச்சி ஆகியவை சிறப்பியல்பு. நோயாளிகளுக்கு பெரும்பாலும் பஸ்டுலர் தோல் புண்கள், தொடர்ச்சியான ஃபுருங்குலோசிஸ், ஹைட்ராடெனிடிஸ் ஆகியவை உள்ளன. மிகவும் எழுத்துக்கள் பூஞ்சை தோல் புண்கள் (கால்களின் எபிடர்மோஃபிடோசிஸ்). ஹைப்பர்லிபிடெமியாவின் விளைவாக, சருமத்தின் சாந்தோமாடோசிஸ் உருவாகிறது. சாந்தோமாக்கள் என்பது மஞ்சள் நிறத்தின் பருக்கள் மற்றும் முடிச்சுகள், லிப்பிட்களால் நிரப்பப்பட்டவை, பிட்டம், கீழ் கால்கள், முழங்கால் மற்றும் முழங்கை மூட்டுகள் மற்றும் முன்கைகள் ஆகியவற்றில் அமைந்துள்ளது.
0.1 - 0.3% நோயாளிகளில், தோலின் லிபோயிட் நெக்ரோபயோசிஸ் காணப்படுகிறது. இது முக்கியமாக கால்களில் (ஒன்று அல்லது இரண்டும்) மொழிபெயர்க்கப்பட்டுள்ளது. முதலில், அடர்த்தியான சிவப்பு-பழுப்பு அல்லது மஞ்சள் நிற முடிச்சுகள் அல்லது புள்ளிகள் தோன்றும், அவை நீடித்த தந்துகிகளின் எரித்மாட்டஸ் எல்லையால் சூழப்பட்டுள்ளன. பின்னர் இந்த பகுதிகளுக்கு மேல் உள்ள தோல் படிப்படியாக அட்ராபீஸ், மென்மையாகவும், உச்சரிக்கப்படும் லிச்சனைசேஷனுடன் பளபளப்பாகவும் மாறும் (காகிதத்தோல் ஒத்திருக்கிறது). சில நேரங்களில் பாதிக்கப்பட்ட பகுதிகள் அல்சரேட், மிக மெதுவாக குணமடைந்து, நிறமி பகுதிகளை விட்டு விடுகின்றன. ஆணி மாற்றங்கள் பெரும்பாலும் காணப்படுகின்றன, அவை உடையக்கூடியவை, மந்தமானவை, மஞ்சள் நிறம் தோன்றும்.
டைப் 1 நீரிழிவு நோய் குறிப்பிடத்தக்க எடை இழப்பு, கடுமையான தசைக் குறைவு மற்றும் தசை வெகுஜனத்தால் வகைப்படுத்தப்படுகிறது.
செரிமான அமைப்பு.
பின்வரும் மாற்றங்கள் மிகவும் சிறப்பியல்பு:
அவ்வப்போது நோய், தளர்த்தல் மற்றும் பல் இழப்பு,
· நாள்பட்ட இரைப்பை அழற்சி, வயிற்றின் சுரப்பு செயல்பாட்டில் படிப்படியாக குறைந்து வரும் டியோடெனிடிஸ் (இன்சுலின் குறைபாடு காரணமாக - இரைப்பை சுரப்பைத் தூண்டும்),
The வயிற்றின் மோட்டார் செயல்பாடு குறைந்தது,
பலவீனமான குடல் செயல்பாடு, வயிற்றுப்போக்கு, ஸ்டீட்டோரியா (கணையத்தின் வெளிப்புறமாக சுரக்கும் செயல்பாடு குறைவதால்),
Diabetes நீரிழிவு நோயாளிகளில் 80% நோயாளிகளுக்கு கொழுப்பு கருதுகோள்கள் (நீரிழிவு ஹெபடோபதி) உருவாகிறது, சிறப்பியல்பு வெளிப்பாடுகள் கல்லீரல் விரிவடைந்து லேசான வலி.
பித்தப்பை டிஸ்கினீசியா.
இருதய அமைப்பு.
டி.எம் அதிரோஜெனிக் லிபோபுரோட்டின்களின் அதிகப்படியான தொகுப்பு மற்றும் பெருந்தமனி தடிப்பு மற்றும் கரோனரி இதய நோய்களின் முந்தைய வளர்ச்சிக்கு பங்களிக்கிறது. நீரிழிவு நோயாளிகளுக்கு ஐ.எச்.டி முன்பு உருவாகிறது மற்றும் கடினமாக முன்னேறுகிறது மற்றும் பெரும்பாலும் சிக்கல்களைத் தருகிறது.
“நீரிழிவு இதயம்” என்பது 40 வயதிற்கு உட்பட்ட நீரிழிவு நோயாளிகளுக்கு கரோனரி பெருந்தமனி தடிப்புத் தோல் அழற்சியின் தனித்துவமான அறிகுறிகள் இல்லாமல் டிஸ்மெடபாலிக் மாரடைப்பு டிஸ்ட்ரோபி ஆகும். நீரிழிவு இருதய நோயின் முக்கிய மருத்துவ வெளிப்பாடுகள்:
Physical உடல் உழைப்பின் போது சிறிய டிஸ்ப்னியா, சில நேரங்களில் படபடப்பு மற்றும் இதயத்தில் குறுக்கீடுகள்,
Heart பல்வேறு வகையான இதய தாளம் மற்றும் கடத்தல் தொந்தரவுகள்,
ஹைப்போடைனமிக் நோய்க்குறி, இடது வென்ட்ரிக்கிளில் இரத்தத்தின் பக்கவாதம் அளவு குறைவதில் வெளிப்படுகிறது,
Exercise உடற்பயிற்சி சகிப்புத்தன்மையைக் குறைத்தது.
சுவாச அமைப்பு.
நீரிழிவு நோயாளிகளுக்கு நுரையீரல் காசநோய் ஏற்பட வாய்ப்புள்ளது. நுரையீரலின் மைக்ரோஅங்கியோபதி சிறப்பியல்பு, இது அடிக்கடி நிமோனியாவுக்கு முன்நிபந்தனைகளை உருவாக்குகிறது. நீரிழிவு நோயாளிகளும் பெரும்பாலும் கடுமையான மூச்சுக்குழாய் அழற்சியால் பாதிக்கப்படுகின்றனர்.
நீரிழிவு நோயில், சிறுநீர் குழாயின் தொற்று மற்றும் அழற்சி நோய் பெரும்பாலும் உருவாகிறது, இது பின்வரும் வடிவங்களில் நிகழ்கிறது:
அறிகுறியற்ற சிறுநீர் தொற்று
மறைந்த பாயும் பைலோனெப்ரிடிஸ்,
சிறுநீரகத்தின் கடுமையான துணை
கடுமையான ரத்தக்கசிவு சிஸ்டிடிஸ்.
கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் படி, நீரிழிவு நோயின் பின்வரும் கட்டங்கள் வேறுபடுகின்றன:
Ens இழப்பீடு - நீரிழிவு நோய், நார்மோகிளைசீமியா மற்றும் அக்ளைகோசூரியா ஆகியவை சிகிச்சையின் செல்வாக்கின் கீழ் அடையப்படும்போது,
துணை இழப்பீடு - மிதமான ஹைப்பர் கிளைசீமியா (13.9 மிமீல் / எல்க்கு மேல் இல்லை), குளுக்கோசூரியா, ஒரு நாளைக்கு 50 கிராம் தாண்டக்கூடாது, அசிட்டோனூரியா இல்லாமை,
Omp சிதைவு - 13.9 mmol / l க்கும் அதிகமான இரத்த கிளைசீமியா, அசிட்டோனூரியாவின் மாறுபட்ட அளவுகளின் இருப்பு
5. நீரிழிவு வகைகள்
வகை I நீரிழிவு நோய்:
டைப் I நீரிழிவு நோய் கணைய தீவுகளின் (செல்கள்) அழிக்கும் போது உருவாகிறது (லாங்கர்ஹான்ஸ் தீவுகள்), இது இன்சுலின் உற்பத்தியில் குறைவை ஏற்படுத்துகிறது. பி-செல்கள் அழிக்கப்படுவது சுற்றுச்சூழல் காரணிகள் மற்றும் மரபணு ரீதியாக முன்கணிக்கப்பட்ட நபர்களில் பரம்பரை காரணிகளின் ஒருங்கிணைந்த செயலுடன் தொடர்புடைய ஒரு தன்னுடல் தாக்க எதிர்வினை காரணமாகும். நோயின் வளர்ச்சியின் இத்தகைய சிக்கலான தன்மை, ஒரே மாதிரியான இரட்டையர் வகை I நீரிழிவு நோய்க்கான தோராயமாக 30% வழக்குகளில் மட்டுமே ஏன் உருவாகிறது என்பதையும், கிட்டத்தட்ட 100% வழக்குகளில் வகை II நீரிழிவு நோயையும் ஏன் விளக்குகிறது. நீரிழிவு நோயின் மருத்துவ வெளிப்பாடுகளின் வளர்ச்சிக்கு சில ஆண்டுகளுக்கு முன்பு, லாங்கர்ஹான்ஸ் தீவுகளின் அழிவு மிக இளம் வயதிலேயே தொடங்குகிறது என்று நம்பப்படுகிறது.
எச்.எல்.ஏ கணினி நிலை.
பிரதான ஹிஸ்டோகாம்பாட்டிபிலிட்டி காம்ப்ளக்ஸ் (எச்.எல்.ஏ சிஸ்டம்) இன் ஆன்டிஜென்கள் ஒரு நபரின் பல்வேறு வகையான நோயெதிர்ப்பு எதிர்வினைகளுக்கு முன்கூட்டியே தீர்மானிக்கின்றன. டைப் I நீரிழிவு நோயில், 90% வழக்குகளில், டிஆர் 3 மற்றும் / அல்லது டிஆர் 4 ஆன்டிஜென்கள் கண்டறியப்படுகின்றன, டிஆர் 2 ஆன்டிஜென் நீரிழிவு நோயின் வளர்ச்சியைத் தடுக்கிறது.
ஆட்டோஆன்டிபாடிகள் மற்றும் செல்லுலார் நோய் எதிர்ப்பு சக்தி.
பெரும்பாலான சந்தர்ப்பங்களில், டைப் I நீரிழிவு நோயைக் கண்டறியும் நேரத்தில், நோயாளிகளுக்கு லாங்கர்ஹான்ஸ் தீவு செல்களுக்கு ஆன்டிபாடிகள் உள்ளன, அவற்றின் அளவு படிப்படியாகக் குறைகிறது, சில ஆண்டுகளுக்குப் பிறகு அவை மறைந்துவிடும். சமீபத்தில், சில புரதங்களுக்கான ஆன்டிபாடிகள் கண்டுபிடிக்கப்பட்டுள்ளன - குளுட்டமிக் அமிலம் டெகார்பாக்சிலேஸ் (GAD, 64-kDa ஆன்டிஜென்) மற்றும் டைரோசின் பாஸ்பேடேஸ் (37 kDa, IA-2, இது பெரும்பாலும் நீரிழிவு நோயுடன் இணைந்து). நீரிழிவு இல்லாத நிலையில் ஆன்டிபாடிகள்> 3 வகைகள் (லாங்கர்ஹான்ஸ் தீவு செல்கள், ஜிஏடி எதிர்ப்பு, 1 ஏ -2, இன்சுலின்) கண்டறிதல் அடுத்த 10 ஆண்டுகளில் அதன் வளர்ச்சியின் 88% அபாயத்துடன் தொடர்புடையது. அழற்சி செல்கள் (சைட்டோடாக்ஸிக் டி-லிம்போசைட்டுகள் மற்றும் மேக்ரோபேஜ்கள்) பி-செல்களை அழிக்கின்றன, இதன் விளைவாக வகை I நீரிழிவு நோயின் ஆரம்ப கட்டங்களில் இன்சுலின் உருவாகிறது. சைட்டோகைன்களின் மேக்ரோபேஜ் உற்பத்தி காரணமாக லிம்போசைட் செயல்படுத்தப்படுகிறது.டைப் I நீரிழிவு நோயின் வளர்ச்சியைத் தடுப்பதற்கான ஆய்வுகள், சைக்ளோஸ்போரின் உடனான நோயெதிர்ப்பு தடுப்பு லாங்கர்ஹான்ஸ் தீவுகளின் செயல்பாட்டை ஓரளவு பாதுகாக்க உதவுகிறது என்பதைக் காட்டுகிறது, இருப்பினும், இது பல பக்க விளைவுகளுடன் சேர்ந்துள்ளது மற்றும் செயல்முறையின் செயல்பாட்டை முழுமையாக அடக்குவதில்லை. மேக்ரோபேஜ்களின் செயல்பாட்டை அடக்கும் நிகோடினமைடு மூலம் டைப் I நீரிழிவு நோயைத் தடுப்பதும் நிரூபிக்கப்படவில்லை. லாங்கர்ஹான்ஸ் தீவுகளின் உயிரணுக்களின் செயல்பாட்டை ஓரளவு பாதுகாப்பது இன்சுலின் அறிமுகத்தால் எளிதாக்கப்படுகிறது; சிகிச்சையின் செயல்திறனை மதிப்பிடுவதற்கான மருத்துவ பரிசோதனைகள் தற்போது நடைபெற்று வருகின்றன.
வகை II நீரிழிவு
வகை II நீரிழிவு நோயின் வளர்ச்சிக்கு பல காரணங்கள் உள்ளன, ஏனெனில் இந்த சொல் பாடத்தின் பல்வேறு தன்மை மற்றும் மருத்துவ வெளிப்பாடுகளுடன் கூடிய பரவலான நோய்களைக் குறிக்கிறது. அவை பொதுவான நோய்க்கிருமிகளால் ஒன்றிணைக்கப்படுகின்றன: இன்சுலின் சுரப்பு குறைவு (இன்சுலினுக்கு புற எதிர்ப்பின் அதிகரிப்புடன் இணைந்து லாங்கர்ஹான்ஸ் தீவுகளின் செயலிழப்பு காரணமாக, இது புற திசுக்களால் குளுக்கோஸ் அதிகரிப்பதில் குறைவுக்கு வழிவகுக்கிறது) அல்லது கல்லீரலால் குளுக்கோஸ் உற்பத்தியில் அதிகரிப்பு. 98% வழக்குகளில், வகை II நீரிழிவு நோயின் வளர்ச்சிக்கான காரணத்தை தீர்மானிக்க முடியாது - இந்த விஷயத்தில், அவர்கள் “இடியோபாடிக்” நீரிழிவு நோயைப் பற்றி பேசுகிறார்கள். எந்த புண்கள் (இன்சுலின் சுரப்பு குறைதல் அல்லது இன்சுலின் எதிர்ப்பு) முதன்மையானது, தெரியவில்லை, ஒருவேளை வெவ்வேறு நோயாளிகளுக்கு நோய்க்கிருமிகள் வேறுபடுகின்றன. மிகவும் பொதுவான இன்சுலின் எதிர்ப்பு உடல் பருமன் காரணமாகும், இன்சுலின் எதிர்ப்பின் மிகவும் அரிதான காரணங்கள். சில சந்தர்ப்பங்களில், 25 வயதிற்கு மேற்பட்ட நோயாளிகள் (குறிப்பாக உடல் பருமன் இல்லாத நிலையில்) வகை II நீரிழிவு நோயை உருவாக்கவில்லை, ஆனால் பெரியவர்களின் மறைந்த ஆட்டோ இம்யூன் நீரிழிவு நோய் LADA (வயதுவந்தோரின் மறைந்த ஆட்டோ இம்யூன் நீரிழிவு நோய்), இது இன்சுலின் சார்ந்ததாக மாறும், மேலும் குறிப்பிட்ட ஆன்டிபாடிகள் பெரும்பாலும் கண்டறியப்படுகின்றன. வகை II நீரிழிவு நோய் மெதுவாக முன்னேறுகிறது: இன்சுலின் சுரப்பு படிப்படியாக பல தசாப்தங்களாக குறைகிறது, அமைதியாக கிளைசீமியா அதிகரிப்புக்கு வழிவகுக்கிறது, இது இயல்பாக்குவது மிகவும் கடினம்.
உடல் பருமனில், ஹைப்பர் இன்சுலினீமியா காரணமாக இன்சுலின் ஏற்பிகளின் வெளிப்பாட்டை அடக்குவதன் காரணமாக உறவினர் இன்சுலின் எதிர்ப்பு எழுகிறது. உடல் பருமன் வகை II நீரிழிவு நோயை உருவாக்கும் அபாயத்தை கணிசமாக அதிகரிக்கிறது, குறிப்பாக அண்ட்ராய்டு வகை கொழுப்பு திசு விநியோகம் (உள்ளுறுப்பு உடல் பருமன், “ஆப்பிள் வகை” உடல் பருமன், இடுப்பு சுற்றளவு துயரம் சுற்றளவு விகிதத்திற்கு> 0.9) மற்றும் கினோயிட் வகை கொழுப்பு திசு விநியோகத்துடன் ( உடல் பருமன் "பேரிக்காய் வகையால்", இடுப்பு சுற்றளவு இடுப்பு சுற்றளவுக்கு 4 கிலோ.
இன்சுலின் எதிர்ப்பு, வகை II நீரிழிவு நோய் மற்றும் கரோனரி இதய நோய் போன்ற பெரியவர்களின் வளர்ச்சியுடன் குறைந்த பிறப்பு எடையும் இருப்பதாக சமீபத்தில் நிரூபிக்கப்பட்டுள்ளது. பிறக்கும்போதே உடல் எடை குறைவதோடு, 1 வயதில் அது விதிமுறையை மீறுகிறது, அதிக ஆபத்து. வகை II நீரிழிவு நோயின் வளர்ச்சியில், பரம்பரை காரணிகள் மிக முக்கியமான பாத்திரத்தை வகிக்கின்றன, இது ஒரே இரட்டையர்களில் ஒரே நேரத்தில் வளர்ச்சியின் அதிக அதிர்வெண், நோயின் குடும்ப நிகழ்வுகளின் அதிக அதிர்வெண் மற்றும் சில தேசிய இனங்களில் அதிக நோயுற்ற தன்மை ஆகியவற்றால் வெளிப்படுகிறது. வகை II நீரிழிவு நோயின் வளர்ச்சியை ஏற்படுத்தும் புதிய மரபணு குறைபாடுகளை ஆராய்ச்சியாளர்கள் கண்டுபிடித்துள்ளனர், அவற்றில் சில கீழே விவரிக்கப்பட்டுள்ளன.
குழந்தைகளில் வகை II நீரிழிவு நோய் சில சிறிய தேசியங்களில் மற்றும் அரிதான பிறவி மோடி-நோய்க்குறிகளில் மட்டுமே விவரிக்கப்பட்டுள்ளது (கீழே காண்க). தற்போது, தொழில்மயமான நாடுகளில், வகை II நீரிழிவு நோய் கணிசமாக அதிகரித்துள்ளது: அமெரிக்காவில், இது குழந்தைகள் மற்றும் இளம் பருவத்தினரிடையே நீரிழிவு நோய்களில் 8-45% வரை உள்ளது, மேலும் தொடர்ந்து அதிகரித்து வருகிறது. பெரும்பாலும், 12-14 வயதுடைய இளம் பருவத்தினர் நோய்வாய்ப்படுகிறார்கள், முக்கியமாக பெண்கள், பொதுவாக உடல் பருமன், குறைந்த உடல் செயல்பாடு மற்றும் குடும்ப வரலாற்றில் வகை II நீரிழிவு நோய் ஆகியவற்றின் பின்னணியில் உள்ளனர்.இளம் பருமனான நோயாளிகளில், இன்சுலின் மூலம் சிகிச்சையளிக்கப்பட வேண்டிய லாடா வகையின் நீரிழிவு நோய் முதன்மையாக விலக்கப்படுகிறது. கூடுதலாக, இளம் வயதிலேயே வகை II நீரிழிவு நோயின் கிட்டத்தட்ட 25% வழக்குகள் MODY அல்லது பிற அரிய நோய்க்குறிகளின் கட்டமைப்பில் மரபணு குறைபாட்டால் ஏற்படுகின்றன. நீரிழிவு நோய் இன்சுலின் எதிர்ப்பால் கூட ஏற்படலாம். இன்சுலின் எதிர்ப்பின் சில அரிய வடிவங்களுடன், நூற்றுக்கணக்கான அல்லது ஆயிரக்கணக்கான யூனிட் இன்சுலின் நிர்வகிப்பது பயனற்றது. இத்தகைய நிலைமைகள் பொதுவாக லிபோடிஸ்ட்ரோபி, ஹைப்பர்லிபிடெமியா, அகாந்தோசிஸ் நிக்ரிக்கன்களுடன் இருக்கும். வகை ஒரு இன்சுலின் எதிர்ப்பு என்பது இன்சுலின் ஏற்பியில் உள்ள மரபணு குறைபாடுகள் அல்லது பிந்தைய ஏற்பி உள்விளைவு சமிக்ஞை வழிமுறைகள் காரணமாகும். வகை B இன்சுலின் எதிர்ப்பு இன்சுலின் ஏற்பிகளுக்கு ஆட்டோஆன்டிபாடிகளின் வளர்ச்சியால் ஏற்படுகிறது, மேலும் இது பெரும்பாலும் பிற தன்னுடல் தாக்க நோய்களுடன் இணைக்கப்படுகிறது, எடுத்துக்காட்டாக, முறையான லூபஸ் எரித்மாடோசஸ் (குறிப்பாக கருப்பு பெண்களில்). இந்த நீரிழிவு விருப்பங்களுக்கு சிகிச்சையளிப்பது மிகவும் கடினம்.
இந்த நோய் கணைய பி-உயிரணுக்களின் சுரப்பு செயல்பாட்டில் சரிவுக்கு வழிவகுக்கும் மரபணு குறைபாடுகளால் ஏற்படும் ஆட்டோசோமால் ஆதிக்கம் செலுத்தும் நோய்களின் ஒரு பன்முகத்தன்மை கொண்ட குழு ஆகும். நீரிழிவு நோயாளிகளில் சுமார் 5% பேருக்கு MODY நீரிழிவு நோய் ஏற்படுகிறது. இது ஒப்பீட்டளவில் சிறு வயதிலேயே வேறுபடுகிறது. நோயாளிக்கு இன்சுலின் தேவைப்படுகிறது, ஆனால், வகை 1 நீரிழிவு நோயாளிகளைப் போலல்லாமல், குறைந்த இன்சுலின் தேவை உள்ளது, வெற்றிகரமாக இழப்பீட்டை அடைகிறது. சி-பெப்டைட்டின் குறிகாட்டிகள் இயல்பானவை, கெட்டோஅசிடோசிஸ் இல்லை. இந்த நோய் "இடைநிலை" வகை நீரிழிவு நோய்க்கு நிபந்தனையுடன் காரணமாக இருக்கலாம்: இது வகை 1 மற்றும் வகை 2 நீரிழிவு நோயின் சிறப்பியல்புகளைக் கொண்டுள்ளது.
நீரிழிவு நோய்க்கான சிகிச்சையின் முக்கிய கொள்கைகள்:
2) தனிப்பட்ட உடல் செயல்பாடு,
3) சர்க்கரை குறைக்கும் மருந்துகள்:
ஆ) சர்க்கரை மாத்திரைகள், மருந்துகளை குறைத்தல்,
4) “நீரிழிவு பள்ளிகளில்” நோயாளி கல்வி.
உணவுமுறை. நீரிழிவு நோயாளிகளின் வாழ்நாள் முழுவதும் சிக்கலான சிகிச்சையை அடிப்படையாகக் கொண்ட உணவுதான் அடித்தளம். வகை 1 நீரிழிவு மற்றும் வகை 2 நீரிழிவு நோய்க்கான உணவு அணுகுமுறைகள் அடிப்படையில் வேறுபட்டவை. டி.எம் 2 இல், இது உணவு சிகிச்சையாகும், இதன் முக்கிய நோக்கம் உடல் எடையை இயல்பாக்குவது, இது டி.எம் 2 க்கான சிகிச்சையின் அடிப்படைக் கொள்கையாகும். டி.எம் 1 இல், கேள்வி வித்தியாசமாக முன்வைக்கப்படுகிறது: இந்த விஷயத்தில் உணவு என்பது உடலியல் இன்சுலின் சுரப்பை துல்லியமாக உருவகப்படுத்த இயலாமையுடன் தொடர்புடைய கட்டாய வரம்பாகும் . எனவே, இது டைப் 2 நீரிழிவு நோயைப் போலவே, உணவு மற்றும் வாழ்க்கை முறையிலும், இது நீரிழிவு நோய்க்கு உகந்த இழப்பீட்டைப் பராமரிக்க உதவுகிறது. வெறுமனே, தீவிர இன்சுலின் சிகிச்சையில் நோயாளியின் உணவு முற்றிலும் தாராளமயமாக்கப்பட்டதாக தோன்றுகிறது, அதாவது. அவர் ஒரு ஆரோக்கியமான நபரைப் போல சாப்பிடுகிறார் (அவர் என்ன விரும்புகிறார், அவர் விரும்பும்போது, எவ்வளவு விரும்புகிறார்). ஒரே வித்தியாசம் என்னவென்றால், அவர் தனக்கு இன்சுலின் ஊசி போடுகிறார், அளவைத் தேர்ந்தெடுப்பதில் தேர்ச்சி பெறுகிறார். எந்தவொரு இலட்சியத்தையும் போலவே, உணவின் முழுமையான தாராளமயமாக்கல் சாத்தியமற்றது மற்றும் நோயாளி சில கட்டுப்பாடுகளுக்கு இணங்க வேண்டிய கட்டாயத்தில் உள்ளார். நீரிழிவு நோயாளிகளுக்கு பரிந்துரைக்கப்பட்ட புரதங்கள், கொழுப்புகள் மற்றும் கார்போஹைட்ரேட்டுகளின் விகிதம் => 50%:
நர்சிங் செயல்முறை: சாரம், பொருள்
நீரிழிவு நோய்க்கு சிகிச்சையில், நோயாளியின் ஆரோக்கியத்தின் நிலை, மருத்துவரின் பரிந்துரைகளின் தரம் ஆகியவற்றைக் கண்காணிக்க ஒரு செவிலியர் நியமிக்கப்படுகிறார். ஒவ்வொரு நோயாளியும் ஒரு தனி நபராகக் கருதப்படுகிறார்கள், யாருக்கு ஒரு தனிப்பட்ட அணுகுமுறை பயன்படுத்தப்படுகிறது மற்றும் தனிப்பட்ட உதவி வழங்கப்படுகிறது. நீரிழிவு நோயில் செவிலியரின் பங்கு இது.
நர்சிங் செயல்முறையின் நிலைகள்
வகை 1 மற்றும் வகை 2 நீரிழிவு நோய்க்கான நர்சிங் பராமரிப்பு பல நிலைகளைக் கொண்டுள்ளது. இவை பின்வருமாறு:
- நோயாளியின் பரிசோதனை
- கண்டறிதல்,
- பராமரிப்பு திட்டமிடல்
- ஒரு பராமரிப்பு திட்டத்தை செயல்படுத்துதல்
- நோயாளியின் கவனிப்பின் தாக்கத்தை மதிப்பீடு செய்தல்.
நர்சிங் கவனிப்பின் செயல்பாட்டில், நோயாளியுடன் சேர்ந்து, மருத்துவரின் அனைத்து பரிந்துரைகளுக்கும் இணங்க நடவடிக்கைகளின் பட்டியலை செவிலியர் உருவாக்குகிறார்.சிகிச்சையானது நேர்மறையான விளைவைக் கொண்டுவருவதற்காக, நர்சிங் செயல்முறையின் முதல் கட்டங்களில், நோயாளியின் உடல்நலம், மருத்துவ கவனிப்பின் தேவை மற்றும் நோயாளியின் தங்களைக் கவனித்துக் கொள்ளும் திறன் பற்றிய அனைத்து முக்கிய தகவல்களையும் செவிலியர் கண்டுபிடிப்பார்.
நீரிழிவு நர்சிங் சவால்கள்
நர்சிங் கவனிப்பு நோயாளியின் விரைவான தழுவலை நோக்கமாகக் கொண்ட பல பணிகளை உள்ளடக்கியது. அவற்றில்:
- தற்போதைய சுகாதார பிரச்சினைகளிலிருந்து விடுபட விரிவான நடவடிக்கைகளை வழங்குதல்,
- எதிர்மறை நிலையை நீக்குதல், மன அழுத்தம்,
- சிக்கல்களைத் தடுக்கும்.
மருத்துவ பரிசோதனை, குறிக்கோள்கள் மற்றும் குறிக்கோள்கள் மற்றும் நோயாளி, அவரது உறவினர்களிடமிருந்து வந்த புகார்கள் ஆகியவற்றின் அடிப்படையில், நர்சிங் செயல்முறையின் விரிவான வரைபடம் தொகுக்கப்பட்டுள்ளது.
நோயாளி இரத்த சர்க்கரை மற்றும் சிறுநீரின் மீது சுய கட்டுப்பாட்டு விதிகளை கற்றுக்கொள்கிறார். ஒரு செவிலியர் இன்சுலின் நிர்வாகத்தை கற்றுக்கொடுக்கிறார், அளவை சரிசெய்ய உதவுகிறார்
நீரிழிவு நோயின் சிக்கல்களைத் தடுப்பதில் துணை மருத்துவரின் பங்கு நீரிழிவு நோயிலிருந்து எழும் நோய்களைத் தடுப்பது, கடுமையான சுவாச நோய்த்தொற்றுகளின் போது சுகாதார நிலையில் ஏற்படும் மாற்றங்களைத் தடுப்பது, ஆண்டின் பருவத்தை மாற்றுவது மற்றும் பலவற்றில் உள்ளது. நீரிழிவு நோயின் அவசர நிலைமைகளின் காரணங்களை நோயாளிக்கு விளக்கி, துணை மருத்துவமும் மோசமடைவதை எவ்வாறு தடுப்பது மற்றும் அதன் வளர்ச்சியில் என்ன நடவடிக்கைகள் எடுக்கப்படுகின்றன என்பதையும் விளக்க வேண்டும்.
சிகிச்சையின் செயல்பாட்டில், நீரிழிவு நோய்க்கான நர்சிங் செயல்முறையின் வரைபடம் தொகுக்கப்படுகிறது. இதில் பின்வருவன அடங்கும்:
- நோயின் போக்கின் அம்சங்களை முழுமையாக தீர்மானிக்க நோயாளியை பரிசோதித்தல். ஒரு தனிப்பட்ட மருத்துவ வரலாறு தொகுக்கப்பட்டுள்ளது, இதில் அனைத்து பகுப்பாய்வுகளும், அவதானிப்புகளும் முடிவுகளும் சுகாதார காரணங்களுக்காக செய்யப்படுகின்றன.
- வெளிப்படையான சிக்கல்களைக் கண்டறிதல், அத்துடன் நீரிழிவு வளர்ச்சியின் விளைவாக ஏற்படக்கூடிய சந்தேகத்திற்கிடமான பிரச்சினைகள். உடல்நலம் மற்றும் உயிருக்கு ஆபத்தான ஆபத்தான அறிகுறிகளின் வெளிப்பாடு குறித்து நோயாளிக்கு எச்சரிக்கப்படுகிறது. நீரிழிவு சிகிச்சையை சிக்கலாக்கும் நோய்கள் நிறுவப்பட்டுள்ளன. நோயாளி, உறவினர்களுடன் தடுப்பு மற்றும் உளவியல் நடவடிக்கைகள் மேற்கொள்ளப்படுகின்றன.
- நோயாளியைப் பற்றி சேகரிக்கப்பட்ட தகவல்களை முறைப்படுத்துதல், அதன் அடிப்படையில் செவிலியர் நோயாளிக்கு உதவ இலக்குகளையும் குறிக்கோள்களையும் அமைக்கிறார். அனைத்து நடவடிக்கைகளும் நோயாளியின் அட்டையில் உள்ளிடப்பட்டுள்ளன. நர்சிங் செயல்முறையைப் பொறுத்தது. என்ன பிரச்சினைகள் அடையாளம் காணப்பட்டு தீர்க்கப்பட்டன.
இன்சுலின் பயன்பாட்டின் அம்சங்கள்
ஒரு செவிலியரின் முக்கியமான பணிகளில் ஒன்று இன்சுலின் தயாரிப்பை சரியாக நிர்வகிப்பது, அத்துடன் மருத்துவரால் நிறுவப்பட்ட அளவின் படி நோயாளியை சுயாதீனமாக நடைமுறைப்படுத்த கற்றுக்கொடுப்பது. செவிலியர் மற்றும் நோயாளி பின்வரும் நடவடிக்கைகளை கவனிக்க வேண்டும்:
- மருத்துவர் பரிந்துரைக்கும் மருந்தின் அளவையும் நேரத்தையும் சரியாக கவனிக்கவும்.
- மருந்துக்கான வழிமுறைகளைப் படிக்க மறக்காதீர்கள்.
- மருந்து நிர்வகித்த 30 நிமிடங்களுக்குள் நோயாளி உணவை எடுத்துக்கொள்வதை உறுதி செய்யுங்கள்.
- நிர்வாகத்திற்கு முன் இன்சுலின் இடைநீக்கத்தை அசைக்கவும்.
- சில சந்தர்ப்பங்களில், மருந்துகள் ஒரே நேரத்தில் பயன்படுத்தப்பட வேண்டும், ஆனால் எளிய இன்சுலின் பிணைப்பு ஆபத்து காரணமாக அவற்றை ஒரு சிரிஞ்சில் கலக்க பரிந்துரைக்கப்படவில்லை.
- மலட்டுத்தன்மையின் விதிகளுக்கு இணங்க, நீங்கள் ஊசி தளத்தை மசாஜ் செய்ய முடியாது.
நீரிழிவு நோயாளிகளுக்கு நர்சிங் கவனிப்புக்கு அதிக பொறுப்பு தேவை. இது சிக்கல்களின் அதிக ஆபத்து, ஒவ்வாமை எதிர்வினை, லிபோடிஸ்ட்ரோபி, லிபோஹைபர்டிராபி, அத்துடன் இரத்தச் சர்க்கரைக் குறைவு ஆகியவற்றுடன் தொடர்புடையது. ஒரு குழந்தை வியர்வை, பசி, தலைச்சுற்றல் மற்றும் பிற அறிகுறிகளை அனுபவிக்கலாம். உடல்நலக் கோளாறுகள், உடல்நலம் மோசமடைதல் குறித்து சரியான நேரத்தில் புகாரளிக்க குழந்தைக்கு கற்பிக்க வேண்டியது அவசியம்.
நீரிழிவு பராமரிப்பு செவிலியர் பராமரிப்பு
சிகிச்சையின் நியமனத்துடன் நர்சிங் உடனடியாக தொடங்குகிறது. செவிலியர் நிறுவ வேண்டும்:
- இன்சுலின் கடைசி நிர்வாகம், முன்னர் சிகிச்சை மேற்கொள்ளப்பட்டதா, என்ன மருந்துகள் எடுக்கப்படுகின்றன, அவற்றின் அளவு.
- உணவின் நோக்கம்.
- மீட்டரைப் பயன்படுத்தக் கற்றுக்கொள்வது.
- இன்சுலின் நிர்வாகத்தின் முறையைச் சரிபார்க்கிறது, சரிசெய்தல்.
- சிக்கல்களின் எச்சரிக்கை.
குழந்தைகள், ஓய்வூதியம் பெறுவோர், உறவினர்கள் அல்லது பெற்றோருடன் கலந்தாலோசிப்பது கட்டாயமாகும்.
கூடுதலாக, நீரிழிவு நோயாளிகளுக்கு நர்சிங் கவனிப்பின் அம்சங்கள் பின்வரும் நடவடிக்கைகளை உள்ளடக்குகின்றன:
- பொது ஆய்வு. நோயாளியின் நிலையில் ஏற்படும் மாற்றங்களுக்கு கவனம் செலுத்துங்கள், இது குறித்து மருத்துவரை எச்சரிக்கவும்.
- தோல், சளி சவ்வுகளின் முழுமையான பரிசோதனை.
- உடல் வெப்பநிலை, சுவாசம், துடிப்பு வீதம், மருத்துவத்திற்கு முந்தைய பரிசோதனை.
பரிசோதனையின் முடிவில், செவிலியர் நோயின் நர்சிங் வரலாற்றைத் தொகுக்கிறார், அங்கு நீரிழிவு நோய் தொடர்பாக சுகாதார பிரச்சினைகள் பதிவு செய்யப்படுகின்றன. கூடுதலாக, நியூரோசிஸின் தோற்றம், பிற நோயியல், சுய சேவைக்கான சாத்தியம் மற்றும் பல பற்றிய தகவல்கள். எதிர்காலத்தில் சாத்தியமான சிக்கல்கள் தவறாமல் நிறுவப்படுகின்றன.
நோயைப் பற்றிய அறிவு இல்லாததை உருவாக்குதல்
புதிதாக கண்டறியப்பட்ட சுய கட்டுப்பாட்டு நுட்பத்துடன் ஒரு நோயாளிக்கு கற்பிப்பது மிகவும் முக்கியம். நீரிழிவு நோய்க்கான காரணங்களை விளக்கவும், நோய் காரணமாக ஏற்படக்கூடிய கோளாறுகளைக் குறிக்கவும், கவனிப்பு, சுகாதாரம் போன்ற அம்சங்களைத் தீர்மானிக்கவும் செவிலியர் கடமைப்பட்டிருக்கிறார். மருத்துவரால் நிர்ணயிக்கப்பட்ட அனைத்து தேவைகளுக்கும் இணங்க நோயாளியை நம்புங்கள்.
நீரிழிவு நோயாளி கற்றுக் கொள்ளும் முதல் திறன் இரத்த சர்க்கரை மற்றும் சிறுநீரின் கட்டுப்பாடு மற்றும் இன்சுலின் நிர்வாக முறைகள் ஆகும். மருந்தை நிர்வகிக்கும் திறனுடன் கூடுதலாக, நோயாளி கண்டிப்பாக:
- இன்சுலின் விளைவுகளை புரிந்து கொள்ளுங்கள்
- சாத்தியமான சிக்கல்களைப் பற்றி அறிய
- உடலில் இன்சுலின் நிர்வாகத்தின் இடங்களை அறிந்து கொள்ளுங்கள்,
- அளவை நீங்களே சரிசெய்ய முடியும்.
நீரிழிவு நோயால் பாதிக்கப்பட்ட குழந்தைகளுக்கு நர்சிங் கவனிப்பு என்பது குழந்தையுடன் மட்டுமல்லாமல், பெற்றோரிடமும் பேசுவது, சுய கட்டுப்பாட்டு திறன்களை அவர்களுக்குக் கற்பித்தல் மற்றும் விரைவாக உதவும் திறன் ஆகியவற்றை உள்ளடக்கியது. எடுக்கப்பட்ட நடவடிக்கைகள், நோயாளியின் நிலையில் ஏற்படும் மாற்றங்கள் குறித்து செவிலியர் தொடர்ந்து மருத்துவரிடம் தெரிவிக்கிறார்.