ட்ரெசிபா இன்சுலின் - ஒரு புதிய நீரிழிவு சிகிச்சை
டைப் 1 நீரிழிவு நோயாளிகள் அனைவரும், அதே போல் டைப் 2 நீரிழிவு நோயாளிகளும் பேஸ்லைன் போலஸ் இன்சுலின் சிகிச்சையைப் பயன்படுத்துகின்றனர். இதன் பொருள் அவர்கள் நீண்ட (பாசல்) இன்சுலின் (லாண்டஸ், லெவெமிர், ட்ரெஷிபா, என்.பி.எச், முதலியன) ஊசி போடுகிறார்கள், இது உணவுக்கு இடையில் நம் உடலில் தொகுக்கப்பட்ட குளுக்கோஸுக்கு அவசியமானது, அத்துடன் குறுகிய ஊசி மருந்துகளும் (ஆக்ட்ராபிட் என்.எம், ஹுமுலின் ஆர் , இன்சுமன் ரேபிட்) அல்லது அல்ட்ராஷார்ட் இன்சுலின் (ஹுமலாக், நோவோராபிட், அப்பிட்ரா), அதாவது, உணவோடு நாம் பெறும் குளுக்கோஸின் அளவைக் குறைக்கத் தேவையான போலஸ் (படம் 1). இன்சுலின் விசையியக்கக் குழாய்களில், இந்த இரண்டு செயல்பாடுகளும் அல்ட்ராஷார்ட் இன்சுலின் மூலம் செய்யப்படுகின்றன.

படம் 1 அடிப்படை-போலஸ் இன்சுலின் சிகிச்சை
இன்சுலின் தினசரி அளவைக் கணக்கிடுவது மற்றும் இன்சுலின் அடிப்படை அளவு பற்றி கட்டுரையில் விரிவாக விவரிக்கப்பட்டுள்ளது "இன்சுலின் அடிப்படை அளவைக் கணக்கிடுதல். " இந்த கட்டுரையின் கட்டமைப்பில், போலஸ் இன்சுலின் அளவைக் கணக்கிடுவதில் மட்டுமே கவனம் செலுத்துவோம்.
இன்சுலின் தினசரி டோஸில் சுமார் 50-70% ஒரு போலஸ் இன்சுலினிலும், 30-50% அடித்தளத்திலும் இருக்க வேண்டும் என்பதை நினைவில் கொள்வது அவசியம். உங்கள் அடித்தள (நீண்ட) இன்சுலின் அளவு தவறாக தேர்ந்தெடுக்கப்பட்டால், கீழே விவரிக்கப்பட்டுள்ள கணக்கீட்டு முறை இரத்த குளுக்கோஸைக் கட்டுப்படுத்துவதில் கூடுதல் நன்மைகளைத் தராது என்பதில் நான் உங்கள் கவனத்தை ஈர்க்கிறேன். பாசல் இன்சுலின் திருத்தத்துடன் தொடங்க பரிந்துரைக்கிறோம்.
போலஸ் இன்சுலின் திரும்பவும்.
போலஸ் இன்சுலின் டோஸ் = குளுக்கோஸ் திருத்தத்திற்கான இன்சுலின் + உணவுக்கு இன்சுலின் (எக்ஸ்இ)
ஒவ்வொரு உருப்படியையும் இன்னும் விரிவாக ஆராய்வோம்.
1. குளுக்கோஸ் திருத்தத்திற்கான இன்சுலின்
உங்கள் குளுக்கோஸ் அளவை நீங்கள் அளவிட்டால், அது உங்கள் உட்சுரப்பியல் நிபுணரால் பரிந்துரைக்கப்பட்ட இலக்கு மதிப்புகளை விட அதிகமாக இருந்தால், உங்கள் இரத்த குளுக்கோஸ் அளவைக் குறைக்க நீங்கள் ஒரு குறிப்பிட்ட அளவு இன்சுலின் உள்ளிட வேண்டும்.
குளுக்கோஸ் திருத்தத்திற்கான இன்சுலின் அளவைக் கணக்கிட, நீங்கள் தெரிந்து கொள்ள வேண்டும்:
- இந்த நேரத்தில் இரத்த குளுக்கோஸ் அளவு
- உங்கள் இலக்கு குளுக்கோஸ் மதிப்புகள் (அவற்றை உங்கள் உட்சுரப்பியல் நிபுணரிடமிருந்து கண்டுபிடித்து / அல்லது கணக்கிடலாம் கால்குலேட்டர்)
உணர்திறன் குணகம் எத்தனை mmol / L 1 யூனிட் இன்சுலின் இரத்த குளுக்கோஸைக் குறைக்கிறது என்பதைக் காட்டுகிறது. உணர்திறன் குணகம் (ஐ.எஸ்.எஃப்) கணக்கிட, "விதி 100" பயன்படுத்தப்படுகிறது, 100 இன்சுலின் டெய்லி டோஸ் (எஸ்.டி.ஐ) ஆக பிரிக்கப்பட்டுள்ளது.
உணர்திறன் குணகம் (சி.என்., ஐ.எஸ்.எஃப்) = 100 / எல்.ஈ.டி.
உதாரணம்: SDI = 39 ED / day, பின்னர் உணர்திறன் குணகம் = 100/39 = 2.5 என்று வைத்துக்கொள்வோம்
கொள்கையளவில், நீங்கள் ஒரு நாள் முழுவதும் ஒரு உணர்திறன் குணகத்தை விடலாம். ஆனால் பெரும்பாலும், நமது உடலியல் மற்றும் கான்ட்ரா-ஹார்மோன் ஹார்மோன்களின் உற்பத்தி நேரத்தை கணக்கில் எடுத்துக் கொண்டால், காலையில் இன்சுலின் உணர்திறன் மாலை நேரத்தை விட மோசமானது. அதாவது, காலையில் நம் உடலுக்கு மாலையை விட அதிக இன்சுலின் தேவைப்படுகிறது. எங்கள் தரவின் அடிப்படையில் எடுத்துக்காட்டு, பின்னர் நாங்கள் பரிந்துரைக்கிறோம்:
- குணகத்தை காலையில் 2.0 ஆகக் குறைக்கவும்,
- மதியம் 2.5 இல் குணகத்தை விட்டு விடுங்கள்,
- மாலை, 3.0 ஆக அதிகரிக்கவும்.
இப்போது இன்சுலின் அளவைக் கணக்கிடுங்கள் குளுக்கோஸ் திருத்தம்:
குளுக்கோஸ் திருத்தம் இன்சுலின் = (தற்போதைய குளுக்கோஸ் இலக்கு மதிப்பு) / உணர்திறன் குணகம்
உதாரணம்: வகை 1 நீரிழிவு நோயாளி, 2.5 இன் உணர்திறன் குணகம் (மேலே கணக்கிடப்பட்டது), இலக்கு குளுக்கோஸ் மதிப்புகள் 6 முதல் 8 மிமீல் / எல் வரை, இந்த நேரத்தில் இரத்த குளுக்கோஸ் அளவு 12 மிமீல் / எல்.
முதலில், இலக்கு மதிப்பை தீர்மானிக்கவும். எங்களுக்கு 6 முதல் 8 மிமீல் / எல் வரை இடைவெளி உள்ளது. எனவே சூத்திரத்தின் பொருள் என்ன? பெரும்பாலும், இரண்டு மதிப்புகளின் எண்கணித சராசரியை எடுத்துக் கொள்ளுங்கள். அதாவது, எங்கள் எடுத்துக்காட்டில் (6 + 8) / 2 = 7.
குளுக்கோஸ் திருத்தத்திற்கான இன்சுலின் = (12-7) / 2.5 = 2 PIECES
2. உணவுக்கான இன்சுலின் (XE இல்)
உணவுடன் வரும் கார்போஹைட்ரேட்டுகளை மறைக்க நீங்கள் நுழைய வேண்டிய இன்சுலின் அளவு இதுவாகும்.
உணவுக்கான இன்சுலின் அளவைக் கணக்கிட, நீங்கள் தெரிந்து கொள்ள வேண்டும்:
- நீங்கள் எத்தனை ரொட்டி அலகுகள் அல்லது கிராம் கார்போஹைட்ரேட்டுகளை சாப்பிடப் போகிறீர்கள், நம் நாட்டில் 1XE = 12 கிராம் கார்போஹைட்ரேட்டுகள் (உலகில் 1XE 10-15 கிராம் ஹைட்ரோகார்பன்களுடன் ஒத்திருக்கிறது)
- இன்சுலின் / கார்போஹைட்ரேட்டுகளின் விகிதம் (அல்லது கார்போஹைட்ரேட் விகிதம்).
இன்சுலின் / கார்போஹைட்ரேட்டுகளின் விகிதம் (அல்லது கார்போஹைட்ரேட் விகிதம்) 1 யூனிட் இன்சுலின் எத்தனை கிராம் கார்போஹைட்ரேட்டுகளை உள்ளடக்கியது என்பதைக் காட்டுகிறது. கணக்கீட்டிற்கு, "விதி 450" அல்லது "500" பயன்படுத்தப்படுகிறது. எங்கள் நடைமுறையில், நாங்கள் "விதி 500" ஐப் பயன்படுத்துகிறோம். அதாவது, இன்சுலின் தினசரி அளவால் 500 பிரிக்கப்படுகிறது.
இன்சுலின் / கார்போஹைட்ரேட்டுகளின் விகிதம் = 500 / எல்.ஈ.டி.
எங்கள் பக்கம் திரும்புகிறது எடுத்துக்காட்டுஅங்கு SDI = 39 ED / day
இன்சுலின் / கார்போஹைட்ரேட் விகிதம் = 500/39 = 12.8
அதாவது, 1 யூனிட் இன்சுலின் 12.8 கிராம் கார்போஹைட்ரேட்டுகளை உள்ளடக்கியது, இது 1 எக்ஸ்இக்கு ஒத்திருக்கிறது. எனவே, இன்சுலின் கார்போஹைட்ரேட்டுகளின் விகிதம் 1ED: 1XE
நீங்கள் ஒரு இன்சுலின் / கார்போஹைட்ரேட் விகிதத்தை நாள் முழுவதும் வைத்திருக்கலாம். ஆனால், உடலியல் அடிப்படையில், மாலையை விட காலையில் அதிக இன்சுலின் தேவைப்படுகிறது என்ற உண்மையின் அடிப்படையில், காலையில் இன்ஸ் / கோண விகிதத்தை அதிகரிக்கவும், மாலையில் அதைக் குறைக்கவும் பரிந்துரைக்கிறோம்.
எங்கள் அடிப்படையில் எடுத்துக்காட்டுநாங்கள் பரிந்துரைக்கிறோம்:
- காலையில் இன்சுலின் அளவை 1 XE ஆக அதிகரிக்கவும், அதாவது 1.5 PIECES: 1 XE
- பிற்பகலில் 1ED: 1XE ஐ விடுங்கள்
- மாலையில் 1ED: 1XE ஐ விட்டு விடுங்கள்
இப்போது ஒரு உணவுக்கு இன்சுலின் அளவைக் கணக்கிடுவோம்
உணவுக்கு இன்சுலின் அளவு = இன்ஸ் / கோண விகிதம் * எக்ஸ்இ அளவு
எடுத்துக்காட்டு: மதிய உணவில், ஒரு நபர் 4 XE சாப்பிடப் போகிறார், மேலும் அவரது இன்சுலின் / கார்போஹைட்ரேட் விகிதம் 1: 1 ஆகும்.
உணவுக்கு இன்சுலின் அளவு = 1 × 4XE = 4ED
3. போலஸ் இன்சுலின் மொத்த அளவைக் கணக்கிடுங்கள்
மேலே கூறியது போல
போலஸ் இன்சுலின் டோஸ் = குளுக்கோஸ் லெவலை சரிசெய்வதில் இன்சுலின் + உணவில் இன்சுலின் (XE இல்)
எங்கள் அடிப்படையில் எடுத்துக்காட்டுஅது மாறிவிடும்
போலஸ் இன்சுலின் அளவு = (12-7) / 2.5 + 1 × 4XE = 2ED + 4 ED = 6ED
நிச்சயமாக, முதல் பார்வையில், இந்த கணக்கீடு முறை உங்களுக்கு சிக்கலானதாகவும் கடினமானதாகவும் தோன்றலாம். விஷயம் நடைமுறையில் உள்ளது, போலஸ் இன்சுலின் அளவைக் கணக்கிடுவதை தன்னியக்கவாதத்திற்கு கொண்டு வருவதற்கு தொடர்ந்து கருத்தில் கொள்வது அவசியம்.
முடிவில், உங்கள் தினசரி இன்சுலின் அளவை அடிப்படையாகக் கொண்ட கணிதக் கணக்கீட்டின் விளைவாக மேற்கண்ட தரவு என்பதை நான் நினைவுபடுத்த விரும்புகிறேன். அவர்கள் உங்களுக்காக சரியானவர்களாக இருக்க வேண்டும் என்று இது அர்த்தப்படுத்துவதில்லை. பெரும்பாலும், பயன்பாட்டின் போது, நீரிழிவு நோயின் கட்டுப்பாட்டை மேம்படுத்துவதற்காக எங்கு, எந்த குணகம் அதிகரிக்கலாம் அல்லது குறைக்கலாம் என்பதை நீங்கள் புரிந்துகொள்வீர்கள். இந்த கணக்கீடுகளின் போக்கில், நீங்கள் எண்களைப் பெறுவீர்கள் நீங்கள் செல்லவும்அனுபவ ரீதியாக இன்சுலின் அளவைத் தேர்ந்தெடுப்பதை விட.
இந்த கட்டுரை உங்களுக்கு பயனுள்ளதாக இருக்கும் என்று நம்புகிறோம். இன்சுலின் அளவையும் நிலையான குளுக்கோஸ் அளவையும் கணக்கிடுவதில் நீங்கள் வெற்றிபெற விரும்புகிறோம்!
ட்ரெசிபா பற்றிய பொதுவான தகவல்கள்
மருந்தின் செயலில் உள்ள பொருள் இன்சுலின் டெக்லுடெக் (இன்சுலின் டெக்லுடெக்) ஆகும். அதாவது, நீங்கள் ஏற்கனவே யூகித்தபடி, ட்ரெசிபா என்பது மருந்து கொடுக்க நிறுவனம் முடிவு செய்த வர்த்தக பெயர்.
லாண்டஸ், லெவெமிர் அல்லது நோவோராபிட் மற்றும் அப்பிட்ரா என்ற இன்சுலின்களைப் போலவே, இந்த மருந்தும் மனித இன்சுலின் அனலாக் ஆகும். சாக்கரோமைசஸ் செரிவிசியா திரிபு சம்பந்தப்பட்ட மறுசீரமைப்பு டி.என்.ஏ உயிரி தொழில்நுட்பங்களைப் பயன்படுத்துவதன் மூலமும், மனித இன்சுலின் மூலக்கூறு கட்டமைப்பை மாற்றியமைப்பதன் மூலமும் விஞ்ஞானிகள் மருந்துக்கு தனித்துவமான பண்புகளை வழங்க முடிந்தது.
ஆரம்பத்தில் இரண்டாவது வகை நீரிழிவு நோயாளிகளுக்கு மட்டுமே இந்த மருந்தைப் பயன்படுத்த திட்டமிடப்பட்டதாக தகவல்கள் உள்ளன. இருப்பினும், இன்றுவரை, இரண்டாவது மற்றும் முதல் வகை நீரிழிவு நோயாளிகள் இந்த புதிய இன்சுலின் அனலாக்ஸின் தினசரி ஊசி மருந்துகளுக்கு எளிதாக மாறலாம்.
டெக்லுடெக்கின் பணியின் கொள்கை, தோலடி உட்செலுத்தலுக்குப் பிறகு மருந்துகளின் மூலக்கூறுகளை மல்டிஹெக்ஸாமர்களாக (பெரிய மூலக்கூறுகளாக) இணைப்பது, இது ஒரு வகையான இன்சுலின் டிப்போவை உருவாக்குகிறது. பின்னர், இன்சுலின் மிகச்சிறிய அளவு டிப்போவிலிருந்து பிரிக்கப்படுகிறது, இது ட்ரெஷிபாவின் நீடித்த விளைவை அடைய பங்களிக்கிறது.
முக்கியமானது! மற்ற இன்சுலின் தயாரிப்புகளுடன் ஒப்பிடும்போது மருந்துக்கு ஒரு நன்மை உண்டு, மற்றும் ஒப்புமைகளுடனும், இரத்தச் சர்க்கரைக் குறைவின் குறைவான நிகழ்வு. உற்பத்தியாளர்களின் கூற்றுப்படி, ட்ரெசிப் இன்சுலினுடன் ஏற்றுக்கொள்ளக்கூடிய அளவிலான சிகிச்சையின் போது இரத்தச் சர்க்கரைக் குறைவு நடைமுறையில் கவனிக்கப்படவில்லை.
நீரிழிவு நோயாளிகளுக்கு அடிக்கடி இரத்தச் சர்க்கரைக் குறைவு மிகவும் ஆபத்தானது, மேலும் நோயின் போக்கை கணிசமாக மோசமாக்குகிறது என்பதால், இது ஒரு முக்கியமான விடயமாகும். நீரிழிவு நோய்க்கான இரத்தச் சர்க்கரைக் குறைவின் ஆபத்து பற்றி இங்கே படிக்கலாம்.

பல ஆண்டுகளாக நான் DIABETES இன் சிக்கலைப் படித்து வருகிறேன். பலர் இறக்கும் போது அது பயமாக இருக்கிறது, மேலும் நீரிழிவு காரணமாக இன்னும் முடக்கப்பட்டுள்ளது.
நற்செய்தியைச் சொல்ல நான் அவசரப்படுகிறேன் - ரஷ்ய மருத்துவ அறிவியல் அகாடமியின் உட்சுரப்பியல் ஆராய்ச்சி மையம் நீரிழிவு நோயை முழுமையாக குணப்படுத்தும் ஒரு மருந்தை உருவாக்க முடிந்தது. இந்த நேரத்தில், இந்த மருந்தின் செயல்திறன் 100% ஐ நெருங்குகிறது.
மற்றொரு நல்ல செய்தி: மருந்தின் முழு செலவையும் ஈடுசெய்யும் ஒரு சிறப்பு திட்டத்தை சுகாதார அமைச்சகம் பெற்றுள்ளது. ரஷ்யா மற்றும் சிஐஎஸ் நாடுகளில் நீரிழிவு நோயாளிகள் க்கு ஜூலை 6 ஒரு தீர்வைப் பெறலாம் - இலவச!
ட்ரெசிப் இன்சுலின் மற்றொரு நன்மை: பகலில் கிளைசெமிக் அளவுகளில் குறைந்த மாறுபாடு. அதாவது, டெக்லூடெக் இன்சுலின் உடனான சிகிச்சையின் போது, சர்க்கரை அளவுகள் நாள் முழுவதும் ஒப்பீட்டளவில் நிலையான மட்டத்தில் பராமரிக்கப்படுகின்றன, இது ஒரு கணிசமான நன்மை.
உண்மையில், முதல் மற்றும் இரண்டாவது வகை கொண்ட நீரிழிவு நோயாளிகளின் ஆரோக்கியத்திற்கு திடீர் தாவல்கள் மிகவும் ஆபத்தானவை. மேலே உள்ள இரண்டிலிருந்து வரும் மூன்றாவது நன்மை ஒரு சிறந்த இலக்கை அடைவதாகும். வேறு வார்த்தைகளில் கூறுவதானால், கிளைசீமியாவின் மட்டத்தில் குறைந்த மாறுபாடு இருப்பதால், டாக்டர்களுக்கு அதிக உகந்த சிகிச்சை இலக்குகளை நிர்ணயிக்க வாய்ப்பு வழங்கப்படுகிறது.
எச்சரிக்கை: அதாவது, ஒரு நோயாளிக்கு, இரத்தத்தில் உண்ணும் சர்க்கரையின் சராசரி மதிப்புகள் 9 மிமீல் / எல் ஆகும். மற்ற இன்சுலின் தயாரிப்புகளுடன் சிகிச்சையளிக்கும் போது, சர்க்கரைகளின் குறிப்பிடத்தக்க மாறுபாட்டைக் கருத்தில் கொண்டு, மருத்துவர் சாதனையின் இலக்கை 6 ஆக நிர்ணயிக்க முடியாது, மேலும் 5.5 மிமீல் / எல் என்ற அளவில், இந்த மதிப்புகளை எட்டும்போது, சர்க்கரை காலம் 4 அல்லது 3 க்குக் கீழே கூட குறையும்! ஏற்றுக்கொள்ள முடியாதது என்ன!
ட்ரெசிப் இன்சுலினுடன் சிகிச்சையளிக்கும் போது, மிகவும் உகந்த சிகிச்சை இலக்குகளை நிர்ணயிக்க முடியும் (மருந்தின் மாறுபாடு முக்கியமற்றது என்பதால்), நீரிழிவு நோய்க்கு சிறந்த இழப்பீட்டை அடையலாம், இதனால் உங்கள் நோயாளிகளின் கால அளவையும் தரத்தையும் நீட்டிக்க முடியும்.

47 வயதில், எனக்கு டைப் 2 நீரிழிவு நோய் இருப்பது கண்டறியப்பட்டது. சில வாரங்களில் நான் கிட்டத்தட்ட 15 கிலோவைப் பெற்றேன். நிலையான சோர்வு, மயக்கம், பலவீனம் உணர்வு, பார்வை உட்காரத் தொடங்கியது.
எனக்கு 55 வயதாகும்போது, நான் ஏற்கனவே இன்சுலின் மூலம் என்னை குத்திக்கொண்டிருந்தேன், எல்லாம் மிகவும் மோசமாக இருந்தது. நோய் தொடர்ந்து வளர்ச்சியடைந்தது, அவ்வப்போது வலிப்புத்தாக்கங்கள் தொடங்கியது, ஆம்புலன்ஸ் உண்மையில் அடுத்த உலகத்திலிருந்து என்னைத் திருப்பியது. இந்த நேரம் கடைசியாக இருக்கும் என்று நான் நினைத்தேன்.
என் மகள் இணையத்தில் ஒரு கட்டுரையைப் படிக்க அனுமதித்தபோது எல்லாம் மாறிவிட்டது. நான் அவளுக்கு எவ்வளவு நன்றியுள்ளவனாக இருக்கிறேன் என்று உங்களால் கற்பனை செய்து பார்க்க முடியாது. குணப்படுத்த முடியாததாகக் கூறப்படும் நீரிழிவு நோயிலிருந்து முற்றிலும் விடுபட இந்த கட்டுரை எனக்கு உதவியது. கடந்த 2 ஆண்டுகளில் நான் அதிகமாக நகர ஆரம்பித்தேன், வசந்த காலத்திலும் கோடைகாலத்திலும் நான் ஒவ்வொரு நாளும் நாட்டிற்குச் சென்று, தக்காளி பயிரிட்டு சந்தையில் விற்பனை செய்கிறேன். எல்லாவற்றையும் நான் எப்படி வைத்திருக்கிறேன் என்று என் அத்தைகள் ஆச்சரியப்படுகிறார்கள், இவ்வளவு வலிமையும் ஆற்றலும் எங்கிருந்து வருகிறது, எனக்கு இன்னும் 66 வயது என்று அவர்கள் நம்ப மாட்டார்கள்.
யார் நீண்ட, சுறுசுறுப்பான வாழ்க்கையை வாழ விரும்புகிறார்கள், இந்த பயங்கரமான நோயை என்றென்றும் மறந்துவிட விரும்புகிறார்கள், 5 நிமிடங்கள் எடுத்து இந்த கட்டுரையைப் படியுங்கள்.
துரதிர்ஷ்டவசமாக, ட்ரெசிபா இன்சுலின் 18 வயதிற்குட்பட்ட நோயாளிகளுக்கும், நர்சிங் மற்றும் கர்ப்பிணிப் பெண்களுக்கும் முரணாக உள்ளது. நரம்பு ஊசி வடிவில் மருந்தைப் பயன்படுத்துவதும் தடைசெய்யப்பட்டுள்ளது. நிர்வாகத்தின் ஒரே வழி தோலடி ஊசி. இன்சுலின் காலம் 40 மணி நேரத்திற்கும் மேலாகும்.
அறிவுரை! இது நல்லதா அல்லது கெட்டதா என்பது இன்னும் தெளிவாகத் தெரியவில்லை, இருப்பினும் உற்பத்தியாளர்கள் இந்த புள்ளியை மருந்துக்கு ஒரு பிளஸ் என்று கூறுகிறார்கள், மேலும் ஒவ்வொரு நாளும் ஒரே நேரத்தில் ஊசி போட பரிந்துரைக்கின்றனர். ஒவ்வொரு நாளும் ஊசி போடுவது நல்லதல்ல, ஏனென்றால், முதலாவதாக, இந்த இன்சுலின் வெறுமனே இரண்டு நாட்களையும் எட்டாது, இரண்டாவதாக, இணக்கம் மோசமடையும், நோயாளிகள் இன்று ஒரு ஊசி கொடுத்தால் குழப்பமடையக்கூடும் அல்லது அது நேற்றுதான்.
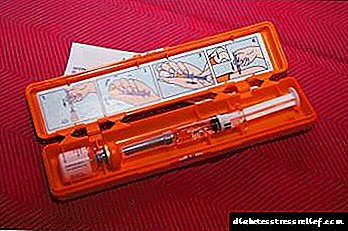
நோவோபன் சிரிஞ்ச் பேனாக்களில் (ட்ரெசிபா பென்ஃபில்), அதே போல் ஆயத்த செலவழிப்பு சிரிஞ்ச் பேனாக்கள் (ட்ரெசிபா ஃப்ளெக்ஸ் டச்) வடிவத்திலும் இந்த மருந்து தயாரிக்கப்படுகிறது, இது பெயர் குறிப்பிடுவதுபோல், அனைத்து இன்சுலினையும் பயன்படுத்திய பின் நிராகரிக்கப்பட வேண்டும், மேலும் வாங்கவும் புதிய ஃப்ளெக்ஸ் டச்.
அளவு: 3 மில்லியில் 200 மற்றும் 100 அலகுகள். ட்ரெசிபா இன்சுலின் எவ்வாறு நிர்வகிப்பது? மேலே குறிப்பிட்டுள்ளபடி, ட்ரெசிபா ஒவ்வொரு 24 மணி நேரத்திற்கும் ஒரு முறை தோலடி பாப்லைட்டுகளுக்கு மட்டுமே நோக்கம் கொண்டது. இதற்கு முன்பு நீங்கள் இன்சுலின் ஊசி போடவில்லை என்றால், ட்ரெசிப் இன்சுலின் சிகிச்சைக்கு மாறும்போது, நீங்கள் ஒரு நாளைக்கு 10 அலகுகள் 1 முறை ஒரு டோஸ் மூலம் தொடங்க வேண்டும்.
பின்னர், உண்ணாவிரத பிளாஸ்மா குளுக்கோஸின் அளவீடுகளின் முடிவுகளின்படி, டோஸ் டைட்ரேஷன் தனித்தனியாக செய்யப்படுகிறது. நீங்கள் ஏற்கனவே இன்சுலின் சிகிச்சையில் இருந்தால், கலந்துகொண்ட மருத்துவர் உங்களை ட்ரெசிபாவுக்கு மாற்ற முடிவு செய்தால், பிந்தையவரின் அளவு முன்பு பயன்படுத்தப்பட்ட பாசல் இன்சுலின் அளவிற்கு சமமாக இருக்கும் (கிளைகேட்டட் ஹீமோகுளோபினின் அளவு 8 க்கும் குறைவாக இல்லை, மற்றும் ஒரு நாளைக்கு ஒரு முறை பாசல் இன்சுலின் நிர்வகிக்கப்படுகிறது).
இல்லையெனில், மற்றொரு அடித்தளத்திலிருந்து மாற்றப்படும்போது டெக்லுடெக் இன்சுலின் குறைந்த அளவு தேவைப்படலாம். தனிப்பட்ட முறையில், இதேபோன்ற மொழிபெயர்ப்பிற்கு சற்றே குறைந்த அளவைப் பயன்படுத்துவதற்கு நான் ஆதரவாக இருக்கிறேன், ஏனெனில் ட்ரெசிப் மனித இன்சுலின் ஒரு ஒப்புமை, மற்றும் அனலாக்ஸுக்கு மொழிபெயர்க்கும்போது, உங்களுக்குத் தெரிந்தபடி, நார்மோகிளைசீமியாவை அடைய குறைந்த அளவு பெரும்பாலும் தேவைப்படுகிறது.
ஒவ்வொரு 7 நாட்களுக்கு ஒருமுறை டோஸின் டைட்ரேஷன் செய்யப்படுகிறது, மேலும் இது உண்ணாவிரத கிளைசீமியாவின் முந்தைய இரண்டு அளவீடுகளின் சராசரியை அடிப்படையாகக் கொண்டது: இந்த இன்சுலின் சர்க்கரையை குறைக்கும் மாத்திரைகள் மற்றும் பிற இன்சுலின் தயாரிப்புகளுடன் (போலஸ்) இரண்டையும் நிர்வகிக்கலாம்.
ட்ரெஷிபாவின் குறைபாடுகள் என்ன? துரதிர்ஷ்டவசமாக, அனைத்து நன்மைகள் இருந்தபோதிலும், மருந்துக்கு குறைபாடுகளும் உள்ளன. இப்போது நாங்கள் உங்களுக்காக அவற்றை பட்டியலிடுவோம். முதலாவதாக, இளம் நோயாளிகள் மற்றும் குழந்தைகள், கர்ப்பிணி மற்றும் பாலூட்டும் பெண்களில் பயன்படுத்த இயலாமை இது. ஒரே வழி தோலடி.
ட்ரெசிபாவின் நரம்பு உட்செலுத்துதல்களை கொடுக்க வேண்டாம்! அடுத்த குறைபாடு, தனிப்பட்ட முறையில் என் கருத்துப்படி, நடைமுறை அனுபவமின்மை. இன்று அவர் மீது கணிசமான நம்பிக்கைகள் பொருத்தப்பட்டுள்ளன, மேலும் 5-6 ஆண்டுகளில் அவர் கூடுதல் குறைபாடுகள் இல்லாமல் இல்லை, அவை அறியப்படாதவை அல்லது உற்பத்தியாளர்களால் அமைதியாக இருக்கின்றன.
சரி, நிச்சயமாக, குறைபாடுகளைப் பற்றிப் பேசும்போது, ட்ரெசிப் இன்னும் இன்சுலின் தயாரிப்புதான் என்பதை நினைவூட்ட முடியாது, மற்ற எல்லா இன்சுலின் தயாரிப்புகளையும் போலவே, இது இன்சுலின் சிகிச்சையின் அத்தகைய பக்க விளைவுகளையும் சிக்கல்களையும் ஏற்படுத்தும்.
முக்கியமானது! ஒவ்வாமை எதிர்வினைகள் (அனாபிலாக்டிக் அதிர்ச்சி, சொறி, யூர்டிகேரியா), லிபோடிஸ்ட்ரோபி, ஹைபர்சென்சிட்டிவிட்டி எதிர்வினைகள், உள்ளூர் எதிர்வினைகள் (அரிப்பு, வீக்கம், முடிச்சுகள், ஹீமாடோமா, இறுக்கம்) மற்றும், நிச்சயமாக, இரத்தச் சர்க்கரைக் குறைவின் நிலை (அரிதாக இருந்தாலும், விலக்கப்படவில்லை).
குறைந்த பட்சம் எதிர்காலத்தில், நீங்கள் ஒரு மருந்துக்கு ட்ரெசிப் பாலிக்ளினிக்கில் இலவச மருந்துகளைப் பெற முடியாது. எனவே எல்லோரும் இதை முதலில் முயற்சிக்க முடியாது.
ட்ரெசிபா: மிக நீளமான இன்சுலின்
நீரிழிவு நோயால் 1.5 ஆண்டுகளாக, இன்சுலின் நிறைய இருப்பதை நான் அறிந்தேன். ஆனால் நீண்ட அல்லது, அவை சரியாக அழைக்கப்படுவதால், ஒருவர் குறிப்பாக தேர்வு செய்ய வேண்டியதில்லை: லெவெமிர் (நோவோநார்டிஸ்கிலிருந்து) அல்லது லாண்டஸ் (சனோபியிலிருந்து).
கவனம்! ஆனால் சமீபத்தில், நான் "பூர்வீக" மருத்துவமனையில் இருந்தபோது, எண்டோகிரைனாலஜிஸ்டுகள் ஒரு நீரிழிவு அதிசய புதுமை பற்றி என்னிடம் சொன்னார்கள் - நோவோநார்டிஸ்கில் இருந்து நீண்டகாலமாக செயல்படும் ட்ரெசிபா இன்சுலின், இது சமீபத்தில் ரஷ்யாவில் தோன்றியது மற்றும் ஏற்கனவே பெரிய வாக்குறுதியைக் காட்டுகிறது. ஒரு புதிய மருந்தின் வருகை என்னை முழுவதுமாக கடந்து சென்றதால், நான் பொருத்தமற்றதாக உணர்ந்தேன்.
இந்த இன்சுலின் மிகவும் “கலகத்தனமான” சர்க்கரையை கூட சமாதானப்படுத்தலாம் மற்றும் மானிட்டரில் உள்ள வரைபடத்தை கணிக்க முடியாத சைனசாய்டிலிருந்து ஒரு நேர் கோட்டாக மாற்றுவதன் மூலம் உயர் சிகரங்களை விடுவிக்கும் என்று மருத்துவர்கள் உறுதியளித்தனர். நிச்சயமாக, நான் உடனடியாக கூகிள் மற்றும் எனக்குத் தெரிந்த மருத்துவர்களைப் பயன்படுத்தி சிக்கலைப் படிக்க விரைந்தேன். எனவே இந்த கட்டுரை ட்ரெஷிபாவின் சூப்பர்-லாங் பாசல் இன்சுலின் பற்றியது.
சந்தை அறிமுகம்
கடந்த சில ஆண்டுகளில் நீண்ட இன்சுலின் வளர்ச்சிக்கான ஒரு மருந்து இனம் குறிக்கப்பட்டது, சனோபியிலிருந்து உலக சிறந்த விற்பனையாளரின் நிபந்தனையற்ற தலைமையை மேடையில் கசக்க தயாராக உள்ளது. ஒரு தசாப்தத்திற்கும் மேலாக, பாண்டல் இன்சுலின் பிரிவில் லாண்டஸ் விற்பனையில் முதலிடத்தில் உள்ளது என்று கற்பனை செய்து பாருங்கள்.
போதைப்பொருள் காப்புரிமையைப் பாதுகாப்பதால் களத்தில் உள்ள மற்ற வீரர்கள் வெறுமனே அனுமதிக்கப்படவில்லை. ஆரம்ப காப்புரிமை காலாவதி தேதி 2015 க்கு நிர்ணயிக்கப்பட்டது, ஆனால் சன்டோஃபி தனது சொந்த, மலிவான அனலாக் லாண்டஸை வெளியிடுவதற்கான பிரத்யேக உரிமைக்காக எலி லில்லியுடன் ஒரு தந்திரமான கூட்டு ஒப்பந்தத்தை முடிப்பதன் மூலம் 2016 இறுதி வரை ஒத்திவைப்பை அடைந்தார்.
பிற நிறுவனங்கள் காப்புரிமை அதன் வெகுஜன உற்பத்தியைத் தொடங்குவதற்கான சக்தியை இழக்கும் வரை நாட்களைக் கணக்கிட்டன. விரைவில் என்று நிபுணர்கள் கூறுகிறார்கள் நீண்ட இன்சுலின் சந்தை வியத்தகு முறையில் மாறும்.
புதிய மருந்துகள் மற்றும் உற்பத்தியாளர்கள் தோன்றும், நோயாளிகள் இதை வரிசைப்படுத்த வேண்டும். இது சம்பந்தமாக, ட்ரெசிபாவின் வெளியேற்றம் மிகவும் சரியான நேரத்தில் நிகழ்ந்தது. இப்போது லாண்டஸ் மற்றும் ட்ரெசிபா இடையே ஒரு உண்மையான போர் இருக்கும், குறிப்பாக புதிய தயாரிப்பு பல மடங்கு அதிகமாக செலவாகும் என்று நீங்கள் கருதும் போது.
செயலில் உள்ள பொருள் Tresiby - பாஸ்டர்ட். மருந்தின் அதி-நீண்ட நடவடிக்கை ஹெக்ஸாடேகாண்டியோயிக் அமிலத்திற்கு நன்றி செலுத்துகிறது, இது அதன் ஒரு பகுதியாகும், இது நிலையான மல்டிஹெக்ஸாமர்களை உருவாக்க அனுமதிக்கிறது.
அவை தோலடி அடுக்கில் இன்சுலின் டிப்போ என்று அழைக்கப்படுகின்றன, மேலும் இன்சுலின் முறையான சுழற்சிக்கு வெளியானது ஒரு நிலையான வேகத்தில் ஒரே மாதிரியாக நிகழ்கிறது, உச்சரிக்கப்படும் உச்சநிலை இல்லாமல், பிற அடித்தள இன்சுலின்களின் உண்மையான பண்பு.
இந்த சிக்கலான மருந்தியல் செயல்முறையை சாதாரண நுகர்வோருக்கு (அதாவது, எங்களுக்கு) விளக்க, உற்பத்தியாளர் ஒரு தெளிவான ஒப்புமையைப் பயன்படுத்துகிறார். உத்தியோகபூர்வ இணையதளத்தில் நீங்கள் ஒரு முத்து சரத்தின் சொற்பொழிவு நிறுவலைக் காணலாம், அங்கு ஒவ்வொரு மணிகளும் பல-ஹெக்ஸாமர் ஆகும், அவை ஒன்றன் பின் ஒன்றாக, சமமான கால இடைவெளியில் இருந்து துண்டிக்கப்படுகின்றன.
ட்ரெஷிபாவின் பணி, இன்சுலின் சமமான "பகுதிகள்-மணிகள்" அதன் டிப்போவிலிருந்து வெளியிடுகிறது, இது போன்ற ஒரு வழி போல் தோன்றுகிறது, இது இரத்தத்தில் நிலையான மற்றும் சீரான மருத்துவ ஓட்டத்தை வழங்குகிறது. இந்த பொறிமுறையே குறிப்பாக ஆர்வமுள்ள ட்ரெஷிபா ரசிகர்களுக்கு இதை ஒரு பம்புடன் அல்லது ஸ்மார்ட் இன்சுலினுடன் ஒப்பிட்டுப் பார்க்க முடிந்தது. நிச்சயமாக, இத்தகைய அறிக்கைகள் தைரியமான மிகைப்படுத்தலுக்கு அப்பாற்பட்டவை அல்ல.
ட்ரெசிபா 30-90 நிமிடங்களுக்குப் பிறகு செயல்படத் தொடங்கி 42 மணி நேரம் வரை வேலை செய்யும். மிகவும் சுவாரஸ்யமான அறிவிக்கப்பட்ட கால அளவு இருந்தபோதிலும், நடைமுறையில் ட்ரெஷிப் நீண்டகாலமாக அறியப்பட்ட லாண்டஸைப் போல ஒரு நாளைக்கு 1 முறை பயன்படுத்தப்பட வேண்டும்.
முக்கியமானது: 24 மணி நேரத்திற்குப் பிறகு இன்சுலின் கூடுதல் நேர சக்தி எங்கே போகிறது, மருந்து அதன் “வால்களுக்கு” பின்னால் செல்கிறதா, இது பொதுவான பின்னணியை எவ்வாறு பாதிக்கிறது என்று பல நோயாளிகள் நியாயமான முறையில் கேட்கிறார்கள். இத்தகைய அறிக்கைகள் ட்ரெசிப் பற்றிய அதிகாரப்பூர்வ பொருட்களில் காணப்படவில்லை.
ஆனால் டாக்டர்கள் விளக்குகையில், ஒரு விதியாக, நோயாளிகளுக்கு லாண்டஸுடன் ஒப்பிடும்போது ட்ரெசிபிற்கு அதிக உணர்திறன் உள்ளது, எனவே அதன் அளவு கணிசமாகக் குறைக்கப்படுகிறது. சரியான அளவைக் கொண்டு, மருந்து மிகவும் மென்மையாகவும், கணிக்கக்கூடியதாகவும் செயல்படுகிறது, எனவே “வால்களின்” எந்தக் கணக்கீட்டையும் பற்றி பேச வேண்டிய அவசியமில்லை.
அம்சங்கள்
ட்ரெஷிபாவின் முக்கிய அம்சம் அதன் முற்றிலும் தட்டையான பிளானர் அதிரடி சுயவிவரம். இது "வலுவூட்டப்பட்ட கான்கிரீட்" வேலை செய்கிறது, இது நடைமுறையில் சூழ்ச்சிகளுக்கு இடமளிக்காது.
மருத்துவ மொழியில், ஒரு மருந்தின் செயல்பாட்டில் இத்தகைய தன்னிச்சையான மாறுபாடு மாறுபாடு என்று அழைக்கப்படுகிறது. எனவே மருத்துவ பரிசோதனைகளின் போது, ட்ரெஷிபாவின் மாறுபாடு லாண்டஸை விட 4 மடங்கு குறைவாக இருப்பது கண்டறியப்பட்டது.
3-4 நாட்களுக்குப் பிறகு இருப்பு
ட்ரெசிபாவின் பயன்பாட்டின் ஆரம்பத்தில், அளவை தெளிவாகத் தேர்ந்தெடுப்பது அவசியம். இதற்கு சிறிது நேரம் ஆகலாம். சரியான அளவைக் கொண்டு, 3-4 நாட்களுக்குப் பிறகு, ஒரு நிலையான இன்சுலின் “பூச்சு” அல்லது “நிலையான நிலை” உருவாக்கப்படுகிறது, இது ட்ரெஷிபாவின் நிர்வாக நேரத்தின் அடிப்படையில் ஒரு குறிப்பிட்ட சுதந்திரத்தை அளிக்கிறது.
உற்பத்தியாளர் நாளின் வெவ்வேறு நேரங்களில் மருந்துகளை நிர்வகிக்க முடியும் என்று உறுதியளிக்கிறார், மேலும் இது அதன் செயல்திறன் மற்றும் செயல்பாட்டு முறையை பாதிக்காது. இருப்பினும், குழப்பமான ஊசி விதிமுறைகளில் குழப்பமடையக்கூடாது என்பதற்காகவும், "சமநிலை நிலையை" குறைமதிப்பிற்கு உட்படுத்தாமல் இருப்பதற்கும் ஒரு நிலையான அட்டவணையை கடைபிடிப்பதற்கும் அதே நேரத்தில் மருந்தை நிர்வகிப்பதற்கும் மருத்துவர்கள் பரிந்துரைக்கின்றனர்.
ட்ரெசிபா அல்லது லாண்டஸ்?
ட்ரெஷிபாவின் அதிசய பண்புகளைப் பற்றி அறிந்த நான் உடனடியாக ஒரு பழக்கமான உட்சுரப்பியல் நிபுணரை கேள்விகளுடன் தாக்கினேன். முக்கிய விஷயத்தில் நான் ஆர்வமாக இருந்தேன்: மருந்து மிகவும் நன்றாக இருந்தால், எல்லோரும் ஏன் அதற்கு மாறக்கூடாது? முற்றிலும் வெளிப்படையாக இருக்க வேண்டுமென்றால், பொதுவாக வேறு யாருக்கு லெவெமிர் தேவை?
அறிவுரை! ஆனால் எல்லாம், அது மாறிவிடும், அவ்வளவு எளிதல்ல. ஒவ்வொருவருக்கும் தங்களது சொந்த நீரிழிவு நோய் இருப்பதாக அவர்கள் சொல்வதில் ஆச்சரியமில்லை. வார்த்தையின் உண்மையான அர்த்தத்தில். எல்லாமே தனித்தனியாக இருப்பதால், ஆயத்த தீர்வுகள் எதுவும் இல்லை. "இன்சுலின் பூச்சு" செயல்திறனை மதிப்பிடுவதற்கான முக்கிய அளவுகோல் இழப்பீடு ஆகும். சில குழந்தைகளுக்கு, ஒரு நாளைக்கு ஒரு லெவெமிர் ஊசி போடுவது நல்ல இழப்பீட்டுக்கு போதுமானது (ஆம்! சில உள்ளன).
இரட்டை லெவெமரை சமாளிக்காதவர்கள் பொதுவாக லாண்டஸுடன் திருப்தி அடைவார்கள். லாண்டஸில் உள்ள ஒருவர் ஒரு வயதிலிருந்தே நன்றாக உணர்கிறார். பொதுவாக, இந்த அல்லது அந்த இன்சுலின் பரிந்துரைக்கும் முடிவு கலந்துகொண்ட மருத்துவரால் செய்யப்படுகிறது, அவர் உங்கள் தேவைகளையும் பண்புகளையும் நல்ல சர்க்கரை இலக்குகளை அடைவதற்கான ஒரே நோக்கத்துடன் பகுப்பாய்வு செய்கிறார்.
சனோஃபி மற்றும் நோவோ நோர்டிஸ்க்கு இடையிலான இன்சுலின் போட்டி. நீண்ட தூர பந்தயம். ட்ரெஷிபாவின் முக்கிய போட்டியாளர் லான்டஸாக இருந்தார். இதற்கு ஒரு நிர்வாகமும் தேவைப்படுகிறது மற்றும் அதன் நீண்டகால மற்றும் நீடித்த நடவடிக்கைக்கு பெயர் பெற்றது.
லாண்டஸ் மற்றும் ட்ரெசிபா இடையேயான ஒப்பீட்டு மருத்துவ ஆய்வுகள், இரண்டு மருந்துகளும் பின்னணி கிளைசெமிக் கட்டுப்பாட்டின் பணியை சமமாக சமாளிப்பதாகக் காட்டியது.
இருப்பினும், இரண்டு பெரிய வேறுபாடுகள் அடையாளம் காணப்பட்டன. முதலாவதாக, ட்ரெசிப்பில் இன்சுலின் அளவு 20-30% குறைக்கப்படுவது உறுதி. அதாவது, எதிர்காலத்தில், சில பொருளாதார நன்மைகள் எதிர்பார்க்கப்படுகின்றன, ஆனால் புதிய இன்சுலின் தற்போதைய விலையில், இது தேவையில்லை.
இரண்டாவதாக, இரவு நேர இரத்தச் சர்க்கரைக் குறைவின் எண்ணிக்கை 30% குறைகிறது. இந்த முடிவு ட்ரெஷிபாவின் முக்கிய சந்தைப்படுத்தல் நன்மையாக மாறியுள்ளது. இரவில் சர்க்கரை அடைப்புகளின் கதை எந்தவொரு நீரிழிவு நோயாளியின் கனவாகும், குறிப்பாக தொடர்ச்சியான கண்காணிப்பு அமைப்பு இல்லாத நிலையில். எனவே, அமைதியான நீரிழிவு தூக்கத்தை உறுதி செய்வதற்கான வாக்குறுதி உண்மையிலேயே சுவாரஸ்யமாக இருக்கிறது.
சாத்தியமான அபாயங்கள்
நிரூபிக்கப்பட்ட செயல்திறனுடன் கூடுதலாக, எந்தவொரு புதிய மருந்தும் பரவலான நடைமுறையில் அறிமுகப்படுத்தப்பட்டதன் அடிப்படையில் ஒரு தொழில்முறை நற்பெயரை உருவாக்க நீண்ட தூரம் உள்ளது. பல்வேறு நாடுகளில் ட்ரெஷிபாவைப் பயன்படுத்திய அனுபவம் குறித்த தகவல்கள் பிட் பிட் சேகரிக்கப்பட வேண்டும்: மருத்துவர்கள் பாரம்பரியமாக சிறிதளவு ஆய்வு செய்யப்படாத மருந்துகளுக்கு சிகிச்சையளிக்கிறார்கள், மேலும் அவற்றை நோயாளிகளுக்கு தீவிரமாக பரிந்துரைக்க அவசரப்படுவதில்லை.
முக்கியமானது! ஜெர்மனியில், ட்ரெசிப் மீதான விரோதப் போக்கு உருவாகியுள்ளது. ட்ரெஷிபாவின் விளைவுகளை அதன் போட்டியாளர்களுடன் ஒப்பிட்டு, ஜேர்மன் இன்ஸ்டிடியூட் ஃபார் ஹெல்த் கேர் இன் சுயாதீன அமைப்பு அதன் சொந்த ஆராய்ச்சியை நடத்தியது, மேலும் புதிய இன்சுலின் எந்தவொரு குறிப்பிடத்தக்க நன்மைகளையும் பெருமைப்படுத்த முடியாது என்ற முடிவுக்கு வந்தது ( "கூடுதல் மதிப்பு இல்லை").
எளிமையாகச் சொன்னால், நல்ல பழைய லாண்டஸை விட மிகச் சிறந்த மருந்துக்கு ஏன் பல மடங்கு அதிகமாக பணம் செலுத்த வேண்டும்? ஆனால் அது எல்லாம் இல்லை. ஜேர்மன் வல்லுநர்களும் போதைப்பொருளின் பயன்பாட்டிலிருந்து பக்க விளைவுகளைக் கண்டறிந்தனர், இருப்பினும், பெண்கள் மட்டுமே. ட்ரெஷிபாவை 52 வாரங்களுக்கு எடுத்துக் கொண்ட 100 சிறுமிகளில் 15 பேரில் அவர்கள் தோன்றினர். மற்ற மருந்துகளுடன், சிக்கல்களின் ஆபத்து 5 மடங்கு குறைவாக இருந்தது.
பொதுவாக, நமது நீரிழிவு வாழ்க்கையில், பாசல் இன்சுலின் மாற்றுவதில் சிக்கல் முதிர்ச்சியடைந்துள்ளது. ஒரு குழந்தை வயதாகி, லெவெமருடன் நீரிழிவு நோயால், எங்கள் உறவு படிப்படியாக மோசமடைகிறது. எனவே, இப்போது எங்கள் நம்பிக்கைகள் லாண்டஸ் அல்லது ட்ரெசிபாவுடன் இணைக்கப்பட்டுள்ளன. நாங்கள் படிப்படியாக முன்னேறுவோம் என்று நினைக்கிறேன்: நல்ல பழையதைத் தொடங்குவோம், அங்கே பார்ப்போம்.
மருந்து பற்றிய விவரங்கள்
தயாரிப்பாளர்: நோவோ நோர்டிஸ்க் (டென்மார்க்), நோவோ நோர்டிஸ்க் (டென்மார்க்) பெயர்: ட்ரெசிபா, ட்ரெசிபா மருந்தியல் நடவடிக்கை: உதவிக்குறிப்பு! டெக்லுடெக்கின் செயல் என்னவென்றால், இந்த கலங்களின் ஏற்பிகளுக்கு இன்சுலின் பிணைந்த பிறகு, திசுக்களின் கொழுப்பு மற்றும் தசை செல்கள் மூலம் குளுக்கோஸின் பயன்பாட்டை அதிகரிக்கிறது. அதன் இரண்டாவது நடவடிக்கை கல்லீரலால் குளுக்கோஸ் உற்பத்தி விகிதத்தைக் குறைப்பதை நோக்கமாகக் கொண்டுள்ளது. மருந்தின் காலம் 42 மணி நேரத்திற்கும் மேலாகும். பிளாஸ்மாவில் இன்சுலின் சமநிலை செறிவு இன்சுலின் நிர்வாகத்திற்குப் பிறகு 24-36 மணிநேரத்தை எட்டும். இன்சுலின் ஒரு டோஸ் சார்ந்த விளைவைக் கொண்டுள்ளது. பயன்பாட்டிற்கான அறிகுறிகள்: டைப் I நீரிழிவு நோய் குறுகிய மற்றும் தீவிர-குறுகிய-செயல்பாட்டு இன்சுலின், வகை II நீரிழிவு நோய் (மோனோ தெரபி மற்றும் வாய்வழி இரத்தச் சர்க்கரைக் குறைவு முகவர்களுடன் இணைந்து) இணைந்து. இன்சுலின் பயன்பாடு பெரியவர்களுக்கு மட்டுமே சாத்தியமாகும். பயன்பாட்டு முறை: பக்க விளைவுகள்: முரண்: மருந்து இடைவினைகள்: இரத்தச் சர்க்கரைக் குறைவு விளைவு பலவீனமடைகிறது - ஹார்மோன் கருத்தடை மருந்துகள், குளுக்கோகார்ட்டிகாய்டுகள், பீட்டா-தடுப்பான்கள், தைராய்டு ஹார்மோன்கள், ட்ரைசைக்ளிக் ஆண்டிடிரஸண்ட்ஸ். கர்ப்பம் மற்றும் பாலூட்டுதல்: சேமிப்பக நிலைமைகள்: தேவையான பொருட்கள்: இந்த கட்டுரையில், நீங்கள் இன்சுலினுக்கான வழிமுறைகளைக் கற்றுக் கொள்ளலாம், தனித்தனியாக அளவைத் தேர்ந்தெடுக்கலாம், அறிகுறிகள் மற்றும் முரண்பாடுகளைக் கண்டறியலாம், அதே போல் ட்ரெசிப் என்ற மருந்து பற்றியும், பயனர் மதிப்புரைகளைப் படிக்கலாம். அனைவருக்கும் தெரியும், மனித உடல் இன்சுலின் இல்லாமல் சாதாரணமாக செயல்பட முடியாது. உதவிக்குறிப்பு: இந்த பொருள் குளுக்கோஸை செயலாக்க உதவுகிறது, இது உணவில் உட்கொள்ளப்படுகிறது. சில காரணங்களால் உடலில் ஒரு செயலிழப்பு தோன்றும் மற்றும் ஹார்மோன் போதுமானதாக இல்லை. இந்த சூழ்நிலையில், ட்ரெசிப் மீட்புக்கு வருவார், அவருக்கு நீண்டகால நடவடிக்கை உள்ளது. ட்ரெஷிபா இன்சுலின் என்பது டெக்லூடெக் என்ற பொருளைக் கொண்ட ஒரு மருந்து, அதாவது இது ஒரு மனித இன்சுலின் போன்றது. இந்த கருவியை உருவாக்கும் போது, விஞ்ஞானிகள் உயிரி தொழில்நுட்பத்தைப் பயன்படுத்தி டி.என்.ஏவை மறுசீரமைக்க சாக்கரோமைசஸ் செரிவிசியாவைப் பயன்படுத்தி மூலக்கூறு மட்டத்தில் இன்சுலின் கட்டமைப்பை மாற்ற முடிந்தது. சமீபத்திய வகை நீரிழிவு நோயாளிகளுக்கு மட்டுமே மருந்து கிடைக்கிறது என்ற கோட்பாடு சமீப காலம் வரை இருந்தது. ஆனால் முதல் மற்றும் இரண்டாவது வகை நீரிழிவு நோயாளிகள் ஆரோக்கியத்திற்கு ஆபத்து இல்லாமல் தினசரி நிர்வாகத்திற்கு பயன்படுத்த அனுமதிக்கப்படுகிறார்கள் என்பதை விஞ்ஞானிகள் நிரூபித்துள்ளனர். நீங்கள் ஆழமாகப் பார்த்தால், ஒட்டுமொத்தமாக உடலில் ஏற்படும் முக்கிய விளைவைப் புரிந்து கொள்ளுங்கள்: மருந்தின் தோலடி நிர்வாகத்திற்குப் பிறகு, மேக்ரோமிகுலூல்கள் ஒன்றிணைந்து இன்சுலின் டிப்போவை உருவாக்குகின்றன. இணைந்த பிறகு, சிறிய அளவிலான இன்சுலின் டிப்போவிலிருந்து பிரிக்கப்பட்டு உடல் முழுவதும் விநியோகிக்கப்படுகிறது, இது மருந்தின் நீண்டகால நடவடிக்கைக்கு உதவுகிறது. ட்ரெசிபின் நன்மை இரத்தத்தில் இன்சுலின் மிகக் குறைவதற்கு பங்களிக்கிறது. மேலும், கலந்துகொண்ட மருத்துவர் அளித்த அறிவுறுத்தல்களின்படி இந்த இன்சுலினைப் பயன்படுத்தும் போது, இரத்த சர்க்கரை அளவில் தோல்விகளைத் தவிர்க்கலாம் அல்லது கவனிக்கக்கூடாது. ட்ரெசிப்பின் மூன்று அம்சங்கள்: டயாபெட்ஸ் - ஒரு உணர்வு இல்லை! "நீரிழிவு ஒரு கொலையாளி நோய், ஆண்டுக்கு 2 மில்லியன் இறப்புகள்!" உங்களை எப்படி காப்பாற்றுவது? ”- நீரிழிவு சிகிச்சையில் ஏற்பட்ட புரட்சி குறித்த உட்சுரப்பியல் நிபுணர். 18 வயதுக்குட்பட்ட நோயாளி. முழு கர்ப்ப காலமும். தாய்ப்பால் கொடுக்கும் காலம். இன்சுலின் சகிப்புத்தன்மை அல்லது ட்ரெசிப்பின் மருத்துவத்தில் கூடுதல் கூறுகள். மருந்து அறிமுகப்படுத்தப்பட்ட பிறகு, அது 30-60 நிமிடங்களில் செயல்படத் தொடங்குகிறது. முக்கியமானது: மருந்து 40 மணி நேரம் நீடிக்கும், இது நல்லதா அல்லது கெட்டதா என்பது தெளிவாகத் தெரியவில்லை, இருப்பினும் உற்பத்தியாளர்கள் இது ஒரு சிறந்த நன்மை என்று கூறுகிறார்கள். ஒவ்வொரு நாளும் ஒரே நாளில் நுழைய பரிந்துரைக்கப்படுகிறது. ஆயினும்கூட, நோயாளி ஒவ்வொரு நாளும் அதை எடுத்துக் கொண்டால், அவர் நிர்வகித்த மருந்து இரண்டு நாட்கள் நீடிக்காது என்பதை அவர் அறிந்திருக்க வேண்டும், மேலும் அவர் குறிப்பிட்ட நேரத்தில் ஊசி போட்டால் அவர் மறந்துவிடலாம் அல்லது குழப்பமடையக்கூடும். செலவழிப்பு சிரிஞ்ச் பேனாக்களிலும், சிரிஞ்ச் பேனாவில் செருகப்பட்ட தோட்டாக்களிலும் இன்சுலின் கிடைக்கிறது. மருந்தின் அளவு 3 மில்லியில் 150 மற்றும் 250 அலகுகள் ஆகும், ஆனால் நாடு மற்றும் பிராந்தியத்தைப் பொறுத்து மாறுபடலாம். முதலில், இன்சுலின் பயன்பாடு, நீங்கள் சரியான அளவை தேர்வு செய்ய வேண்டும். இதற்கு ஒரு குறிப்பிட்ட நேரம் ஆகலாம். ட்ரெசிபா ஒரு நீண்ட நடிப்பு இன்சுலின். மருத்துவர் சரியான அளவைத் தேர்வுசெய்தால், 5 நாட்களில் ஒரு நிலையான சமநிலை உருவாகிறது, இது ட்ரெசிப்பைப் பயன்படுத்துவதற்கான சுதந்திரத்தை மேலும் அளிக்கிறது. உதவிக்குறிப்பு! உற்பத்தியாளர்கள் நாளின் எந்த நேரத்திலும் இந்த மருந்தைப் பயன்படுத்தலாம் என்று கூறுகின்றனர். ஆனால் "சமநிலையை" குறைமதிப்பிற்கு உட்படுத்தாமல் இருக்க, மருந்துகளின் விதிமுறைகளை கடைபிடிக்க மருத்துவர்கள் இன்னும் பரிந்துரைக்கின்றனர். ட்ரெசிபாவை தோலடி முறையில் பயன்படுத்தலாம், ஆனால் இது ஒரு நரம்புக்குள் நுழைவது தடைசெய்யப்பட்டுள்ளது, இதன் காரணமாக இரத்தத்தில் குளுக்கோஸின் ஆழமான குறைவு உருவாகிறது. இது தசையில் நுழைவது தடைசெய்யப்பட்டுள்ளது, ஏனெனில் உறிஞ்சப்பட்ட அளவின் நேரமும் அளவும் மாறுபடும். ஒரு நாளைக்கு ஒரு முறை ஒரே நேரத்தில் நுழைய வேண்டியது அவசியம், முன்னுரிமை காலையில். இன்சுலின் முதல் அளவு: வகை 2 நீரிழிவு நோய் - முதல் அளவு 15 அலகுகள் மற்றும் அதன் அளவைத் தேர்ந்தெடுப்பது. ஒரு வகை நீரிழிவு நோய் ஒரு நாளைக்கு ஒரு முறை குறுகிய-செயல்பாட்டு இன்சுலின் மூலம் நிர்வகிக்கப்பட வேண்டும், அதை நான் உணவோடு எடுத்துக்கொள்கிறேன், பின்னர் எனது அளவைத் தேர்ந்தெடுப்பேன். அறிமுக இடம்: தொடையின் பகுதி, தோள்பட்டை, அடிவயிறு. லிபோடிஸ்ட்ரோபியை வளர்ப்பதன் விளைவாக, ஊசி புள்ளியை மாற்றுவதை உறுதிப்படுத்திக் கொள்ளுங்கள். முன்னர் இன்சுலின் எடுத்துக் கொள்ளாத ஒரு நோயாளி, ட்ரெசிப் பயன்படுத்துவதற்கான வழிமுறைகளுக்கு இணங்க, 10 அலகுகளில் ஒரு நாளைக்கு ஒரு முறை நிர்வகிக்கப்பட வேண்டும். ஒரு நபர் மற்றொரு மருந்திலிருந்து டெஷிபாவுக்கு மாற்றப்பட்டால், மாற்றத்தின் போது இரத்தத்தில் உள்ள குளுக்கோஸின் அளவையும் புதிய மருந்தை உட்கொண்ட முதல் வாரங்களையும் நான் கவனமாக பகுப்பாய்வு செய்கிறேன். நிர்வாகத்தின் நேரத்தை, இன்சுலின் தயாரிப்பின் அளவை சரிசெய்ய வேண்டியது அவசியம். ட்ரெசிபாவுக்கு மாறும்போது, நோயாளி முன்பு இருந்த இன்சுலின் நிர்வாகத்தின் அடிப்படை வழியைக் கொண்டிருந்தது என்பதை ஒருவர் கணக்கில் எடுத்துக்கொள்ள வேண்டும், பின்னர் அளவைத் தேர்ந்தெடுக்கும்போது, “யூனிட் டு யூனிட்” என்ற கொள்கையை அடுத்தடுத்த சுயாதீன தேர்வோடு கவனிக்க வேண்டும். டைப் 1 நீரிழிவு நோயுடன் இன்சுலினுக்கு மாறும்போது, “யூனிட் டு யூனிட்” கொள்கையும் பயன்படுத்தப்படுகிறது. நோயாளி இரட்டை நிர்வாகத்தில் இருந்தால், இன்சுலின் சுயாதீனமாக தேர்வு செய்யப்படுகிறது, இது இரத்த சர்க்கரையின் பின்வரும் குறிகாட்டிகளுடன் அளவைக் குறைக்கும். எச்சரிக்கை: பயன்பாட்டின் வரிசை. ஒரு நபர் தனது தேவையைப் பொறுத்து நிர்வாக நேரத்தை விருப்பமாக மாற்ற முடியும், அதே நேரத்தில் ஊசிக்கு இடையிலான நேரம் 8 மணி நேரத்திற்கும் குறைவாக இருக்கக்கூடாது. நோயாளி தொடர்ந்து மருந்தை வழங்க மறந்துவிட்டால், அவர் நினைவில் வைத்திருப்பதைப் போல அவர் ரைன்ஸ்டோனைப் பயன்படுத்த வேண்டும், பின்னர் வழக்கமான விதிமுறைக்குத் திரும்ப வேண்டும். அதிக ஆபத்துள்ள குழுக்களுக்கு ட்ரெசிப்பின் பயன்பாடு: வயதான வயதுடையவர்கள் (60 வயதுக்கு மேற்பட்டவர்கள்) - இரத்தத்தில் குளுக்கோஸின் கட்டுப்பாட்டின் கீழ் மற்றும் இன்சுலின் அளவை சரிசெய்தால் மட்டுமே மருந்தை நிர்வகிக்க முடியும், சிறுநீரகங்கள் அல்லது கல்லீரலின் பலவீனமான செயல்பாட்டு செயல்பாடு உள்ளவர்கள் - ட்ரெஷிபாவை இரத்தத்தில் குளுக்கோஸின் கட்டுப்பாட்டின் கீழ் மட்டுமே நிர்வகிக்க முடியும் மற்றும் அளவை சரிசெய்யலாம் இன்சுலின் ஆகியவை ஆகும். 18 வயதிற்கு உட்பட்ட நபர்கள் - உற்பத்தித்திறன் இன்னும் ஆய்வு செய்யப்படவில்லை; அளவு குறித்த வழிகாட்டுதல் உருவாக்கப்படவில்லை. பக்க விளைவுகள் உடலின் பாதுகாப்பு அமைப்பில் ஒரு ஏற்றத்தாழ்வு - மருந்தைப் பயன்படுத்தும் போது, ஒரு ஒவ்வாமை அல்லது அதிக உணர்திறன் உருவாகலாம் (குமட்டல், சோர்வு, வாந்தி, நாக்கு மற்றும் உதடுகளின் வீக்கம், தோலில் அரிப்பு). முக்கியமானது! இரத்தச் சர்க்கரைக் குறைவு - அதிகப்படியான நிர்வாகத்தின் காரணமாக உருவாகிறது, மேலும் இது நனவு, வலிப்புத்தாக்கங்கள், பலவீனமான மூளை செயல்பாடு, ஆழ்ந்த கோமா மற்றும் இறப்புக்கு வழிவகுக்கிறது. கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தில் ஏற்றத்தாழ்வுடன், உணவு, உடற்பயிற்சி ஆகியவற்றைத் தவிர்த்த பிறகு இது உருவாகலாம். வேறு எந்த நோய்களும் இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சிக்கு பங்களிக்கின்றன, இதைத் தடுக்க நீங்கள் மருந்தின் அளவை அதிகரிக்க வேண்டும். லிபோடிஸ்ட்ரோபி - அதே இடத்தில் மருந்தின் தொடர்ச்சியான நிர்வாகத்தின் விளைவாக உருவாகிறது (கொழுப்பு திசுக்களில் இன்சுலின் குவிந்து பின்னர் அதை அழிப்பதால் ஏற்படுகிறது), மேலும் பின்வரும் அறிகுறிகள் குறிப்பிடப்படுகின்றன: வலி, இரத்தக்கசிவு, வீக்கம், ஹீமாடோமா. மருந்துகளின் அதிகப்படியான அளவு ஏற்பட்டால், பழச்சாறு, இனிப்பு தேநீர் மற்றும் நீரிழிவு அல்லாத சாக்லேட் போன்ற இனிமையான ஒன்றை நீங்கள் கத்த வேண்டும். முன்னேற்றத்திற்குப் பிறகு, மேலும் டோஸ் சரிசெய்தலுக்கு உங்கள் மருத்துவரைத் தொடர்பு கொள்ள வேண்டும். மருந்தைப் பயன்படுத்தும் போது, ஆன்டிபாடிகள் காலப்போக்கில் உருவாகலாம், இந்நிலையில் சிக்கல்களைத் தவிர்ப்பதற்கு மருந்தின் அளவுகளில் மாற்றம் தேவைப்படும். ட்ரெசிபா பென்ஃபில் என்பது மிக நீண்ட காலமாக செயல்படும் இன்சுலின் அனலாக் ஆகும். இந்த மருந்து எந்த நாளிலும் ஒரு நாளைக்கு ஒரு முறை தோலடி முறையில் நிர்வகிக்கப்படுகிறது, ஆனால் ஒவ்வொரு நாளும் ஒரே நேரத்தில் மருந்தை வழங்குவது விரும்பத்தக்கது. டைப் 2 நீரிழிவு நோயாளிகளில், இந்த மருந்தை மோனோ தெரபியாகவோ அல்லது PHGP, GLP-1 ஏற்பி அகோனிஸ்டுகள் அல்லது போலஸ் இன்சுலின் உடன் இணைந்து பயன்படுத்தலாம். டைப் 1 நீரிழிவு நோயாளிகளுக்கு ட்ரெஷிபா பென்ஃபில் குறுகிய / தீவிர-குறுகிய-செயல்பாட்டு இன்சுலினுடன் இணைந்து பரிந்துரைக்கப்படுகிறது. ட்ரெஷிபா பென்ஃபில் அளவை நோயாளியின் தேவைகளுக்கு ஏற்ப தனித்தனியாக தீர்மானிக்க வேண்டும். கிளைசெமிக் கட்டுப்பாட்டை மேம்படுத்த, உண்ணாவிரத பிளாஸ்மா குளுக்கோஸ் மதிப்புகளின் அடிப்படையில் டோஸ் சரிசெய்தல் செய்ய பரிந்துரைக்கப்படுகிறது. எந்தவொரு இன்சுலின் தயாரிப்பையும் போலவே, ட்ரெஷிபா பென்ஃபிலின் டோஸ் சரிசெய்தல் நோயாளியின் உடல் செயல்பாடுகளை மேம்படுத்துவதற்கும், அவரது சாதாரண உணவில் மாற்றத்தை ஏற்படுத்துவதற்கும் அல்லது ஒரு நோயுடன் இருப்பதற்கும் அவசியமாக இருக்கலாம். டைப் 2 நீரிழிவு நோயாளிகள், ட்ரெசிபா பென்ஃபிலின் பரிந்துரைக்கப்பட்ட ஆரம்ப தினசரி டோஸ் 10 அலகுகள் ஆகும், அதன்பிறகு மருந்தின் தனிப்பட்ட அளவைத் தேர்வுசெய்கிறது. முக்கியமானது! டைப் 1 நீரிழிவு நோயாளிகளுக்கு, மருந்து ஒரு நாளைக்கு ஒரு முறை ப்ராண்டியல் இன்சுலினுடன் இணைந்து பரிந்துரைக்கப்படுகிறது, இது உணவோடு நிர்வகிக்கப்படுகிறது, அதன்பிறகு மருந்தின் தனிப்பட்ட அளவைத் தேர்வுசெய்கிறது. பிற இன்சுலின் தயாரிப்புகளிலிருந்து பரிமாற்றம்; பரிமாற்றத்தின் போது மற்றும் புதிய மருந்தின் முதல் வாரங்களில் இரத்த குளுக்கோஸ் செறிவை கவனமாக கண்காணிக்க பரிந்துரைக்கப்படுகிறது. இணக்கமான இரத்தச் சர்க்கரைக் குறைவு சிகிச்சையின் திருத்தம் (குறுகிய மற்றும் அல்ட்ராஷார்ட் இன்சுலின் தயாரிப்புகள் அல்லது ஒரே நேரத்தில் பயன்படுத்தப்படும் பிற இரத்தச் சர்க்கரைக் குறைவு மருந்துகளின் நிர்வாகத்தின் அளவு மற்றும் நேரம்) தேவைப்படலாம். வகை 2 நீரிழிவு நோயால் பாதிக்கப்பட்ட ட்ரெஷிபா பென்ஃபில் நோயாளிகளுக்கு, இன்சுலின் சிகிச்சையின் அடிப்படை அல்லது அடித்தள-போலஸ் விதிமுறைகளில் அல்லது ஆயத்த இன்சுலின் கலவைகள் / சுய கலப்பு இன்சுலின்கள் கொண்ட ஒரு சிகிச்சை முறைக்கு மாற்றும்போது. ட்ரெஷிபா பென்ஃபிலின் அளவை ஒரு புதிய வகை இன்சுலினுக்கு மாற்றுவதற்கு முன்பு நோயாளி பெற்ற பாசல் இன்சுலின் அளவின் அடிப்படையில் கணக்கிடப்பட வேண்டும், ‘யூனிட் பெர் யூனிட்’ கொள்கையின்படி, பின்னர் நோயாளியின் தனிப்பட்ட தேவைகளுக்கு ஏற்ப சரிசெய்யப்பட வேண்டும். டைப் 1 நீரிழிவு நோயால் பாதிக்கப்பட்ட பெரும்பாலான நோயாளிகள், எந்தவொரு பாசல் இன்சுலினிலிருந்து ட்ரெஷிபா பென்ஃபிலுக்கு மாறும்போது, மாற்றத்திற்கு முன்பு நோயாளி பெற்ற பாசல் இன்சுலின் அளவை அடிப்படையாகக் கொண்ட ‘ஒன்றுக்கு ஒன்று’ கொள்கையைப் பயன்படுத்துங்கள், பின்னர் அவரது தனிப்பட்ட தேவைகளுக்கு ஏற்ப டோஸ் சரிசெய்யப்படுகிறது. வகை 1 நீரிழிவு நோயாளிகளில், ட்ரெசிபா பென்ஃபில் சிகிச்சைக்கு மாற்றப்பட்ட நேரத்தில், இரட்டை தினசரி நிர்வாகத்தின் விதிமுறைகளில், அல்லது எச்.எல்.ஏ.எல்.சி குறியீட்டு 1/10 நோயாளிகளுக்கு, பெரும்பாலும் (1/100 முதல் 1 / 1.000 முதல் 1 / வரை) அடிப்படை இன்சுலின் மூலம் இன்சுலின் சிகிச்சையில் இருந்தனர். 10,000 முதல் 1 / 1,000 வரை), மிகவும் அரிதாக (1 / 10,000) மற்றும் அறியப்படாதவை (கிடைக்கக்கூடிய தரவுகளின் அடிப்படையில் மதிப்பிட இயலாது). நோயெதிர்ப்பு அமைப்பு கோளாறுகள்:
கூடுதல் நீண்ட நேரம் செயல்படும் இன்சுலின் தயாரிப்பு.
இது மனித இன்சுலின் அனலாக் ஆகும்.
எஸ் / சி, ஒரு நாளைக்கு ஒரு முறை. ஒவ்வொரு நாளும் ஒரே நேரத்தில் இன்சுலின் வழங்குவது நல்லது. டோஸ் தனித்தனியாக தீர்மானிக்கப்படுகிறது.
இரத்தச் சர்க்கரைக் குறைவு நிலைமைகள், ஒவ்வாமை எதிர்வினைகள், லிபோடிஸ்ட்ரோபி (நீடித்த பயன்பாட்டுடன்).
18 வயதிற்குட்பட்ட குழந்தைகள், கர்ப்பம் மற்றும் பாலூட்டுதல், இரத்தச் சர்க்கரைக் குறைவு, தனிப்பட்ட சகிப்பின்மை.
அசிடைல்சாலிசிலிக் அமிலம், ஆல்கஹால், ஹார்மோன் கருத்தடை மருந்துகள், அனபோலிக் ஸ்டெராய்டுகள், சல்போனமைடுகள் இரத்தச் சர்க்கரைக் குறைவு விளைவை மேம்படுத்துகின்றன.
இந்த காலங்களில் அதன் பயன்பாடு குறித்த மருத்துவ தகவல்கள் எதுவும் இல்லாததால், கர்ப்ப காலத்தில் மற்றும் தாய்ப்பால் கொடுக்கும் போது ட்ரெசிப் இன்சுலின் பயன்பாடு முரணாக உள்ளது.
இருண்ட இடத்தில் 2–8 ° C வெப்பநிலையில் (உறைய வேண்டாம்). சூரிய ஒளியை வெளிப்படுத்த வேண்டாம். பயன்படுத்தப்படும் பாட்டில் அறை வெப்பநிலையில் (25 ° C க்கு மேல் இல்லை) 6 வாரங்களுக்கு சேமிக்க முடியும்.
ஊசி போடுவதற்கான மருந்தின் 1 மில்லி இன்சுலின் டெக்ளூடெக் 100 IU ஐக் கொண்டுள்ளது.
ஒரு கெட்டி 300 அலகுகள் (3 மில்லி) கொண்டுள்ளது.ட்ரெசிபா இன்சுலின் பயன்படுத்துவது எப்படி?
பிரயோகத்திற்கு முரண்
அளவு மற்றும் நிர்வாகம் (அறிவுறுத்தல்)
மருந்தின் ஆரம்ப டோஸ்
வகை 2 நீரிழிவு நோயாளிகள்
வகை 1 நீரிழிவு நோயாளிகள்
அரிதாக, ஹைபர்சென்சிட்டிவிட்டி எதிர்வினைகள், யூர்டிகேரியா. வளர்சிதை மாற்ற மற்றும் ஊட்டச்சத்து கோளாறுகள்: மிக பெரும்பாலும் - இரத்தச் சர்க்கரைக் குறைவு. தோல் மற்றும் தோலடி திசுக்களில் இருந்து கோளாறுகள்: அரிதாக - லிபோடிஸ்ட்ரோபி. உட்செலுத்துதல் தளத்தில் பொதுவான கோளாறுகள் மற்றும் கோளாறுகள்: பெரும்பாலும் - ஊசி இடத்திலுள்ள எதிர்வினைகள், அரிதாக - புற எடிமா.
தேர்ந்தெடுக்கப்பட்ட பாதகமான எதிர்வினைகளின் விளக்கம் - நோயெதிர்ப்பு அமைப்பு கோளாறுகள்
இன்சுலின் தயாரிப்புகளைப் பயன்படுத்தும் போது, ஒவ்வாமை எதிர்வினைகள் உருவாகக்கூடும். உடனடி வகையின் ஒவ்வாமை எதிர்வினைகள் இன்சுலின் தயாரிப்பிற்கோ அல்லது அதை உருவாக்கும் துணைக் கூறுகளுக்கோ நோயாளியின் உயிருக்கு ஆபத்தை விளைவிக்கும்.
ட்ரெஷிபா பென்ஃபில் பயன்படுத்தும்போது, ஹைபர்சென்சிட்டிவிட்டி எதிர்வினைகள் (நாக்கு அல்லது உதடுகளின் வீக்கம், வயிற்றுப்போக்கு, குமட்டல், சோர்வு மற்றும் தோல் அரிப்பு உட்பட) மற்றும் யூர்டிகேரியா ஆகியவை அரிதானவை.
இரத்தச் சர்க்கரைக் குறைவு
நோயாளியின் இன்சுலின் தேவை தொடர்பாக இன்சுலின் அளவு அதிகமாக இருந்தால் இரத்தச் சர்க்கரைக் குறைவு உருவாகலாம். கடுமையான இரத்தச் சர்க்கரைக் குறைவு நனவு இழப்பு மற்றும் / அல்லது வலிப்பு, மூளை செயல்பாட்டின் தற்காலிக அல்லது மீளமுடியாத குறைபாடு மரணம் வரை ஏற்படலாம். இரத்தச் சர்க்கரைக் குறைவின் அறிகுறிகள், ஒரு விதியாக, திடீரென்று உருவாகின்றன.
குளிர் வியர்வை, சருமத்தின் வலி, அதிகரித்த சோர்வு, பதட்டம் அல்லது நடுக்கம், பதட்டம், அசாதாரண சோர்வு அல்லது பலவீனம், திசைதிருப்பல், செறிவு குறைதல், மயக்கம், கடுமையான பசி, மங்கலான பார்வை, தலைவலி, குமட்டல் அல்லது படபடப்பு ஆகியவை இதில் அடங்கும்.
ஊசி இடத்திலுள்ள எதிர்வினைகள்
ட்ரெஷிபா பென்ஃபில் சிகிச்சை பெற்ற நோயாளிகள் ஊசி இடத்திலுள்ள எதிர்வினைகளைக் காட்டினர் (ஹீமாடோமா, வலி, உள்ளூர் இரத்தக்கசிவு, எரித்மா, இணைப்பு திசு முடிச்சுகள், வீக்கம், சருமத்தின் நிறமாற்றம், அரிப்பு, எரிச்சல் மற்றும் ஊசி இடுகையில் இறுக்குதல்). உட்செலுத்துதல் தளத்தில் பெரும்பாலான எதிர்வினைகள் சிறியவை மற்றும் தற்காலிகமானவை மற்றும் தொடர்ச்சியான சிகிச்சையுடன் பொதுவாக மறைந்துவிடும்.
குழந்தைகள் மற்றும் பதின்ம வயதினர்கள்
ட்ரெஷிபா 18 வயதுக்குட்பட்ட குழந்தைகள் மற்றும் இளம் பருவத்தினருக்கு மருந்தகவியல் பண்புகளை ஆய்வு செய்ய பயன்படுத்தப்பட்டது. 1 முதல் 18 வயது வரையிலான குழந்தைகளில் நீண்டகால ஆய்வில், பாதுகாப்பு மற்றும் செயல்திறன் நிரூபிக்கப்பட்டது. குழந்தை நோயாளிகளின் மக்கள்தொகையில் ஏற்படும் எதிர்விளைவுகளின் அதிர்வெண், வகை மற்றும் தீவிரத்தன்மை ஆகியவை நீரிழிவு நோயாளிகளின் பொது மக்களிடமிருந்து வேறுபடுவதில்லை.
அளவுக்கும் அதிகமான
இன்சுலின் அளவுக்கு அதிகமாக தேவைப்படும் ஒரு குறிப்பிட்ட டோஸ் நிறுவப்படவில்லை, ஆனால் நோயாளியின் தேவைடன் ஒப்பிடும்போது மருந்தின் அளவு அதிகமாக இருந்தால் இரத்தச் சர்க்கரைக் குறைவு படிப்படியாக உருவாகலாம்.
உதவிக்குறிப்பு: குளுக்கோஸ் அல்லது சர்க்கரை கொண்ட தயாரிப்புகளை உட்கொள்வதன் மூலம் நோயாளி லேசான இரத்தச் சர்க்கரைக் குறைவை அகற்ற முடியும். எனவே, நீரிழிவு நோயாளிகள் தொடர்ந்து சர்க்கரை கொண்ட தயாரிப்புகளை எடுத்துச் செல்ல அறிவுறுத்தப்படுகிறார்கள்.
கடுமையான இரத்தச் சர்க்கரைக் குறைவு ஏற்பட்டால், நோயாளி மயக்கத்தில் இருக்கும்போது, அவருக்கு குளுக்ககன் (0.5 முதல் 1 மி.கி வரை) ஊடுருவி அல்லது தோலடி முறையில் (ஒரு பயிற்சி பெற்ற நபரால் நிர்வகிக்கப்படலாம்) அல்லது டெக்ஸ்ட்ரோஸ் (குளுக்கோஸ்) தீர்வுடன் (ஒரு மருத்துவ நிபுணர் மட்டுமே நுழைய முடியும்) செலுத்தப்பட வேண்டும்.
குளுகோகனின் நிர்வாகத்திற்குப் பிறகு 10-15 நிமிடங்களுக்குப் பிறகு நோயாளி சுயநினைவைப் பெறாவிட்டால் டெக்ஸ்ட்ரோஸை நரம்பு வழியாக நிர்வகிக்க வேண்டியது அவசியம். சுயநினைவை மீட்டெடுத்த பிறகு, நோயாளி இரத்தச் சர்க்கரைக் குறைவு மீண்டும் வருவதைத் தடுக்க கார்போஹைட்ரேட் நிறைந்த உணவுகளை எடுக்க அறிவுறுத்தப்படுகிறார்.
நீங்கள் உணவை அல்லது திட்டமிடப்படாத தீவிரமான உடல் உழைப்பைத் தவிர்த்தால், நோயாளி இரத்தச் சர்க்கரைக் குறைவை உருவாக்கக்கூடும். நோயாளியின் தேவைகள் தொடர்பாக இன்சுலின் அளவு அதிகமாக இருந்தால் இரத்தச் சர்க்கரைக் குறைவும் ஏற்படலாம்.
குழந்தைகளில், இன்சுலின் அளவைத் தேர்ந்தெடுக்கும்போது எச்சரிக்கையாக இருக்க வேண்டும் (குறிப்பாக ஒரு அடிப்படை போலஸ் விதிமுறையுடன்), இரத்தச் சர்க்கரைக் குறைவின் அபாயத்தைக் குறைக்க முக்கிய நுகர்வு மற்றும் உடல் செயல்பாடுகளை கணக்கில் எடுத்துக்கொள்ளுங்கள்.
கார்போஹைட்ரேட் வளர்சிதை மாற்றத்திற்கு ஈடுசெய்த பிறகு (எடுத்துக்காட்டாக, தீவிரமான இன்சுலின் சிகிச்சையுடன்), நோயாளிகள் இரத்தச் சர்க்கரைக் குறைவின் முன்னோடிகளின் பொதுவான அறிகுறிகளை அனுபவிக்கக்கூடும், இது குறித்து நோயாளிகளுக்கு தெரிவிக்கப்பட வேண்டும். நீரிழிவு நோயின் நீண்ட போக்கோடு வழக்கமான எச்சரிக்கை அறிகுறிகள் மறைந்து போகக்கூடும்.
எச்சரிக்கை: இணக்கமான நோய்கள், குறிப்பாக தொற்று மற்றும் காய்ச்சல் நோய்கள் பொதுவாக உடலின் இன்சுலின் தேவையை அதிகரிக்கும். நோயாளிக்கு சிறுநீரகங்கள், கல்லீரல் அல்லது அட்ரீனல் சுரப்பி, பிட்யூட்டரி அல்லது தைராய்டு செயலிழப்பு போன்ற நோய்கள் இருந்தால் டோஸ் சரிசெய்தல் தேவைப்படலாம்.
மற்ற பாசல் இன்சுலின் தயாரிப்புகளைப் போலவே, ட்ரெஷிபா பென்ஃபில் உடனான இரத்தச் சர்க்கரைக் குறைவுக்குப் பிறகு மீட்பு தாமதமாகும். போதிய அளவு அல்லது சிகிச்சையை நிறுத்துவது ஹைப்பர் கிளைசீமியா அல்லது நீரிழிவு கெட்டோஅசிடோசிஸின் வளர்ச்சிக்கு வழிவகுக்கும்.
கூடுதலாக, இணக்க நோய்கள், குறிப்பாக தொற்று நோய்கள், ஹைப்பர் கிளைசெமிக் நிலைமைகளின் வளர்ச்சிக்கு பங்களிக்கக்கூடும், அதன்படி, இன்சுலின் உடலின் தேவையை அதிகரிக்கும். ஒரு விதியாக, ஹைப்பர் கிளைசீமியாவின் முதல் அறிகுறிகள் படிப்படியாக, பல மணி நேரம் அல்லது நாட்களில் தோன்றும்.
இந்த அறிகுறிகளில் தாகம், விரைவான சிறுநீர் கழித்தல், குமட்டல், வாந்தி, மயக்கம், தோல் சிவத்தல் மற்றும் வறட்சி, வறண்ட வாய், பசியின்மை, வெளியேற்றப்பட்ட காற்றில் அசிட்டோனின் வாசனை ஆகியவை அடங்கும். டைப் 1 நீரிழிவு நோயில், சரியான சிகிச்சை இல்லாமல், ஹைப்பர் கிளைசீமியா நீரிழிவு கெட்டோஅசிடோசிஸின் வளர்ச்சிக்கு வழிவகுக்கிறது மற்றும் மரணத்திற்கு வழிவகுக்கும். கடுமையான ஹைப்பர் கிளைசீமியா சிகிச்சைக்கு, வேகமாக செயல்படும் இன்சுலின் பரிந்துரைக்கப்படுகிறது.
பிற இன்சுலின் தயாரிப்புகளிலிருந்து இன்சுலின் பரிமாற்றம்
நோயாளியை ஒரு புதிய வகைக்கு மாற்றுவது அல்லது ஒரு புதிய பிராண்டு அல்லது மற்றொரு உற்பத்தியாளரின் இன்சுலின் தயாரித்தல் கடுமையான மருத்துவ மேற்பார்வையின் கீழ் நிகழ வேண்டும். மொழிபெயர்க்கும்போது, டோஸ் சரிசெய்தல் தேவைப்படலாம்.
தியாசோலிடினியோன் குழுவின் மருந்துகள் மற்றும் இன்சுலின் தயாரிப்புகளின் ஒரே நேரத்தில் பயன்பாடு.
முக்கியமானது! இன்சுலின் தயாரிப்புகளுடன் இணைந்து தியாசோலிடினியோன்ஸ் நோயாளிகளுக்கு சிகிச்சையளிப்பதில் நாள்பட்ட இதய செயலிழப்பு நிகழ்வுகள் பதிவாகியுள்ளன, குறிப்பாக இதுபோன்ற நோயாளிகளுக்கு நாள்பட்ட இதய செயலிழப்புக்கான ஆபத்து காரணிகள் இருந்தால்.
நோயாளிகளுக்கு தியாசோலிடினியோன்ஸ் மற்றும் ட்ரெசிபா பென்ஃபில் ஆகியவற்றுடன் சேர்க்கை சிகிச்சையை பரிந்துரைக்கும்போது இந்த உண்மையை கணக்கில் எடுத்துக்கொள்ள வேண்டும். இத்தகைய சேர்க்கை சிகிச்சையை பரிந்துரைக்கும்போது, நாள்பட்ட இதய செயலிழப்பு, எடை அதிகரிப்பு மற்றும் புற எடிமாவின் அறிகுறிகள் மற்றும் அறிகுறிகளை அடையாளம் காண நோயாளிகளின் மருத்துவ பரிசோதனைகளை நடத்த வேண்டியது அவசியம்.
இதய செயலிழப்பு அறிகுறிகள் நோயாளிகளில் மோசமடைந்துவிட்டால், தியாசோலிடினியோன்களுடன் சிகிச்சை நிறுத்தப்பட வேண்டும்.
பார்வையின் உறுப்பு மீறல்கள்
கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தைக் கட்டுப்படுத்துவதில் கூர்மையான முன்னேற்றத்துடன் இன்சுலின் சிகிச்சையை தீவிரப்படுத்துவது நீரிழிவு ரெட்டினோபதி நிலையில் தற்காலிகமாக மோசமடைய வழிவகுக்கும், அதே நேரத்தில் கிளைசெமிக் கட்டுப்பாட்டில் நீண்டகால முன்னேற்றம் நீரிழிவு ரெட்டினோபதியின் முன்னேற்ற அபாயத்தைக் குறைக்கிறது.
இன்சுலின் தயாரிப்புகளின் தற்செயலான குழப்பத்தைத் தடுக்கவும்
தற்செயலாக வேறு அளவு அல்லது பிற இன்சுலின் வழங்குவதைத் தவிர்ப்பதற்காக ஒவ்வொரு ஊசிக்கு முன்பும் ஒவ்வொரு லேபிளிலும் லேபிளை சரிபார்க்க நோயாளிக்கு அறிவுறுத்தப்பட வேண்டும். பார்வையற்ற நோயாளிகள் அல்லது பார்வை குறைபாடுள்ளவர்களுக்கு தெரிவிக்கவும். பார்வை பிரச்சினைகள் இல்லாத மற்றும் இன்ஜெக்டருடன் பணிபுரிய பயிற்சி பெற்ற நபர்களின் உதவி அவர்களுக்கு எப்போதும் தேவை.
இன்சுலின் ஆன்டிபாடிகள்
இன்சுலின் பயன்படுத்தும் போது, ஆன்டிபாடி உருவாக்கம் சாத்தியமாகும். அரிதான சந்தர்ப்பங்களில், ஆன்டிபாடி உருவாவதற்கு ஹைப்பர் கிளைசீமியா அல்லது இரத்தச் சர்க்கரைக் குறைவு நிகழ்வுகளைத் தடுக்க இன்சுலின் அளவை சரிசெய்தல் தேவைப்படலாம்.
வாகனங்கள் மற்றும் வழிமுறைகளை இயக்கும் திறனில் செல்வாக்கு.
எச்சரிக்கை: இரத்தச் சர்க்கரைக் குறைவின் போது நோயாளிகளின் கவனம் செலுத்தும் திறன் மற்றும் எதிர்வினை வேகம் பலவீனமடையக்கூடும், இது இந்த திறன் குறிப்பாக அவசியமான சூழ்நிலைகளில் ஆபத்தானது (எடுத்துக்காட்டாக, வாகனங்கள் அல்லது இயந்திரங்களை ஓட்டும்போது).
வாகனம் ஓட்டும்போது இரத்தச் சர்க்கரைக் குறைவு ஏற்படுவதைத் தடுக்க நடவடிக்கை எடுக்க நோயாளிகளுக்கு அறிவுறுத்தப்பட வேண்டும். இரத்தச் சர்க்கரைக் குறைவின் முன்னோடிகளின் அறிகுறிகள் இல்லாத அல்லது குறைந்துவிட்ட நோயாளிகளுக்கு அல்லது அடிக்கடி இரத்தச் சர்க்கரைக் குறைவின் அத்தியாயங்களுடன் இது மிகவும் முக்கியமானது. இந்த சந்தர்ப்பங்களில், வாகனம் ஓட்டுவதற்கான தகுதியை கருத்தில் கொள்ள வேண்டும்.
தொடர்பு
இன்சுலின் தேவையை பாதிக்கும் பல மருந்துகள் உள்ளன. வாய்வழி இரத்தச் சர்க்கரைக் குறைவு மருந்துகள், குளுகோகன் போன்ற பெப்டைட் -1 ஏற்பி அகோனிஸ்டுகள் (ஜி.எல்.பி -1) மூலம் இன்சுலின் தேவைகளை குறைக்க முடியும். மோனோஅமைன் ஆக்சிடேஸ் தடுப்பான்கள், தேர்ந்தெடுக்காத பீட்டா-தடுப்பான்கள், ஆஞ்சியோடென்சின் மாற்றும் என்சைம் தடுப்பான்கள், சாலிசிலேட்டுகள், அனபோலிக் ஸ்டெராய்டுகள் மற்றும் சல்போனமைடுகள்.
இன்சுலின் தேவை அதிகரிக்கலாம்: வாய்வழி ஹார்மோன் கருத்தடை மருந்துகள், தியாசைட் டையூரிடிக்ஸ், குளுக்கோகார்டிகோஸ்டீராய்டுகள், தைராய்டு ஹார்மோன்கள், சிம்பதோமிமெடிக்ஸ், சோமாட்ரோபின் மற்றும் டானசோல். பீட்டா-தடுப்பான்கள் இரத்தச் சர்க்கரைக் குறைவின் அறிகுறிகளை மறைக்க முடியும்.
ஆக்ட்ரியோடைடு / லான்ரோடைடு இரண்டுமே இன்சுலின் உடலின் தேவையை அதிகரிக்கும் மற்றும் குறைக்கும்.
எத்தனால் (ஆல்கஹால்) இன்சுலின் ஹைப்போகிளைசெமிக் விளைவை மேம்படுத்தவும் குறைக்கவும் முடியும்.
ட்ரெசிப் பென்ஃபில் சேர்க்கும்போது சில மருத்துவ பொருட்கள் அதன் அழிவை ஏற்படுத்தும். மருந்து உட்செலுத்துதல் தீர்வுகளில் சேர்க்கப்படக்கூடாது, மற்ற மருந்துகளுடன் கலக்கக்கூடாது.