நீரிழிவு நோயில் இன்சுலின் ஊசி போடுவது எப்படி: உணவுக்கு முன் அல்லது அதற்குப் பிறகு?
நான் வழக்கமாக உணவுக்குப் பிறகு இன்சுலின் செய்கிறேன், இருப்பினும் எல்லா மருத்துவர்களும் இதற்கு முன் மருந்து கொடுக்கப்பட வேண்டும் என்று கூறுகிறார்கள். ஆனால் எக்ஸ்இ என்று நான் நினைக்கிறேன், உணவுக்கு முன் செலுத்தப்படும் இன்சுலின் போதுமானதாக இருக்கும் என்று என்னால் உறுதியாகச் சொல்ல முடியாது (ஆனால் அது ஒரு பொருட்டல்ல, நீங்கள் ஒரு நகைச்சுவையைச் செய்யலாம்) அல்லது அது மிதமிஞ்சியதாக இருக்காது (இது மோசமானது, இரண்டு விருப்பங்களும் இருந்தாலும் - அல்லது கார்போஹைட்ரேட்டுகளை பலத்தால் உறிஞ்சி, அவற்றைத் தள்ளுகிறோம் இன்சுலின் அளவின் கீழ், அல்லது அமைதியாக ஹைப்போவிற்காக காத்திருங்கள், இறுதியில் நாம் கார்போஹைட்ரேட்டுகளை ஒரு வேகத்தில் உறிஞ்சுவோம். அதன்பிறகு ஹைப்பர் வந்து மீண்டும் இன்சுலின் தயாரிக்கிறோம்.).
ஆகையால், நான் முதலில் சாப்பிடுகிறேன், நான் எவ்வளவு சாப்பிட்டேன் என்று நினைக்கிறேன், பின்னர் நான் XE ஐ 1.2 ஆல் வகுத்து இன்சுலின் செய்கிறேன், என் இரத்த சர்க்கரை அரை மணி நேரம் அதிகமாக இருக்கும் என்ற போதிலும். ஆனால் அதற்குப் பிறகு நான் அமைதியாக எனது வணிகத்தைப் பற்றிப் பேசுகிறேன். நீங்கள் உடல் உழைப்பில் ஈடுபட்டிருந்தால் மட்டுமே, இன்சுலின் ஒன்றை இரண்டு யூனிட்டுகள் குறைவாக ஆக்குங்கள், எல்லாமே தீயில் இருக்கும்.
மாக்சிம் கோர்கோவ் மே 25, 2014: 114 எழுதினார்
தனிப்பட்ட உள்ளீட்டு முறை
உங்கள் சொந்த இன்சுலின் உள்ளீட்டு முறையை உருவாக்க நான் உங்களுக்கு அறிவுறுத்துகிறேன்.
எடுத்துக்காட்டு: நீங்கள் 10 எக்ஸ்இ சாப்பிடப் போகிறீர்கள் என்றால், சாப்பிடுவதற்கு முன் 3-5 மற்றும் மீதமுள்ளவற்றை சாப்பிட்ட பிறகு செய்யுங்கள். இந்த வழியில், உங்களுக்கு இரத்தச் சர்க்கரைக் குறைவு மற்றும் ஹைப்பர் கிளைசீமியா இருக்காது.
பாதகம்: ஒரு ஊசி போடுவது அவசியம், ஆனால் இரண்டு. ஒருவேளை நீங்கள் சாப்பிடுவதற்கு முன்பு அளவை மறந்துவிடுவீர்கள்.
நன்மை: உங்களுக்கு இரத்தச் சர்க்கரைக் குறைவு மற்றும் ஹைப்பர் கிளைசீமியா இருக்காது.
எலெனா அன்டோனெட்ஸ் 26 மே, 2014: 210 எழுதினார்
குசெல், நான் பார்க்கிறேன், உங்களுக்கு ஏற்கனவே இங்கே உதவிக்குறிப்புகள் வழங்கப்பட்டன))) இணையத்தில் பரிந்துரைகளைப் படிக்கும்போது கவனமாக இருங்கள்!
முதலாவதாக, ஒரு உணவில் 7XE க்கு மேல் சாப்பிடக்கூடாது, ஒரு ஆரோக்கியமான நபரின் கணையம் கூட இன்சுலின் மற்றும் கணைய சாறுடன் 70 கிராமுக்கு மேற்பட்ட கார்போஹைட்ரேட்டுகளை வழங்க முடியாது. 7 எக்ஸ்இ - ஒரு வயது வந்த நீரிழிவு நோயாளி ஒரு முக்கிய உணவுக்காக சாப்பிடக்கூடிய அதிகபட்சம்! அதிகப்படியான உணவு கணைய அழற்சி மற்றும் உடல் பருமன் வளர்ச்சிக்கு வழிவகுக்கிறது. XE இன் தினசரி எண்ணிக்கையில் கட்டுப்பாடுகள் உள்ளன என்பதை மறந்துவிடாதீர்கள், அவை உங்கள் வேலையைப் பொறுத்து உருவாக்குகின்றன. சாதாரண எடை மற்றும் சராசரி உடல் கொண்ட வயது வந்தவர். சுமைகளுக்கு ஒரு நாளைக்கு 20 - 21 XE க்கு மேல் தேவையில்லை. மற்றும் அதிக எடை கொண்ட நீரிழிவு நோயாளிகள் - 16-18 XE க்கு மேல் இல்லை. எல்லாம் தனித்தனியாக கணக்கிடப்படுகிறது, நிச்சயமாக. எனவே, பகலில் XE ஐ பிரதான டோஸில் 4-5XE ஆகவும், தின்பண்டங்களில் 1-2 XE ஆகவும் விநியோகிப்பது நல்லது. டைப் 1 நீரிழிவு நோய்க்கு பரிந்துரைக்கப்பட்ட ஆரோக்கியமான உணவு இன்னும் ரத்து செய்யப்படவில்லை)) ஆனால் நீரிழிவு நோயால் பாதிக்கப்படாத ஆரோக்கியமான மக்களின் ஊட்டச்சத்துடன் ஆரோக்கியமான ஊட்டச்சத்தை குழப்பவும், ஏனெனில் எல்லா ஆரோக்கியமான மக்களும் சரியாக சாப்பிடுவதில்லை)))
இரண்டாவதாக, இன்சுலின் நிர்வாகத்தின் நேரம் உங்கள் மருந்தின் மருந்தியல் பண்புகளைப் பொறுத்தது. குறுகிய இன்சுலின்களில், வெளிப்பாடு நேரத்தை பராமரிப்பது கட்டாயமாகும் (இது ஊசி முதல் உணவின் ஆரம்பம் வரை) குறைந்தது 30 நிமிடங்களில், அவை தோலடி கொழுப்பின் கீழ் இருந்து மிக மெதுவாக உறிஞ்சப்படுகின்றன. அல்ட்ராஷார்ட் இன்சுலின் (ஹுமலாக், நோவோராபிட், அப்பிட்ரா) குறுகிய-செயல்பாட்டு இன்சுலின்களை விட வேகமாக செயல்படுகிறது (ஆக்ட்ராபிட், ஹுமுலின் ஆர், முதலியன). ஆனால் !! உட்செலுத்தப்பட்ட இடத்திலிருந்து இரத்த ஓட்டத்தில் இறங்கி எஸ்சியைக் குறைக்க அவர்களுக்கு இன்னும் 5-10 நிமிடங்கள் தேவை. மனித இன்சுலின் அல்ட்ராஷார்ட் ஒப்புமைகளை உணவுக்கு முன்னும் பின்னும் செய்யலாம். ஆனால்!
இரண்டு காரணிகளைப் பொறுத்து ஒவ்வொரு உணவிற்கும் முன் இன்சுலின் தயாரிப்பது எப்படி என்று ஒரு முடிவு எடுக்கப்பட வேண்டும்:
உணவுக்கு முன் எஸ்சி மற்றும் நீங்கள் இப்போது சாப்பிட திட்டமிட்டுள்ள உணவுகளின் கிளைசெமிக் குறியீடு (ஜிஐ). உற்பத்தியின் ஜி.ஐ. சராசரிக்கு மேல் இருந்தால், இன்சுலின் வேலை செய்யத் தொடங்குவதை விட கார்போஹைட்ரேட்டுகள் வேகமாக உறிஞ்சப்படும், மேலும் 1-2 மணி நேரத்தில் எஸ்சியில் கூர்மையான உயர்வு கிடைக்கும்.
நாங்கள் எப்போதும் உணவுக்கு முன் எஸ்.கே.யைக் கட்டுப்படுத்துகிறோம் !!
எஸ்சி இலக்கை விட அதிகமாக இருந்தால் - எப்போதும் வெளிப்பாடு நேரத்தை அதிகரிக்கும், அதாவது. முன்பே இன்சுலின் தயாரிக்கவும். உதாரணமாக, ஆக்ட்ராபைட்டில், உணவுக்கு முன் எஸ்சி 12 உடன், சில நீரிழிவு நோயாளிகள் 45-60 நிமிடங்களைத் தாங்க வேண்டும், வயிற்றில் இன்சுலின் செய்யும் போது, ஏனெனில் இந்த இடத்திலிருந்து அது மிக விரைவாக உறிஞ்சப்படுகிறது. நீங்கள் வழக்கம் போல் இன்சுலின் செய்தால், 2 மணி நேரம் கழித்து சாப்பிட்ட பிறகு எஸ்.கே "புறப்படும்12 12 க்கு மேல்!
சாப்பிடுவதற்கு முன் எஸ்சி 6-6.5 ஐ விட அதிகமாக இல்லாவிட்டால் மற்றும் உற்பத்தியின் ஜிஐ சராசரிக்கு மேல் இல்லை என்றால் - நாங்கள் வழக்கமான வெளிப்பாடு நேரத்தை பராமரிக்கிறோம். ஆனால், உணவில் சராசரியை விட ஒரு ஜி.ஐ இருந்தால், இந்த விஷயத்தில், நீங்கள் வெளிப்பாட்டை சற்று அதிகரிக்க வேண்டும்.
எஸ்சி 5.0 ஐ விடக் குறைவாக இருந்தால், உணவுக்கு முன், உணவின் போது அல்லது அதற்குப் பிறகு உடனடியாக அல்ட்ராஷார்ட் இன்சுலின் தயாரிக்கப்படலாம், மேலும் தயாரிப்பின் ஜி.ஐ. ஒரு தட்டு இறைச்சி, முட்டைக்கோஸ் மற்றும் ஒரு துண்டு ரொட்டியை கற்பனை செய்து பாருங்கள். வேகமான கார்போஹைட்ரேட்டுகள் எதுவும் இல்லை, முட்டைக்கோஸ் (ஃபைபர்) மற்றும் இறைச்சி (புரதம்) ரொட்டி (கார்போஹைட்ரேட்) உறிஞ்சப்படுவதை மெதுவாக்கும், மேலும் வழக்கமான வெளிப்பாடு நேரத்தை நீங்கள் நின்றால் 1-2 மணி நேரத்திற்குப் பிறகு இரத்தச் சர்க்கரைக் குறைவு ஏற்படும் அபாயம் உள்ளது. கார்போஹைட்ரேட்டுகள் முடியும்தாமதமாக இருக்க வேண்டும்", மற்றும் இன்சுலின் விரைவாக எஸ்சியைக் குறைக்கத் தொடங்குகிறது.
காஸ்ட்ரோபதியில் - உணவை மெதுவாக உறிஞ்சுவது, உணவுக்குப் பின் தாமதமாக இன்சுலின் செய்கிறோம், இல்லையெனில் இரத்தச் சர்க்கரைக் குறைவு இருக்கும்.
வயிற்றில் இருந்து உணவை வெளியேற்றுவதில், இன்சுலின் சீக்கிரம் தயாரிக்கப்பட வேண்டும், அதாவது. வெளிப்பாடு அதிகரிக்கும்.
இன்சுலின் நிர்வாகத்தின் இடத்தைத் தேர்ந்தெடுப்பதன் மூலம் ஒரு முக்கிய பங்கு வகிக்கப்படுகிறது. மிக விரைவாக, இன்சுலின் வயிற்று சுவரிலிருந்து உறிஞ்சப்படுகிறது, அவற்றின் தொடை, பிட்டம் மற்றும் தோள்களை விட மெதுவாக இருக்கும்.
ஒரு நபருக்கு லிபோடிஸ்ட்ரோபி இருந்தால் (ஊசி போடும் இடத்தில் புடைப்புகள் அல்லது டிப்ஸ்) இருந்தால், இன்சுலின் உறிஞ்சுதல் மிகவும் மெதுவாக இருக்கும், இது கணக்கில் எடுத்துக்கொள்ளப்பட வேண்டும்!
மாக்சிம் கோர்கோவுடன் நான் ஒன் இல் மட்டுமே உடன்படுகிறேன்: இன்சுலின் நிர்வாகத்திற்கான உங்கள் தனிப்பட்ட வெளிப்பாடு நேரம் மற்றும் பல்வேறு தயாரிப்புகளுக்கான எஸ்சி அதிகரிப்பு விகிதம் ஆகியவற்றைக் கண்டுபிடிப்பது அவசியம். எனவே, நீங்கள் பரிசோதனை செய்ய வேண்டும்!)))
எலெனா ஃபோர்ஸ் 27 மே, 2014: 311 எழுதினார்
உணவுக்கு முன் அல்லது பின் இன்சுலின் எப்போது செய்ய வேண்டும்
வருக! நீங்கள் இன்சுலின் எது என்பதைக் குறிப்பிடவில்லை - குறுகிய அல்லது தீவிர குறுகிய.
முதலாவதாக, உணவுக்கு முன் எந்த எஸ்சி மற்றும் நீங்கள் என்ன சாப்பிடப் போகிறீர்கள் என்பது முக்கியம்.
நான் ஒரு புதிய தளத்தைக் கண்டேன்: diabet-med.com நிறைய பயனுள்ளதாக இருக்கிறது. உங்களுக்கு பயனுள்ளதாகவும் ஏற்றுக்கொள்ளக்கூடியதாகவும் இருங்கள், அவர்களின் பரிந்துரைகளைப் பின்பற்றுவது அவசியமில்லை (ஆனால் விரும்பத்தக்கது).
எலெனா அன்டோனெட்ஸ் 27 மே, 2014: 26 எழுதினார்
அன்புள்ள எலெனா, சந்தேகத்திற்குரிய தளங்களுக்கான இணைப்புகளை வழங்குவதற்கு முன், அங்கு இடுகையிடப்பட்ட தகவல்களை நீங்கள் கவனமாக படிக்க வேண்டும் !! வகை 1 மற்றும் வகை 2 நீரிழிவு நோய்க்கான கார்போஹைட்ரேட் உட்கொள்ளலை கட்டுப்படுத்துவது உணவில் புரதத்தின் அதிகரிப்புக்கு வழிவகுக்கிறது என்பதை உலகெங்கிலும் உள்ள விஞ்ஞானிகள் ஏற்கனவே அறிந்திருக்கிறார்கள் (மேலும் இந்த தளத்தின் உணவு இதை தெளிவாக நிரூபிக்கிறது), இது கிளைசீமியாவைக் குறைக்காது, மாறாக குளுக்கோஸை அதிகரிக்கும்! கல்லீரலில் உள்ள கிளைகோஜன் இருப்புக்கள் குறைந்துவிடும், சிறுநீரகங்கள் பாதிக்கப்படும்! பெரிய அளவில் புரதங்கள் எஸ்சியை அதிகரிக்கும் !! நீங்கள் புதுப்பித்தவரா?
இந்த தளத்தின் பக்கத்தில் எழுதப்பட்டிருப்பது ஷாக்கிங், நான் மேற்கோள் காட்டுகிறேன்: "நீரிழிவு நோய்க்கான ஹைப்போகிளைசீமியாவின் அபாயத்தைக் குறைக்க, குறைந்த கார்போஹைட்ரேட் உணவில் செல்லுங்கள். ஏனென்றால் நீங்கள் கார்போஹைட்ரேட்டுகளை குறைவாக சாப்பிடுவதால், இன்சுலின் பிட் குறைவாக இருக்கும்."
எக்ஸ்இ அமைப்பின் படி கார்போஹைட்ரேட்டுகளின் சரியான கணக்கீடு மற்றும் ப்ராண்டியல் இன்சுலின் ஒரு குறிப்பிட்ட அளவைத் தேர்ந்தெடுப்பதன் காரணமாக நீரிழிவு நோய்க்கான ஹைபோகிளைசீமியாவின் ஆபத்து குறைகிறது! ஒவ்வொரு நீரிழிவு நோயாளியின் வயது மற்றும் ஆற்றல் செலவுகளுக்கு ஏற்ப ஒரு நாளைக்கு எக்ஸ்இ அளவு தனித்தனியாக கருதப்படுகிறது !!
நீரிழிவு நோயின் ஊட்டச்சத்தின் அடிப்படை ஆரோக்கியமான உணவு. ஆரோக்கியமான மக்களின் ஊட்டச்சத்து அல்ல, ஏனென்றால் எல்லா ஆரோக்கியமான மக்களும் சரியான உணவை உட்கொண்டு ஆரோக்கியமான வாழ்க்கை முறையை வழிநடத்துவதில்லை, ஆனால் ஊட்டச்சத்து புரதங்கள், கொழுப்புகள் மற்றும் கார்போஹைட்ரேட்டுகளுக்கு சமநிலையானது, எடை, உடல் அடிப்படையில் கணக்கிடப்படுகிறது. சுமை, தொழில்முறை செயல்பாடு வகை!
இன்சுலின் டோஸ் கணக்கீடு
வகுப்பு B நீரிழிவு நோய் மற்றும் மிகவும் கடுமையான வடிவங்கள் (அதாவது, கர்ப்பத்திற்கு முன் இன்சுலின் சார்ந்த நீரிழிவு நோய்). கர்ப்ப காலத்தில், இன்சுலின் தேவை பொதுவாக உயர்கிறது, எனவே நீரிழிவு நோயை ஈடுசெய்வது கடினம்.
பன்றி இறைச்சி அல்லது போவின் இன்சுலின் பெறும் நோயாளிகளின் ஒவ்வாமை எதிர்வினைகளைத் தடுக்க, அவை கர்ப்ப காலத்தில் மனித இன்சுலினுக்கு மாற்றப்படுகின்றன. கர்ப்பத்திற்கு முன்பே நீரிழிவு நோய்க்கான இழப்பீட்டை அடைய முடிந்தால், கர்ப்பம் தொடங்கியவுடன், இன்சுலின் சிகிச்சை முறை மாற்றப்படாது.
வகுப்பு A2 நீரிழிவு நோய், வாய் இரத்தச் சர்க்கரைக் குறைவு முகவர்களுடன் சிகிச்சையின் போது வகுப்பு B நீரிழிவு நோய். கர்ப்ப காலத்தில், வாய்வழி இரத்தச் சர்க்கரைக் குறைவு முகவர்கள் இன்சுலின் மூலம் மாற்றப்படுகின்றன. நோயாளியை இன்சுலினுக்கு மாற்றுவது கர்ப்பத்திற்கு முன்பே முன்கூட்டியே செய்யப்படுகிறது.
இன்சுலின் ஆரம்ப டோஸ் பெண்ணின் எடை மற்றும் கர்ப்பகால வயதை கணக்கில் கொண்டு கணக்கிடப்படுகிறது. கர்ப்பத்தின் முதல் மூன்று மாதங்களில் இன்சுலின் ஆரம்ப தினசரி டோஸ் 0.6 யூனிட் / கிலோவுக்கு சமமாக இருக்க வேண்டும், இரண்டாவது மூன்று மாதங்களில் - 0.7 யூனிட் / கிலோ மற்றும் மூன்றாவது மூன்று மாதங்களில் - 0.8 யூனிட் / கிலோ.
எடுத்துக்காட்டாக, கர்ப்பகால வயது 26 வாரங்களுடன் 80 கிலோ எடையுள்ள ஒரு பெண்ணுக்கு, இன்சுலின் ஆரம்ப தினசரி அளவு 64 அலகுகள் (80 கிலோ ґ 0.8 அலகுகள் / கிலோ = 64 அலகுகள்).
குறைந்த எடை கொண்ட கர்ப்பிணிப் பெண்களுக்கு, இன்சுலின் ஆரம்ப தினசரி டோஸ் முறையே 0.4, 0.5 மற்றும் 0.6 யூனிட் / கிலோவுக்கு சமமாக இருக்க வேண்டும். வழக்கமாக இன்சுலின் மொத்த தினசரி டோஸில் 2/3 காலை உணவுக்கு முன், 1/3 - இரவு உணவிற்கு முன் நிர்வகிக்கப்படுகிறது.
காலை டோஸில் சுமார் 1/3 குறுகிய-செயல்பாட்டு இன்சுலின், 2/3 - நடுத்தர-செயல்பாட்டு இன்சுலின் மீது விழுகிறது. இரண்டாவது இன்சுலின் ஊசியின் கலவை, இரவு உணவிற்கு முன், இரு குழுக்களின் மருந்துகளும் சம அளவுகளில் சேர்க்கப்பட்டுள்ளன.
உண்ணாவிரத பிளாஸ்மா குளுக்கோஸ் அளவு 50-90 மிகி% (2.8–5.0 மிமீல் / எல்), உணவுக்கு 1 மணி நேரத்திற்குப் பிறகு பிளாஸ்மா குளுக்கோஸ் அளவு 140 மி.கி% (7.8 மி.மீ. / எல் ), மற்றும் உணவுக்கு 2 மணி நேரம் கழித்து - 120 மிகி% (6.7 மிமீல் / எல்).
லேசான இரத்தச் சர்க்கரைக் குறைவு கர்ப்பிணிப் பெண்களுக்கு ஆபத்தானது அல்ல. ஈடுசெய்யப்பட்ட நீரிழிவு நோயாளிகள் பொதுவாக பிளாஸ்மா குளுக்கோஸ் அளவு 40 மி.கி% (2.2 மிமீல் / எல்) வரை குறைவதை எளிதில் பொறுத்துக்கொள்வார்கள். ஆயினும்கூட, இரவு நேர இரத்தச் சர்க்கரைக் குறைவைத் தடுக்க அனைத்து நடவடிக்கைகளும் எடுக்கப்பட வேண்டும்.
நீரிழிவு நோய்க்கான இழப்பீட்டை அடைவது எளிதானது அல்ல, குறிப்பாக நோயின் லேபிள் படிப்பு மற்றும் கர்ப்பத்தின் முதல் மூன்று மாதங்களில். வெற்றிகரமான சிகிச்சையின் மிக முக்கியமான நிபந்தனை நோயாளிகளுக்கு அவர்களின் இரத்த குளுக்கோஸ் அளவை சுயாதீனமாக கட்டுப்படுத்தவும், இன்சுலின் தங்கள் அளவை தேர்வு செய்யவும் பயிற்சி அளிப்பதாகும்.
பலவீனமான குளுக்கோஸ் சகிப்புத்தன்மை ஏற்பட்டால், இந்த குறிகாட்டிகள் 2 வாரங்களில் 1 நேரத்தை தீர்மானிக்க போதுமானது. உண்ணாவிரதத்தில் இரத்த குளுக்கோஸ் அளவு சாதாரணமாகவும், சாப்பிட்ட பிறகு உயர்த்தப்பட்டாலும், இன்சுலின் எதிர்ப்பு அதிக வாய்ப்பு உள்ளது. உண்ணாவிரத இரத்த குளுக்கோஸ் அளவு 105 மி.கி% (5.8 மிமீல் / எல்) க்கு சமமாக அல்லது அதிகமாக இருந்தால் அல்லது உணவுக்கு 1 மணி நேரம் கழித்து 140 மி.கி% (7.8 மிமீல் / எல்) க்கு சமமாகவோ அல்லது அதிகமாகவோ இருந்தால், இன்சுலின் பரிந்துரைக்கப்படுகிறது.
வகுப்பு 2 நீரிழிவு நோய். இரத்த குளுக்கோஸை ஒரு நாளைக்கு 4 முறை அளவிடுவதன் மூலம் நோய் கண்டறிதல் தொடங்குகிறது - காலையில் வெறும் வயிற்றில் மற்றும் ஒவ்வொரு உணவிற்கும் முன். நோய் திருப்திகரமாக ஈடுசெய்யப்பட்டால், உண்ணாவிரத இரத்த குளுக்கோஸ் அளவும், சாப்பிட்ட 1 மணி நேரமும் ஒரு நாளைக்கு 1 முறை தொடர்ந்து தீர்மானிக்கப்படுகிறது.
சிகிச்சையின் செயல்திறனை மதிப்பிடுவதற்கும், இன்சுலின் அளவைத் தேர்ந்தெடுப்பதற்கும், இரத்த குளுக்கோஸ் அளவு கூடுதலாக உணவுக்கு 1 மணி நேரத்திற்குப் பிறகு தீர்மானிக்கப்படுகிறது. உணவுக்கு முன்னும் பின்னும் இரத்த குளுக்கோஸ் அளவை ஒரே நேரத்தில் மதிப்பீடு செய்வது இன்சுலின் சிகிச்சையின் தொடக்கத்திலும் நீரிழிவு நோயின் சிதைவுடனும் குறிப்பாக முக்கியமானது.

கர்ப்ப காலத்தில், நீரிழிவு நோயால் பாதிக்கப்பட்ட ஒரு பெண்ணின் ஆரோக்கியத்தை பராமரிக்க இன்சுலின் பயன்படுத்தப்படுகிறது. இந்த ஹார்மோன் ஒவ்வொரு நோயாளிக்கும் தனித்தனியாக மருத்துவரால் கணக்கிடப்படும் தனிப்பட்ட அளவுகளில் செலுத்தப்படுகிறது. கர்ப்பிணி நீரிழிவு ஆரோக்கியமான பெண்களிலும் உருவாகலாம்.
இதுபோன்ற சந்தர்ப்பங்களில், இன்சுலின் சிகிச்சை தேவையில்லை, சர்க்கரை குறைக்கும் மாத்திரைகளை எடுத்துக்கொள்வதற்கும், சரியான உணவை கண்டிப்பாக கடைப்பிடிப்பதற்கும் உங்களை கட்டுப்படுத்தலாம், ஏனெனில் நோய் இரண்டாவது வகைக்கு ஏற்ப தொடர்கிறது. ஆனால் இன்சுலின் பரிந்துரைப்பது அவசியம் என்று மருத்துவர் கருதினால், ஆரோக்கியமான குழந்தையைப் பெற்றெடுப்பதற்கும் பிறப்பதற்கும் அதன் நிர்வாகத்திற்கான பரிந்துரைகளை நீங்கள் கண்டிப்பாக பின்பற்ற வேண்டும்.
ஹார்மோனின் பயன்பாட்டின் அம்சங்கள்
கர்ப்ப காலத்தில் இன்சுலின் சிகிச்சை கவனமாக பரிந்துரைக்கப்படுகிறது, நீங்கள் சரியான மருந்தைத் தேர்ந்தெடுத்து அளவை சரியாகக் கணக்கிட வேண்டும். பெண்ணின் எடை மற்றும் கர்ப்பகால வயது ஆகியவை கணக்கில் எடுத்துக்கொள்ளப்படுகின்றன. மருந்துகளை ஒரு நிபுணரால் மட்டுமே பரிந்துரைக்க முடியும், இந்த வழக்கில் சுய மருந்து ஏற்றுக்கொள்ளப்படவில்லை.
பிரசவத்துடன் குறிப்பாக முக்கியத்துவம் இணைக்கப்பட்டுள்ளது. பிறக்கும் போது, ஹார்மோன் சிறிய பகுதிகளில் நிர்வகிக்கப்படுகிறது, இரத்தத்தில் குளுக்கோஸின் அளவைக் கட்டுப்படுத்துகிறது.
உடலில் அதிக சுமை ஏற்படக்கூடாது என்பதற்காக, முதல் ஊசி ¼ அளவுகளை மட்டுமே கொண்டிருக்க வேண்டும், பின்னர் 2-3 அலகுகள் ஐந்து சதவிகித குளுக்கோஸுடன் மணிநேரத்திற்கு நிர்வகிக்கப்படுகின்றன. ஒரு குழந்தை தோன்றும்போது, அந்த அளவு இரண்டு முதல் மூன்று மடங்கு குறைகிறது.
குழந்தை பிறந்த சில நாட்களுக்குப் பிறகு, தாய்க்கு “நீண்ட” இன்சுலின் வழங்கப்படுகிறது.
சந்தேகத்திற்கு இடமின்றி, ஒரு குழந்தையைத் தாங்க இன்சுலின் உட்கொள்ளல் ஒரு முக்கிய காரணியாகும். கர்ப்பிணிப் பெண் டைப் 2 நீரிழிவு நோயால் பாதிக்கப்பட்டிருந்தால், கர்ப்பத்தின் ஆரம்பத்தில் சரியான ஊட்டச்சத்து மற்றும் உடல் செயல்பாடுகளால் ஈடுசெய்யப்பட்டால், அதே முறைகளை சாதாரண இரத்த சர்க்கரை மதிப்புகளுடன் தொடர்ந்து பின்பற்றலாம்.
எதிர்பார்ப்புள்ள தாய் குளுக்கோஸ் குறைக்கும் மாத்திரைகளை குடித்தால், அவருக்கு இன்சுலின் சிகிச்சை பரிந்துரைக்கப்படுகிறது. திட்டமிட்ட கர்ப்பத்திற்கு மூன்று மாதங்களுக்கு முன்பு இது தேவைப்படுகிறது.
ஒரு குழந்தையைப் பெறுவதற்கான முடிவு ஒவ்வொரு தம்பதியினரின் வாழ்க்கையின் மிக முக்கியமான முடிவுகளில் ஒன்றாகும். கர்ப்பம் என்பது மகிழ்ச்சி மற்றும் இனிமையான உணர்ச்சிகளின் காலம் மட்டுமல்ல. இது முதலில், கவனமாக திட்டமிடல் மற்றும் விவரங்களுக்கு கவனம் செலுத்துதல்.
இந்த நோயின் அறிகுறிகளும் நோயறிதலும் கீழே விவரிக்கப்பட்டுள்ளன. உணவு மற்றும் இன்சுலின் ஊசி மூலம் சிகிச்சை பற்றிய விவரங்கள். கர்ப்பிணிப் பெண்களுக்கான இரத்த குளுக்கோஸ் தரத்தைப் படியுங்கள், காலை சர்க்கரையை எவ்வாறு குறைப்பது, நீங்கள் என்ன சாப்பிடலாம், எந்த சமயங்களில் நீங்கள் இன்சுலின் செலுத்த வேண்டும், என்ன அளவுகள் பரிந்துரைக்கப்படுகின்றன.
ஊசி முறைகள்
ஒரு நோயாளிக்கு இரத்த சர்க்கரையின் வீழ்ச்சி அல்லது அதிகப்படியான சர்க்கரை காணப்படும்போது, குளுக்கோஸ் அளவைப் பராமரிக்கும் மருந்துகளை உட்கொள்வது அவசியம். பெரும்பாலும், இன்சுலின் ஊசி காரணம், ஏனெனில் இந்த ஹார்மோன் உடலில் கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தை ஒழுங்குபடுத்துகிறது. இன்சுலின் நிர்வகிக்க வெவ்வேறு முறைகள் உள்ளன. இது தோலடி, இன்ட்ராமுஸ்குலர் மற்றும் சில நேரங்களில் நரம்பு வழியாக நிர்வகிக்கப்படலாம். பிந்தைய முறை குறுகிய இன்சுலின் மட்டுமே பிரத்தியேகமாக நடைபெறுகிறது மற்றும் நீரிழிவு கோமாவின் வளர்ச்சியில் பயன்படுத்தப்படுகிறது.
இன்சுலின் தயாரிப்புகளின் அடுக்கு வாழ்க்கை எவ்வாறு தீர்மானிக்கப்படுகிறது
நீங்கள் ஒரு மருந்தகத்தில் இன்சுலின் வாங்கினால், மருந்தின் அடுக்கு வாழ்க்கை குறித்து கவனம் செலுத்த மறக்காதீர்கள், அவை தொகுப்பில் சுட்டிக்காட்டப்பட்டுள்ளன. அத்தகைய இன்சுலின் தள்ளுபடியில் விற்கப்பட்டாலும், ஏற்கனவே காலாவதியான மருந்தை அல்லது காலாவதியாகும் காலக்கெடுவை நீங்கள் வாங்கக்கூடாது. காலாவதி தேதி தவறாமல் ஒரு பாட்டில் அல்லது கெட்டி மீது நகலெடுக்கப்படுகிறது.
உற்பத்தியாளர் மற்றும் மருந்து வகையைப் பொறுத்து சேமிப்பகத்தின் விதிமுறைகள் மற்றும் நிபந்தனைகள் மாறுபடக்கூடும் என்பதை மறந்துவிடாதீர்கள். காலாவதியான மருந்தைக் கொண்டு தற்செயலாக ஒரு ஊசி போடக்கூடாது என்பதற்காக இந்த உண்மையை கணக்கில் எடுத்துக்கொள்ள வேண்டும். ஒவ்வொரு ஊசிக்கு முன்பும் காலாவதி தேதியை சரிபார்க்க அறிவுறுத்தப்படுகிறது, எனவே நீங்கள் உங்களைப் பாதுகாத்துக் கொள்ளலாம்.
முக்கியமானது: சாதாரண அடுக்கு வாழ்க்கை கொண்ட இன்சுலின் மனித உடலுக்கு ஆபத்தாகும், சேமிப்பின் போது எந்த நிலைமைகள் மீறப்பட்டன.
இன்சுலின் சில சேமிப்பக நிலைமைகள் தேவைப்படுகிறது, அதை மீறி அது விரைவாக மோசமடைந்து அதன் சர்க்கரையை குறைக்கும் பண்புகளை இழக்கிறது.
ஒரு கெட்டுப்போன மருந்தை செலுத்தக்கூடாது என்பதற்காக, நீங்கள் அடுக்கு வாழ்க்கைக்கு மட்டுமல்ல, தீர்வின் தோற்றத்திற்கும் கவனம் செலுத்த வேண்டும்:
- அல்ட்ராஷார்ட் இன்சுலின் எப்போதும் வெளிப்படையானது மற்றும் கூடுதல் செறிவூட்டல்கள் இல்லாமல்,
- நீண்ட காலமாக செயல்படும் இன்சுலின் ஒரு சிறிய வளிமண்டலத்தைக் கொண்டுள்ளது, இது குலுக்கப்படும்போது, கரைந்து ஒரு சீரான, ஒளிபுகா தீர்வு பெறப்படுகிறது.
உங்கள் இன்சுலின் காலாவதியானது என்பதற்கான அறிகுறிகள்:
- குறுகிய இன்சுலினில் கொந்தளிப்பான தீர்வு. நீங்கள் முற்றிலும் சேற்றுத் தயாரிப்பைப் பயன்படுத்த முடியாது, அல்லது கீழே ஒரு சிறிய மண்ணற்ற சேற்று வண்டல் தோன்றும் இடத்தில்,
- போதைப்பொருளை அசைத்தபின் மறைந்துவிடாத இன்சுலினில் வெள்ளை கறைகள் தோன்றின,
- நீண்ட காலமாக செயல்படும் இன்சுலின் நீடித்த குலுக்கலுக்குப் பிறகு மழையுடன் கலக்காது - மருந்து பயன்படுத்த முடியாததாகிவிட்டது, மேலும் அதன் பயன்பாடு நோயாளியின் உடலில் எதிர்மறையான விளைவை ஏற்படுத்தக்கூடும்.
சிறந்த ஊசி தேர்வு எப்படி
ஒவ்வொரு வகை நீரிழிவு நோய்க்கும், ஊசி போடுவதற்கான ஒரு அட்டவணை உள்ளது, இதன் உருவாக்கம் மருந்து வகை, டோஸ் மற்றும் உணவு உட்கொள்ளல் ஆகியவற்றால் பாதிக்கப்படுகிறது. எந்த நேரத்தில் நீங்கள் குத்த வேண்டும் - சாப்பிடுவதற்கு முன் அல்லது சாப்பிட்ட பிறகு - மருத்துவரை அணுகுவது நல்லது. என்ன, எப்போது சாப்பிட வேண்டும் என்று எழுதியுள்ளதால், ஊசி மருந்துகளின் அட்டவணை மற்றும் வகையை மட்டுமல்லாமல், உணவையும் தேர்வு செய்ய இது உதவும். மருந்தின் அளவுகள் சாப்பிட்ட பிறகு பெறப்பட்ட கலோரிகள் மற்றும் நிலையான-மாநில சர்க்கரை அளவைப் பொறுத்தது என்பதை புரிந்து கொள்ள வேண்டும். எனவே, கிராம் மற்றும் கலோரிகளில் உட்கொள்ளும் உணவின் அளவை தெளிவாக பதிவு செய்வது அவசியம், உட்செலுத்தலின் அளவை துல்லியமாக கணக்கிட இரத்தத்தில் குளுக்கோஸின் அளவீடுகளை எடுத்துக் கொள்ளுங்கள்.இரத்தச் சர்க்கரைக் குறைவைத் தவிர்ப்பதற்கு, முதலில் குறைவான இன்சுலின் ஊசி போடுவது நல்லது, பின்னர் படிப்படியாகச் சேர்ப்பது, சாப்பிட்ட பிறகு சர்க்கரையை சரிசெய்தல் மற்றும் இன்சுலின் 4.6 ± 0.6 மிமீல் / எல் அளவில் எடுத்துக்கொள்வது நல்லது.
ஒரு ஊசி தளத்தைத் தேர்ந்தெடுப்பது

இன்சுலின் எங்கு செலுத்த வேண்டும் என்பதற்கான தேர்வு மிகவும் முக்கியமானது. உட்செலுத்தலுக்கு சிறந்தது உடலின் பாகங்கள் தோலடி கொழுப்பின் பெரிய அடுக்கு: வயிறு, தொடைகள், பிட்டம். தோள்பட்டை பகுதியில் கோணத்தை அமைக்கலாம். ஆனால் கொழுப்பு திசுக்களின் சிறிய அளவு காரணமாக, அது வேதனையாக இருக்கும்.
ஒவ்வொரு அடுத்தடுத்த ஊசி வேறு இடத்தில் செய்யப்படுகிறது. தளங்களின் வரிசையைப் பின்பற்றுவது முன் தொகுக்கப்பட்ட திட்டத்திற்கு உதவும்.
பல நோயாளிகள் உடல் முழுவதும் கடிகார திசையில் நகர்கின்றனர். உதாரணமாக, அடிவயிற்றில் இருந்து தொடங்கி, படிப்படியாக இடுப்புக்கு, பின்னர் பிட்டம் வரை நகரும்.
உடலின் ஒரு பகுதியில், அதன் முழு மேற்பரப்பையும் பயன்படுத்தி பல ஊசி போடலாம். இருக்கைகளின் நிலையான மாற்றத்திற்கு நன்றி, முத்திரைகள் ஆபத்தை குறைக்க முடியும்.
ஊசி மருந்துகளை கையில் வைக்க மருத்துவர் அனுமதித்தால், நீங்கள் இடங்களை மேலிருந்து கீழாகவும் தலைகீழ் வரிசையிலும் மாற்ற வேண்டும்.
கை மற்றும் வயிற்றில் செலுத்தப்படும் மருந்து விரைவாக உறிஞ்சப்பட்டு, தொடைகள் மற்றும் பிட்டம் ஆகியவற்றில் மெதுவாக செலுத்தப்படுகிறது என்பதை அறிந்து கொள்வது அவசியம்.
வலியை பலவீனப்படுத்த, நீங்கள் ஊசியின் சரியான நீளத்தை தேர்வு செய்ய வேண்டும். 4.5, 5 அல்லது 6 மிமீ அளவுள்ள ஒரு கருவியைப் பயன்படுத்துவது சிறந்த வழி.
அதன் குறுகிய நீளம் காரணமாக, இன்சுலின் நேரடியாக தோலின் கீழ் செலுத்தப்படுகிறது, ஆனால் தசை திசுக்களில் அல்ல. உட்செலுத்தப்பட்ட இடத்தில், தோலை ஒரு மடிப்புகளில் சேகரிப்பது அவசியம்.
கொழுப்பு திசுக்களின் அடுக்கு போதுமான தடிமனாக இருந்தால், ஒரு குறுகிய ஊசியை செங்குத்தாக செருகலாம். உடலின் தேர்ந்தெடுக்கப்பட்ட பகுதியில் தோல் அடுக்கு மெல்லியதாக இருந்தால், ஊசி 45 of கோணத்தில் வைக்கப்படுகிறது.
முக்கிய விதி - போதை மற்றும் மனோவியல் பொருள்களை எடுத்துச் செல்வது தடைசெய்யப்பட்டுள்ளது. மேலும், ரஷ்ய மருந்தகங்களில் இலவசமாக விற்கப்படும் அனைத்து மருந்துகளிலிருந்தும் வெகு தொலைவில் உங்களுடன் சுதந்திரமாக எடுத்துச் செல்லலாம்.
சுங்கக் கட்டுப்பாட்டின் போது ஆபத்து மண்டலத்தில் - நுண்ணுயிர் எதிர்ப்பிகள், வலுவான வலி நிவாரணி மருந்துகள், தூக்க மாத்திரைகள் மற்றும் இயக்க நோய் மாத்திரைகள், அதிக ஆல்கஹால் கொண்ட திரவ ஏற்பாடுகள். முதலாவதாக, பெரும்பாலான நாடுகளின் உத்தியோகபூர்வ தடைகளின் கீழ், பினோபார்பிட்டல், குளோர்பெனமைன் மெலேட், கோடீன், சூடோபீட்ரின், குளோர்பெனமைன் மெலேட், டயஸெபம், வீழ்ச்சி போன்ற சில மருந்துகளில் உள்ள சக்திவாய்ந்த பொருட்கள்.
விமானத்தில் போதைப்பொருட்களைக் கொண்டு செல்வதற்கான முக்கிய விதி என்னவென்றால், பயணத்தின் முழு காலத்திற்கும் பயணிக்குத் தேவையான அளவு மருந்துகளை எடுக்க அனுமதிக்கப்படுகிறது. தயவுசெய்து கவனிக்கவும்: மருந்துகள் மற்றும் உணவுப் பொருட்கள் 100 மில்லிக்கு மேல் மற்றும் கை சாமான்களுக்கான விதிமுறைக்கு மேல் (ஒரு குறிப்பிட்ட விமானத்தின் விதிகளில் குறிப்பிடவும்) கொள்கலன்களில் போர்டில் கொண்டு செல்லலாம், அவற்றை ஒரு சிப்பருடன் ஒரு வெளிப்படையான பையில் அடைப்பது நல்லது.
பெரும்பாலான சொட்டுகள் (மூக்கு, காதுக்கு) ஒரு விமானத்தில் பாதுகாப்பாக கொண்டு செல்லப்படலாம். வழிமுறையை நினைவில் கொள்ளுங்கள்: தடைசெய்யப்பட்ட பொருட்களின் இருப்புக்கான கலவையைப் பற்றி உங்களுக்குத் தெரிந்துகொள்ள, ஒரு குறிப்பிட்ட அளவு மருந்தை எடுத்துக் கொள்ளுங்கள் - போர்டில் எடுத்துக்கொள்வதற்கு மட்டுமே, மீதமுள்ளவை - சாமான்களில்.
பெரிய கொள்கலன்களில் திரவங்களை கொண்டு செல்வதற்கு, நீங்கள் ஏறுவதற்கு சற்று முன்பு விமானத்தில் சொட்டுகள் தேவை என்பதை உறுதிப்படுத்தும் மருத்துவ சான்றிதழ் அல்லது மருந்து உங்களுக்குத் தேவைப்படலாம் (எடுத்துக்காட்டாக, நீங்கள் சிகிச்சையளித்து ஒரு குறிப்பிட்ட நேரத்தில் சொட்டினால்).
நீங்கள் ஒரு நாள்பட்ட நோயால் பாதிக்கப்படுகிறீர்கள் என்றால், புறப்படுவதற்கு முன்னர் பல நேர மண்டலங்களின் குறுக்குவெட்டில் இந்த அல்லது அந்த மருந்தை உட்கொண்டதற்கான விதிமுறை பற்றி உங்கள் மருத்துவரிடம் கேளுங்கள்.
ஒரு விமானத்தில் ஒரு நிலையான சுற்றுலா முதலுதவி கருவியின் அடிப்படையானது வழக்கமாக ஒரு அடிப்படை “முகாம்” கருவியாக எடுத்துக் கொள்ளப்படுகிறது - ஒன்று முதல் இரண்டு வாரங்களுக்கு பயனுள்ளதாக இருக்கும் எளிய மற்றும் பாதுகாப்பான மருந்துகளின் பரந்த வகை.
இவை சளி மற்றும் ஆண்டிபிரைடிக் மருந்துகள், கணையத்தில் அஜீரணம் மற்றும் வலிக்கான மருந்துகள், வலி நிவாரணிகள் (கோடீன் இல்லாமல் - எடுத்துக்காட்டாக, சிட்ராமோன்), ஒவ்வாமை எதிர்ப்பு, சிகிச்சைமுறை, அயோடின் அல்லது ஜெலெங்கா ஒரு பென்சிலில் (ஹைட்ரஜன் பெராக்சைடை விட அவற்றை எடுத்துக்கொள்வது மிகவும் வசதியானது).
நீங்கள் ஒரு சாமான்கள் இல்லாத கட்டணத்தில் பறக்கிறீர்கள் மற்றும் சாமான்களைச் செலவழிக்க விரும்பவில்லை என்றால் குறைந்தபட்ச தொகுப்பை உங்களுடன் எடுத்துச் செல்லலாம், இல்லையெனில் அளவைப் பிரித்து உங்கள் சூட்கேஸில் உள்ள சில விஷயங்களை ஒப்படைப்பது நல்லது.
அதன்படி, முதல் இடத்தில், திரவங்களை கொண்டு செல்வதற்கான தரத்தை பூர்த்தி செய்யாத அனைத்து தயாரிப்புகளும் சாமான்களுக்கு அனுப்பப்படுகின்றன, விமானத்தின் போது அவற்றின் அவசியத்தை நீங்கள் உறுதிப்படுத்த முடியாவிட்டால்: இவை அனைத்தும் “இருப்பு” யில் எடுக்கப்பட்ட ஸ்ப்ரேக்கள் மற்றும் சொட்டுகள், 100 மில்லிக்கு மேற்பட்ட கொள்கலன்களில் திரவ ஆண்டிசெப்டிக்ஸ். உங்கள் சாமான்களை உடையக்கூடியதாக நீங்கள் சரிபார்க்க முடியும் என்பதை மறந்துவிடாதீர்கள் (எடுத்துக்காட்டாக, மருந்துகளுக்கு கூடுதலாக, மற்ற கண்ணாடி கொள்கலன்களும் இருந்தால்).
பயணிகள் சாமான்களில் உள்ள மருந்துகளின் அளவு நாட்டில் தங்கியிருக்கும் காலத்திற்கு மட்டுமே கணக்கிடப்பட வேண்டும்.
சாமான்கள் வெப்பநிலை மாற்றங்களுக்கு உட்பட்டிருக்கும் என்பதால், சில வகையான மருந்துகள் மற்றும் வெப்பப் பையை குளிர்விக்க உலர்ந்த பனியை உங்களுடன் எடுத்துச் செல்லலாம். சாமான்களில் குளிர்பதனப் பொருட்களுக்கான பொதுவான வரம்பு ஒரு பயணிக்கு 2 கிலோ வரை ஆகும்.
சாலையில் உள்ள மருந்துகளின் அடிப்படை பட்டியல் மற்றும் பொதுவான பரிந்துரைகளை “பாதுகாப்பான சுற்றுலா” என்ற பொருளில் காணலாம்.
முதல் வகை நீரிழிவு நோயுடன்
முதல் வகை நீரிழிவு நோயில், குறிப்பாக நாள்பட்ட வடிவத்தில், இன்சுலின் ஊசி காலையிலும் மாலையிலும் கொடுக்கப்பட வேண்டும், நீண்ட நேரம் செயல்படும் மருந்தைத் தேர்ந்தெடுக்க வேண்டும். இந்த வழக்கில், உணவுக்கு முன் இன்சுலின் ஊசி அனுமதிக்கப்படுகிறது, ஏனெனில் நீண்ட நேரம் செயல்படும் ஹார்மோன்கள் தாமதத்துடன் வேலை செய்யத் தொடங்கும், இதனால் நோயாளி சர்க்கரையை சாப்பிடவும் உறுதிப்படுத்தவும் அனுமதிக்கிறது. எளிதான கட்டத்தில் முதல் வகை நீரிழிவு நோயுடன், கையாளுதல்கள் குறைக்கப்படுகின்றன, அவை சாப்பிடுவதற்கு முன்பும் செய்யப்பட வேண்டும்.
இரண்டாவது வகை நீரிழிவு நோயுடன்
பொதுவாக, இந்த வகை நீரிழிவு நோயாளிகள் நாள் முழுவதும் சாதாரண சர்க்கரையை பராமரிக்க முடிகிறது. ஒரு மாலை உணவுக்கு முன்பும், காலை உணவுக்கு முன்பும் குறுகிய இன்சுலின் ஊசி போடுவது அவர்களுக்கு பரிந்துரைக்கப்படுகிறது. காலையில், இன்சுலின் செயல்பாடு பலவீனமாக உள்ளது, எனவே குறுகிய இன்சுலின் விரைவாக உறிஞ்சப்படுவதால் சமநிலையை பராமரிக்க உதவும். நீரிழிவு நோய்க்கான இரவு ஊசி மருந்துகளை சியோஃபோர் போன்ற மாத்திரைகள் மூலம் மாற்றலாம்.
இது எவ்வாறு பரிந்துரைக்கப்படுகிறது?
உகந்த செயலுக்கு, இன்சுலின் சரியாக நிர்வகிக்கப்பட வேண்டும். ஒரு தொடர்ச்சியான-வெளியீட்டு மருந்து தயாரிப்பு தொடையில் அல்லது பிட்டத்தில் செலுத்தப்பட வேண்டும். நீங்கள் அதை கை மற்றும் வயிற்றில் குத்த முடியாது. ஆனால் உடலின் இந்த பாகங்களில் நீங்கள் ஒரு குறுகிய செயல்பாட்டு மருந்தை செலுத்தலாம், இது விரைவான உறிஞ்சுதலால் வகைப்படுத்தப்படுகிறது. குழந்தைகளுக்கு இன்சுலின் ஊசி போட்ட பிறகு அல்லது அதற்கு முன், மருத்துவரின் பரிந்துரைப்படி கண்டிப்பாக உணவளிக்க வேண்டும். சலுகைகள் பொருத்தமற்றவை.
இன்சுலின் முதல் ஊசி குழந்தைகளுக்கு குறிப்பாக முக்கியமானது. இதனால் செயல்முறை மன அழுத்தத்தை ஏற்படுத்தாது, உங்கள் பிள்ளைக்கு ஒரு சிரிஞ்சைப் பயன்படுத்தவும் சரியாக ஊசி போடவும் கற்றுக் கொடுங்கள், அத்துடன் சிக்கல்களைத் தவிர்ப்பதற்காக கண்டிப்பான கால அட்டவணையின்படி சாப்பிடுங்கள். ஒழுக்கம் ஒரு அவசியமான முறையாகும், ஆனால் இது சிகிச்சையை மிகவும் வசதியாகவும் பயனுள்ளதாகவும் மாற்றும். குழந்தைகளுக்கு இன்சுலின் வழங்கும் நுட்பம் பெரியவரிடமிருந்து வேறுபடுவதில்லை. நுட்பத்தால், உணவுடன் தொடர்புடைய பரிந்துரைகளை நினைவில் கொள்ளுங்கள். முதல் வகை நீரிழிவு நோயில், ஊசி போட்ட அரை மணி நேரத்திற்குப் பிறகு, மருந்து ஏற்கனவே செயல்படத் தொடங்கியிருக்கும் போது, குழந்தைக்கு உணவளிக்க வேண்டும். உணவை கண்டிப்பாக கடைபிடிக்கவும். இரண்டாவது வகை நீரிழிவு நோயில், சர்க்கரை குறைவாக இருக்கும்போது, ஊசி போடுவதற்கு முன்பு தண்ணீர் குடிக்க அனுமதிக்கப்படுகிறது, ஆனால் மற்றொரு வகை திரவம் அல்ல.
இன்சுலின் ஊசி போடுவது எப்படி?
இன்சுலின் சிகிச்சைக்கு ஊசி கொடுக்க சிறப்பு அறிவு தேவையில்லை. பொதுவாக ஏற்றுக்கொள்ளப்பட்ட விதிகள் உள்ளன. ஒரு ஊசி தயாரிக்க, ஒரு நபருக்கு ஒரு பாட்டில் மருந்து, ஊசி கொண்ட ஒரு சிரிஞ்ச், ஆல்கஹால் மற்றும் பருத்தி கம்பளி தேவைப்படும். குளிர்சாதன பெட்டியில் இன்சுலின் சேமித்து வைப்பது நல்லது, ஆனால் பயன்படுத்துவதற்கு முன்பு அதைப் பெற்று அறை வெப்பநிலையில் சூடாக்குவது நல்லது, பின்னர் அது இரத்தத்தில் சேரும்போது வேகமாக வேலை செய்யத் தொடங்குகிறது. உட்செலுத்தப்பட்ட இடத்தை ஆல்கஹால் துடைத்த பிறகு, இன்சுலின் பரிந்துரைக்கப்பட்ட அளவு சிரிஞ்சில் இழுக்கப்படுகிறது. ஆல்கஹால் முற்றிலுமாக வறண்டு போகும் வரை காத்திருங்கள், ஏனெனில் இது மருந்தின் மீது அழிவுகரமான விளைவைக் கொண்டிருக்கிறது மற்றும் ஒவ்வாமைகளை ஏற்படுத்தும்.
செட் எக்ஸிகியூஷன் அல்காரிதம் எளிதானது: பாட்டில் தலைகீழாக மாறி, திரவம் செங்குத்தாக டோஸ் குறிக்கு வரையப்படுகிறது. தேவையானதை விட இன்னும் கொஞ்சம் திரவத்தை வரைய நல்லது. சிரிஞ்சிலிருந்து காற்றை கசக்கிப் பிழியும்போது அதிகப்படியான பொருட்கள் போய்விடும். உட்செலுத்தப்படும் வரை, தீர்வு கசியாமல் இருக்க சிரிஞ்ச் நிமிர்ந்து வைக்கப்படுகிறது. கையாளுதலுக்கு கவனம் தேவை, மலட்டுத்தன்மையைத் தவிர்ப்பதற்காக ஊசி வெளிநாட்டு உடல்களுடன் தொடர்பு கொள்ளக்கூடாது. ஒரு சிரிஞ்சில் பல்வேறு வகையான மருந்துகளை நீர்த்துப்போகச் செய்ய நீண்ட இன்சுலின் பொருத்தமானது. அதன் வகைகள் ஒரே ஊசியைப் பயன்படுத்தி கேன்களிலிருந்து வரையப்படுகின்றன. ஆயத்த கட்டம் முடிந்ததும், இன்சுலின் அறிமுகம் தொடங்குகிறது.
செயலின் குறைந்த செயல்திறன் காரணமாக இன்சுலின் அளவை அதிகரிப்பதற்கு முன், மருந்தை சரியாக செலுத்துவதை உறுதிப்படுத்திக் கொள்ளுங்கள்.
சிரிஞ்ச் மற்றும் ஊசி தேர்வு
ஊசி மருந்துகளின் தேவையை எதிர்கொண்டு, நீரிழிவு நோயாளிகள் பெரும்பாலும் சரியான இன்சுலின் சிரிஞ்சையும் உகந்த ஊசியையும் தேர்வு செய்ய முடியாது. உட்செலுத்தப்பட்ட இடத்தில் ஹீமாடோமாக்கள் மற்றும் கடுமையான வலி உருவாகும்போது கேள்வியின் தீவிரம் எழுகிறது. விரும்பத்தகாத விளைவுகளைத் தவிர்க்க, சிரிஞ்ச்கள் மற்றும் ஊசிகளைத் தேர்ந்தெடுப்பதற்கான விதிகளை நினைவில் கொள்ளுங்கள்:
 குழந்தைகள் மற்றும் முதல் வகை நோயுள்ளவர்களுக்கு ஊசி போடுவதற்கு இன்சுலின் பம்ப் பொருத்தமானதல்ல.
குழந்தைகள் மற்றும் முதல் வகை நோயுள்ளவர்களுக்கு ஊசி போடுவதற்கு இன்சுலின் பம்ப் பொருத்தமானதல்ல.
- ஊசிகளை. எப்போதும் ஒரு முறை பயன்படுத்தப்படுகிறது. மிக முக்கியமான அளவுகோல் பிரிவு விலை, இது சரியான டோஸ் தொகுப்பை வழங்குகிறது. சிறந்த இன்சுலின் சிரிஞ்ச் 0.25 யூனிட் மதிப்பெண்களைக் கொண்ட பேனா சிரிஞ்ச் ஆகும். மருந்தின் தோலடி நிர்வாகத்தை எளிதாக்கும் சிறப்பு இன்சுலின் விசையியக்கக் குழாய்கள் உள்ளன, ஆனால் அவை குழந்தைகள் மற்றும் வகை 1 நீரிழிவு நோயாளிகளால் பயன்படுத்தப்படக்கூடாது.
- ஊசிகள். முக்கிய தேர்வு அளவுகோல் நீளம். சருமத்தின் கீழ் ஒரு ஊசி தேவைப்படும்போது இது மிகவும் முக்கியமானது. உகந்தது 4 முதல் 5 மி.மீ வரை ஒரு ஊசி. அத்தகைய ஊசியைப் பயன்படுத்தி, ஹீமாடோமா பெறும் ஆபத்து இல்லாமல் எங்கும் இன்சுலின் ஊசி போடுவது எளிது. இன்சுலின் 6-8 மிமீ ஊசியுடன் அடிவயிற்றில் அறிமுகப்படுத்தப்படுகிறது. ஊசி எப்போதும் மலட்டுத்தன்மையுடனும் கூர்மையாகவும் இருக்க வேண்டும், எனவே இது ஒவ்வொரு கையாளுதலுக்கும் ஒன்றாக இருப்பது நல்லது.
உள்ளடக்க அட்டவணைக்குத் திரும்பு
எப்படி நுழைவது?
ஊசி வைக்கப்படும் இடத்தைப் பொறுத்து, இன்சுலின் நிர்வாக தொழில்நுட்பங்கள் தேர்ந்தெடுக்கப்படுகின்றன. பெரும்பாலும், மருந்து தோலடி முறையில் செலுத்தப்படுகிறது, எனவே ஊசியுடன் தசையில் இறங்காமல் இருப்பது முக்கியம். இதற்காக, செயல்முறை தளத்தில் தோல் மடிப்புகளை உருவாக்க நுட்பம் வழங்குகிறது. தோல் குறியீட்டு மற்றும் கட்டைவிரலைக் கொண்டு எடுத்து லேசாக இழுக்கப்படுகிறது. நீங்கள் சக்தியைப் பயன்படுத்தத் தேவையில்லை, இல்லையெனில் ஒரு காயம் தோன்றும்.
சிரிஞ்சின் சாய்வு ஊசி மண்டலம் மற்றும் ஊசியின் நீளத்தைப் பொறுத்தது. இது 90 டிகிரிக்கு மிகாமலும் 45 க்கும் குறையாத கோணத்திலும் நிர்வகிக்கப்பட வேண்டும். நீரிழிவு நோய்க்கான அடிவயிற்றில் ஊசி சரியான கோணத்தில் செலுத்தப்படலாம், குறிப்பாக கொழுப்பு அடுக்கு மிகவும் அடர்த்தியாகவும் அடர்த்தியாகவும் இருந்தால். பிஸ்டனில் ஒரு விரைவான அழுத்தத்துடன் மருந்தை செலுத்துவது நல்லது, இது எல்லா வழிகளிலும் செல்ல வேண்டும். ஊசி செருகப்பட்ட அதே கோணத்தில் அகற்றப்படுகிறது. சிரிஞ்சின் சரியான இடம் எடிமா மற்றும் வலி நோய்க்குறி இல்லாததை உறுதி செய்யும்.
வலியற்ற ஊசிக்கு ஊசி எங்கே போகிறது?
செயல்முறையின் போது மன அழுத்தத்தையும் வலியையும் குறைக்க, ஊசிக்கு சிறப்பு இடங்கள் உள்ளன. அவற்றில் மற்றும் விதிகளின்படி, உட்செலுத்துதல் வலியற்றதாக இருக்கும். மருந்து வெவ்வேறு மண்டலங்களில் செலுத்தப்படுகிறது: தோள்பட்டை, கால், இடுப்பு மற்றும் பிட்டம் ஆகியவற்றில். இந்த இடங்கள் ஒரு குறுகிய ஊசி அல்லது இன்சுலின் பம்ப் மூலம் ஊசி போடுவதற்கு ஏற்றவை. ஒரு நீண்ட ஊசியுடன் கையாளுதல்களைச் செய்யும்போது, அடிவயிற்றில் ஊசி போடுவது மிகவும் வலியற்றதாகக் கருதப்படுகிறது, ஏனென்றால் அங்கே கொழுப்பு அடுக்கு அகலமானது மற்றும் தசையில் இறங்கும் ஆபத்து மிகக் குறைவு.
மாற்று இடங்களுக்கு இது அவசியம், குறிப்பாக உணவுக்கு முன் மருந்து செலுத்தப்பட்டால், அதன் உறிஞ்சுதல் முடிந்தவரை வேகமாக இருக்கும் போது. சில நேரங்களில் நீரிழிவு நோயாளிகளுக்கு ஊசி போட்ட பிறகு முதல் நிவாரணத்திற்குப் பிறகு, அவற்றை சிறிது நேரம் ஊசி போடுவதை நிறுத்திவிட்டு மீண்டும் தொடங்கலாம், ஆனால் இதைச் செய்ய முடியாது. அட்டவணையின் தடத்தை இழக்காமல், அளவை நீங்களே மாற்றிக் கொள்ளாமல், தொடர்ந்து முட்டாள்தனம் செய்வது அவசியம்.
நீரிழிவு நோய் கண்டறியப்படும்போது, நோயாளிகளுக்கு பல அச்சங்கள் உள்ளன. அவற்றில் ஒன்று ஊசி மூலம் இரத்தத்தில் குளுக்கோஸின் செறிவைக் கட்டுப்படுத்த வேண்டிய அவசியம். பெரும்பாலும் இந்த செயல்முறை அச om கரியம் மற்றும் வலி உணர்வோடு தொடர்புடையது. 100% வழக்குகளில், இது சரியாக செயல்படவில்லை என்பதை இது குறிக்கிறது. வீட்டிலேயே இன்சுலின் வழங்கும் நுட்பத்தை எவ்வாறு மாஸ்டர் செய்வது?

சரியாக ஊசி போடுவது ஏன் முக்கியம்
ஒவ்வொரு நீரிழிவு நோயாளிக்கும் இன்சுலின் செலுத்த கற்றுக்கொள்வது முக்கியம். நீங்கள் மாத்திரைகள், உடற்பயிற்சி மற்றும் குறைந்த கார்ப் உணவைக் கொண்டு சர்க்கரையை கட்டுப்படுத்தினாலும், இந்த செயல்முறை இன்றியமையாதது. எந்தவொரு தொற்று நோய், மூட்டுகள் அல்லது சிறுநீரகங்களில் வீக்கம், பற்களுக்கு கேரிய சேதம், இரத்தத்தில் குளுக்கோஸின் அளவு கூர்மையாக அதிகரிக்கிறது.
இதையொட்டி, இன்சுலின் உடல் உயிரணுக்களின் உணர்திறன் குறைகிறது (இன்சுலின் எதிர்ப்பு). பீட்டா செல்கள் இந்த பொருளை இன்னும் அதிகமாக உற்பத்தி செய்ய வேண்டும். இருப்பினும், டைப் 2 நீரிழிவு நோயால், அவை ஏற்கனவே ஆரம்பத்தில் பலவீனமடைந்துள்ளன. அதிகப்படியான சுமைகள் காரணமாக, அவற்றின் மொத்தம் இறந்துவிடுகிறது, மேலும் நோயின் போக்கை அதிகரிக்கிறது. மிக மோசமான நிலையில், டைப் 2 நீரிழிவு வகை 1 ஆக மாற்றப்படுகிறது. நோயாளி ஒரு நாளைக்கு குறைந்தது 5 ஊசி மருந்துகளை இன்சுலின் உற்பத்தி செய்ய வேண்டும்.
மேலும், உயர்ந்த இரத்த சர்க்கரை ஆபத்தான சிக்கல்களை ஏற்படுத்தும். வகை 1 நீரிழிவு நோயில், இது கெட்டோஅசிடோசிஸ் ஆகும். டைப் 2 நீரிழிவு நோயாளிகளுக்கு வயதானவர்களுக்கு ஹைப்பர் கிளைசெமிக் கோமா உள்ளது. மிதமான பலவீனமான குளுக்கோஸ் வளர்சிதை மாற்றத்தால், கடுமையான சிக்கல்கள் இருக்காது. ஆயினும்கூட, இது நாள்பட்ட நோய்களுக்கு வழிவகுக்கும் - சிறுநீரக செயலிழப்பு, குருட்டுத்தன்மை மற்றும் கீழ் முனைகளின் ஊனம்.
வகை 1 மற்றும் வகை 2 நீரிழிவு நோய்களில் இன்சுலின் நிர்வாகத்திற்கான திட்டம்
ஒரு நாளைக்கு எத்தனை முறை ஊசி போட வேண்டும் என்ற கேள்விக்கு, ஒரே ஒரு பதிலும் இல்லை. மருந்து நிர்வாகத்தின் திட்டம் உட்சுரப்பியல் நிபுணரால் தீர்மானிக்கப்படுகிறது. இரத்த குளுக்கோஸை வாராந்திர கண்காணிப்பின் முடிவுகளைப் பொறுத்து ஒழுங்குமுறை மற்றும் டோஸ்.
வகை 1 நீரிழிவு நோயாளிகளுக்கு உணவுக்கு முன் அல்லது பின் விரைவான இன்சுலின் ஊசி தேவை. கூடுதலாக, படுக்கைக்கு முன் மற்றும் காலையில், நீடித்த இன்சுலின் ஊசி பரிந்துரைக்கப்படுகிறது. போதுமான உண்ணாவிரத இரத்த சர்க்கரை செறிவை பராமரிக்க இது அவசியம். லேசான உடல் செயல்பாடு மற்றும் குறைந்த கார்ப் உணவும் தேவை. இல்லையெனில், உணவுக்கு முன் வேகமாக இன்சுலின் சிகிச்சை பயனற்றதாக இருக்கும்.
டைப் 2 நீரிழிவு நோயாளிகளைப் பொறுத்தவரை, பெரும்பாலானவர்கள் உணவுக்கு முன் குறைந்த எண்ணிக்கையிலான ஊசி மருந்துகளை செலவழிக்கிறார்கள். இரத்த சர்க்கரையை இயல்பாக்குவது குறைந்த கார்ப் உணவை அனுமதிக்கிறது. தொற்று நோய்களால் ஏற்படும் நோயை நோயாளி கவனித்தால், ஒவ்வொரு நாளும் ஊசி போட பரிந்துரைக்கப்படுகிறது.
பெரும்பாலும் டைப் 2 நீரிழிவு நோயால், வேகமாக இன்சுலின் ஊசி மாத்திரைகள் மூலம் மாற்றப்படுகின்றன. இருப்பினும், அவற்றை எடுத்துக் கொண்ட பிறகு, நீங்கள் சாப்பிடுவதற்கு ஒரு மணி நேரமாவது காத்திருக்க வேண்டும். இது சம்பந்தமாக, ஊசி போடுவது மிகவும் நடைமுறைக்குரியது: 30 நிமிடங்களுக்குப் பிறகு நீங்கள் மேஜையில் உட்காரலாம்.
பயிற்சி
நீங்கள் எத்தனை யூனிட் இன்சுலின் நுழைய வேண்டும், எந்த உணவுக்கு முன், ஒரு சமையலறை அளவைப் பெறுங்கள். அவர்களின் உதவியுடன், உணவில் உள்ள கார்போஹைட்ரேட்டுகளின் அளவை நீங்கள் கட்டுப்படுத்தலாம்.
உங்கள் இரத்த குளுக்கோஸையும் அளவிடவும். ஒரு வாரத்திற்கு ஒரு நாளைக்கு 10 முறை வரை இதைச் செய்யுங்கள். முடிவுகளை ஒரு நோட்புக்கில் பதிவு செய்யுங்கள்.
தரமான இன்சுலின் கிடைக்கும். மருந்தின் காலாவதி தேதியை சரிபார்க்கவும். சேமிப்பக நிலைமைகளை கண்டிப்பாக கவனிக்கவும். காலாவதியான தயாரிப்பு வேலை செய்யாமல் போகலாம் மற்றும் முறையற்ற மருந்தியக்கவியல் இருக்கலாம்.
இன்சுலின் அறிமுகப்படுத்தப்படுவதற்கு முன்பு, சருமத்திற்கு ஆல்கஹால் அல்லது பிற கிருமிநாசினிகளுடன் சிகிச்சையளிக்க வேண்டிய அவசியமில்லை. இதை சோப்புடன் கழுவி வெதுவெதுப்பான நீரில் கழுவினால் போதும். சிரிஞ்ச் ஊசிகள் அல்லது இன்சுலின் சிரிஞ்சின் ஒற்றை பயன்பாட்டின் மூலம், தொற்று ஏற்பட வாய்ப்பில்லை.
வலியற்ற நிர்வாகத்தின் நுட்பம்
வீட்டில் ஊசி போட, உங்களுக்கு இன்சுலின் சிரிஞ்ச் தேவைப்படும். பொருள் கொழுப்பு அடுக்கின் கீழ் நிர்வகிக்கப்பட வேண்டும். அதன் வேகமாக உறிஞ்சுதல் வயிறு அல்லது தோள்பட்டை போன்ற இடங்களில் ஏற்படுகிறது. பிட்டம் மற்றும் முழங்காலுக்கு மேலே உள்ள பகுதிக்கு இன்சுலின் செலுத்துவது குறைவான செயல்திறன் கொண்டது.
குறுகிய மற்றும் நீண்ட இன்சுலின் தோலடி நிர்வாகத்திற்கான நுட்பம்.
- தேவையான அளவு மருந்தை சிரிஞ்ச் பேனா அல்லது சிரிஞ்சில் உள்ளிடவும்.
- தேவைப்பட்டால், அடிவயிறு அல்லது தோளில் தோல் மடிப்பை உருவாக்குங்கள். உங்கள் கட்டைவிரல் மற்றும் கைவிரலால் அதை உருவாக்கவும். சருமத்தின் கீழ் நார்ச்சத்தை மட்டுமே பிடிக்க முயற்சி செய்யுங்கள்.
- விரைவான முட்டாள்தனத்துடன், 45 அல்லது 90 of கோணத்தில் ஊசியைச் செருகவும். ஒரு ஊசியின் வலியற்ற தன்மை அதன் வேகத்தைப் பொறுத்தது.
- சிரிஞ்ச் உலக்கை மீது மெதுவாக அழுத்தவும்.
- 10 விநாடிகளுக்குப் பிறகு, தோலில் இருந்து ஊசியை அகற்றவும்.
இலக்குக்கு 10 செ.மீ. கருவி உங்கள் கைகளில் இருந்து விழுவதைத் தவிர்க்க முடிந்தவரை கவனமாக இதைச் செய்யுங்கள். உங்கள் முந்தானையின் அதே நேரத்தில் உங்கள் கையை நகர்த்தினால் முடுக்கம் அடைய எளிதானது. அதன் பிறகு, மணிக்கட்டு செயல்முறைக்கு இணைக்கப்பட்டுள்ளது.இது ஊசியின் நுனியை பஞ்சர் புள்ளிக்கு வழிநடத்தும்.
ஊசியைச் செருகிய பின் சிரிஞ்ச் உலக்கை முழுமையாக அழுத்தும் என்பதை உறுதிப்படுத்திக் கொள்ளுங்கள். இது இன்சுலின் திறம்பட ஊசி போடுவதை உறுதி செய்யும்.
ஒரு சிரிஞ்சை சரியாக நிரப்புவது எப்படி
மருந்துடன் ஒரு சிரிஞ்சை நிரப்ப பல வழிகள் உள்ளன. அவற்றைக் கற்றுக்கொள்ள முடியாவிட்டால், சாதனத்தின் உள்ளே காற்று குமிழ்கள் உருவாகும். அவை மருந்தின் துல்லியமான அளவுகளின் நிர்வாகத்தைத் தடுக்கக்கூடும்.
சிரிஞ்ச் ஊசியிலிருந்து தொப்பியை அகற்றவும். உங்கள் இன்சுலின் அளவோடு தொடர்புடைய குறிக்கு பிஸ்டனை நகர்த்தவும். முத்திரையின் முடிவு கூம்பு வடிவமாக இருந்தால், அதன் பரந்த பகுதியால் அளவை தீர்மானிக்கவும். மருந்து குப்பியின் ரப்பர் தொப்பியை ஊசி துளைக்கிறது. உள்ளே காற்றை விடுங்கள். இதன் காரணமாக, பாட்டில் ஒரு வெற்றிடம் உருவாகவில்லை. இது அடுத்த தொகுதியை எளிதில் பெற உதவும். இறுதியாக, குப்பியை மற்றும் சிரிஞ்சை புரட்டவும்.
சிறிய விரலால், சிரிஞ்சை உங்கள் உள்ளங்கையில் அழுத்தவும். எனவே ஊசி ரப்பர் தொப்பியில் இருந்து வெளியேறாது. கூர்மையான இயக்கத்துடன், பிஸ்டனை மேலே இழுக்கவும். தேவையான அளவு இன்சுலின் உள்ளிடவும். கட்டமைப்பை நிமிர்ந்து நிறுத்துங்கள், குப்பியில் இருந்து சிரிஞ்சை அகற்றவும்.
பல்வேறு வகையான இன்சுலின் நிர்வகிப்பது எப்படி
நீங்கள் ஒரே நேரத்தில் பல வகையான ஹார்மோன்களை உள்ளிட வேண்டிய நேரங்கள் உள்ளன. முதலில், குறுகிய இன்சுலின் ஊசி போடுவது சரியாக இருக்கும். இது இயற்கையான மனித இன்சுலின் அனலாக் ஆகும். அதன் நடவடிக்கை 10-15 நிமிடங்களுக்குப் பிறகு தொடங்கும். இதற்குப் பிறகு, நீட்டிக்கப்பட்ட பொருளைக் கொண்ட ஒரு ஊசி செய்யப்படுகிறது.
நீடித்த லாண்டஸ் இன்சுலின் தனி இன்சுலின் சிரிஞ்ச் மூலம் நிர்வகிக்கப்படுகிறது. இத்தகைய தேவைகள் பாதுகாப்பு நடவடிக்கைகளால் கட்டளையிடப்படுகின்றன. பாட்டில் மற்றொரு இன்சுலின் குறைந்தபட்ச அளவைக் கொண்டிருந்தால், லாண்டஸ் அதன் செயல்திறனை ஓரளவு இழக்கும். இது அமிலத்தன்மையின் அளவையும் மாற்றும், இது கணிக்க முடியாத செயல்களை ஏற்படுத்தும்.
பல்வேறு வகையான இன்சுலின் கலக்க பரிந்துரைக்கப்படவில்லை. ஆயத்த கலவைகளை செலுத்துவது மிகவும் விரும்பத்தகாதது: அவற்றின் விளைவு கணிப்பது கடினம். ஒரு விதிவிலக்கு இன்சுலின் ஆகும், இது ஒரு நடுநிலை புரோட்டமைன் ஆகும்.
இன்சுலின் ஊசி மூலம் சாத்தியமான சிக்கல்கள்
அதே இடங்களுக்கு இன்சுலின் அடிக்கடி நிர்வாகத்துடன், முத்திரைகள் உருவாகின்றன - லிபோஹைபர்டிராபி. தொடுதல் மற்றும் பார்வை மூலம் அவற்றை அடையாளம் காணவும். எடிமா, சிவத்தல் மற்றும் வீக்கம் போன்றவையும் சருமத்தில் காணப்படுகின்றன. சிக்கலானது மருந்தின் முழுமையான உறிஞ்சுதலைத் தடுக்கிறது. இரத்த குளுக்கோஸ் குதிக்கத் தொடங்குகிறது.
லிபோஹைபர்டிராஃபியைத் தடுக்க, ஊசி தளத்தை மாற்றவும். முந்தைய துளைகளிலிருந்து இன்சுலின் 2-3 செ.மீ. பாதிக்கப்பட்ட பகுதியை 6 மாதங்களுக்கு தொடக்கூடாது.
மற்றொரு பிரச்சனை தோலடி ரத்தக்கசிவு. நீங்கள் ஒரு ஊசியால் இரத்த நாளத்தை அடித்தால் இது நிகழ்கிறது. கை, தொடை மற்றும் பிற பொருத்தமற்ற இடங்களில் இன்சுலின் செலுத்தும் நோயாளிகளுக்கு இது நிகழ்கிறது. உட்செலுத்துதல் உட்புறமானது, தோலடி அல்ல.
அரிதான சந்தர்ப்பங்களில், ஒவ்வாமை எதிர்வினைகள் ஏற்படுகின்றன. ஊசி போடும் இடங்களில் அரிப்பு மற்றும் சிவப்பு புள்ளிகள் தோன்றுவதை அவர்கள் சந்தேகிக்கலாம். உங்கள் சுகாதார வழங்குநரை அணுகவும். நீங்கள் மருந்தை மாற்ற வேண்டியிருக்கலாம்.
இரத்தத்துடன் இன்சுலின் ஒரு பகுதியை கசியும்போது நடத்தை
சிக்கலை அடையாளம் காண, ஊசி தளத்தில் உங்கள் விரலை வைக்கவும், பின்னர் அதைப் பற்றிக் கொள்ளவும். பஞ்சரில் இருந்து வெளியேறும் பாதுகாப்பை (மெட்டாக்ரெஸ்டால்) வாசனை செய்வீர்கள். மீண்டும் மீண்டும் ஊசி மூலம் இழப்புகளை ஈடுசெய்வது ஏற்றுக்கொள்ள முடியாதது. பெறப்பட்ட டோஸ் மிகப் பெரியதாக இருக்கலாம் மற்றும் இரத்தச் சர்க்கரைக் குறைவைத் தூண்டும். ஏற்பட்ட இரத்தப்போக்கு பற்றி சுய கட்டுப்பாடு நாட்குறிப்பில் குறிக்கவும். குளுக்கோஸ் அளவு இயல்பை விட ஏன் குறைவாக இருந்தது என்பதை இது பின்னர் விளக்க உதவும்.
அடுத்த நடைமுறையின் போது, நீங்கள் மருந்தின் அளவை அதிகரிக்க வேண்டும். அல்ட்ராஷார்ட் அல்லது குறுகிய இன்சுலின் இரண்டு ஊசி மருந்துகளுக்கு இடையிலான இடைவெளி குறைந்தது 4 மணிநேரம் இருக்க வேண்டும். வேகமான இன்சுலின் இரண்டு டோஸ் உடலில் ஒரே நேரத்தில் செயல்பட அனுமதிக்காதீர்கள்.
இன்சுலின் சுயாதீனமாக நிர்வகிக்கும் திறன் வகை 1 நீரிழிவு நோயாளிகளுக்கு மட்டுமல்ல, வகை 2 நீரிழிவு நோயாளிகளுக்கும் பயனுள்ளதாக இருக்கும். எல்லாவற்றிற்கும் மேலாக, எந்தவொரு தொற்று நோயும் இரத்த சர்க்கரையை அதிகரிக்கும். இதை வலியின்றி செய்ய, சரியான ஊசி நுட்பத்தை மாஸ்டர் செய்யுங்கள்.
தொடர்புடைய வீடியோக்கள்
இன்சுலின் கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் அடிப்படை என்று அழைக்கப்படுகிறது. இந்த ஹார்மோன் கடிகாரத்தைச் சுற்றியுள்ள மனித உடலால் தயாரிக்கப்படுகிறது. இன்சுலின் சரியாக எவ்வாறு ஊசி போடுவது என்பதைப் புரிந்துகொள்வது அவசியம் - உணவுக்கு முன் அல்லது அதற்குப் பிறகு, ஏனெனில் இன்சுலின் சுரப்பு தூண்டப்பட்டு அடித்தளமாக இருக்கும்.
ஒரு நபருக்கு முழுமையான இன்சுலின் குறைபாடு இருந்தால், சிகிச்சையின் குறிக்கோள் தூண்டப்பட்ட மற்றும் பந்து உடலியல் சுரப்பு இரண்டின் மிகத் துல்லியமான மறுபடியும் ஆகும்.
இன்சுலின் பின்னணி நிலையானதாக இருக்கவும், நிலையானதாக உணரவும், நீண்ட காலமாக செயல்படும் இன்சுலின் உகந்த அளவை பராமரிப்பது முக்கியம்.
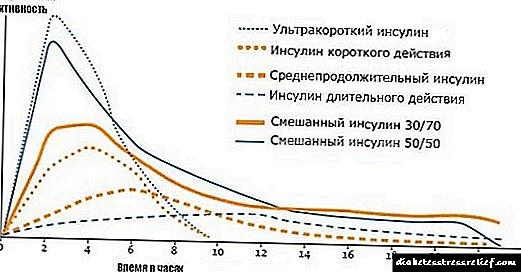
நீண்ட நடிப்பு இன்சுலின்
 நீண்ட காலமாக செயல்படும் இன்சுலின் ஊசி பிட்டம் அல்லது தொடையில் வைக்கப்பட வேண்டும் என்பதை கவனத்தில் கொள்ள வேண்டும். அத்தகைய இன்சுலின் கைகள் அல்லது வயிற்றில் செலுத்த அனுமதிக்கப்படுவதில்லை.
நீண்ட காலமாக செயல்படும் இன்சுலின் ஊசி பிட்டம் அல்லது தொடையில் வைக்கப்பட வேண்டும் என்பதை கவனத்தில் கொள்ள வேண்டும். அத்தகைய இன்சுலின் கைகள் அல்லது வயிற்றில் செலுத்த அனுமதிக்கப்படுவதில்லை.
மெதுவாக உறிஞ்சுவதற்கான தேவை இந்த பகுதிகளில் ஏன் ஊசி போட வேண்டும் என்பதை விளக்குகிறது. ஒரு குறுகிய செயல்படும் மருந்து வயிறு அல்லது கையில் செலுத்தப்பட வேண்டும். இது அதிகபட்ச உச்சமானது மின்சார விநியோகத்தின் உறிஞ்சும் காலத்துடன் ஒத்துப்போகிறது.
நடுத்தர கால மருந்துகளின் காலம் 16 மணி நேரம் வரை. மிகவும் பிரபலமானவற்றில்:
அல்ட்ரா-லாங் நடிப்பு மருந்துகள் 16 மணி நேரத்திற்கும் மேலாக வேலை செய்கின்றன, அவற்றில்:
லாண்டஸ், ட்ரெசிபா மற்றும் லெவெமிர் ஆகியவை மற்ற இன்சுலின் தயாரிப்புகளிலிருந்து வேறுபட்ட காலங்களால் மட்டுமல்ல, வெளிப்புற வெளிப்படைத்தன்மையினாலும் வேறுபடுகின்றன. முதல் குழுவின் ஏற்பாடுகள் வெள்ளை மேகமூட்டமான நிறத்தைக் கொண்டுள்ளன, அவற்றின் நிர்வாகத்திற்கு முன், கொள்கலன் கைகளின் உள்ளங்கையில் உருட்டப்பட வேண்டும். இந்த வழக்கில், தீர்வு ஒரே மாதிரியாக மேகமூட்டமாக மாறும்.
இந்த வேறுபாடு வெவ்வேறு உற்பத்தி முறைகளால் விளக்கப்பட்டுள்ளது. நடுத்தர கால மருந்துகள் விளைவின் உச்சங்களைக் கொண்டுள்ளன. நீடித்த நடவடிக்கையுடன் மருந்துகளின் செயல்பாட்டின் பொறிமுறையில் அத்தகைய சிகரங்கள் எதுவும் இல்லை.
அல்ட்ரா-லாங்-ஆக்டிங் இன்சுலின்ஸுக்கு சிகரங்கள் இல்லை. பாசல் இன்சுலின் அளவைத் தேர்ந்தெடுக்கும்போது, இந்த அம்சம் அவசியம் கணக்கில் எடுத்துக்கொள்ளப்படுகிறது. இருப்பினும், பொதுவான விதிகள் அனைத்து வகையான இன்சுலினுக்கும் பொருந்தும்.
நீண்ட நேரம் செயல்படும் இன்சுலின் அளவைத் தேர்ந்தெடுக்க வேண்டும், இதனால் உணவுக்கு இடையில் இரத்தத்தில் சர்க்கரையின் செறிவு சாதாரணமாக இருக்கும்.
1-1.5 மிமீல் / எல் லேசான ஏற்ற இறக்கங்கள் அனுமதிக்கப்படுகின்றன.
இன்சுலின் நீண்ட அளவு இரவு அளவு
இரவுக்கு சரியான இன்சுலின் தேர்வு செய்வது முக்கியம். நீரிழிவு நோயாளி இதை இன்னும் செய்யவில்லை என்றால், இரவில் குளுக்கோஸின் அளவைப் பார்க்கலாம். ஒவ்வொரு மூன்று மணி நேரத்திற்கும் அளவீடுகளை எடுக்க வேண்டும்:
ஒரு குறிப்பிட்ட நேரத்தில் குளுக்கோஸ் அளவில் குறைவு அல்லது அதிகரிக்கும் திசையில் பெரிய ஏற்ற இறக்கங்கள் இருந்தால், இரவு இன்சுலின் சரியாக தேர்ந்தெடுக்கப்படவில்லை என்பதே இதன் பொருள். இந்த வழக்கில், இந்த நேரத்தில் உங்கள் அளவை மதிப்பாய்வு செய்வது முக்கியம்.
ஒரு நபர் 6 மிமீல் / எல் சர்க்கரை குறியீட்டுடன் படுக்கைக்குச் செல்லலாம், இரவு 00:00 மணிக்கு அவருக்கு 6.5 மிமீல் / எல் உள்ளது, 3:00 மணிக்கு குளுக்கோஸ் 8.5 மிமீல் / எல் ஆக அதிகரிக்கிறது, காலையில் அது மிக அதிகமாக இருக்கும். இது படுக்கை நேரத்தில் இன்சுலின் தவறான அளவிலானது மற்றும் அதை அதிகரிக்க வேண்டும் என்று இது அறிவுறுத்துகிறது.
இதுபோன்ற அதிகப்படியான இரவில் தொடர்ந்து பதிவு செய்யப்பட்டால், இது இன்சுலின் பற்றாக்குறையைக் குறிக்கிறது. சில நேரங்களில் காரணம் மறைந்திருக்கும் இரத்தச் சர்க்கரைக் குறைவு ஆகும், இது இரத்த சர்க்கரையின் அதிகரிப்பு வடிவத்தில் ஒரு மறுபிரவேசத்தை வழங்குகிறது.
இரவில் சர்க்கரை ஏன் அதிகரிக்கிறது என்பதை நீங்கள் பார்க்க வேண்டும். சர்க்கரை அளவீட்டு நேரம்:
நீண்டகாலமாக செயல்படும் தினசரி இன்சுலின் அளவு
 ஏறக்குறைய அனைத்து நீண்ட காலமாக செயல்படும் மருந்துகளும் ஒரு நாளைக்கு இரண்டு முறை செலுத்தப்பட வேண்டும். லாண்டஸ் இன்சுலின் சமீபத்திய தலைமுறை, இது 24 மணி நேரத்தில் 1 முறை எடுக்கப்பட வேண்டும்.
ஏறக்குறைய அனைத்து நீண்ட காலமாக செயல்படும் மருந்துகளும் ஒரு நாளைக்கு இரண்டு முறை செலுத்தப்பட வேண்டும். லாண்டஸ் இன்சுலின் சமீபத்திய தலைமுறை, இது 24 மணி நேரத்தில் 1 முறை எடுக்கப்பட வேண்டும்.
லெவெமிர் மற்றும் லாண்டஸ் தவிர அனைத்து இன்சுலின்களும் அவற்றின் உச்ச சுரப்பைக் கொண்டுள்ளன என்பதை நாம் மறந்துவிடக் கூடாது. இது வழக்கமாக மருந்தின் 6-8 மணிநேர நடவடிக்கைகளில் நிகழ்கிறது. இந்த இடைவெளியில், குளுக்கோஸைக் குறைக்க முடியும், இது ஒரு சில ரொட்டி அலகுகளை சாப்பிடுவதன் மூலம் அதிகரிக்க வேண்டும்.
உணவுக்குப் பிறகு தினசரி அடிப்படை இன்சுலினை மதிப்பிடும்போது, குறைந்தபட்சம் நான்கு மணிநேரம் கடக்க வேண்டும். குறுகிய இன்சுலின் பயன்படுத்தும் நபர்களில், இடைவெளி 6-8 மணி நேரம் ஆகும், ஏனெனில் இந்த மருந்துகளின் செயல்பாட்டின் அம்சங்கள் உள்ளன. இவற்றில் இன்சுலின் அழைக்கப்படலாம்:
உணவுக்கு முன் ஊசி தேவை
 ஒரு நபருக்கு டைப் 1 நீரிழிவு நோய் கடுமையான வடிவத்தில் இருந்தால், மாலை மற்றும் காலையில் நீட்டிக்கப்பட்ட இன்சுலின் ஊசி மற்றும் ஒவ்வொரு உணவிற்கும் முன் போலஸ் தேவைப்படும். ஆனால் லேசான கட்டத்தில் டைப் 2 நீரிழிவு அல்லது டைப் 1 நீரிழிவு நோயுடன், குறைவான ஊசி போடுவது வழக்கம்.
ஒரு நபருக்கு டைப் 1 நீரிழிவு நோய் கடுமையான வடிவத்தில் இருந்தால், மாலை மற்றும் காலையில் நீட்டிக்கப்பட்ட இன்சுலின் ஊசி மற்றும் ஒவ்வொரு உணவிற்கும் முன் போலஸ் தேவைப்படும். ஆனால் லேசான கட்டத்தில் டைப் 2 நீரிழிவு அல்லது டைப் 1 நீரிழிவு நோயுடன், குறைவான ஊசி போடுவது வழக்கம்.
உணவை சாப்பிடுவதற்கு முன்பு ஒவ்வொரு முறையும் சர்க்கரையை அளவிடுவது அவசியம், மேலும் சாப்பிட்ட சில மணிநேரங்களுக்குப் பிறகு இதைச் செய்யலாம். மாலையில் ஒரு இடைநிறுத்தம் தவிர, பகலில் சர்க்கரை அளவு சாதாரணமானது என்பதை அவதானிப்புகள் காட்டலாம். இந்த நேரத்தில் குறுகிய இன்சுலின் ஊசி தேவை என்று இது அறிவுறுத்துகிறது.
ஒவ்வொரு நீரிழிவு நோயாளிக்கும் ஒரே இன்சுலின் சிகிச்சை முறையை வழங்குவது தீங்கு விளைவிக்கும் மற்றும் பொறுப்பற்றது. குறைந்த அளவு கார்போஹைட்ரேட்டுகளைக் கொண்ட உணவை நீங்கள் பின்பற்றினால், ஒரு நபருக்கு சாப்பிடுவதற்கு முன்பு ஊசி போட வேண்டும், மற்றொரு பொருள் போதுமானது.
எனவே, டைப் 2 நீரிழிவு நோயாளிகளில், சாதாரண இரத்த சர்க்கரையை பராமரிக்க இது மாறிவிடும். இது நோயின் வடிவம் என்றால், இரவு உணவு மற்றும் காலை உணவுக்கு முன் குறுகிய இன்சுலின் வைக்கவும். மதிய உணவுக்கு முன், நீங்கள் சியோஃபோர் மாத்திரைகளை மட்டுமே எடுக்க முடியும்.
காலையில், இன்சுலின் நாளின் வேறு எந்த நேரத்தையும் விட சற்று பலவீனமாக செயல்படுகிறது. இது காலை விடியலின் விளைவு காரணமாகும். கணையத்தை உருவாக்கும் இன்சுலினுக்கும், நீரிழிவு நோயாளிக்கு ஊசி மூலம் பெறும் மருந்துக்கும் இதுவே செல்கிறது. எனவே, உங்களுக்கு வேகமாக இன்சுலின் தேவைப்பட்டால், ஒரு விதியாக, நீங்கள் காலை உணவுக்கு முன் அதை செலுத்துகிறீர்கள்.
ஒவ்வொரு நீரிழிவு நோயாளியும் உணவுக்கு முன் அல்லது பின் இன்சுலின் சரியாக எவ்வாறு செலுத்த வேண்டும் என்பதை அறிந்திருக்க வேண்டும். இரத்தச் சர்க்கரைக் குறைவை முடிந்தவரை தவிர்க்க, நீங்கள் முதலில் உணர்வுபூர்வமாக அளவைக் குறைக்க வேண்டும், பின்னர் மெதுவாக அவற்றை அதிகரிக்க வேண்டும். இந்த வழக்கில், ஒரு குறிப்பிட்ட காலத்திற்கு சர்க்கரையை அளவிட வேண்டியது அவசியம்.
சில நாட்களில் உங்கள் சொந்த உகந்த அளவை நீங்கள் தீர்மானிக்க முடியும். ஆரோக்கியமான நபரைப் போலவே நிலையான விகிதத்தில் சர்க்கரையை பராமரிப்பதே குறிக்கோள். இந்த வழக்கில், உணவுக்கு முன்னும் பின்னும் 4.6 ± 0.6 மிமீல் / எல் விதிமுறையாகக் கருதலாம்.
எந்த நேரத்திலும், காட்டி 3.5-3.8 mmol / L க்கும் குறைவாக இருக்கக்கூடாது. வேகமான இன்சுலின் அளவு மற்றும் அவை எவ்வளவு நேரம் எடுக்கும் என்பது உணவின் தரம் மற்றும் அளவைப் பொறுத்தது. கிராம் எந்த உணவுகளை உட்கொள்கிறது என்பதை பதிவு செய்ய வேண்டும். இதைச் செய்ய, நீங்கள் ஒரு சமையலறை அளவை வாங்கலாம். நீரிழிவு நோயைக் கட்டுப்படுத்த நீங்கள் குறைந்த கார்போஹைட்ரேட் உணவைப் பின்பற்றினால், உணவுக்கு முன் குறுகிய இன்சுலின் பயன்படுத்துவது நல்லது, எடுத்துக்காட்டாக:
சர்க்கரையின் அளவை விரைவாகக் குறைக்க வேண்டிய சந்தர்ப்பங்களில் நீங்கள் ஹுமலாக் ஊசி போடலாம். இன்சுலின் நோவோராபிட் மற்றும் அப்பிட்ரா ஹுமலாக் விட மெதுவாக உள்ளன. குறைந்த கார்போஹைட்ரேட் உணவுகளை சிறப்பாக உறிஞ்சுவதற்காக, அதிரடி-குறுகிய-செயல்பாட்டு இன்சுலின் மிகவும் பொருத்தமானதல்ல, ஏனெனில் செயல்படும் காலம் குறுகியதாகவும் வேகமாகவும் இருக்கும்.
உணவு ஒரு நாளைக்கு குறைந்தது மூன்று முறை, 4-5 மணி நேர இடைவெளியில் இருக்க வேண்டும். தேவைப்பட்டால், சில நாட்களில் நீங்கள் ஒரு உணவை தவிர்க்கலாம்.
உணவுகள் மற்றும் உணவு மாற வேண்டும், ஆனால் ஊட்டச்சத்து மதிப்பு நிறுவப்பட்ட நெறியை விட குறைவாக இருக்கக்கூடாது.
செயல்முறை எவ்வாறு செய்வது
 செயல்முறை செய்வதற்கு முன், உங்கள் கைகளை சோப்புடன் நன்கு கழுவுங்கள். கூடுதலாக, இன்சுலின் உற்பத்தி தேதி கட்டாயமாக சரிபார்க்கப்படுகிறது.
செயல்முறை செய்வதற்கு முன், உங்கள் கைகளை சோப்புடன் நன்கு கழுவுங்கள். கூடுதலாக, இன்சுலின் உற்பத்தி தேதி கட்டாயமாக சரிபார்க்கப்படுகிறது.
காலாவதியான அடுக்கு வாழ்க்கை கொண்ட ஒரு மருந்தையும், 28 நாட்களுக்கு முன்பு திறக்கப்பட்ட மருந்தையும் நீங்கள் பயன்படுத்த முடியாது. கருவி அறை வெப்பநிலையில் இருக்க வேண்டும், இதற்காக இது உட்செலுத்தலுக்கு அரை மணி நேரத்திற்குப் பிறகு குளிர்சாதன பெட்டியில் இருந்து எடுக்கப்படுகிறது.
இன்சுலின் பரிந்துரைக்கப்பட்ட அளவை ஒரு சிரிஞ்சில் வரைய வேண்டும். பிஸ்டனிலிருந்தும் ஊசியிலிருந்தும் தொப்பிகளை அகற்றவும். ஊசி முனை ஒரு வெளிநாட்டு பொருளைத் தொடாது மற்றும் மலட்டுத்தன்மை பாதிக்கப்படாமல் இருப்பதை உறுதி செய்வது முக்கியம்.
நிர்வகிக்கப்படும் டோஸின் குறிக்கு பிஸ்டன் இழுக்கப்படுகிறது. அடுத்து, ஒரு ரப்பர் தடுப்பவர் குப்பியில் ஒரு ஊசியால் துளைக்கப்பட்டு, அதில் இருந்து திரட்டப்பட்ட காற்று வெளியேறும். இந்த நுட்பம் கொள்கலனில் ஒரு வெற்றிடத்தை உருவாக்குவதைத் தவிர்ப்பதுடன், மேலும் மருந்து மாதிரியை எளிதாக்கும்.
அடுத்து, சிரிஞ்சையும் பாட்டிலையும் செங்குத்து நிலையில் மாற்றுவதன் மூலம் பாட்டிலின் அடிப்பகுதி மேலே இருக்கும். இந்த வடிவமைப்பை ஒரு கையால் பிடித்து, மற்றொரு கையால் நீங்கள் பிஸ்டனை இழுத்து, சிரிஞ்சில் மருந்து இழுக்க வேண்டும்.
உங்களுக்குத் தேவையானதை விட இன்னும் கொஞ்சம் மருந்து எடுக்க வேண்டும். பின்னர், பிஸ்டனை மெதுவாக அழுத்தி, தேவையான அளவு இருக்கும் வரை திரவம் மீண்டும் கொள்கலனில் பிழியப்படுகிறது. தேவைப்பட்டால் காற்று வெளியேற்றப்பட்டு அதிக திரவம் சேகரிக்கப்படுகிறது. அடுத்து, ஊசி கவனமாக கார்க்கிலிருந்து அகற்றப்படுகிறது, சிரிஞ்ச் செங்குத்தாக வைக்கப்படுகிறது.
உட்செலுத்துதல் பகுதி சுத்தமாக இருக்க வேண்டும். இன்சுலின் ஊசி போடுவதற்கு முன்பு, தோல் ஆல்கஹால் தேய்க்கப்படுகிறது. இந்த வழக்கில், அது முழுமையாக ஆவியாகும் வரை நீங்கள் இன்னும் சில வினாடிகள் காத்திருக்க வேண்டும், அதற்குப் பிறகு மட்டுமே ஒரு ஊசி செய்யுங்கள். ஆல்கஹால் இன்சுலினை அழிக்கிறது மற்றும் சில நேரங்களில் எரிச்சலை ஏற்படுத்துகிறது.
நீங்கள் இன்சுலின் ஊசி போடுவதற்கு முன், நீங்கள் ஒரு தோல் மடிப்பை உருவாக்க வேண்டும். அதை இரண்டு விரல்களால் பிடித்து, நீங்கள் மடிப்புகளை கொஞ்சம் இழுக்க வேண்டும். இதனால், மருந்து தசை திசுக்களுக்குள் வராது. காயங்கள் தோன்றாமல் இருக்க சருமத்தை பெரிதும் இழுக்க வேண்டிய அவசியமில்லை.
கருவியின் சாய்வின் அளவு ஊசி பகுதி மற்றும் ஊசியின் நீளத்தைப் பொறுத்தது. சிரிஞ்ச் குறைந்தது 45 மற்றும் 90 டிகிரிக்கு மேல் வைத்திருக்க அனுமதிக்கப்படுகிறது. தோலடி கொழுப்பு அடுக்கு மிகவும் பெரியதாக இருந்தால், சரியான கோணத்தில் குத்து.
தோலின் மடிக்குள் ஊசியைச் செருகிய பிறகு, நீங்கள் மெதுவாக பிஸ்டனை அழுத்தி, இன்சுலின் தோலடி ஊசி போட வேண்டும். பிஸ்டன் முற்றிலும் குறைக்க வேண்டும். மருந்து செலுத்தப்பட்ட கோணத்தில் ஊசியை அகற்ற வேண்டும். பயன்படுத்தப்பட்ட ஊசி மற்றும் சிரிஞ்ச் ஒரு சிறப்பு கொள்கலனில் வைக்கப்படுகின்றன, இது அத்தகைய பொருட்களை அகற்றுவதற்கு தேவைப்படுகிறது.
எப்படி, எப்போது இன்சுலின் ஊசி போடுவது என்பது இந்த கட்டுரையில் உள்ள வீடியோவைக் கூறும்.