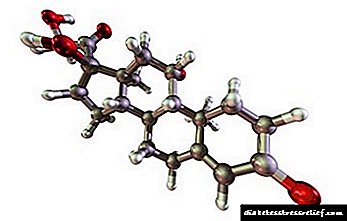
நீரிழிவு நோய்க்கான நோய்க்கிருமி உருவாக்கம் மற்றும் நோயியல்
நீரிழிவு என்பது நம் காலத்தின் பொதுவான நோயறிதல்களில் ஒன்றாகும். இது அனைத்து தேசிய இனங்கள், வயது மற்றும் வகுப்புகளை பாதிக்கிறது. உங்களைப் பாதுகாத்துக் கொள்வது அல்லது அதிலிருந்து உங்களை காப்பீடு செய்வது சாத்தியமில்லை என்று தோன்றுகிறது. இது ஒரு கண்ணுக்கு தெரியாத வியாதி, இது எதிர்பாராத விதமாகவும் திடீரெனவும் பதுங்கக்கூடும். இருப்பினும், இது எப்போதும் அப்படி இல்லை.
இந்த கட்டுரை நீரிழிவு நோயின் (டி.எம்) நோயியல், நோய்க்கிருமி உருவாக்கம் மற்றும் மருத்துவ விளக்கக்காட்சிக்கு அர்ப்பணிக்கப்பட்டுள்ளது. அதன் நோயறிதல் மற்றும் சிகிச்சையின் சிக்கலையும் சுருக்கமாகத் தொடுவோம். இந்த நோய்க்கு குறிப்பிட்ட ஆத்திரமூட்டல்களும் காரணங்களும் இருப்பதை நீங்கள் காண்பீர்கள், அதன்படி, அதைத் தடுக்க தடுப்பு நடவடிக்கைகளை உருவாக்க முடியும். நோயின் முக்கிய அறிகுறிகளையும் நீங்கள் கண்டுபிடிப்பீர்கள், இது அதன் தோற்றத்தை சரியான நேரத்தில் தீர்மானிக்க உதவுகிறது மற்றும் சரியான நேரத்தில் தகுதியான உதவியை நாடுகிறது.
எனவே - நீரிழிவு நோய் (நோயியல், மருத்துவமனை, சிகிச்சை கீழே விவாதிக்கப்படுகிறது).
நோய் பற்றி சுருக்கமாக
நீரிழிவு என்பது இன்சுலின் உற்பத்தியுடன் தொடர்புடைய எண்டோகிரைன் அமைப்பின் நாள்பட்ட நோயாகும், இது இரத்தத்தில் அதிகப்படியான குளுக்கோஸில் வெளிப்படுகிறது. இந்த நோய் வளர்சிதை மாற்றக் கோளாறுகளைத் தூண்டும் மற்றும் இதயம், சிறுநீரகங்கள், இரத்த நாளங்கள் மற்றும் பலவற்றிலிருந்து கடுமையான நோய்களை ஏற்படுத்தும்.
வகைப்பாடு
நீரிழிவு நோயின் முக்கிய சூழ்நிலைகளைப் படிப்பதற்கு முன் (கிளினிக், சிகிச்சை, தடுப்பு இந்த பொருளில் வழங்கப்படுகிறது), அதன் பொதுவாக அங்கீகரிக்கப்பட்ட வகைப்பாட்டை நீங்கள் அறிந்து கொள்ள வேண்டும்.
மருத்துவ முறைப்படுத்தலின் படி, இந்த நோய் பின்வருமாறு பிரிக்கப்பட்டுள்ளது:
- டைப் 1 நீரிழிவு நோய், இது எண்டோகிரைன் உறுப்புகளால் சரியான அளவிற்கு அதை உருவாக்க முடியாது என்ற காரணத்தால் இன்சுலின் முழுமையான பற்றாக்குறையால் ஏற்படுகிறது. டைப் 1 நீரிழிவு நோய்க்கான மற்றொரு பெயர் இன்சுலின் சார்ந்ததாகும், ஏனெனில் அதன் ஒரே சிகிச்சை இன்சுலின் வழக்கமான நிர்வாகமாகும்.
- டைப் 2 நீரிழிவு நோய் என்பது இன்சுலின் மற்றும் திசு உயிரணுக்களின் முறையற்ற தொடர்புகளின் விளைவாகும். இந்த வியாதி இன்சுலின்-சுயாதீனமாக கருதப்படுகிறது, ஏனெனில் இது சிகிச்சை நோக்கங்களுக்காக இந்த மருந்தைப் பயன்படுத்துவதில்லை.
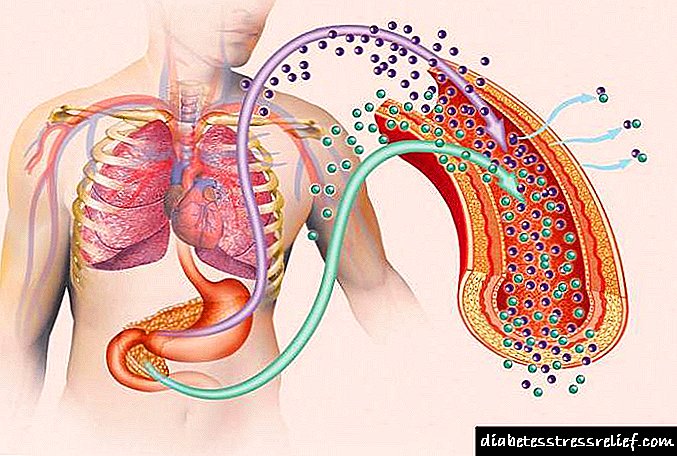
நீங்கள் பார்க்க முடியும் என, இந்த நோய்களுக்கான காரணங்கள் ஒருவருக்கொருவர் மிகவும் வேறுபட்டவை. எனவே, வகை 1 மற்றும் வகை 2 நீரிழிவு நோய்க்கான கிளினிக்குகளும் வித்தியாசமாக இருக்கும். இருப்பினும், இதைப் பற்றி சிறிது நேரம் கழித்து பேசுவோம்.
ஒரு நோயின் போது உடலில் என்ன நடக்கும்?
நோயின் நோய்க்கிருமி உருவாக்கம்
நீரிழிவு நோயின் தோற்றம் மற்றும் வளர்ச்சியின் வழிமுறை இரண்டு முக்கிய பகுதிகள் காரணமாகும்:
- கணைய இன்சுலின் குறைபாடு. கணைய அழற்சி, வைரஸ் தொற்று, மன அழுத்த சூழ்நிலைகள், புற்றுநோய் மற்றும் தன்னுடல் தாக்க நோய்கள் காரணமாக இந்த உறுப்பின் நாளமில்லா செல்கள் பெருமளவில் அழிக்கப்படுவதால் இது ஏற்படலாம்.
- திசு செல்கள் மற்றும் இன்சுலின் இடையே பொதுவான செயல்முறைகளின் முரண்பாடு. இன்சுலின் கட்டமைப்பில் நோயியல் மாற்றங்கள் அல்லது செல்லுலார் ஏற்பிகளின் மீறல் ஆகியவற்றின் விளைவாக இந்த நிலை ஏற்படலாம்.
நோயின் நோயியல்
நீரிழிவு நோயைக் கண்டறிதல், மருத்துவமனை, சிகிச்சை ஆகியவற்றை நீங்கள் அறிந்து கொள்வதற்கு முன்பு, அது ஏற்படுவதற்கான காரணங்களைப் பற்றி நீங்கள் அறிந்து கொள்ள வேண்டும்.
நீரிழிவு என்பது பிற தூண்டுதல் காரணிகளால் சிக்கலான ஒரு பரம்பரை நோயாகும் என்பது பொதுவாக ஏற்றுக்கொள்ளப்படுகிறது.
முதல் வகை நீரிழிவு நோயைப் பற்றி நாம் பேசினால், கணையத்தின் உயிரணுக்களை (ரூபெல்லா, மாம்பழம், சிக்கன் பாக்ஸ்) பாதிக்கும் வைரஸ் தொற்றுகள் இந்த நோய்க்கான காரணம்.
டைப் 2 நீரிழிவு நோயைப் பொறுத்தவரை, உடல் பருமன் ஒரு ஆத்திரமூட்டலாக இருக்கலாம்.
நீரிழிவு நோய் கிளினிக்கின் வெளிப்பாட்டில் ஒரு முக்கிய காரணி எண்டோகிரைன் அமைப்பு மற்றும் இன்சுலின் உற்பத்தியில் எதிர்மறையான விளைவை ஏற்படுத்தக்கூடிய மன அழுத்த சூழ்நிலைகளாக கருதப்பட வேண்டும், அத்துடன் மோசமான பழக்கவழக்கங்கள் மற்றும் உட்கார்ந்த வாழ்க்கை முறை.

எனவே, நீரிழிவு நோய்க்கான காரணத்தை நாங்கள் கண்டறிந்தோம். இந்த நோயின் மருத்துவமனை கீழே தாக்கல் செய்யப்படும்.
பொதுவான அறிகுறிகள்
நீரிழிவு நோயின் முக்கிய வெளிப்பாடுகளை சரியான நேரத்தில் கவனிக்கவும், ஒரு நிபுணரை அணுகவும் மற்றும் தனிப்பட்ட சிகிச்சையைத் தொடங்கவும் மிகவும் முக்கியம். நீரிழிவு நோயின் மருத்துவமனை (நோயறிதல், சிகிச்சை, தடுப்பு நடவடிக்கைகள் விரிவாக விவாதிக்கப்படும்) அறிகுறி குறிகளுடன் மிகவும் ஒன்றோடொன்று இணைக்கப்பட்டுள்ளது.
நோயின் முக்கிய மருத்துவ அறிகுறிகள் பின்வருமாறு:
- ஏராளமான சிறுநீர் கழித்தல், குறிப்பாக இரவில். சிறுநீரில் குளுக்கோஸ் அதிகமாக இருப்பதால் இது ஏற்படுகிறது.
- தாகத்தின் தொடர்ச்சியான உணர்வு, திரவத்தின் பெரிய இழப்புகளால் தூண்டப்படுகிறது, அத்துடன் இரத்த அழுத்தத்தின் அதிகரிப்பு.
- வளர்சிதை மாற்றக் கோளாறுகளின் விளைவாக ஏற்படும் ஒரு தீராத பசி.
இந்த அறிகுறிகள், விரைவாகவும் ஒரே நேரத்தில் தோன்றும், இது ஒரு வகை 1 நீரிழிவு நோயின் கிளினிக்கின் சிறப்பியல்பு குறிகாட்டிகளாகும். அவை பொதுவாக எல்லா வகையான நீரிழிவு நோய்க்கான பொதுவான அறிகுறிகளாகக் கருதப்பட்டாலும். இன்சுலின் சார்ந்த நோயைப் பற்றி நாம் பேசினால், கொழுப்புகள் மற்றும் புரதங்களின் வளர்சிதை மாற்ற முறிவு காரணமாக ஏற்படும் வலுவான எடை இழப்பைக் குறிப்பிட வேண்டும்.
டைப் 2 நீரிழிவு நோயின் கிளினிக்கில் எடை அதிகரிப்பு இயல்பாகவே உள்ளது.

அனைத்து வகையான நீரிழிவு நோயின் இரண்டாம் அறிகுறிகளும் பின்வருமாறு:
- தோல் மற்றும் சளி சவ்வுகளின் எரியும் உணர்வு,
- தசை பலவீனம்
- பார்வைக் குறைபாடு
- மோசமான காயம் குணப்படுத்துதல்.
நீங்கள் பார்க்க முடியும் என, நீரிழிவு நோயின் மருத்துவ வெளிப்பாடுகள் உச்சரிக்கப்படுகின்றன மற்றும் உடனடி மருத்துவ கவனிப்பு தேவைப்படுகிறது.
நோய் சிக்கல்கள்
சரியான நேரத்தில் சிகிச்சையைத் தொடங்குவது மிகவும் முக்கியம். ஏனெனில் நீரிழிவு என்பது பெருந்தமனி தடிப்பு, மனச்சோர்வு, இஸ்கெமியா, வலிப்பு, சிறுநீரக பாதிப்பு, அல்சரேட்டிவ் புண்கள் மற்றும் பார்வை இழப்பு போன்ற கடுமையான நோய்களைத் தூண்டுவதன் மூலம் வகைப்படுத்தப்படுகிறது.
மேலும், நீங்கள் இந்த நோய்க்கு சிகிச்சையளிக்கவில்லை அல்லது மருத்துவரின் பரிந்துரையை புறக்கணிக்கவில்லை என்றால், கோமா மற்றும் மரணம் போன்ற விரும்பத்தகாத விளைவுகள் ஏற்படலாம்.
நீரிழிவு நோய் எவ்வாறு கண்டறியப்படுகிறது? நோயின் கிளினிக் கலந்துகொண்ட மருத்துவரை எச்சரிக்க வேண்டும் மற்றும் முழுமையான பரிசோதனையை பரிந்துரைக்கும்படி அவரைத் தூண்ட வேண்டும். அதில் என்ன அடங்கும்?
நோய் கண்டறிதல்
முதலில், நோயாளி குளுக்கோஸ் செறிவுக்கு இரத்த பரிசோதனை செய்யுமாறு கேட்கப்படுவார். பத்து மணி நேர உண்ணாவிரதத்திற்குப் பிறகு இது வெறும் வயிற்றில் செய்யப்பட வேண்டும். கணக்கெடுப்பில் என்ன குறிகாட்டிகள் நீங்கள் கவனம் செலுத்த வேண்டும்?

நீரிழிவு நோய் தரத்தில் பெரிய அதிகரிப்பு மூலம் வகைப்படுத்தப்படுகிறது (வழக்கமாக, நோய்க்கான குறிகாட்டிகள் 6 mmol / l ஐ தாண்டும்).
மேலும், குளுக்கோஸ் சகிப்புத்தன்மை பரிசோதனையை நடத்துவது அவசியம் என்று ஒரு நிபுணர் கருதலாம், அதற்கு முன்பு நோயாளி ஒரு சிறப்பு குளுக்கோஸ் கரைசலைக் குடிக்க வேண்டும். பின்னர், இரண்டு மணி நேரத்திற்குள், உடலின் குளுக்கோஸ் சகிப்புத்தன்மையை தீர்மானிக்கும் ஆய்வக சோதனைகள் நடத்தப்படும். குறிகாட்டிகள் 11.0 mmol / l ஐ விட அதிகமாக இருந்தால், நீரிழிவு நோயைக் கண்டறிவது பற்றி பேசுவது மதிப்பு. நோயின் கிளினிக் இதற்கு தெளிவான சான்றாக இருக்கும், பின்னர் கிளைகோசைலேட்டட் ஹீமோகுளோபின் அளவை சரிபார்க்க பரிந்துரைக்கப்படலாம் (இதன் சாதாரண காட்டி 6.5% க்கும் குறைவாக கருதப்படுகிறது).
மேலும், கலந்துகொண்ட மருத்துவர், பயோ மெட்டீரியலில் சர்க்கரை மற்றும் அசிட்டோன் இருப்பதை தீர்மானிக்க சிறுநீரை பகுப்பாய்வு செய்ய பரிந்துரைக்கலாம்.
எனவே, நீரிழிவு நோயைக் கண்டறிவது குறித்து முடிவு செய்தோம். இந்த நோய்க்கான மருத்துவமனை மற்றும் சிகிச்சை கீழே விவரிக்கப்படும்.
வகை 1 நோய் சிகிச்சை
நீரிழிவு நோய்க்கு சிகிச்சையளிப்பது எப்படி என்று உங்களுக்குத் தெரிவதற்கு முன்பு, நீங்கள் ஒரு குறிப்பிட்ட நோயறிதலைக் கண்டுபிடிக்க வேண்டும், அதாவது நோய் வகை மற்றும் அதன் கட்டத்தை தீர்மானிக்க வேண்டும். நீங்கள் பார்க்க முடியும் என, சிகிச்சையை பரிந்துரைக்கும்போது பொது நீரிழிவு மருத்துவமனை மிகவும் முக்கியமானது.
டைப் 1 நீரிழிவு நோயைப் பற்றி நாங்கள் பேசுகிறோம் என்றால், நிபுணர் தனிப்பட்ட இன்சுலின் சிகிச்சையை பரிந்துரைப்பார், அங்கு அவர் மருந்தின் தேவையான தினசரி மற்றும் ஒற்றை அளவைக் கணக்கிடுவார். இந்த முறையானது இரண்டாவது வகையின் இன்சுலின் சார்ந்த நீரிழிவு நோய்க்கும் பயன்படுத்தப்படலாம்.
இன்சுலின் தயாரிப்பு என்பது பல்வேறு விலங்குகள் அல்லது மனிதர்களின் கணைய சாற்றில் இருந்து எடுக்கப்படும் ஹார்மோன் ஆகும். மோனோவிட் மற்றும் ஒருங்கிணைந்த இன்சுலின்கள் வேறுபடுகின்றன, குறுகிய-நடிப்பு மற்றும் நீடித்த-நடிப்பு, பாரம்பரிய, மோனோபிக் மற்றும் மோனோகாம்பொனென்ட். மனித இன்சுலின் ஒப்புமைகளும் உள்ளன.
ஒரு சிறிய ஊசி கொண்ட பேனா வடிவில் ஒரு குறுகிய சிரிஞ்ச் அல்லது ஒரு சிறப்பு சாதனத்தைப் பயன்படுத்தி, கொழுப்பு மடிப்புக்குள், தோலடி மருந்து செலுத்தப்படுகிறது.

இந்த கையாளுதல்கள் கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தை மீறுவதால் ஏற்படும் குறுக்கீடுகளை ஈடுசெய்ய உதவும். சில நேரங்களில் நோயாளிக்கு இன்சுலின் பம்ப் வழங்கப்படுகிறது.
மருந்து மற்றும் மருத்துவ பரிந்துரைகளைப் பொறுத்து ஒரு நாளைக்கு பல முறை மருந்து செலுத்தப்படுகிறது.
டைப் 1 நீரிழிவு நோய்க்கு சிகிச்சையளிப்பதற்கான பிற கொள்கைகள் மருத்துவ அறிகுறிகளின் மருத்துவ நீக்கம், நோயின் சிக்கல்களைத் தடுப்பது மற்றும் கணைய செயல்பாட்டை மேம்படுத்துதல் (இதற்காக, ஆக்டோவெஜின், ஃபெஸ்டல், சைட்டோக்ரோம் போன்ற மருந்துகளைப் பயன்படுத்தலாம்).
மருந்தியல் சிகிச்சையின் அதிகபட்ச விளைவை அடைய, நோயாளிக்கு உணவு மற்றும் மிதமான உடல் செயல்பாடு பரிந்துரைக்கப்படும்.
வகை 2 நோய் சிகிச்சை
வகை 2 இன்சுலின் அல்லாத நீரிழிவு நோயின் சிகிச்சை பொதுவாக உணவு சிகிச்சை மற்றும் மிதமான ஜிம்னாஸ்டிக் பயிற்சிகளுடன் தொடங்குகிறது. அவை எடையைக் குறைக்கவும் வளர்சிதை மாற்றத்தை சமப்படுத்தவும் உதவும்.

இந்த நோய் பிற்கால கட்டங்களில் கண்டறியப்பட்டால், கலந்துகொள்ளும் மருத்துவர் இந்த ஸ்பெக்ட்ரம் நடவடிக்கை மூலம் மருந்துகளை பரிந்துரைப்பார்:
- குடல் மற்றும் கல்லீரலில் உள்ள குளுக்கோஸின் அளவைக் குறைத்தல், அத்துடன் உற்பத்தி செய்யப்பட்ட இன்சுலின் திசுக்களின் உணர்திறனை மேம்படுத்துதல் (மெட்ஃபோர்மின் அடிப்படையில்: “ஃபார்மின்”, “மெட்ஃபோகாமா”, “டயாஃபோர்மின்”, “கிளிஃபோர்மின்”, ரோசிகிளிட்டசோனை அடிப்படையாகக் கொண்டது: “அவாண்டியா”, பியோகிளிட்டசோன்: “ஆக்டோஸ்” ). மக்கள் இந்த சிகிச்சையை ஒரு இரத்தச் சர்க்கரைக் குறைவு என்று அழைக்கிறார்கள்.
- மேம்படுத்தப்பட்ட இன்சுலின் சுரப்பு. இவை மருந்தியல் முகவர்கள், இரண்டாம் தலைமுறை சல்பானிலூரியாஸ் வழித்தோன்றல்கள் (மணினில், டயாபெட்டன், கிளிமெபிரிட், டயமரிட், கிளிமேக்ஸ், க்ளூனெனார்ம்), அத்துடன் மெக்லிடினைடுகள் (டயக்னலைனைடு, ஸ்டார்லிக்ஸ்).
- செரிமான மண்டலத்தில் குளுக்கோஸை உறிஞ்சுவதைக் குறைப்பதற்காக குடல் நொதிகளைத் தடுப்பது (அகார்போஸை அடிப்படையாகக் கொண்ட மருந்துகள்).
- கொழுப்பைக் குறைத்தல், வாஸ்குலர் செல்களில் ஏற்பிகளைத் தூண்டுதல், லிப்பிட் வளர்சிதை மாற்றத்தை மேம்படுத்துதல் (அதன் செயலில் உள்ள மூலப்பொருள் ஃபெனோஃபைப்ரேட் - WHO பரிந்துரைத்த செயலில் உள்ள மூலப்பொருளின் சர்வதேச தனியுரிமமற்ற பெயர்).
பொது பரிந்துரைகள்
நீங்கள் பார்க்கிறபடி, எந்தவொரு நீரிழிவு நோய்க்கும் சிகிச்சையில் ஒரு முக்கிய காரணி ஒரு கண்டிப்பான உணவு மற்றும் ஒழுங்குபடுத்தப்பட்ட உடல் செயல்பாடு.
மேலும், நீரிழிவு சிகிச்சையின் செயல்பாட்டில், நோய் நாள்பட்டது மற்றும் குணப்படுத்த முடியாதது என்பதை மனதில் கொள்ள வேண்டும். எனவே, அனைத்து மருந்துகளும் உயிருக்கு மற்றும் சரியான நேரத்தில் எடுக்கப்பட வேண்டும்.
நீரிழிவு நோய்க்கு சிகிச்சையளிப்பதில் சுய கட்டுப்பாடும் ஒரு முக்கிய பங்கு வகிக்கிறது - நோயாளி அவர்களின் ஆரோக்கியத்தை எவ்வளவு தீவிரமாகவும் பொறுப்பாகவும் எடுத்துக்கொள்கிறாரோ, அந்த நோயின் மருத்துவப் படிப்பு எளிதாகவும் குறைவாகவும் வலிக்கிறது.
இறுதியாக
ஆம், நீரிழிவு என்பது விரும்பத்தகாத மற்றும் சிக்கலான நோயாகும், இது பல கடுமையான நோய்களையும் நோய்களையும் தூண்டும். நீரிழிவு நோயின் மருத்துவ படம் அறிகுறிகளையும் அறிகுறிகளையும் உச்சரிக்கிறது.
சரியான நேரத்தில் மருத்துவ பராமரிப்பு நோய்க்கு சிகிச்சையளிப்பதில் மற்றும் வலி வெளிப்பாடுகளை நீக்குவதில் முக்கிய பங்கு வகிக்கிறது. நோயாளி மருத்துவரின் பரிந்துரைகளை கண்டிப்பாக கடைபிடித்தால், ஒரு உணவைப் பின்பற்றுகிறார், சுறுசுறுப்பான வாழ்க்கை முறையை வழிநடத்துகிறார் மற்றும் நேர்மறையான அணுகுமுறையைப் பேணுகிறார் என்றால், நீரிழிவு நோயின் மருத்துவ குறிகாட்டிகள் குறைக்கப்படும், மேலும் நோயாளி ஆரோக்கியமான மற்றும் முழுநேர நபரை முழுமையாக உணர முடியும்.
நீரிழிவு நோய்க்கான நோய்க்கிருமி உருவாக்கம் மற்றும் நோயியல். முக்கிய காரணங்கள்
 நீரிழிவு நோய் என்பது முழுமையான அல்லது உறவினர் இன்சுலின் குறைபாட்டால் ஏற்படும் வளர்சிதை மாற்ற நோயாகும். பாதிக்கப்பட்ட உடல் உடலியல் நிலைமைகளின் கீழ் குளுக்கோஸை சமாளிக்க முடியாது, இது ஹைப்பர் கிளைசீமியாவுக்கு வழிவகுக்கிறது.
நீரிழிவு நோய் என்பது முழுமையான அல்லது உறவினர் இன்சுலின் குறைபாட்டால் ஏற்படும் வளர்சிதை மாற்ற நோயாகும். பாதிக்கப்பட்ட உடல் உடலியல் நிலைமைகளின் கீழ் குளுக்கோஸை சமாளிக்க முடியாது, இது ஹைப்பர் கிளைசீமியாவுக்கு வழிவகுக்கிறது.
நீரிழிவு நோய் நோய்க்குறியியல் மிகவும் மாறுபட்டது, நோய்க்கு வழிவகுக்கும் பல்வேறு வழிமுறைகளில் சம்பந்தப்பட்ட காரணங்களால் குறிக்கப்படுகிறது, எனவே இது ஒப்பீட்டளவில் மாறுபட்ட குழு, மற்றும் ஒரு மருத்துவ அலகு அல்ல. நோயின் சாராம்சத்தைப் புரிந்து கொள்ள, இன்சுலின் சுரப்பு மற்றும் செயல் குறித்த அடிப்படை தரவுகளைப் படிப்பது அவசியம், இது நீரிழிவு நோயைத் தீர்மானிக்கிறது, இந்த ஹார்மோனின் செயல்பாட்டின் பொறிமுறையால் நோய்க்கிருமிகள் துல்லியமாக குறிப்பிடப்படுகின்றன.
பாலிபெப்டைட் என்ற ஹார்மோன் லாங்கர்ஹான்ஸின் கணைய தீவுகளின் பி உயிரணுக்களில் ஒருங்கிணைக்கப்படுகிறது, இது சிக்னல் பெப்டைட்டின் பிளவுக்குப் பிறகு, புரோன்சுலின் போன்ற சுரப்பு துகள்களில் சேமிக்கப்படுகிறது.
இங்கே இது மூலக்கூறின் பிளவுக்கு வருகிறது, இதனால், பி செல்கள் இன்சுலின் மூலக்கூறுகளை வெளியிடுகின்றன, அதே நேரத்தில், சி-பெப்டைட்டின் சம அளவு. இரத்த ஓட்டத்துடன், இரண்டு பெப்டைட்களும் கல்லீரலை அடைகின்றன, இது ஒரு வடிகட்டியாக செயல்படுகிறது, இதில் முதல் பாஸின் போது இன்சுலின் மூலக்கூறின் பாதி ஏற்கனவே சேகரிக்கப்பட்டுள்ளது.
இந்த வழியில், இன்சுலின் அதிகப்படியான செயல்பாட்டிலிருந்து உடல் தன்னைப் பாதுகாத்துக் கொள்கிறது, இது கடுமையான அளவுக்கு தேவையற்ற இரத்தச் சர்க்கரைக் குறைவை ஏற்படுத்தும். கல்லீரலைக் கடந்து சென்ற பிறகு, ஒரு பெரிய இரத்த ஓட்டம் வழியாக இன்சுலின் கொழுப்பு மற்றும் தசை திசு உள்ளிட்ட புற திசுக்களில் நுழைகிறது.
கல்லீரல் மற்றும் கொழுப்பு செல்களைத் தவிர, அவற்றின் உயிரணு சவ்வுகளில் குறிப்பிட்ட இன்சுலின் ஏற்பிகளைக் கொண்டிருக்கும் ஸ்ட்ரைட் தசைகள் உள்ளன. இன்சுலின் மூலக்கூறுகள் ஏற்பிகளின் ஆல்பா துணைக்குழுக்களுடன் பிணைக்கப்படுகின்றன, எனவே, ஒரு சங்கிலி எதிர்வினைக்கு காரணமாகின்றன, இது ஹார்மோனின் விளைவை தீர்மானிக்கிறது.
இன்சுலின் ஏற்பிக்கு பிணைப்பதன் காரணமாக, பீட்டா சப்யூனிட் செயல்படுத்தப்படுகிறது, இது அதன் உள்-செல் பகுதியில் (அதாவது, டொமைன்) இன்சுலின் ஏற்பியின் அடி மூலக்கூறை செயல்படுத்துகிறது. தற்போது, இந்த மூலக்கூறுகளில் பல வகைகள் உள்ளன (ஐஆர்எஸ் -1, ஐஆர்எஸ் -6 ...), அவற்றின் செயல்பாடுகள் ஏற்கனவே பெரும்பாலும் புரிந்து கொள்ளப்பட்டுள்ளன.
ஐஆர்எஸ் -1 மற்றும் ஐஆர்எஸ் -2 ஆகிய அடி மூலக்கூறுகள் செல்லின் உள்ளே நிகழும் பிற எதிர்விளைவுகளைக் கட்டுப்படுத்துவதற்கான முக்கிய மூலக்கூறு ஆகும். இரண்டு முக்கிய வழிகள் உள்ளன என்று நாம் கூறலாம்: ஒன்றில், பாஸ்பாடிடிலினோசிடோல் -3-கைனேஸ் (பிஐ 3-கே) செயல்படுத்தப்படுகிறது, இரண்டாவதாக, புரத கினேஸ் மைட்டோஜனால் செயல்படுத்தப்படுகிறது.
இதன் விளைவாக, இது செல்லுக்குள் குளுக்கோஸின் போக்குவரத்தை அடைகிறது, இதில் இன்சுலின் சார்ந்த குளுக்கோஸ் டிரான்ஸ்போர்ட்டர்கள் பங்கேற்கிறார்கள், கூடுதலாக, புரதங்கள், லிப்பிடுகள் மற்றும் கிளைகோஜன் ஆகியவற்றின் தொகுப்பிற்கு பங்களிக்கும் இன்சுலின் வளர்சிதை மாற்ற விளைவுகள் மற்றும் அதன் வளர்ச்சி செயல்பாடு ஆகியவை பயன்படுத்தப்படுகின்றன.
இறுதி விளைவு தனிப்பட்ட பகுதி எதிர்விளைவுகளின் சரியான இணக்கத்தைப் பொறுத்தது, இது இரத்தத்தில் குளுக்கோஸின் அளவு மற்றும் வளர்சிதை மாற்ற செயல்முறைகள் உடலியல் நெறிமுறைக்குள் பராமரிக்கப்படுகின்றன என்பதற்கு பங்களிக்கிறது. இன்சுலின் தொகுப்பு சங்கிலியின் எந்தவொரு பகுதியுடனும் அதன் இலக்கு விளைவால் தொடர்புடைய மாற்றங்கள் குளுக்கோஸ் சகிப்புத்தன்மையின் குறைபாடுகளுக்கு வழிவகுக்கிறது, இதன் தோற்றம் கணிசமாக வேறுபட்டது.
இது ஒரு கோளாறு அல்ல, நீரிழிவு நோய் என்பது ஒரு நோய் அல்ல, ஆனால் “நோய்க்குறி” என்பதன் வரையறை மிகவும் பொருத்தமானது. நீரிழிவு நோயின் தற்போதைய வகைப்பாடு நோய்க்கிருமிகளைப் பற்றிய அறிவைப் பயன்படுத்துகிறது, இது சிகிச்சை நடவடிக்கைகளுக்கு ஒரு பகுத்தறிவு அணுகுமுறையை அனுமதிக்கிறது.
நீரிழிவு நோயின் வரையறையில், “முழுமையான” அல்லது “உறவினர்” இன்சுலின் குறைபாடு பயன்படுத்தப்படுகிறது, இது நீரிழிவு நோய்க்குறியை மதிப்பிடுவதற்கும் சிகிச்சையளிப்பதற்கும் நோய்க்கிருமி அணுகுமுறையில் வெளிப்படுத்தப்படுகிறது. இது நீரிழிவு நோயின் இரண்டு முக்கிய வகைகளான டைப் 1 நீரிழிவு மற்றும் வகை 2 நீரிழிவு நோயின் அடிப்படை அம்சமாகும்.
வகை 1 நீரிழிவு நோய்
 இந்த வகை நோய்களில் கணையத்தின் எண்டோகிரைன் பகுதியால் இன்சுலின் உற்பத்தி செய்ய முடியவில்லை, இது முழுமையான பற்றாக்குறை மற்றும் கெட்டோஅசிடோசிஸின் போக்குக்கு வழிவகுக்கிறது, ஏனெனில் வெளியிடப்பட்ட கொழுப்பு அமிலங்கள் மற்றும் அமினோ அமிலங்கள் இரண்டும் கெட்டோன் உடல்களை உருவாக்குவதற்கான கெட்டோபிளாஸ்டிக் அடி மூலக்கூறு ஆகும்.
இந்த வகை நோய்களில் கணையத்தின் எண்டோகிரைன் பகுதியால் இன்சுலின் உற்பத்தி செய்ய முடியவில்லை, இது முழுமையான பற்றாக்குறை மற்றும் கெட்டோஅசிடோசிஸின் போக்குக்கு வழிவகுக்கிறது, ஏனெனில் வெளியிடப்பட்ட கொழுப்பு அமிலங்கள் மற்றும் அமினோ அமிலங்கள் இரண்டும் கெட்டோன் உடல்களை உருவாக்குவதற்கான கெட்டோபிளாஸ்டிக் அடி மூலக்கூறு ஆகும்.
நீரிழிவு நோய் பி உயிரணுக்களின் படிப்படியாக காணாமல் போவதால் ஆட்டோ இம்யூன் நிபந்தனை ஏற்படுகிறது, இது ஆட்டோஆன்டிபாடிகள் இருப்பதன் மூலம் நிரூபிக்கப்படலாம்.குளுட்டமிக் அமிலம் டெகார்பாக்சிலேஸ் மற்றும் டைரோசின் பாஸ்பேடேஸ் (IA-2ab), ஆனால் இன்சுலின் ஆகியவற்றிற்கு எதிரான ஆன்டிபாடிகளைக் கண்டறிவது சில மூலக்கூறுகள் தன்னியக்கவியல் ஆகின்றன என்பதற்கும் அவற்றுக்கு எதிராக ஒரு தன்னுடல் எதிர்ப்பு பதில் செலுத்தப்படுவதற்கும் சான்றாகும்.
நீரிழிவு நோய் வருவதற்கு முன்பு, அதாவது ஒரு நபரின் குளுக்கோஸ் சகிப்புத்தன்மை தீர்மானிக்கப்படுவதற்கு முன்பு ஆன்டிபாடிகள் கண்டறியப்படலாம். எச்.எல்.ஏ அமைப்பின் இரண்டாம் வகுப்பில் ஹாப்லோடைப்களில் ஏற்பட்ட மாற்றங்கள் காரணமாக ஒரு ஆட்டோ இம்யூன் செயல்முறையின் வளர்ச்சிக்கு ஒரு மரபணு முன்கணிப்பு தேவைப்படுகிறது.
டிஆர் 3, டிஆர் 4 மற்றும் டி.க்யூ.ஏ 1 மற்றும் டி.க்யூ.பி 1 மரபணுக்களின் அல்லீல்களைப் பற்றி நாங்கள் பேசுகிறோம், அவற்றின் வகை 1 நீரிழிவு நோயுடன் மீண்டும் மீண்டும் நிரூபிக்கப்பட்டுள்ளது. இந்த மரபணுக்களின் சில அல்லீல்கள் ஒரு நோயை உருவாக்கும் அபாயத்தை அதிகரிக்கின்றன (எடுத்துக்காட்டாக, DQA1-0301, DQB1-0302, DQA1-0501, முதலியன), மற்றவர்கள் மாறாக, பாதுகாப்பாக செயல்படுகின்றன (DQA1-0102, DQB1-0602, முதலியன).
குறிப்பாக, ஆபத்தான அல்லீல்களின் கலவையுடன், வகை 1 நீரிழிவு நோய் வருவதற்கான வாய்ப்பு அதிகரிக்கிறது. டி.ஆர் 3 / டி.ஆர் 4 அல்லது டி.க்யூ.ஏ 1-0501 - டி.க்யூ.பி 1-0201 - டி.க்யூ.ஏ 1-0301 - டி.க்யூ.பி 1-0,302 ஆகிய ஹீட்டோரோசைகஸ் மரபணு வகைகளில் அதிக ஆபத்து பதிவு செய்யப்பட்டது.
படிப்படியாக, வகை 1 நீரிழிவு நோயுடன் தொடர்புடைய பல்வேறு பகுதிகள் மற்றும் மரபணுக்கள் (1 முதல் 15 வரை ஐடிடிஎம் குறிப்பான்களாக நியமிக்கப்பட்டவை) வகைப்படுத்தப்பட்டன, அவற்றில் மிக முக்கியமானது குரோமோசோம் 6 உடன் இணைக்கப்பட்ட ஐடிடிஎம் -1 மார்க்கர் ஆகும், இது மேற்கூறிய வகுப்பு II எச்எல்ஏ மரபணுக்களுடன் தொடர்புடையது , மற்றும் ஐடிடிஎம் -2, இது குரோமோசோம் 11 இல் இன்சுலின் மரபணுவுடன் இணைப்பைக் கொண்டுள்ளது (அதாவது, விஎன்டிஆர் பாலிமார்பிசம்).
ஒரு மரபணு முன்கணிப்பு ஒரு செல்லுலார் மற்றும் நகைச்சுவையான பதில் உட்பட நோயெதிர்ப்பு மண்டலத்தை அதன் சொந்த ஆன்டிஜென்களுக்கு எதிராக நேரடி நடவடிக்கைக்கு அனுமதிக்கிறது. மூலக்கூறு மட்டத்தில், இந்த செயல்முறை எச்.எல்.ஏ மூலக்கூறுகளால் மத்தியஸ்தம் செய்யப்படுகிறது, அவை தொடர்புடைய பெப்டைடை பிணைக்கின்றன, இதன் மூலம் டி-லிம்போசைட் ஏற்பிகளை அதன் விளக்கக்காட்சி மற்றும் அங்கீகாரத்திற்கு உதவுகிறது.
DQ2 அல்லது DQ8 மூலக்கூறுகளின் பீட்டா சங்கிலியின் 57 நிலையில் அமினோ அமில செரீன் அல்லது அலனைன் இருப்பது பெப்டைடை HLA மரபணுவுடன் பிணைப்பதற்கு முக்கியமானது. பெப்டைட் பிணைப்பின் வலிமை DQ மூலக்கூறுகளின் ஆல்பா சங்கிலியின் 79 வது இடத்தில் அமைந்துள்ள அர்ஜினைன் மூலம் மேம்படுத்தப்படுகிறது.
பீட்டா சங்கிலியின் 57 வது இடத்தில் உள்ள டி.க்யூ மூலக்கூறு அஸ்பார்டிக் அமிலத்தைக் கொண்டிருந்தால், அது பெப்டைட் பிணைப்பை அடையாமல் போகலாம், இதனால் டி கலங்களுக்கு அதன் விளக்கத்தைத் தடுக்கிறது. ஆகையால், எச்.எல்.ஏ இடைநிலை மூலக்கூறுகளின் ஒரு குறிப்பிட்ட பிணைப்பு தளத்தில் பல்வேறு அமினோ அமிலங்களை வழங்குவதற்கு வழிவகுக்கும் ஒரு எளிய புள்ளி பிறழ்வு ஒரு தன்னுடல் எதிர்ப்பு நடவடிக்கையின் வளர்ச்சியை பாதிக்கும் என்பது வெளிப்படையானது.
வெளிப்புற காரணிகள், குறிப்பாக ஒரு வைரஸ் தொற்று, பொதுவாக என்டோவைரஸால் ஏற்படுகிறது, இது தூண்டுதல் பொறிமுறையாக கருதப்படுகிறது. பெரும்பாலும், சைட்டோமெலகோவைரஸ், பாராமிக்சோவைரஸ், காக்ஸ்சாக்கி வைரஸ்கள் அல்லது ரூபெல்லாவுடன் ஒரு இணைப்பு நிரூபிக்கப்பட்டுள்ளது. கூடுதலாக, இளம் குழந்தைகளில் பசுவின் பாலின் எதிர்மறையான விளைவு அல்லது சில நச்சுக்களை வெளிப்படுத்தும் பங்கு நன்கு அறியப்பட்டிருக்கிறது, ஆனால் விரிவாக இந்த விளைவு பல விஷயங்களில் தெளிவாக இல்லை.
தீவுகளின் அழிவு லிம்போசைடிக் ஊடுருவலுடன் சேர்ந்துள்ளது, இது பி-செல்கள் அழிந்துபோகும் செயல்முறையின் தொடக்கத்திற்கு முன்பே, ஆரம்பத்தில் தோன்றும். இந்த செயல்பாட்டில் தீர்க்கமான பங்கு டி-லிம்போசைட்டுகளால் இயக்கப்படுகிறது. நீரிழிவு நோய் உருவாக, சுமார் 90% பி-செல்களை அழிக்க வேண்டியது அவசியம், இந்த செயல்முறை, ஒரு விதியாக, பல மாதங்கள் அல்லது, ஒருவேளை, பல ஆண்டுகள் வரை நீடிக்கும்.
நீரிழிவு நோயின் பின்னர் நோயாளியை மருத்துவர் சந்திப்பதால், இந்த செயல்முறையின் கால அளவை தீர்மானிக்க கடினமாக இருக்கும். ஆட்டோ இம்யூன் செயல்முறை வெவ்வேறு வழிகளில் நீண்ட நேரம் ஆகக்கூடும் என்பது லாடா நீரிழிவு நோயின் ஆய்வுகளிலிருந்து பெறப்பட்ட அறிவை வலுப்படுத்துகிறது.
பெரியவர்களில் ஒரு ஆட்டோ இம்யூன் செயல்முறை காரணமாக (அதாவது பெரியவர்களில் மறைந்திருக்கும் ஆட்டோ இம்யூன் நீரிழிவு நோய்) மெதுவாக நீரிழிவு நோயைப் பற்றி பேசுகிறோம், இதில் GADA அல்லது IA-2ab ஆன்டிபாடிகள் நிரூபிக்கப்படுகின்றன.
ஆரம்பத்தில், இந்த நோய் ஒரு லேசான போக்கைக் கொண்டுள்ளது, இது நீரிழிவு நோயாளிகளுக்கு பெரும்பாலும் வாய்வழி ஆண்டிடியாபெடிக் மருந்துகளால் சிகிச்சையளிக்கப்படுகிறது, அல்லது நோய் வகை 2 நீரிழிவு நோயாக கருதப்படுகிறது. ஒரு மாறுபட்ட காலத்திற்குப் பிறகு, இது பெரும்பாலும் பல ஆண்டுகள் நீடிக்கும், இந்த சிகிச்சையானது செயல்திறனைக் காட்டாது (ஆகையால், இந்த நிலை வாய்வழி ஆண்டிடியாபடிக் மருந்துகளின் இரண்டாம் நிலை தோல்வியாக அடையாளம் காணப்படுகிறது), இதன் விளைவாக இன்சுலின் சிகிச்சை பரிந்துரைக்கப்படுகிறது.
இந்த கட்டம் இன்சுலின் சொந்த உற்பத்தி ஏற்கனவே முக்கியமான காலத்திற்கு ஒத்திருக்கிறது, மேலும் உடலுக்கு வெளிப்புற இன்சுலின் சப்ளை தேவைப்படுகிறது. ஏற்கனவே ஆரம்ப கட்டத்தில் உள்ள ஆன்டிபாடிகளுக்கு சோதனை செய்வது இது வகை 2 நீரிழிவு நோயைப் பற்றியது அல்ல, ஆனால் மெதுவாக முன்னேறும் வகை 1 நீரிழிவு நோயைப் பற்றியது என்பதைக் காட்டுகிறது.
இதனால், பாதிக்கப்படக்கூடிய நபர்களில் தன்னுடல் தாக்க செயல்முறை எந்த நேரத்திலும் வாழ்க்கையின் போது மற்றும் வெவ்வேறு வேகத்தில் நிகழலாம். ஆகையால், டைப் 1 நீரிழிவு, இன்சுலின் வெளிப்புற உட்கொள்ளலை முழுமையாக நம்புவதற்கு வழிவகுக்கிறது, இது வயதுவந்தோர் உட்பட அனைத்து வயதினரிடமும் ஏற்படக்கூடும், எனவே, முன்னர் பயன்படுத்தப்பட்ட “சிறார் நீரிழிவு நோய்” முற்றிலும் விலக்கப்பட்டுள்ளது.
ஆட்டோ இம்யூன் செயல்முறையின் போக்கு பெரும்பாலும் இளம் வயதிலேயே வேகமாக இருக்கும், ஆனால் இளமை பருவத்தில் கூட நீங்கள் கெட்டோஅசிடோசிஸுடன் டைப் 1 நீரிழிவு நோயின் சிறப்பியல்புகளை விரைவாக சந்திக்க முடியும். செயல்முறையின் வேகம் பெரும்பாலும் ஆபத்து அல்லீல்களின் கலவையின் இருப்பைப் பொறுத்தது, அதாவது. மரபணு முன்கணிப்பு.
ஆன்டிபாடிகள் இருப்பதால் வகை 1 நீரிழிவு நோயாளிகளின் குறிப்பிடப்பட்ட குழுக்களுக்கு கூடுதலாக, ஆன்டிபாடிகள் கண்டறியப்படாத நீரிழிவு நோயாளிகளைப் பற்றியும் குறிப்பிட வேண்டும். இந்த நோயாளிகள் இடியோபாடிக் வகை 1 நீரிழிவு நோயின் குழுவைச் சேர்ந்தவர்கள், இது தற்போது அதன் இரண்டாவது துணைக்குழுவாக கருதப்படுகிறது. நீரிழிவு நோயின் இந்த துணைக்குழுவில் நோயின் வளர்ச்சி குறித்த விரிவான தகவல்கள் இன்னும் கொடுக்கப்படவில்லை.
வகை 2 நீரிழிவு நோய்
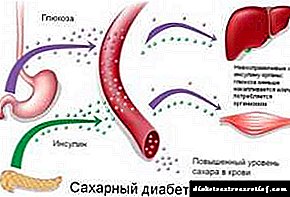 முந்தைய குழுவைப் போலன்றி, டைப் 2 நீரிழிவு நோய் முற்றிலும் மாறுபட்ட நோய்க்கிருமிகளைக் கொண்டுள்ளது மற்றும் ஒரே நேரத்தில் உறவினர் இன்சுலின் குறைபாட்டால் வகைப்படுத்தப்படுகிறது. இன்சுலின் தொகுப்பு பராமரிக்கப்படுகிறது, ஆனால் பி உயிரணுக்களிலிருந்து ஹார்மோனை குளுக்கோஸால் சுரக்கும் தூண்டுதலுக்கு வெளியிடுவது இயல்பானதல்ல.
முந்தைய குழுவைப் போலன்றி, டைப் 2 நீரிழிவு நோய் முற்றிலும் மாறுபட்ட நோய்க்கிருமிகளைக் கொண்டுள்ளது மற்றும் ஒரே நேரத்தில் உறவினர் இன்சுலின் குறைபாட்டால் வகைப்படுத்தப்படுகிறது. இன்சுலின் தொகுப்பு பராமரிக்கப்படுகிறது, ஆனால் பி உயிரணுக்களிலிருந்து ஹார்மோனை குளுக்கோஸால் சுரக்கும் தூண்டுதலுக்கு வெளியிடுவது இயல்பானதல்ல.
இந்த கோளாறு ஹார்மோன் சுரப்பின் முதல், வேகமான கட்டத்தை பாதிக்கிறது, இதன் உற்பத்தி குறைந்து படிப்படியாக மறைந்துவிடும். இது போஸ்ட்ராண்டியல் கிளைசீமியாவின் போக்கை மாற்றுகிறது, ஏனெனில் இன்சுலின் தாமதமாக சுரக்கப்படுவதால் அது உடலியல் விதிமுறைக்குள் இருக்காது.
சுரப்பு மீறல்களுக்கு மேலதிகமாக, இது பிற அசாதாரணங்களால் வகைப்படுத்தப்படுகிறது, இலக்கு திசுக்களில் (கல்லீரல், கொழுப்பு மற்றும் தசை திசு) இன்சுலின் செயல்பாட்டில் கூடுதல் மீறல்கள் உள்ளன.
ஒரு விதியாக, நாங்கள் பிந்தைய ஏற்பி நிலைகளைப் பற்றி பேசுகிறோம். பலவீனமான இன்சுலின் ஏற்பிகளுடன் பிணைப்புடன் தொடர்புடைய சில நிபந்தனைகளுடன், இது நீரிழிவு நோயின் மற்றொரு குழுவிற்கு சொந்தமானது, வகை 2 நீரிழிவு நோய்க்கு இன்சுலின் பிணைப்பு பாதிக்கப்படாமல் உள்ளது.
ஆகையால், போஸ்ட்ரெசெப்டர் அடுக்கை எதிர்வினைகளுக்கு அதிக கவனம் செலுத்தப்படுகிறது, அதே நேரத்தில் அழைக்கப்படுபவை இன்சுலின் உணர்திறன் குறைதல் அல்லது இந்த ஹார்மோனுக்கு எதிர்ப்பு இருப்பதை விளக்கக்கூடிய வேட்பாளர் மரபணுக்கள்.
ஒரே நேரத்தில் இன்சுலின் சுரப்பதில் ஏற்படும் கோளாறுகள் மற்றும் உடல் திசுக்களில் அதன் விளைவு குறைதல் ஆகியவை வகை 2 நீரிழிவு நோய்க்கான நோய்க்கிருமிகளைக் குறிக்கிறது. இரண்டு நிலைகளிலும், மீறலை வித்தியாசமாக அளவிட முடியும், இது வெளிப்பாடுகளின் குறிப்பிடத்தக்க பன்முகத்தன்மைக்கு வழிவகுக்கிறது. இந்த நோய் மரபணு ரீதியாக முன்கூட்டிய நபர்களில் உருவாகிறது, இருப்பினும், மரபணு நிபந்தனை வகை 1 நீரிழிவு நோயிலிருந்து முற்றிலும் வேறுபட்டது.
நீரிழிவு இல்லாமல் இன்சுலின் எதிர்ப்பு உள்ளது என்பதை கவனத்தில் கொள்ள வேண்டும், எடுத்துக்காட்டாக, சாதாரண குளுக்கோஸ் சகிப்புத்தன்மை கொண்ட பருமனான மக்களில். கொழுப்பு திசு என்பது இன்சுலின் செயல்பாட்டைத் தடுக்கும் ஒரு "தடை" ஆகும், ஆனால் பெரும்பாலும் ஒரே காரணம் அல்ல, ஏனெனில் எதிர்ப்பு தசைகள் மற்றும் கல்லீரலிலும் வெளிப்படுகிறது.
கொழுப்பு திசுக்களின் ஹார்மோன்களின் பங்கேற்பு (எடுத்துக்காட்டாக, ரெசிஸ்டின், அடிபோனெக்டின்) மற்றும் பிற மத்தியஸ்தர்கள், அதன் ஒழுங்குமுறை வழிமுறைகள் சமீபத்திய ஆண்டுகளில் மட்டுமே அறியப்பட்டுள்ளன, மற்றவர்கள் இன்னும் அறியப்படவில்லை, மேலும் சுட்டிக்காட்டப்படுகிறது. இன்சுலின் எதிர்ப்பு பி-கலங்களுக்கான சுரப்பு தேவைகளை அதிகரிக்கிறது, இதன் விளைவாக ஹைபரின்சுலினீமியா ஏற்படுகிறது.
காலப்போக்கில் உயர்த்தப்பட்ட இன்சுலின், தானாகவே, ஹார்மோனின் விளைவைக் கட்டுப்படுத்துகிறது, இது அதன் செயல்திறனை மோசமாக்குகிறது. பலவீனமான இன்சுலின் சுரப்புக்கு ஒரு நபருக்கு மரபணு முன்கணிப்பு இல்லையென்றால், தூண்டப்பட்ட ஹார்மோன் சுரப்பு குளுக்கோஸ் சகிப்புத்தன்மையை சாதாரண வரம்பிற்குள் வைத்திருக்கிறது, மேலும் குறிப்பிடத்தக்க தனிப்பட்ட இன்சுலின் எதிர்ப்பு இருந்தபோதிலும், அவர் நீரிழிவு நோயை உருவாக்க மாட்டார்.
ஆகையால், நீரிழிவு நோயின் வெளிப்பாட்டிற்கு எப்போதும் இன்சுலின் சுரப்பு மீறல் இருக்க வேண்டும் என்பது தெளிவாகிறது, அதே நேரத்தில் ஹார்மோன் எதிர்ப்பை வெவ்வேறு வழிகளில் மதிப்பீடு செய்து கோளாறின் அளவை அதிகரிக்க முடியும்.
கடந்த சில ஆண்டுகளில், விலங்கு ஆய்வுகள் பலவீனமான இன்சுலின் சுரப்புக்கும் அதன் குறைபாட்டிற்கும் இடையே ஒரு உள் உறவு இருப்பதாகக் காட்டுகின்றன. இந்த உறவு மனித உடலிலும் ஏற்படுகிறதா என்பதைப் பார்க்க வேண்டும்.
டைப் 2 நீரிழிவு பி-செல்கள் இன்சுலினை உருவாக்குகின்றன, இருப்பினும், ஆரோக்கியமான நபரைப் போலவே, குளுக்கோஸ் அளவை சாதாரண வரம்பில் பராமரிக்க இந்த சுரப்பு போதுமானதாக இல்லை, எனவே, இந்த விஷயத்தில், இன்சுலின் குறைபாடு உள்ளது. இந்த ஹார்மோனின் ஒரு சிறிய அளவு கூட கெட்டோஅசிடோசிஸின் வளர்ச்சியைத் தடுக்க முடியும், எனவே, டைப் 2 நீரிழிவு இயற்கையில் கெட்டோஅசிடோசிஸுக்கு ஆளாகாது.
இருப்பினும், கொழுப்புகளின் வளர்சிதை மாற்றம் மாறுகிறது, இலவச கொழுப்பு அமிலங்களின் அளவு உயர்கிறது, இது தாங்களாகவே இன்சுலின் எதிர்ப்பின் வளர்ச்சிக்கு பங்களிக்கிறது. அவற்றின் அதிகரித்த உள்ளடக்கம் தசைகளிலும் நிரூபிக்கப்பட்டுள்ளது. கொழுப்பு வளர்சிதை மாற்றத்தில் உள்ள குறைபாடு மிகவும் முக்கியமானது, இந்த வகை நீரிழிவு நோயைக் குறிக்க நீரிழிவு மெல்-லிப்பிடஸ் என்ற சொல் பயன்படுத்தப்படுகிறது.
சில நிபுணர்களின் கூற்றுப்படி, லிப்பிட் வளர்சிதை மாற்றத்தை மீறுவது முதன்மையானது, அதே நேரத்தில் குளுக்கோஸ் ஹோமியோஸ்டாசிஸில் தோல்வி இரண்டாவது முறையாக நிகழ்கிறது, எனவே “நீரிழிவு லிப்பிடஸ்” என்ற சொல் அறிமுகப்படுத்தப்பட்டது. மேலும், இன்சுலின் எதிர்ப்பின் நோய்க்கிருமி உருவாக்கம் தொடர்பாக ரேண்டில் சுழற்சி (கொழுப்பு மற்றும் குளுக்கோஸ் ஆக்சிஜனேற்றத்தின் விகிதம்) இன்னும் விவாதிக்கப்படுகிறது, இருப்பினும் இது சோதனை விலங்குகளைப் போலவே மனிதர்களிடமும் இயங்காது.
இருப்பினும், சந்தேகத்திற்கு இடமின்றி, குளுக்கோஸ் மற்றும் கொழுப்பின் வளர்சிதை மாற்ற பாதைகள் மிக நெருக்கமாக உள்ளன. சமீபத்தில், இலவச கொழுப்பு அமிலங்கள் தசை செல்களுக்குள் நுழைகின்றன என்பது நிரூபிக்கப்பட்டுள்ளது, இதில், முதலில், அவை எதிர்வினை ஆக்ஸிஜன் இனங்களின் உற்பத்தியை செயல்படுத்துகின்றன, இரண்டாவதாக, புரத கைனேஸ் சி ஐ செயல்படுத்துவதன் மூலம், அவை இன்சுலின் ஏற்பியின் அடி மூலக்கூறின் அசாதாரண பாஸ்போரிலேஷனுக்கு வழிவகுக்கிறது, இதன் போது செரின் பாஸ்போரிலேஷன் மற்றும் த்ரோயோனைன் சாதாரண டைரோசின் பாஸ்போரிலேஷனைத் தடுக்கிறது.
இது சிக்னலிங் அடுக்கைத் தடுப்பதற்கு வழிவகுக்கிறது, இதில் கலங்களுக்கு குளுக்கோஸ் போக்குவரத்து குறைகிறது. இந்த பார்வையில், வகை 2 நீரிழிவு நோயுடன், குளுக்கோஸ் அளவைக் கட்டுப்படுத்துவதில் ஒரு எளிய அசாதாரணத்தை விட வளர்சிதை மாற்றக் கோளாறுகள் மிகவும் ஆழமாகக் கருதப்பட வேண்டும். லிப்பிட்களின் அதிகரித்த செறிவுடன் பி-கலங்களுக்கு நீண்டகால வெளிப்பாடு ஒரு நச்சு விளைவை ஏற்படுத்துகிறது (அதாவது லிபோடாக்சிசிட்டி), இது குறைக்கப்பட்ட இன்சுலின் சுரப்பில் தன்னை வெளிப்படுத்துகிறது.
இதேபோல், நாள்பட்ட முறையில் உயர்த்தப்பட்ட குளுக்கோஸ் அளவு மோசமான பி-செல் பதிலை ஏற்படுத்துகிறது (குளுக்கோஸின் குளுக்கோஸ் நச்சு விளைவு). இரண்டு விளைவுகளும் பின்னர் ஒன்றிணைக்கப்பட்டு புற இலக்கு திசுக்களை பாதிக்கின்றன, அங்கு அவை இன்சுலின் செயல்பாட்டை மோசமாக்குகின்றன, இதனால் குளுக்கோஸ் பயன்பாட்டைக் குறைக்கின்றன. வரைபடம் ஒரே நேரத்தில் ஹைப்பர் கிளைசீமியாவின் வளர்ச்சியில் முதன்மை லிபோடாக்சிசிட்டியை நிரூபிக்கிறது.
செயல்முறையின் இயக்கவியலின் பார்வையில், வகை 2 நீரிழிவு என்பது ஒரு முற்போக்கான நோயாகும், இது இன்சுலின் சுரப்பு மற்றும் அதன் செயல்பாட்டின் படிப்படியான ஆழமடைவதற்கு (முடுக்கம்) வழிவகுக்கிறது, அடுத்தடுத்த வளர்சிதை மாற்ற மற்றும் உறுப்புக் கோளாறுகளுடன்.