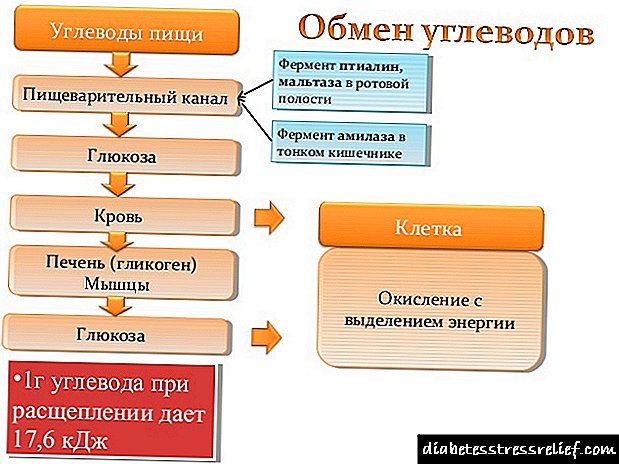
நீரிழிவு நோய்களில் மாரடைப்பு ஏற்படுவதற்கான சாத்தியக்கூறுகள் மற்றும் அதன் விளைவுகள்
கடந்த 20 ஆண்டுகளில், இருதய நோய்க்கான காரணங்கள் குறித்த மதிப்புமிக்க புதிய தகவல்களை ஆராய்ச்சி முடிவுகள் எங்களுக்கு வழங்கியுள்ளன. இரத்த நாளங்கள் பெருந்தமனி தடிப்புத் தோல் அழற்சியின் காரணங்கள் மற்றும் நீரிழிவு நோயுடன் இது எவ்வாறு தொடர்புடையது என்பது குறித்து விஞ்ஞானிகள் மற்றும் மருத்துவர்கள் நிறைய கற்றுக்கொண்டனர். மாரடைப்பு, பக்கவாதம் மற்றும் மாரடைப்பு ஆகியவற்றைத் தடுக்க நீங்கள் தெரிந்து கொள்ள வேண்டிய மிக முக்கியமான விஷயங்களை கட்டுரையில் கீழே படிப்பீர்கள்.

மொத்த கொழுப்பு = “நல்ல” கொழுப்பு + “கெட்ட” கொழுப்பு. இரத்தத்தில் உள்ள கொழுப்புகள் (லிப்பிடுகள்) செறிவுடன் தொடர்புடைய இருதய நிகழ்வின் அபாயத்தை மதிப்பிடுவதற்கு, மொத்த மற்றும் நல்ல கொழுப்பின் விகிதத்தை நீங்கள் கணக்கிட வேண்டும். உண்ணாவிரத இரத்த ட்ரைகிளிசரைட்களும் கணக்கில் எடுத்துக்கொள்ளப்படுகின்றன. ஒரு நபருக்கு அதிக மொத்த கொழுப்பு இருந்தால், ஆனால் அதிக நல்ல கொழுப்பு இருந்தால், மாரடைப்பால் இறக்கும் அபாயம் குறைந்த கொழுப்பின் காரணமாக குறைந்த மொத்த கொழுப்பைக் கொண்ட ஒருவரைக் காட்டிலும் குறைவாக இருக்கும் என்று அது மாறிவிடும். நிறைவுற்ற விலங்கு கொழுப்புகளை சாப்பிடுவதற்கும் இருதய விபத்து ஏற்படும் ஆபத்துக்கும் எந்த தொடர்பும் இல்லை என்பதும் நிரூபிக்கப்பட்டுள்ளது. வெண்ணெயை, மயோனைசே, தொழிற்சாலை குக்கீகள், தொத்திறைச்சிகள் கொண்ட "டிரான்ஸ் கொழுப்புகள்" என்று அழைக்கப்படுவதை நீங்கள் மட்டும் சாப்பிடவில்லை என்றால். உணவு உற்பத்தியாளர்கள் டிரான்ஸ் கொழுப்புகளை விரும்புகிறார்கள், ஏனெனில் அவை கசப்பான சுவை இல்லாமல் நீண்ட நேரம் கடை அலமாரிகளில் சேமிக்கப்படலாம். ஆனால் அவை உண்மையிலேயே இதயத்திற்கும் இரத்த நாளங்களுக்கும் தீங்கு விளைவிக்கும். முடிவு: குறைந்த பதப்படுத்தப்பட்ட உணவுகளை உண்ணுங்கள், மேலும் நீங்களே சமைக்கவும்.
ஒரு விதியாக, நீரிழிவு நோயாளிகளுக்கு தங்கள் நோயின் மீது கட்டுப்பாட்டைக் கொண்டிருக்கவில்லை. இதன் காரணமாக, அவர்கள் இரத்தத்தில் “கெட்ட” கொழுப்பின் அளவு அதிகரித்துள்ளது, மேலும் “நல்லது” போதாது. பெரும்பாலான நீரிழிவு நோயாளிகள் குறைந்த கொழுப்பு உணவைப் பின்பற்றுகிறார்கள் என்ற போதிலும் இது உள்ளது, இது மருத்துவர்கள் இன்னும் பரிந்துரைக்கின்றனர். சமீபத்திய ஆய்வுகள் ஆக்ஸிஜனேற்றப்பட்ட அல்லது கிளைக்கேட் செய்யப்பட்ட "கெட்ட" கொழுப்பின் துகள்கள், அதாவது குளுக்கோஸுடன் இணைந்து, தமனிகளில் குறிப்பாக கடுமையானவை என்பதைக் காட்டுகின்றன. அதிகரித்த சர்க்கரையின் பின்னணியில், இந்த எதிர்விளைவுகளின் அதிர்வெண் அதிகரிக்கிறது, அதனால்தான் இரத்தத்தில் குறிப்பாக ஆபத்தான கொழுப்பின் செறிவு உயர்கிறது.
மாரடைப்பு மற்றும் பக்கவாதம் ஏற்படும் அபாயத்தை எவ்வாறு துல்லியமாக மதிப்பிடுவது
1990 களுக்குப் பிறகு மனித இரத்தத்தில் பல பொருட்கள் கண்டறியப்பட்டுள்ளன, இதன் செறிவு மாரடைப்பு மற்றும் பக்கவாதம் ஏற்படும் அபாயத்தை பிரதிபலிக்கிறது. இரத்தத்தில் இந்த பொருட்கள் நிறைய இருந்தால், ஆபத்து அதிகம், போதுமானதாக இல்லாவிட்டால், ஆபத்து குறைவாக இருக்கும்.

அவர்களின் பட்டியலில் பின்வருவன அடங்கும்:
- நல்ல கொழுப்பு - அதிக அடர்த்தி கொண்ட லிப்போபுரோட்டின்கள் (மேலும் இது சிறந்தது, சிறந்தது),
- கெட்ட கொழுப்பு - குறைந்த அடர்த்தி கொண்ட கொழுப்புப்புரதங்கள்,
- மிகவும் மோசமான கொழுப்பு - லிப்போபுரோட்டீன் (அ),
- ட்ரைகிளிசரைடுகள்,
- fibrinogen,
- , ஹோமோசைஸ்டீனை
- சி-ரியாக்டிவ் புரதம் (சி-பெப்டைடுடன் குழப்பமடையக்கூடாது!),
- ஃபெரிடின் (இரும்பு).
இரத்தத்தில் அதிகப்படியான இன்சுலின் மற்றும் இருதய ஆபத்து
ஒரு ஆய்வு நடத்தப்பட்டது, இதில் 7038 பாரிஸ் காவல்துறை அதிகாரிகள் 15 ஆண்டுகளாக பங்கேற்றனர். அதன் முடிவுகளின் முடிவுகள்: இருதய நோய்க்கான அதிக ஆபத்துக்கான ஆரம்ப அறிகுறி இரத்தத்தில் இன்சுலின் அதிகரித்த அளவு. அதிகப்படியான இன்சுலின் இரத்த அழுத்தத்தை அதிகரிக்கிறது, ட்ரைகிளிசரைடுகள் மற்றும் இரத்தத்தில் நல்ல கொழுப்பின் செறிவைக் குறைக்கிறது என்பதை உறுதிப்படுத்தும் பிற ஆய்வுகள் உள்ளன. இந்த தகவல்கள் 1990 ஆம் ஆண்டில் அமெரிக்க நீரிழிவு சங்கத்தின் மருத்துவர்கள் மற்றும் விஞ்ஞானிகளின் வருடாந்திர கூட்டத்தில் வழங்கப்பட்டன.

கூட்டத்தைத் தொடர்ந்து, "நீரிழிவு நோய்க்கு சிகிச்சையளிக்கும் அனைத்து முறைகளும் நோயாளியின் குறைந்த கார்போஹைட்ரேட் உணவைப் பின்பற்றாவிட்டால், நோயாளியின் இரத்த இன்சுலின் அளவு முறையாக உயர்த்தப்படுவதற்கு வழிவகுக்கிறது" என்று ஒரு தீர்மானம் ஏற்றுக்கொள்ளப்பட்டது. சிறிய இன்சுலின் (தந்துகிகள்) சுவர்களின் செல்கள் தீவிரமாக அவற்றின் புரதங்களை இழந்து அழிக்கப்படுகின்றன என்பதற்கு இன்சுலின் அதிகப்படியானது வழிவகுக்கிறது என்பதும் அறியப்படுகிறது. நீரிழிவு நோயில் குருட்டுத்தன்மை மற்றும் சிறுநீரக செயலிழப்பு ஆகியவற்றை வளர்ப்பதற்கான முக்கியமான வழிகளில் இதுவும் ஒன்றாகும்.இருப்பினும், இதற்குப் பிறகும், அமெரிக்க நீரிழிவு சங்கம் குறைந்த கார்ப் உணவை வகை 1 மற்றும் வகை 2 நீரிழிவு நோயைக் கட்டுப்படுத்தும் முறையாக எதிர்க்கிறது.
வகை 1 மற்றும் வகை 2 நீரிழிவு நோய்க்கான குறைந்த கார்போஹைட்ரேட் உணவுக்கான சமையல் வகைகள் இங்கே கிடைக்கின்றன.
நீரிழிவு நோயில் பெருந்தமனி தடிப்புத் தோல் அழற்சி எவ்வாறு உருவாகிறது
இரத்தத்தில் அதிக அளவு இன்சுலின் டைப் 2 நீரிழிவு நோயுடன் ஏற்படலாம், அதே போல் இன்னும் நீரிழிவு இல்லாதபோது, இன்சுலின் எதிர்ப்பு மற்றும் வளர்சிதை மாற்ற நோய்க்குறி ஏற்கனவே உருவாகி வருகின்றன. இரத்தத்தில் அதிக இன்சுலின் சுற்றுகிறது, மேலும் மோசமான கொழுப்பு உற்பத்தி செய்யப்படுகிறது, மேலும் உள்ளே இருந்து இரத்த நாளங்களின் சுவர்களை மறைக்கும் செல்கள் வளர்ந்து அடர்த்தியாகின்றன. நீண்டகாலமாக உயர்த்தப்பட்ட இரத்த சர்க்கரையின் தீங்கு விளைவிக்கும் விளைவைப் பொருட்படுத்தாமல் இது நிகழ்கிறது. உயர் சர்க்கரையின் அழிவுகரமான விளைவு இரத்தத்தில் இன்சுலின் செறிவு அதிகரிப்பதால் ஏற்படும் தீங்கை நிறைவு செய்கிறது.
சாதாரண நிலைமைகளின் கீழ், கல்லீரல் இரத்த ஓட்டத்தில் இருந்து “கெட்ட” கொழுப்பை நீக்குகிறது, மேலும் செறிவு இயல்பை விட சற்று அதிகமாக இருக்கும்போது அதன் உற்பத்தியையும் நிறுத்துகிறது. ஆனால் குளுக்கோஸ் கெட்ட கொழுப்பின் துகள்களுடன் பிணைக்கிறது, அதன் பிறகு கல்லீரலில் உள்ள ஏற்பிகளால் அதை அடையாளம் காண முடியாது. நீரிழிவு நோயாளிகளில், கெட்ட கொழுப்பின் பல துகள்கள் கிளைக்கேட் செய்யப்படுகின்றன (குளுக்கோஸுடன் இணைக்கப்பட்டுள்ளன) எனவே இரத்தத்தில் தொடர்ந்து பரவுகின்றன. கல்லீரல் அவற்றை அடையாளம் கண்டு வடிகட்ட முடியாது.
இரத்தத்தில் சர்க்கரை இயல்பாகக் குறைந்துவிட்டால், கெட்ட கொழுப்பின் துகள்களுடன் குளுக்கோஸின் இணைப்பு உடைந்து, இந்த இணைப்பு உருவாகி 24 மணி நேரத்திற்கு மேல் ஆகவில்லை. ஆனால் 24 மணி நேரத்திற்குப் பிறகு குளுக்கோஸ் மற்றும் கொலஸ்ட்ராலின் கூட்டு மூலக்கூறில் எலக்ட்ரான் பிணைப்புகளின் மறுசீரமைப்பு உள்ளது. இதற்குப் பிறகு, கிளைசேஷன் எதிர்வினை மாற்ற முடியாததாகிவிடும். இரத்த சர்க்கரை இயல்பு நிலைக்கு வந்தாலும் குளுக்கோஸுக்கும் கொலஸ்ட்ராலுக்கும் உள்ள தொடர்பு உடைந்து விடாது. இத்தகைய கொழுப்பு துகள்கள் “கிளைசேஷன் இறுதி தயாரிப்புகள்” என்று அழைக்கப்படுகின்றன. அவை இரத்தத்தில் குவிந்து, தமனிகளின் சுவர்களில் ஊடுருவி, அவை பெருந்தமனி தடிப்புத் தகடுகளை உருவாக்குகின்றன. இந்த நேரத்தில், கல்லீரல் குறைந்த அடர்த்தி கொண்ட கொழுப்புப்புரதங்களை தொடர்ந்து ஒருங்கிணைக்கிறது, ஏனெனில் அதன் ஏற்பிகள் குளுக்கோஸுடன் தொடர்புடைய கொழுப்பை அங்கீகரிக்கவில்லை.

இரத்த நாளங்களின் சுவர்களை உருவாக்கும் உயிரணுக்களில் உள்ள புரதங்களும் குளுக்கோஸுடன் பிணைக்கப்படலாம், இதனால் அவை ஒட்டும். இரத்தத்தில் சுற்றும் பிற புரதங்கள் அவற்றுடன் ஒட்டிக்கொள்கின்றன, இதனால் பெருந்தமனி தடிப்புத் தகடுகள் வளரும். இரத்தத்தில் புழக்கத்தில் இருக்கும் பல புரதங்கள் குளுக்கோஸுடன் பிணைக்கப்பட்டு கிளைகேட்டாகின்றன. வெள்ளை இரத்த அணுக்கள் - மேக்ரோபேஜ்கள் - கிளைகேட்டட் கொழுப்பு உள்ளிட்ட கிளைகேட்டட் புரதங்களை உறிஞ்சுகின்றன. இந்த உறிஞ்சுதலுக்குப் பிறகு, மேக்ரோபேஜ்கள் வீங்கி, அவற்றின் விட்டம் பெரிதும் அதிகரிக்கிறது. கொழுப்புகளுடன் அதிக சுமை கொண்ட இத்தகைய வீங்கிய மேக்ரோபேஜ்கள் நுரை செல்கள் என்று அழைக்கப்படுகின்றன. அவை தமனிகளின் சுவர்களில் உருவாகும் பெருந்தமனி தடிப்புத் தகடுகளுடன் ஒட்டிக்கொள்கின்றன. மேலே விவரிக்கப்பட்ட அனைத்து செயல்முறைகளின் விளைவாக, இரத்த ஓட்டத்திற்கு கிடைக்கும் தமனிகளின் விட்டம் படிப்படியாக குறுகி வருகிறது.
பெரிய தமனிகளின் சுவர்களின் நடுத்தர அடுக்கு மென்மையான தசை செல்கள். அவை சீராக இருக்க பெருந்தமனி தடிப்புத் தகடுகளைக் கட்டுப்படுத்துகின்றன. மென்மையான தசை செல்களைக் கட்டுப்படுத்தும் நரம்புகள் நீரிழிவு நரம்பியல் நோயால் அவதிப்பட்டால், இந்த செல்கள் தானே இறந்துவிடுகின்றன, கால்சியம் அவற்றில் படிந்து, அவை கடினமடைகின்றன. அதன்பிறகு, அவை இனி பெருந்தமனி தடிப்புத் தகட்டின் ஸ்திரத்தன்மையைக் கட்டுப்படுத்த முடியாது, மேலும் தகடு இடிந்து விழும் அபாயம் உள்ளது. இரத்தத்தின் அழுத்தத்தின் கீழ் ஒரு பெருந்தமனி தடிப்புத் தகட்டில் இருந்து ஒரு துண்டு வெளியேறுகிறது, அது பாத்திரத்தின் வழியாக பாய்கிறது. இது தமனியை மிகவும் தடைசெய்கிறது, இதனால் இரத்த ஓட்டம் நின்றுவிடுகிறது, மேலும் இது மாரடைப்பு அல்லது பக்கவாதத்தை ஏற்படுத்துகிறது.
இரத்த உறைவுக்கான அதிகரித்த போக்கு ஏன் ஆபத்தானது?
சமீபத்திய ஆண்டுகளில், விஞ்ஞானிகள் இரத்த நாளங்களில் இரத்த உறைவு உருவாகுவதை அவற்றின் அடைப்பு மற்றும் மாரடைப்புக்கு முக்கிய காரணம் என்று அங்கீகரித்துள்ளனர். உங்கள் பிளேட்லெட்டுகள் - இரத்த உறைதலை வழங்கும் சிறப்பு செல்கள் - ஒன்றாக ஒட்டிக்கொண்டு இரத்த உறைவுகளை உருவாக்குகின்றன என்பதை சோதனைகள் காட்டலாம். இரத்தக் கட்டிகளை உருவாக்குவதற்கான அதிகரித்த போக்கில் சிக்கல் உள்ளவர்களுக்கு குறிப்பாக பக்கவாதம், மாரடைப்பு அல்லது சிறுநீரகங்களுக்கு உணவளிக்கும் பாத்திரங்களை அடைப்பதற்கான அதிக ஆபத்து உள்ளது.மாரடைப்புக்கான மருத்துவ பெயர்களில் ஒன்று கரோனரி த்ரோம்போசிஸ் ஆகும், அதாவது, இதயத்திற்கு உணவளிக்கும் பெரிய தமனிகளில் ஒன்றின் த்ரோம்பஸ் அடைப்பு.

இரத்தக் கட்டிகளை உருவாக்கும் போக்கு அதிகரித்தால், அதிக இரத்தக் கொழுப்பைக் காட்டிலும் மாரடைப்பால் இறப்பதற்கான அதிக ஆபத்து இது என்று கருதப்படுகிறது. இந்த ஆபத்து பின்வரும் பொருட்களுக்கான இரத்த பரிசோதனைகளை தீர்மானிக்க உங்களை அனுமதிக்கிறது:
லிப்போபுரோட்டீன் (அ) சிறிய இரத்தக் கட்டிகள் சரிவதைத் தடுக்கிறது, அவை பெரியதாக மாறி, கரோனரி நாளங்கள் அடைக்கப்படுவதற்கான அச்சுறுத்தலை உருவாக்கும் வரை. இரத்த சர்க்கரையை நாள்பட்ட அளவில் உயர்த்துவதன் காரணமாக நீரிழிவு நோய்க்கான த்ரோம்போசிஸிற்கான ஆபத்து காரணிகள். நீரிழிவு நோயாளிகளில் பிளேட்லெட்டுகள் மிகவும் சுறுசுறுப்பாக ஒட்டிக்கொள்கின்றன, மேலும் இரத்த நாளங்களின் சுவர்களையும் ஒட்டுகின்றன என்பது நிரூபிக்கப்பட்டுள்ளது. நீரிழிவு நோயாளி ஒரு வகை 1 நீரிழிவு சிகிச்சை திட்டத்தை அல்லது வகை 2 நீரிழிவு சிகிச்சை திட்டத்தை விடாமுயற்சியுடன் செயல்படுத்தி, அவரது சர்க்கரையை சீராக வைத்திருந்தால், நாம் மேலே பட்டியலிட்டுள்ள இருதய நோய்களுக்கான ஆபத்து காரணிகள் இயல்பாக்கப்படுகின்றன.
நீரிழிவு நோய்க்கான இதய செயலிழப்பு
நீரிழிவு நோயாளிகள் சாதாரண இரத்த சர்க்கரை உள்ளவர்களை விட இதய செயலிழப்பால் அடிக்கடி இறக்கின்றனர். மாரடைப்பு மற்றும் மாரடைப்பு ஆகியவை வெவ்வேறு நோய்கள். இதய செயலிழப்பு என்பது இதய தசையை வலுவாக பலவீனப்படுத்துகிறது, அதனால்தான் உடலின் முக்கிய செயல்பாடுகளை ஆதரிக்க போதுமான இரத்தத்தை செலுத்த முடியாது. இதயத்திற்கு இரத்தத்தை வழங்கும் முக்கியமான தமனிகளில் ஒன்றை இரத்த உறைவு அடைக்கும்போது திடீரென மாரடைப்பு ஏற்படுகிறது, அதே நேரத்தில் இதயம் அதிகமாகவோ அல்லது குறைவாகவோ ஆரோக்கியமாக இருக்கும்.
பல அனுபவமிக்க நீரிழிவு நோயாளிகள் தங்கள் நோயைக் கட்டுப்படுத்தாததால் இருதயநோய் உருவாகிறது. இதன் பொருள் இதய தசை செல்கள் படிப்படியாக பல ஆண்டுகளாக வடு திசுக்களால் மாற்றப்படுகின்றன. இது இதயத்தை மிகவும் பலவீனப்படுத்துகிறது, அது அதன் வேலையைச் சமாளிப்பதை நிறுத்துகிறது. கார்டியோமயோபதி உணவு கொழுப்பு உட்கொள்ளல் அல்லது இரத்த கொழுப்பின் அளவோடு தொடர்புடையது என்பதற்கு எந்த ஆதாரமும் இல்லை. மேலும் இரத்தத்தில் உள்ள சர்க்கரை காரணமாக இது அதிகரிக்கிறது என்பது உறுதி.
கிளைகேட்டட் ஹீமோகுளோபின் மற்றும் மாரடைப்பு ஆபத்து
2006 ஆம் ஆண்டில், ஒரு ஆய்வு முடிக்கப்பட்டது, இதில் 7321 நன்கு உணவளித்தவர்கள் பங்கேற்றனர், அவர்களில் யாரும் அதிகாரப்பூர்வமாக நீரிழிவு நோயால் பாதிக்கப்படவில்லை. கிளைகேட்டட் ஹீமோகுளோபின் குறியீட்டில் ஒவ்வொரு 1% அதிகரிப்பு 4.5% அளவை விட, இருதய நோய்களின் அதிர்வெண் 2.5 மடங்கு உயர்கிறது. மேலும், கிளைகேட்டட் ஹீமோகுளோபின் குறியீட்டில் 4.9% அளவை விட ஒவ்வொரு 1% அதிகரிப்புக்கும், எந்தவொரு காரணங்களிலிருந்தும் இறக்கும் ஆபத்து 28% அதிகரிக்கிறது.

இதன் பொருள் உங்களிடம் 5.5% கிளைகேட்டட் ஹீமோகுளோபின் இருந்தால், 4.5% கிளைகேட்டட் ஹீமோகுளோபின் கொண்ட மெல்லிய நபரை விட உங்கள் மாரடைப்பு ஆபத்து 2.5 மடங்கு அதிகம். நீங்கள் 6.5% இரத்தத்தில் கிளைகேட்டட் ஹீமோகுளோபின் வைத்திருந்தால், உங்கள் மாரடைப்பு ஆபத்து 6.25 மடங்கு அதிகரிக்கும்! ஆயினும்கூட, கிளைகேட்டட் ஹீமோகுளோபினுக்கான இரத்த பரிசோதனை 6.5-7% முடிவைக் காட்டினால் நீரிழிவு நன்கு கட்டுப்படுத்தப்படும் என்று அதிகாரப்பூர்வமாகக் கருதப்படுகிறது, மேலும் சில வகை நீரிழிவு நோயாளிகளுக்கு இது அதிகமாக இருக்க அனுமதிக்கப்படுகிறது.
உயர் இரத்த சர்க்கரை அல்லது கொழுப்பு - இது மிகவும் ஆபத்தானது?
இரத்தத்தில் கெட்ட கொழுப்பு மற்றும் ட்ரைகிளிசரைட்களின் செறிவு அதிகரிக்க முக்கிய காரணம் உயர்ந்த சர்க்கரை என்பதை பல ஆய்வுகளின் தகவல்கள் உறுதிப்படுத்துகின்றன. ஆனால் கொழுப்பு அல்ல என்பது இருதய விபத்துக்கான உண்மையான ஆபத்து காரணி. தானாகவே உயர்த்தப்பட்ட சர்க்கரை இருதய நோய்க்கு ஒரு பெரிய ஆபத்து காரணி. பல ஆண்டுகளாக, வகை 1 மற்றும் வகை 2 நீரிழிவு ஆகியவை "சீரான கார்போஹைட்ரேட் நிறைந்த உணவு" மூலம் சிகிச்சையளிக்க முயற்சிக்கப்பட்டுள்ளன. குறைந்த கொழுப்புள்ள உணவின் பின்னணிக்கு எதிராக மாரடைப்பு மற்றும் பக்கவாதம் உள்ளிட்ட நீரிழிவு நோயின் சிக்கல்களின் அதிர்வெண் அதிகரித்தது. வெளிப்படையாக, இரத்தத்தில் இன்சுலின் அளவு அதிகரித்தது, பின்னர் சர்க்கரை அதிகரித்தது - இவை தீமையின் உண்மையான குற்றவாளிகள். டைப் 1 நீரிழிவு சிகிச்சை திட்டம் அல்லது டைப் 2 நீரிழிவு சிகிச்சை திட்டத்திற்கு மாறுவதற்கான நேரம் இது நீரிழிவு சிக்கல்களின் அபாயத்தை உண்மையிலேயே குறைக்கிறது, ஆயுளை நீடிக்கிறது மற்றும் அதன் தரத்தை மேம்படுத்துகிறது.

நீரிழிவு நோயாளி அல்லது வளர்சிதை மாற்ற நோய்க்குறி உள்ள ஒருவர் குறைந்த கார்போஹைட்ரேட் உணவுக்கு மாறும்போது, அவரது இரத்த சர்க்கரை குறைந்து இயல்புநிலையை அடைகிறது."புதிய வாழ்க்கை" சில மாதங்களுக்குப் பிறகு, இருதய ஆபத்து காரணிகளுக்கான இரத்த பரிசோதனைகள் எடுக்கப்பட வேண்டும். அவற்றின் முடிவுகள் மாரடைப்பு மற்றும் பக்கவாதம் ஏற்படும் ஆபத்து குறைந்துவிட்டது என்பதை உறுதிப்படுத்தும். சில மாதங்களில் இந்த சோதனைகளை நீங்கள் மீண்டும் எடுக்கலாம். அநேகமாக, இருதய ஆபத்து காரணிகளின் குறிகாட்டிகள் இன்னும் மேம்படும்.
தைராய்டு பிரச்சினைகள் மற்றும் அவற்றை எவ்வாறு நடத்துவது
குறைந்த கார்போஹைட்ரேட் உணவை கவனமாக கடைபிடிப்பதன் பின்னணியில், இருதய ஆபத்து காரணிகளுக்கான இரத்த பரிசோதனைகளின் முடிவுகள் திடீரென்று மோசமாகிவிட்டால், அது எப்போதும் (!) நோயாளிக்கு தைராய்டு ஹார்மோன்களின் அளவு குறைந்து வருவதாக மாறிவிடும். இது உண்மையான குற்றவாளி, மற்றும் விலங்கு கொழுப்புகளுடன் நிறைவுற்ற உணவு அல்ல. தைராய்டு ஹார்மோன்களின் சிக்கலை தீர்க்க வேண்டும் - அவற்றின் அளவை அதிகரிக்க. இதைச் செய்ய, உட்சுரப்பியல் நிபுணரால் பரிந்துரைக்கப்பட்ட மாத்திரைகளை எடுத்துக் கொள்ளுங்கள். அதே நேரத்தில், நீங்கள் ஒரு "சீரான" உணவைப் பின்பற்ற வேண்டும் என்று கூறி, அவருடைய பரிந்துரைகளுக்கு செவிசாய்க்க வேண்டாம்.
பலவீனமான தைராய்டு சுரப்பி ஹைப்போ தைராய்டிசம் என்று அழைக்கப்படுகிறது. இது ஒரு ஆட்டோ இம்யூன் நோயாகும், இது பெரும்பாலும் டைப் 1 நீரிழிவு நோயாளிகளுக்கும் அவர்களது உறவினர்களுக்கும் ஏற்படுகிறது. நோயெதிர்ப்பு அமைப்பு கணையத்தைத் தாக்குகிறது, மேலும் பெரும்பாலும் தைராய்டு சுரப்பியும் விநியோகத்தின் கீழ் வருகிறது. அதே நேரத்தில், ஹைப்போ தைராய்டிசம் டைப் 1 நீரிழிவு நோய்க்கு பல ஆண்டுகளுக்கு முன்பு அல்லது அதற்குப் பிறகு தொடங்கலாம். இது உயர் இரத்த சர்க்கரையை ஏற்படுத்தாது. நீரிழிவு நோயைக் காட்டிலும் மாரடைப்பு மற்றும் பக்கவாதத்திற்கு ஹைப்போ தைராய்டிசம் மிகவும் ஆபத்தான காரணியாகும். எனவே, சிகிச்சையளிப்பது மிகவும் முக்கியம், குறிப்பாக இது கடினம் அல்ல. சிகிச்சையில் பொதுவாக ஒரு நாளைக்கு 1-3 மாத்திரைகள் எடுத்துக்கொள்வது அடங்கும். எந்த தைராய்டு ஹார்மோன் சோதனைகளை நீங்கள் எடுக்க வேண்டும் என்பதைப் படியுங்கள். இந்த சோதனைகளின் முடிவுகள் மேம்படும்போது, இருதய ஆபத்து காரணிகளுக்கான இரத்த பரிசோதனைகளின் முடிவுகளும் எப்போதும் மேம்படும்.
நீரிழிவு நோயில் இருதய நோய் தடுப்பு: முடிவுகள்
மாரடைப்பு, பக்கவாதம் மற்றும் மாரடைப்பு ஆகியவற்றின் அபாயத்தை நீங்கள் குறைக்க விரும்பினால், இந்த கட்டுரையில் உள்ள தகவல்கள் மிகவும் முக்கியம். மொத்த கொழுப்புக்கான இரத்த பரிசோதனை இருதய விபத்து அபாயத்தை நம்பகமான கணிப்பை அனுமதிக்காது என்பதை நீங்கள் அறிந்தீர்கள். மாரடைப்புகளில் பாதி சாதாரண சாதாரண இரத்த கொழுப்புள்ளவர்களுக்கு ஏற்படுகிறது. தகவலறிந்த நோயாளிகளுக்கு கொலஸ்ட்ரால் “நல்லது” மற்றும் “கெட்டது” என்று பிரிக்கப்பட்டுள்ளது என்பதையும், கொழுப்பை விட நம்பகமான இருதய நோய் அபாயத்தின் பிற குறிகாட்டிகள் உள்ளன என்பதையும் அறிவார்கள்.

கட்டுரையில், இருதய நோய்க்கான ஆபத்து காரணிகளுக்கான இரத்த பரிசோதனைகளை நாங்கள் குறிப்பிட்டுள்ளோம். இவை ட்ரைகிளிசரைடுகள், ஃபைப்ரினோஜென், ஹோமோசைஸ்டீன், சி-ரியாக்டிவ் புரதம், லிபோபுரோட்டீன் (அ) மற்றும் ஃபெரிடின். “நீரிழிவு சோதனைகள்” என்ற கட்டுரையில் அவற்றைப் பற்றி மேலும் படிக்கலாம். நீங்கள் அதை கவனமாக படிக்க வேண்டும் என்று நான் கடுமையாக பரிந்துரைக்கிறேன், பின்னர் தொடர்ந்து சோதனைகளை மேற்கொள்ளுங்கள். அதே நேரத்தில், ஹோமோசைஸ்டீன் மற்றும் லிப்போபுரோட்டீன் (அ) க்கான சோதனைகள் மிகவும் விலை உயர்ந்தவை. கூடுதல் பணம் இல்லை என்றால், “நல்ல” மற்றும் “கெட்ட” கொழுப்பு, ட்ரைகிளிசரைடுகள் மற்றும் சி-ரியாக்டிவ் புரதங்களுக்கு இரத்த பரிசோதனைகள் செய்தால் போதும்.
டைப் 1 நீரிழிவு சிகிச்சை திட்டம் அல்லது வகை 2 நீரிழிவு சிகிச்சை திட்டத்தை கவனமாக பின்பற்றவும். இருதய விபத்து அபாயத்தை குறைக்க இது சிறந்த வழியாகும். சீரம் ஃபெரிடினுக்கான இரத்த பரிசோதனையில் நீங்கள் உடலில் இரும்புச்சத்து அதிகமாக இருப்பதைக் காட்டினால், இரத்த தானம் செய்பது நல்லது. இரத்த தானம் தேவைப்படுபவர்களுக்கு உதவுவது மட்டுமல்லாமல், உடலில் இருந்து அதிகப்படியான இரும்பை அகற்றுவதோடு மாரடைப்பு அபாயத்தையும் குறைக்கலாம்.
நீரிழிவு நோயில் இரத்த சர்க்கரையை கட்டுப்படுத்த, குறைந்த கார்போஹைட்ரேட் உணவு, உடற்பயிற்சி மற்றும் இன்சுலின் ஊசி ஆகியவற்றோடு ஒப்பிடும்போது மாத்திரைகள் மூன்றாவது விகித பாத்திரத்தை வகிக்கின்றன. ஆனால் நீரிழிவு நோயாளிக்கு ஏற்கனவே இருதய நோய் மற்றும் / அல்லது உயர் இரத்த அழுத்தம் இருந்தால், மெக்னீசியம் மற்றும் பிற இதய சப்ளிமெண்ட்ஸ் எடுத்துக்கொள்வது ஒரு உணவைப் பின்பற்றுவது போலவே முக்கியமானது.“மருந்துகள் இல்லாமல் உயர் இரத்த அழுத்தத்திற்கு சிகிச்சை” என்ற கட்டுரையைப் படியுங்கள். மெக்னீசியம் மாத்திரைகள், கோஎன்சைம் க்யூ 10, எல்-கார்னைடைன், டவுரின் மற்றும் மீன் எண்ணெய் ஆகியவற்றைக் கொண்டு உயர் இரத்த அழுத்தம் மற்றும் இருதய நோய்களுக்கு எவ்வாறு சிகிச்சையளிப்பது என்பதை இது விவரிக்கிறது. மாரடைப்பைத் தடுக்க இந்த இயற்கை வைத்தியம் இன்றியமையாதது. ஒரு சில நாட்களில், அவை இதய செயல்பாட்டை மேம்படுத்துகின்றன என்பதை உங்கள் நல்வாழ்வில் உணருவீர்கள்.

வருக! என் பெயர் இன்னா, எனக்கு 50 வயது. ஜூலை 2014 இல், ஒரு வழக்கமான சோதனை 20 முறை சாப்பிட்ட பிறகு, வெறும் வயிற்றில் 14, புகார்கள் இல்லாத நிலையில் சர்க்கரையை வெளிப்படுத்தியது. நான் அதை உண்மையில் நம்பவில்லை, நான் விடுமுறையில் சென்றேன், உட்சுரப்பியல் நிபுணரின் ஆலோசனைக்கு பதிவுபெற்றேன். 166 செ.மீ உயரத்துடன் 78 கிலோ எடை இருந்தது.
மருத்துவரிடம் பணம் செலுத்திய வருகை, நீங்கள் உண்மையில் இன்சுலின் பரிந்துரைக்க வேண்டும் என்ற உண்மையைப் பற்றி ஒரு இனிமையான உரையாடலை ஏற்படுத்தியது, ஆனால் புகார்கள் எதுவும் இல்லை என்பதால் ... குறைந்த கொழுப்புள்ள உணவு, உடல் செயல்பாடு மற்றும் பொதுவாக நான் நீரிழிவு நோயாளியாகத் தெரியவில்லை. ஆயினும்கூட, ஒரு விரிவான இரத்த பரிசோதனைக்கான பரிந்துரை எழுதப்பட்டு “சியோஃபோர்” என்ற சொல் உச்சரிக்கப்பட்டது. இது உடனடியாகவும் மாயமாகவும் என்னை உங்கள் தளத்திற்கு அழைத்துச் சென்றது! டாக்டர்களை விடாமுயற்சியுடன் கேட்ட பல நீரிழிவு நோயாளிகள் என் கண்களுக்கு முன்பாக என் கண்களில் இறந்து கொண்டிருந்ததால், நீங்கள் வழங்கிய தகவல்களைப் பற்றி நான் மிகவும் மகிழ்ச்சியடைந்தேன். எல்லாவற்றிற்கும் மேலாக, உங்கள் கைகளில் குளுக்கோமீட்டரைக் கொண்டு மீட்டரைச் சரிபார்க்க எதுவும் உங்களைத் தடுக்காது.
ஆரம்ப பகுப்பாய்வுகள்: எச்.டி.எல் கொழுப்பு 1.53, எல்.டி.எல் கொழுப்பு 4.67, மொத்த கொழுப்பு 7.1, பிளாஸ்மா குளுக்கோஸ் -8.8, ட்ரைகிளிசரைடுகள் -1.99. கல்லீரல் மற்றும் சிறுநீரகங்களின் செயல்பாடுகள் பலவீனமடையவில்லை. எந்தவொரு மருந்துகளையும் எடுத்துக் கொள்ளாமல் குறைந்த கார்போஹைட்ரேட் உணவின் 5 வது நாளில் பகுப்பாய்வு நிறைவேற்றப்பட்டது. உணவின் பின்னணியில், அக்யூசெக் சொத்து குளுக்கோமீட்டரைப் பயன்படுத்தி சர்க்கரையின் மொத்த கட்டுப்பாட்டுடன், ஒரு நாளைக்கு 500 முதல் 4 மாத்திரைகள் குளுக்கோபேஜ் எடுக்கத் தொடங்கினார். அந்த நேரத்தில் (வசந்த காலத்திலும் கோடைகாலத்திலும்) உடல் செயல்பாடு அதிகமாக இருந்தது - வேலையில் சுற்றி ஓடுவது, காய்கறித் தோட்டத்தின் 20 ஏக்கர், கிணற்றிலிருந்து வாளிகளில் தண்ணீர், கட்டுமானத் தளத்தில் உதவுதல்.
ஒரு மாதத்திற்குப் பிறகு, அவள் அமைதியாக 4 கிலோவை இழந்தாள், மேலும், சரியான இடங்களில். பார்வை மீட்டெடுக்கப்பட்டது, அதன் வீழ்ச்சி வயதுக்கு காரணமாக இருந்தது. மீண்டும் கண்ணாடி இல்லாமல் படித்து எழுதுகிறேன். சோதனைகள்: பிளாஸ்மா குளுக்கோஸ் -6.4, மொத்த கொழுப்பு -7.4, ட்ரைகிளிசரைடுகள் -1.48. மென்மையான எடை இழப்பு தொடர்கிறது.
2.5 மாதங்களுக்கு நான் இரண்டு முறை உணவை மீறினேன்: 10 நாட்களில் முதல் முறையாக ஒரு ரொட்டி துண்டுகளை சிகரெட்டின் அளவுடன் சிறப்பாக முயற்சித்தேன் - சர்க்கரையின் அளவு 7.1 முதல் 10.5 வரை உயர்ந்தது. இரண்டாவது முறை - பிறந்த நாளில், அனுமதிக்கப்பட்ட தயாரிப்புகளுக்கு கூடுதலாக, ஒரு துண்டு ஆப்பிள், கிவி மற்றும் அன்னாசி, பிடா ரொட்டி, ஒரு ஸ்பூன்ஃபுல் உருளைக்கிழங்கு சாலட். சர்க்கரை 7 இருந்ததால், அது அப்படியே இருந்தது, அந்த நாளில் அது குளுக்கோபேஜை எடுக்கவில்லை, அது வீட்டில் மறந்துவிட்டது. நான் இப்போது திமிர்பிடித்தவனாகவும், மிட்டாய்களை நிராகரிப்பவனாகவும் இருக்கிறேன். நான் சிதறாமல், ஜன்னல்களில் இனிப்புகள் மற்றும் கேக்குகளை கடந்து செல்கிறேன்: "உங்களுக்கு இனி என் மீது அதிகாரம் இல்லை!" மற்றும் நான் பழத்தை இழக்கிறேன் ...
பிரச்சனை என்னவென்றால், தினசரி 5 முதல் 6 வரை இரத்தத்தில் சர்க்கரையுடன், சாப்பிட்ட பிறகு, அதிகரிப்பு மிகக் குறைவு, 10-15%, காலை நேரங்களில், மாலை உணவைப் பொருட்படுத்தாமல், உண்ணாவிரத சர்க்கரை 7-9 ஆகும். ஒருவேளை உங்களுக்கு இன்னும் இன்சுலின் தேவையா? அல்லது இன்னும் 1-2 மாதங்கள் பார்க்க வேண்டுமா? இப்போது நான் ஆலோசிக்க யாரும் இல்லை, விடுமுறையில் எங்கள் மாவட்ட உட்சுரப்பியல் நிபுணர் + ஒரு பெரிய வரிசையில் பதிவு. ஆம், நான் கிராமப்புறங்களில் பதிவு செய்யும் இடத்தில் இல்லை. உங்கள் பதிலுக்கும், மிக முக்கியமாக, உங்கள் தளத்திற்கும் முன்கூட்டியே நன்றி. நீண்ட மற்றும் மகிழ்ச்சியான வாழ்க்கைக்கான நம்பிக்கையையும் இதை அடைய ஒரு அற்புதமான கருவியையும் நீங்கள் எனக்குக் கொடுத்தீர்கள்.
> உங்களுக்கு இன்னும் இன்சுலின் தேவையா?
நீங்கள் ஒரு மாதிரி வாசகர் மற்றும் தளத்தைப் பின்பற்றுபவர். துரதிர்ஷ்டவசமாக, அவர்கள் என்னை சற்று தாமதமாகக் கண்டார்கள். எனவே, அதிக நிகழ்தகவுடன், காலையில் வெறும் வயிற்றில் சர்க்கரையை இயல்பாக்குவதற்கு இன்சுலின் சிறிது ஊசி போடுவது அவசியம்.
அதை எப்படி செய்வது, இங்கேயும் இங்கேயும் படியுங்கள்.
> அல்லது இன்னும் 1-2 மாதங்கள் பார்க்க வேண்டுமா?
லாண்டஸ் அல்லது லெவெமிரின் தொடக்க அளவைக் கணக்கிடுங்கள், அதை ஊசி போட்டு, அடுத்த இரவில் எந்த திசையில் மாற்ற வேண்டும் என்பதைப் பாருங்கள், இதனால் உங்கள் காலை சர்க்கரையை சாதாரண வரம்புகளுக்குள் வைத்திருக்கும்.
வெறும் வயிற்றில் காலையில் சர்க்கரையை இயல்பாக்க, அதிகாலை 1-2 மணிக்கு லெவெமிர் அல்லது லாண்டஸை செலுத்த பரிந்துரைக்கப்படுகிறது. ஆனால் நீங்கள் படுக்கைக்கு முன் முதலில் இன்சுலின் காட்சிகளை முயற்சி செய்யலாம். ஒருவேளை உங்கள் எளிதான விஷயத்தில் அவை போதுமானதாக இருக்கும். ஆனால் நீங்கள் இன்னும் அலாரம் அமைக்க வேண்டும், இரவில் எழுந்திருக்க வேண்டும், ஊசி போட வேண்டும், உடனடியாக மீண்டும் தூங்க வேண்டும்.
> இப்போது நான் கலந்தாலோசிக்க யாரும் இல்லை,
> விடுமுறையில் எங்கள் மாவட்ட உட்சுரப்பியல் நிபுணர்
எண்டோகிரைனாலஜிஸ்ட் கடைசியாக எத்தனை பயனுள்ள விஷயங்களை உங்களுக்கு அறிவுறுத்தினார்? ஏன் அங்கு செல்ல வேண்டும்?
எனக்கு 62 வயது. பிப்ரவரி 2014 இல், டைப் 2 நீரிழிவு நோய் கண்டறியப்பட்டது. உண்ணாவிரத சர்க்கரை 9.5 ஆகவும், இன்சுலின் உயர்த்தப்பட்டது. பரிந்துரைக்கப்பட்ட மாத்திரைகள், உணவு. நான் ஒரு குளுக்கோமீட்டர் வாங்கினேன். உங்கள் தளத்தைக் கண்டறிந்து, குறைந்த கார்போஹைட்ரேட் உணவைப் பின்பற்றத் தொடங்கினார். அவர் 156 செ.மீ அதிகரிப்புடன் 80 முதல் 65 கிலோ வரை எடை இழந்தார்.ஆனால், சர்க்கரை சாப்பிட்ட பிறகு 5.5 க்கு கீழே விழாது. உணவைப் பின்பற்றும்போது இது 6.5 ஐ கூட அடையலாம். உயர்த்தப்பட்ட இன்சுலின் சோதனைகள் மீண்டும் தேவையா?
> எனக்கு மீண்டும் சோதனைகள் தேவையா?
> அதிகரித்த இன்சுலின்?
ஆரம்பத்தில் எல்லாம் உங்களுக்கு ஏற்கனவே மோசமாக இருந்தது; நீங்கள் எங்களை தாமதமாகக் கண்டீர்கள். உண்ணாவிரதம் சர்க்கரை 9.5 ஆக இருந்தது - அதாவது வகை 2 நீரிழிவு நோய் மிகவும் முன்னேறியது. கடுமையான நோயாளிகளில் 5% பேரில், குறைந்த கார்போஹைட்ரேட் உணவு இன்சுலின் இல்லாமல் நோயைக் கட்டுப்படுத்த உங்களை அனுமதிக்காது, இது உங்கள் வழக்கு. சாப்பிட்ட பிறகு சர்க்கரை 5.5 சாதாரணமானது, 6.5 ஏற்கனவே இயல்பை விட அதிகமாக உள்ளது. வெற்று வயிற்று பிளாஸ்மா இன்சுலின் மீது நீங்கள் இப்போது மீண்டும் சோதிக்கப்படலாம், ஆனால் மிக முக்கியமாக - நீட்டிக்கப்பட்ட இன்சுலின் மெதுவாக செலுத்தத் தொடங்குங்கள். இந்த கட்டுரையைப் பாருங்கள். கேள்விகள் இருக்கும் - கேளுங்கள். உட்சுரப்பியல் நிபுணர் உங்களுடன் எல்லாம் நன்றாக இருக்கிறது என்று கூறுவார், இன்சுலின் தேவையில்லை. ஆனால் நான் சொல்கிறேன் - நீங்கள் சிக்கல்கள் இல்லாமல் நீண்ட காலம் வாழ விரும்பினால், இப்போது லாண்டஸ் அல்லது லெவெமரை சிறிய அளவுகளில் செலுத்தத் தொடங்குங்கள். இதைச் செய்ய சோம்பலாக இருக்க வேண்டாம். அல்லது இன்சுலினுக்கு பதிலாக ஜாகிங் செய்ய முயற்சிக்கவும்.
நல்ல மதியம் முதலில் - உங்கள் பணிக்கு நன்றி, உங்களுக்கு நல்வாழ்த்துக்கள்!
இப்போது கதை, உண்மையில் என்னுடையது அல்ல, ஆனால் கணவர்.
என் கணவருக்கு 36 வயது, உயரம் 184 செ.மீ, எடை 80 கிலோ.
இரண்டு வருடங்களுக்கும் மேலாக, ஆகஸ்ட் 2012 முதல், நீரிழிவு நரம்பியல் நோயின் அறிகுறிகளை அவர் இப்போது புரிந்துகொண்டார். இது எங்களை ஒரு நரம்பியல் நிபுணரிடம் அழைத்துச் சென்றது. நீரிழிவு நோயை யாரும் சந்தேகிக்கவில்லை. ஒரு முழுமையான பரிசோதனையின் பின்னர், நோயறிதல் மேற்பரப்பில் இல்லை என்று மருத்துவர் கூறினார், மேலும் தைராய்டு சுரப்பி, சிறுநீரகங்கள், கல்லீரல் மற்றும் புரோஸ்டேட் ஆகியவற்றின் இரத்தம், சிறுநீர் மற்றும் அல்ட்ராசவுண்ட் சோதனைகளை பரிந்துரைத்தார். இதன் விளைவாக, புத்தாண்டுக்கு முன்னதாக, இரத்த சர்க்கரை 15, சிறுநீர் அசிட்டோன் ++ மற்றும் சர்க்கரை 0.5 என்று அறிந்தோம். நீங்கள் தீவிர சிகிச்சையில் ஈடுபட விரும்பவில்லை என்றால் நீங்கள் இனிப்புகளை விட்டுவிட்டு உட்சுரப்பியல் நிபுணரிடம் ஓட வேண்டும் என்று நரம்பியல் நிபுணர் கூறினார். முன்னதாக, கணவருக்கு உடல்நிலை சரியில்லை, அவருடைய பிராந்திய மருத்துவமனை எங்குள்ளது என்று கூட தெரியாது. நரம்பியல் நிபுணர் வேறொரு நகரத்திலிருந்து தெரிந்தவர். நோயறிதல் நீல நிறத்தில் இருந்து ஒரு போல்ட் போல இருந்தது. மேலும் டிசம்பர் 30 ஆம் தேதி, இந்த பகுப்பாய்வுகளுடன், கணவர் உட்சுரப்பியல் நிபுணரிடம் சென்றார். அவர் மீண்டும் இரத்தம் மற்றும் சிறுநீர் கொடுக்க அனுப்பப்பட்டார். இது வெறும் வயிற்றில் இல்லை, இரத்த சர்க்கரை 18.6 ஆக இருந்தது. சிறுநீரில் அசிட்டோன் இல்லை, எனவே அவர்கள் மருத்துவமனையில் வைக்கப்பட மாட்டார்கள் என்று சொன்னார்கள். அட்டவணை எண் 9 மற்றும் அமரில் 1 டேப்லெட் காலையில். விடுமுறைக்கு பிறகு நீங்கள் வருவீர்கள். இது ஜனவரி 12 ஆகும். மற்றும், நிச்சயமாக, நான் செயலற்ற நிலையில் காத்திருக்க முடியவில்லை. உங்கள் தளத்தை நான் கண்ட முதல் மாலை, இரவு முழுவதும் படியுங்கள். இதன் விளைவாக, கணவர் உங்கள் உணவை கடைபிடிக்கத் தொடங்கினார். அவரது உடல்நிலை மேம்பட்டது, அதாவது அவரது கால்கள், அவை உணர்ச்சியற்றவையாக இருந்தன, இரவில் "கூஸ்பம்ப்ஸ்" அவரை பல மாதங்கள் தூங்க அனுமதிக்கவில்லை. அவர் ஒரு முறை மட்டுமே அமரில் குடித்தார், பின்னர் நான் இந்த மாத்திரைகளைப் பற்றி உங்களிடமிருந்து படித்து அவற்றை ரத்து செய்தேன். குளுக்கோமீட்டர் ஜனவரி 6 அன்று மட்டுமே வாங்கப்பட்டது (விடுமுறைகள் - அனைத்தும் மூடப்பட்டுள்ளன). OneTouch Select ஐ வாங்கினார். கடையில் எங்களுக்கு ஒரு சோதனை வழங்கப்படவில்லை, ஆனால் அது நம்பகமானது என்பதை நான் உணர்ந்தேன்.
வெறும் வயிற்றில் காலையில் சர்க்கரை 7.01 இன் குறிகாட்டிகள் 10.4. மதிய உணவுக்கு முந்தைய நாள் 10.1. இரவு உணவிற்குப் பிறகு - 15.6. குளுக்கோஸ் அளவீட்டுக்கு சற்று முன்னர் உடற்கல்வி பாதிக்கப்பட்டது. அதே நாளிலும் அதற்கு முன்னரும், சிறுநீரில், அசிட்டோன் மற்றும் குளுக்கோஸ் தோன்றும் அல்லது மறைந்துவிடும். ஜனவரி 2 முதல் தொடர்ச்சியாக மிகவும் கண்டிப்பான உணவுடன் (இறைச்சி, மீன், மூலிகைகள், அடிகே சீஸ், தேநீருடன் ஒரு சிறிய சர்பிடால்).
காலையில் 8.01 வெற்று வயிற்று சர்க்கரை 14.2, பின்னர் காலை 2 மணி நேரம் கழித்து 13.6. எனக்கு மேலும் தெரியாது; என் கணவர் இன்னும் வேலையிலிருந்து அழைக்கவில்லை.
சோதனைகளின் படி: இரத்தத்தில், மீதமுள்ள குறிகாட்டிகள் இயல்பானவை,
சிறுநீரில் புரதம் இல்லை
கார்டியோகிராம் சாதாரணமானது,
கல்லீரலின் அல்ட்ராசவுண்ட் என்பது விதிமுறை,
மண்ணீரல் என்பது விதிமுறை,
தைராய்டு சுரப்பி விதிமுறை,
புரோஸ்டேட் சுரப்பி - நாள்பட்ட நார்ச்சத்து புரோஸ்டேடிடிஸ்,
கணையம் - எதிரொலி அதிகரிக்கும், விர்சங் குழாய் - 1 மிமீ, தடிமன்: தலை - 2.5 செ.மீ, உடல் - 1.4 செ.மீ, வால் - 2.6 செ.மீ.
உணவுகள் மற்றும் பிற வெளிப்படையான காரணங்கள் இல்லாமல் ஒப்பீட்டளவில் கூர்மையான எடை இழப்பு (97 கிலோவிலிருந்து 75 கிலோ வரை ஆறு மாதங்களுக்குள்) சுமார் 4 ஆண்டுகளுக்கு முன்பு ஏற்பட்டது என்றும், அதன் பின்னர் (கோடை 2010) நோயியல் தாகம் தொடங்கியது (ஒரு நாளைக்கு 5 லிட்டருக்கு மேல்) . நான் ஒரு கார மினரல் வாட்டரை (குவாசோவாவின் க்லேட்) குடிக்க விரும்பினேன். கணவர் எப்போதும் இனிப்புகளை நேசிப்பார், அவற்றில் நிறைய சாப்பிட்டார். சோர்வு, எரிச்சல், பல ஆண்டுகளாக அக்கறையின்மை. இதை நரம்பு வேலைகளுடன் இணைத்தோம்.
தேவையான சோதனைகளைப் பற்றி உங்கள் கட்டுரையைப் படித்த பிறகு, நான் ஒரு அனுபவமுள்ள மருத்துவராக, என் கணவருக்கு இதுபோன்ற சோதனைகளை பரிந்துரைத்தேன்: கிளைகேட்டட் ஹீமோகுளோபின், சி-பெப்டைட், டி.எஸ்.எச், டி 3 மற்றும் டி 4 (நாளை செய்வேன்). வேறு என்ன செய்ய வேண்டும் என்பதை தயவுசெய்து சொல்லுங்கள்.
எனக்கு இன்னும் புரியவில்லை. அவருக்கு டைப் 2 நீரிழிவு நோய் அல்லது டைப் 1 நீரிழிவு நோய் உள்ளதா? அவருக்கு உடல் பருமன் இல்லை. நாங்கள் ஒரு பதிலுக்காக காத்திருக்கிறோம், நன்றி.
> வாங்கப்பட்டது OneTouch Select. கடையில் சோதனை
> அவர்கள் எங்களுக்கு கொடுக்கவில்லை, ஆனால் அவர் நம்பகமானவர் என்பதை நான் புரிந்துகொள்கிறேன்
> அமரில் அவர் ஒரு முறை மட்டுமே குடித்தார், பின்னர் நான் படித்தேன்
> இந்த மாத்திரைகளைப் பற்றி உங்களிடம் உள்ளது மற்றும் அவற்றை ரத்து செய்துள்ளீர்கள்
உங்கள் கணவர் வெற்றிகரமாக திருமணம் செய்து கொள்ள அதிர்ஷ்டசாலி என்று சொல்லுங்கள்.
> அவருக்கு டைப் 2 நீரிழிவு நோய் அல்லது டைப் 1 நீரிழிவு நோய் உள்ளதா?
இது 100% வகை 1 நீரிழிவு நோய். உணவுக்கு கூடுதலாக, இன்சுலின் ஊசி போடுவது உறுதி.
> வேறு என்ன செய்ய வேண்டும்
இன்சுலின் ஊசி போட ஆரம்பியுங்கள், இழுக்க வேண்டாம். இந்த கட்டுரையை (செயலுக்கான வழிகாட்டி) கவனமாகப் படிக்கவும், இது ஒரு எழுச்சியூட்டும் எடுத்துக்காட்டு.
டைப் 1 நீரிழிவு நோய்க்கான நன்மைகளைப் பெற உங்கள் மருத்துவரைப் பாருங்கள்.
சி-பெப்டைட் மற்றும் கிளைகேட்டட் ஹீமோகுளோபின் 3 மாதங்களுக்கு ஒரு முறை கொடுங்கள்.
> நாள்பட்ட நார்ச்சத்து புரோஸ்டேடிடிஸ்
ஒருவேளை நீங்கள் இதைப் பற்றி உங்கள் மருத்துவரை அணுக வேண்டும். உங்கள் மருத்துவர் பரிந்துரைத்ததைத் தவிர, இங்கே விவரிக்கப்பட்டுள்ளபடி, பூசணி விதை எண்ணெயுடன் ஒரு துத்தநாக சப்ளிமெண்ட் எடுத்துக்கொள்வது நன்மை பயக்கும்.
உங்கள் விஷயத்தில், இந்த துணை உங்கள் தனிப்பட்ட வாழ்க்கையை மேம்படுத்துவதன் மூலம் பல முறை செலுத்தும். நீங்கள் அதை உங்கள் கணவருடன் எடுத்துக் கொள்ளலாம் - துத்தநாகம் முடி, நகங்கள் மற்றும் தோலை பலப்படுத்துகிறது.
விளாடிஸ்லாவ், 37 வயது, டைப் 1 நீரிழிவு 1996 முதல். இரத்தத்தின் பொது உயிர்வேதியியல் பகுப்பாய்வின்படி, கொழுப்பு 5.4, கிளைகேட்டட் ஹீமோகுளோபின் 7.0% ஆகும்.
உட்சுரப்பியல் நிபுணர் மட்டுப்படுத்தப்பட்ட தயாரிப்புகளின் அச்சுப்பொறியைக் கொடுத்தார் - முட்டைகளும் அங்கு நுழைகின்றன. தள ஆசிரியரிடம் எனக்கு ஒரு கேள்வி உள்ளது - குறைந்த கார்போஹைட்ரேட் உணவு எவ்வாறு கொழுப்பைக் குறைக்கிறது? நான் இந்த உணவைப் பின்பற்றுகிறேன், எனக்கு எல்லாம் பிடிக்கும். ஆனால் இந்த வகையான ஊட்டச்சத்துடன் முட்டைகள் முக்கிய தயாரிப்பு. நான் வழக்கமாக தினமும் 2 முட்டைகளை காலை உணவுக்காக சாப்பிடுவேன், சில நேரங்களில் 3. நானும் சீஸ் சாப்பிடுவேன், ஆனால் இது அதிக கொழுப்பிற்கான தடைசெய்யப்பட்ட உணவுகள் பட்டியலிலும் உள்ளது. சொல்லுங்கள், நான் என்ன செய்ய வேண்டும், மீண்டும் கஞ்சிக்கு மாறவா? ஒருவேளை அதே இருக்கலாம், ஆனால் கிளைகேட்டட் ஹீமோகுளோபின் 5.5-6% ஆக குறைக்க முயற்சிக்கிறீர்களா? பதிலுக்கு மிகவும் நன்றியுள்ளவனாக இருக்கிறேன்.
குறைந்த கார்போஹைட்ரேட் உணவு கொழுப்பை எவ்வாறு குறைக்கிறது?
எப்படி என்று எனக்குத் தெரியவில்லை, ஆனால் இது நடக்கிறது.
ஒரு உணவைப் பின்பற்றுங்கள், அமைதியாக இறைச்சி, சீஸ், முட்டை போன்றவற்றை சாப்பிடுங்கள், பெருந்தமனி தடிப்புத் தோல் அழற்சியைத் தடுப்பது மற்றும் சிகிச்சையளிப்பது குறித்த கட்டுரையைப் படியுங்கள், அதில் ஒரு காட்சி அட்டவணை உள்ளது - கட்டுக்கதைகள் மற்றும் உண்மை.
உங்கள் தாழ்மையான வேலைக்காரன் ஒரு மாதத்திற்கு 250-300 முட்டைகளை சாப்பிடுகிறான், முதல் வருடம் அல்ல. இந்த விஷயத்தில் என் சொந்த தோல் உள்ளது. முட்டைகள் தீங்கு விளைவிக்கும் என்று மாறிவிட்டால், நான் முதலில் பாதிக்கப்படுவேன். இதுவரை, கொழுப்புக்கான சோதனைகள் - குறைந்தபட்சம் கண்காட்சிக்கு.
கட்டுரை மற்றும் விரிவான ஊட்டச்சத்து உதவிக்குறிப்புகளுக்கு நன்றி! நான் மீன் எண்ணெயைப் பற்றி நீண்ட நேரம் படித்தேன், வைட்டமின்களுடன் எடுத்துக்கொள்கிறேன்.
நல்ல மதியம்! எனக்கு 33 வயது. 29 வயதிலிருந்து Td1. உங்கள் தளத்திற்கு நன்றி! மிகவும் உதவியாக இருக்கும்! மூன்று மாதங்கள் குறைந்த கார்ப் உணவைப் பின்பற்ற முயற்சிக்கின்றன! இந்த மூன்று மாதங்களில், கிளைகேட்டட் ஹீமோகுளோபின் 8 முதல் 7 ஆகக் குறைக்க முடிந்தது, சிறுநீரகங்களைச் சோதித்தது (எல்லாம் ஒழுங்காக உள்ளது), சி-ரியாக்டிவ் புரதம் இயல்பானது, ட்ரைகிளிசரைடுகள், (0.77), அபோலிபோபுரோட்டீன் ஒரு 1.7 (இயல்பானது), நல்ல கொழுப்பு அதிகம், ஆனால் 1.88 விதிமுறைக்குள்), மொத்த கொழுப்பு 7.59! 5, 36 க்கு மேல் மோசமான சுருள்கள்! மூன்று மாதங்களுக்கு முன்பு அவருக்கு வயது 5.46! அதை எவ்வாறு குறைக்க முடியும் என்று சொல்லுங்கள்! இந்த காட்டி பற்றி கவலைப்படுவது மதிப்புள்ளதா? இந்த குறிகாட்டியை ஏன் நிர்வாணமாக பாதிக்கவில்லை? மூன்று மாதங்களுக்கு முன்பு, விதிமுறைகளின் மேல் வரம்பில் (3) கடைசி பகுப்பாய்வுகளின் ஆத்தரோஜெனிக் குணகம் 4.2 ஆக இருந்தது! நன்றி!
இதயத்தில் இன்சுலின் குறைபாட்டின் விளைவு
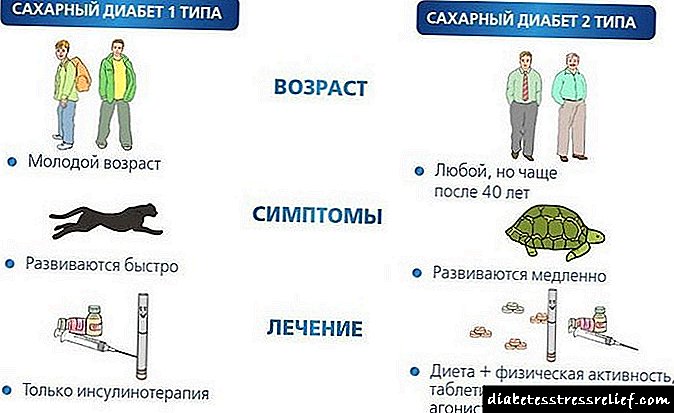
வகை 1 மற்றும் வகை 2 நீரிழிவு காரணங்கள் மற்றும் வளர்ச்சி வழிமுறைகளுக்கு முற்றிலும் மாறுபட்ட நோய்கள்.அவை இரண்டு அறிகுறிகளால் மட்டுமே ஒன்றுபடுகின்றன - ஒரு பரம்பரை முன்கணிப்பு மற்றும் இரத்தத்தில் குளுக்கோஸின் அளவு அதிகரித்தது.
முதல் வகை இன்சுலின் சார்ந்ததாக அழைக்கப்படுகிறது, இது வைரஸ்கள், மன அழுத்தம் மற்றும் மருந்து சிகிச்சைக்கு ஆளாகும்போது இளைஞர்கள் அல்லது குழந்தைகளில் ஏற்படுகிறது. இரண்டாவது வகை நீரிழிவு படிப்படியாக, வயதான நோயாளிகளால், ஒரு விதியாக, அதிக எடை, தமனி உயர் இரத்த அழுத்தம், இரத்தத்தில் அதிக கொழுப்பு ஆகியவற்றால் வகைப்படுத்தப்படுகிறது.
வகை 2 நீரிழிவு நோய்
வகை 1 நீரிழிவு நோயில் மாரடைப்பின் வளர்ச்சியின் அம்சங்கள்
முதல் வகை நோயில், ஒரு ஆட்டோ இம்யூன் எதிர்வினை இன்சுலின் சுரக்கும் கணைய செல்கள் இறப்பை ஏற்படுத்துகிறது. எனவே, நோயாளிகளுக்கு இரத்தத்தில் சொந்த ஹார்மோன் இல்லை அல்லது அதன் அளவு மிகக் குறைவு.
முழுமையான இன்சுலின் குறைபாட்டின் நிலைமைகளில் ஏற்படும் செயல்முறைகள்:
- கொழுப்பு முறிவு செயல்படுத்தப்படுகிறது,
- இரத்தத்தில் உள்ள கொழுப்பு அமிலங்கள் மற்றும் ட்ரைகிளிசரைட்களின் உள்ளடக்கம் உயர்கிறது
- குளுக்கோஸ் உயிரணுக்களில் ஊடுருவாததால், கொழுப்புகள் ஆற்றலின் மூலமாகின்றன,
- கொழுப்பு ஆக்ஸிஜனேற்ற எதிர்வினைகள் இரத்தத்தில் கீட்டோன்களின் அதிகரித்த உள்ளடக்கத்திற்கு வழிவகுக்கும்.
இது உறுப்புகளுக்கு இரத்த சப்ளை குறைவதற்கு வழிவகுக்கிறது, ஊட்டச்சத்து குறைபாடுகளுக்கு மிகவும் உணர்திறன் - இதயம் மற்றும் மூளை.
டைப் 2 நீரிழிவு நோயில் மாரடைப்பு ஏற்படும் ஆபத்து ஏன் அதிகம்?
இரண்டாவது வகை நீரிழிவு நோயில், கணையம் இன்சுலினை இயல்பாகவும், அதிகரித்த அளவிலும் உற்பத்தி செய்கிறது. ஆனால் அதற்கான உயிரணுக்களின் உணர்திறன் இழக்கப்படுகிறது. இந்த நிலை இன்சுலின் எதிர்ப்பு என்று அழைக்கப்படுகிறது. இத்தகைய காரணிகளின் செல்வாக்கின் கீழ் வாஸ்குலர் சேதம் ஏற்படுகிறது:
- உயர் இரத்த குளுக்கோஸ் - இது இரத்த நாளங்களின் சுவர்களை அழிக்கிறது,
- அதிகப்படியான கொழுப்பு - பெருந்தமனி தடிப்புத் தகடுகளை உருவாக்குகிறது, தமனிகளின் லுமனை அடைக்கிறது,
- இரத்த உறைவு கோளாறு, த்ரோம்போசிஸின் அதிக ஆபத்து,
- அதிகரித்த இன்சுலின் - முரணான ஹார்மோன்களின் சுரப்பை தூண்டுகிறது (அட்ரினலின், வளர்ச்சி ஹார்மோன், கார்டிசோல்). அவை இரத்த நாளங்கள் குறுகுவதற்கும், அவற்றில் கொழுப்பை ஊடுருவுவதற்கும் பங்களிக்கின்றன.
ஹைப்பர் இன்சுலினீமியாவில் மாரடைப்பு மிகவும் கடுமையானது. இந்த ஹார்மோனின் அதிக செறிவு பெருந்தமனி தடிப்புத் தோல் அழற்சியின் வளர்ச்சியை துரிதப்படுத்துகிறது, ஏனெனில் கல்லீரலில் கொழுப்பு மற்றும் பெருந்தமனி கொழுப்புகள் உருவாகின்றன, பாத்திரங்களின் சுவர்களின் தசைகள் அளவு அதிகரிக்கின்றன, மேலும் இரத்தக் கட்டிகளின் முறிவு தடுக்கப்படுகிறது. ஆகையால், டைப் 2 நீரிழிவு நோயாளிகளுக்கு மற்ற நோயாளிகளை விட கடுமையான கரோனரி நோயியல் ஆபத்து உள்ளது.
நீரிழிவு நோயில் ஐ.எச்.டி மற்றும் மாரடைப்பு எவ்வாறு ஏற்படுகிறது என்பது பற்றி, இந்த வீடியோவைப் பார்க்கவும்:
நீரிழிவு நபருக்கு அதிகரிக்கும் காரணிகள்
நீரிழிவு நோயாளிகளிடையே மாரடைப்பின் அதிர்வெண் நோயின் இழப்பீட்டிற்கு நேரடியாக விகிதாசாரமாகும். பரிந்துரைக்கப்பட்ட குறிகாட்டிகளிலிருந்து இரத்த சர்க்கரை அளவு தொலைவில் உள்ளது, பெரும்பாலும் இந்த நோயாளிகள் நீரிழிவு மற்றும் வாஸ்குலர் கோளாறுகளால் பாதிக்கப்படுகின்றனர். மாரடைப்பின் வளர்ச்சியை பாதிக்கக்கூடிய காரணங்கள் பின்வருமாறு:
- ஆல்கஹால் துஷ்பிரயோகம்
- குறைந்த அளவு உடல் செயல்பாடு,
- நாள்பட்ட மன அழுத்த சூழ்நிலைகள்
- நிகோடின் போதை,
- அதிகப்படியான உணவு, உணவில் விலங்குகளின் கொழுப்புகள் மற்றும் கார்போஹைட்ரேட்டுகள் அதிகம்,
- தமனி உயர் இரத்த அழுத்தம்.
நீரிழிவு நோயாளிகளுக்கு இதய நோய்க்கான காரணங்கள்
நீரிழிவு நோயாளிகளுக்கு இருதய நோய்க்கு மிகவும் பொதுவான காரணம் கரோனரி தமனிகள் அல்லது பெருந்தமனி தடிப்புத் தோல் சுவர்களை கடினப்படுத்துவதாகும். ஆக்ஸிஜனை வழங்கும் மற்றும் இதய தசையை வளர்க்கும் இரத்த நாளங்களில் கொலஸ்ட்ரால் பிளேக்குகள் உருவாகுவதால் இது நிகழ்கிறது.

டைப் 2 நீரிழிவு நோயாளிகளுக்கு இரத்த சர்க்கரை அதிகரிப்பதற்கு முன்பே, இரத்த நாளங்களின் சுவர்களில் இத்தகைய கொழுப்பு குவிதல் தொடங்குகிறது. வேறு வார்த்தைகளில் கூறுவதானால், டைப் 2 நீரிழிவு நோய் கண்டறியப்படுவதற்கு முன்பே இதய நோய்கள் எப்போதும் உருவாகின்றன. இந்த வகை நீரிழிவு படிப்படியாகவும் தாமதமாகவும் உருவாகிறது.
கொலஸ்ட்ரால் பிளேக்குகள் உடைந்து அல்லது சிதைந்தால், அது இரத்தக் கட்டிகளால் இரத்த நாளங்களில் இரத்த ஓட்டத்தைத் தடுக்கிறது. இந்த நிலை மாரடைப்புக்கு வழிவகுக்கும். உடலில் உள்ள மற்ற அனைத்து தமனிகளிலும் இதே செயல்முறை ஏற்படலாம் - மூளைக்கு இரத்த ஓட்டம் தடைப்படுவது ஒரு பக்கவாதத்தை ஏற்படுத்துகிறது, மேலும் கால்கள் அல்லது கைகளுக்கு இரத்த ஓட்டத்தில் ஏற்படும் சிக்கல்கள் புற வாஸ்குலர் நோயை ஏற்படுத்துகின்றன.
நீரிழிவு நோயாளிகளுக்கு இருதய நோய் வருவதற்கான வாய்ப்பு அதிகம் மட்டுமல்லாமல், அவர்கள் இதய செயலிழப்பு ஏற்படுவதற்கான அதிக ஆபத்திலும் உள்ளனர் - இதயம் இரத்தத்தை சரியாக பம்ப் செய்ய முடியாத ஒரு தீவிர மருத்துவ நிலை. இது நுரையீரலில் திரவத்தை உருவாக்குவதற்கு வழிவகுக்கும், உடலின் மற்ற பகுதிகளில் (குறிப்பாக கால்களில்) சுவாசிப்பதில் சிரமம் அல்லது திரவம் வைத்திருத்தல், இது வீக்கத்தை ஏற்படுத்துகிறது.
நீரிழிவு நோயால் மாரடைப்பின் அறிகுறிகள் யாவை?
மாரடைப்பின் அறிகுறிகள் பின்வருமாறு:
- மூச்சுத் திணறல், மூச்சுத் திணறல்.
- பலவீனம் உணர்வு.
- தலைச்சுற்று.
- அதிகப்படியான மற்றும் விவரிக்க முடியாத வியர்த்தல்.
- தோள்கள், தாடை அல்லது இடது கையில் வலி.
- மார்பு வலி அல்லது அழுத்தம் (குறிப்பாக உடல் செயல்பாடுகளின் போது).
- குமட்டல்.
எல்லா மக்களும் மாரடைப்பின் வலி அல்லது பிற உன்னதமான அறிகுறிகளை அனுபவிப்பதில்லை என்பதை நினைவில் கொள்ளுங்கள். நீரிழிவு நோயாளிகளுக்கு இது குறிப்பாக உண்மை.
இந்த அறிகுறிகளில் ஏதேனும் ஒன்றை நீங்கள் சந்தித்தால், நீங்கள் உடனடியாக ஒரு மருத்துவரை சந்திக்க வேண்டும் அல்லது வீட்டில் ஆம்புலன்ஸ் அழைக்க வேண்டும்.
புற வாஸ்குலர் நோய்கள் பின்வரும் அறிகுறிகளைக் கொண்டுள்ளன:
- நடைபயிற்சி போது கால் பிடிப்புகள் (இடைப்பட்ட கிளாடிகேஷன்) அல்லது இடுப்பு அல்லது பிட்டம் வலி.
- குளிர்ந்த அடி.
- கால்கள் அல்லது கால்களில் குறைவான அல்லது இல்லாத தூண்டுதல்கள்.
- கீழ் கால்களில் தோலடி கொழுப்பு இழப்பு.
- கீழ் கால்களில் முடி உதிர்தல்.
நீரிழிவு நோயாளிகளுக்கு இதய நோய் சிகிச்சை மற்றும் தடுப்பு
நீரிழிவு நோயாளிகளுக்கு இருதய நோய்க்கு பல சிகிச்சை விருப்பங்கள் உள்ளன, இது நோயின் தீவிரத்தை பொறுத்து:
- இரத்த உறைவு அபாயத்தைக் குறைக்க ஆஸ்பிரின் எடுத்துக்கொள்வது, இது மாரடைப்பு மற்றும் பக்கவாதம் ஏற்படுகிறது. ஆஸ்பிரின் குறைந்த அளவு 40 வயதுக்கு மேற்பட்ட டைப் 2 நீரிழிவு நோயால் பாதிக்கப்பட்ட ஆண்களுக்கும் பெண்களுக்கும் பரிந்துரைக்கப்படுகிறது, அவர்கள் இருதய மற்றும் புற வாஸ்குலர் நோய்களை உருவாக்கும் அதிக ஆபத்தைக் கொண்டுள்ளனர். ஆஸ்பிரின் உங்களுக்கு சரியான சிகிச்சையா என்பதை தீர்மானிக்க உங்கள் மருத்துவரிடம் பேசுங்கள்.
- குறைந்த கொழுப்பு உணவு. கட்டுரைகளைப் படியுங்கள்: நீரிழிவு நோயாளிகளுக்கு 10 கொழுப்பைக் குறைக்கும் பொருட்கள் மற்றும் உயர் கொழுப்பு தயாரிப்புகள் - நீரிழிவு நோயாளிகளுக்கு அவற்றை மாற்றுவதற்கான உதவிக்குறிப்புகள்.
- உடல் செயல்பாடு, மற்றும் எடையைக் குறைப்பது மட்டுமல்லாமல், இரத்த சர்க்கரை, உயர் இரத்த அழுத்தம் மற்றும் கொழுப்பைக் குறைப்பதற்கும், அத்துடன் வயிற்று கொழுப்பைக் குறைப்பதற்கும் இது இருதய நோய்களின் வளர்ச்சிக்கு கூடுதல் ஆபத்து காரணியாகும்.
- தேவையான மருந்துகளை எடுத்துக்கொள்வது.
- அறுவை சிகிச்சை தலையீடு.
புற இருதய சிக்கல்களுக்கு சிகிச்சையளிப்பது எப்படி?
புற வாஸ்குலர் நோய் பின்வருமாறு தடுக்கப்பட்டு சிகிச்சையளிக்கப்படுகிறது:
- புதிய காற்றில் தினசரி நடைபயிற்சி (ஒரு நாளைக்கு 45 நிமிடங்கள், பின்னர் நீங்கள் அதை அதிகரிக்கலாம்).
- சிக்கல்கள் தீவிரமாக இருந்தால், நடைபயிற்சி போது வலி இருந்தால் சிறப்பு காலணிகளை அணிவது.
- கிளைகேட்டட் ஹீமோகுளோபின் HbA1c ஐ 7% க்கும் குறைவான அளவில் பராமரித்தல்.
- 130/80 க்குக் கீழே இரத்த அழுத்தத்தைக் குறைத்தல்.
- 70 மி.கி / டி.எல் ("மோசமான" எல்.டி.எல் கொழுப்பின் அளவை பராமரித்தல் ( ஆதாரங்கள்:
1. நீரிழிவு நோய் மற்றும் இருதய நோய் // அமெரிக்கன் ஹார்ட் அசோசியேஷன்.
சுகர் நீரிழிவு மற்றும் இதய தோல்வி

வகை 2 நீரிழிவு நோயாளிகளுக்கு இதய செயலிழப்பு ஒரு பொதுவான இணக்க நோயாகும்.இயந்திரத்தனமாக, இன்சுலின் எதிர்ப்பு CH59 க்கு முன்னேற பங்களிக்கிறது. பெரிய இங்கிலாந்து பொது பயிற்சி ஆராய்ச்சி தரவுத்தளத்தில், இதய செயலிழப்புக்கான நிலையான சிகிச்சையின் பயன்பாடு இறப்பைக் குறைத்துள்ளது. ஆனால் இறப்பு குறைப்புடன் தொடர்புடைய ஒரே புரோட்டிகிளைசெமிக் மருந்து மெட்ஃபோர்மின் ஆகும் (முரண்பாடுகள் விகிதம் 0.72, நம்பிக்கை இடைவெளி 0.59-0.90) 60. தியாசோலிடினியோன்கள் பொதுவான நடைமுறையில் அரிதாகவே பயன்படுத்தப்பட்டன, இது ஆண்டிடியாபயாடிக் மருந்துகளின் ஒரே வகை ஆகும் சிஎச்.
எச்.டி.எல் கொழுப்பு, நியாசின் மற்றும் தியாசோலிடினியோன்கள்
எச்.டி.எல் கொழுப்பு பெரும்பாலும் டி 2 டி.எம் உடன் குறைகிறது, மேலும் அதன் வழக்கமான வாசோபுரோடெக்டிவ் விளைவுகள் தளர்வானவை 11. நியாசின் (நியாசின்) தேர்வுக்கான சிகிச்சையாக இருக்க வேண்டும், ஆனால் இந்த மருந்து மோசமாக பொறுத்துக்கொள்ளப்படுகிறது. சமீபத்தில் அறிமுகப்படுத்தப்பட்ட நீண்ட-செயல்பாட்டு வடிவம் (நியாஷ்பான்) டி 2 டிஎம்மில் எச்.டி.எல் கொழுப்பின் அதிகரிப்பை வழங்குகிறது மற்றும் எண்டோடெலியல் பாதுகாப்பு விளைவுகளைக் கொண்டுள்ளது 11.
அவற்றின் தியாசோலிடினியோன்கள் "கிளிடசோன்கள்" என்றும் அழைக்கப்படுகின்றன, அவை PPAR- காமா டிரான்ஸ்கிரிப்டர் அமைப்பை செயல்படுத்துகின்றன, குளுக்கோஸ் வளர்சிதை மாற்றத்தை ஊக்குவிக்கின்றன. கூடுதலாக, அவை பிபிஆர் ஆல்பா ஏற்பிகளில் நேரடி தூண்டுதல் பண்புகளைக் கொண்டுள்ளன, இது கிளைசீமியாவையும் ட்ரைகிளிசரைட்களின் உள்ளடக்கத்தையும் குறைக்கிறது, அதே நேரத்தில் எச்.டி.எல் கொலஸ்ட்ரால் 12 ஐ அதிகரிக்கிறது. ரோசிகிளிட்டசோன் மற்றும் பியோகிளிட்டசோன் மொத்த எல்.டி.எல் கொழுப்பை அதிகரித்தன, ரோசிகிளிட்டசோன் எல்.டி.எல் கொழுப்பின் துகள்களின் செறிவை அதிகரித்தது, மற்றும் பியோகிளிட்டசோன் 13 ஐக் குறைக்கிறது. பியோகிளிட்டசோன் எச்.டி.எல் கொழுப்பின் செறிவு மற்றும் துகள் அளவை அதிகரித்தது, ரோசிகிளிட்டசோன் அவற்றைக் குறைத்தது, இரண்டு மருந்துகளும் எச்.டி.எல் கொழுப்பை அதிகரித்தன. பரிசோதனையில், பியோகிளிட்டசோன் மாரடைப்பு 14 இன் அளவைக் குறைத்தது. ரோசிகிளிட்டசோனுடனான மோனோ தெரபி (ஆனால் மருந்துடன் அல்ல) சில டாக்ஸில் 15, 16 இல் மாரடைப்பு ஏற்படும் அதிர்வெண் அதிகரிப்போடு தொடர்புடையது.
இன்று, எல்.டி.எல் கொழுப்பில் ஸ்டேடின்களின் தீவிர குறைவு லிப்பிட்-குறைக்கும் சிகிச்சையின் மூலக்கல்லாக உள்ளது, புதிய பக்க விளைவுகள் பற்றிய தகவல்கள் இருந்தபோதிலும். ட்ரைகிளிசரைடு அளவைக் குறைக்க மற்றும் / அல்லது ரெட்டினோபதியின் வளர்ச்சியை மெதுவாக்க, ஸ்டேடின்களுக்கு கூடுதலாக ஃபெனோஃபைப்ரேட் மூலம் சிறந்த சான்றுகள் பெறப்படுகின்றன.
கட்டுப்பாட்டு உதவி: எவ்வளவு தூரம் செல்லலாம்?
சர்ச்சை: வகை 2 நீரிழிவு நோயில் சிஸ்டாலிக் இரத்த அழுத்தத்தின் சிறந்த நிலை என்ன?
யு.கே.பி.டி.எஸ் தொடரிலிருந்து ஒரு கண்காணிப்பு ஒருங்கிணைந்த ஆய்வில், இது சுமார் 110-120 மிமீ ஆர்டியின் சிஸ்டாலிக் இரத்த அழுத்தத்தின் உகந்த அளவை பரிந்துரைத்தது. நூற்றாண்டு, சிஸ்டாலிக் இரத்த அழுத்தம்> 160 முதல் இன்சுலின் வரை குறைவது இன்னும் அவசியமா?
நீங்கள் ஒரு மாதிரி வாசகர் மற்றும் தளத்தைப் பின்பற்றுபவர். துரதிர்ஷ்டவசமாக, அவர்கள் என்னை சற்று தாமதமாகக் கண்டார்கள். எனவே, அதிக நிகழ்தகவுடன், காலையில் வெறும் வயிற்றில் சர்க்கரையை இயல்பாக்குவதற்கு இன்சுலின் சிறிது ஊசி போடுவது அவசியம்.
அதை எப்படி செய்வது, இங்கேயும் இங்கேயும் படியுங்கள்.
> அல்லது இன்னும் 1-2 மாதங்கள் பார்க்க வேண்டுமா?
லாண்டஸ் அல்லது லெவெமிரின் தொடக்க அளவைக் கணக்கிடுங்கள், அதை ஊசி போட்டு, அடுத்த இரவில் எந்த திசையில் மாற்ற வேண்டும் என்பதைப் பாருங்கள், இதனால் உங்கள் காலை சர்க்கரையை சாதாரண வரம்புகளுக்குள் வைத்திருக்கும்.
வெறும் வயிற்றில் காலையில் சர்க்கரையை இயல்பாக்க, அதிகாலை 1-2 மணிக்கு லெவெமிர் அல்லது லாண்டஸை செலுத்த பரிந்துரைக்கப்படுகிறது. ஆனால் நீங்கள் படுக்கைக்கு முன் முதலில் இன்சுலின் காட்சிகளை முயற்சி செய்யலாம். ஒருவேளை உங்கள் எளிதான விஷயத்தில் அவை போதுமானதாக இருக்கும். ஆனால் நீங்கள் இன்னும் அலாரம் அமைக்க வேண்டும், இரவில் எழுந்திருக்க வேண்டும், ஊசி போட வேண்டும், உடனடியாக மீண்டும் தூங்க வேண்டும்.
> இப்போது நான் கலந்தாலோசிக்க யாரும் இல்லை,
> விடுமுறையில் எங்கள் மாவட்ட உட்சுரப்பியல் நிபுணர்
எண்டோகிரைனாலஜிஸ்ட் கடைசியாக எத்தனை பயனுள்ள விஷயங்களை உங்களுக்கு அறிவுறுத்தினார்? ஏன் அங்கு செல்ல வேண்டும்?
லுட்மிலா செரெஜினா 11/19/2014
எனக்கு 62 வயது. பிப்ரவரி 2014 இல், டைப் 2 நீரிழிவு நோய் கண்டறியப்பட்டது. உண்ணாவிரத சர்க்கரை 9.5 ஆகவும், இன்சுலின் உயர்த்தப்பட்டது. பரிந்துரைக்கப்பட்ட மாத்திரைகள், உணவு. நான் ஒரு குளுக்கோமீட்டர் வாங்கினேன். உங்கள் தளத்தைக் கண்டறிந்து, குறைந்த கார்போஹைட்ரேட் உணவைப் பின்பற்றத் தொடங்கினார். அவர் 156 செ.மீ அதிகரிப்புடன் 80 முதல் 65 கிலோ வரை எடை இழந்தார்.ஆனால், சர்க்கரை சாப்பிட்ட பிறகு 5.5 க்கு கீழே விழாது. உணவைப் பின்பற்றும்போது இது 6.5 ஐ கூட அடையலாம். உயர்த்தப்பட்ட இன்சுலின் சோதனைகள் மீண்டும் தேவையா?
நிர்வாகி இடுகை ஆசிரியர் 11/22/2014
> எனக்கு மீண்டும் சோதனைகள் தேவையா?
> அதிகரித்த இன்சுலின்?
ஆரம்பத்தில் எல்லாம் உங்களுக்கு ஏற்கனவே மோசமாக இருந்தது; நீங்கள் எங்களை தாமதமாகக் கண்டீர்கள். உண்ணாவிரதம் சர்க்கரை 9.5 ஆக இருந்தது - அதாவது வகை 2 நீரிழிவு நோய் மிகவும் முன்னேறியது.கடுமையான நோயாளிகளில் 5% பேரில், குறைந்த கார்போஹைட்ரேட் உணவு இன்சுலின் இல்லாமல் நோயைக் கட்டுப்படுத்த உங்களை அனுமதிக்காது, இது உங்கள் வழக்கு. சாப்பிட்ட பிறகு சர்க்கரை 5.5 சாதாரணமானது, 6.5 ஏற்கனவே இயல்பை விட அதிகமாக உள்ளது. வெற்று வயிற்று பிளாஸ்மா இன்சுலின் மீது நீங்கள் இப்போது மீண்டும் சோதிக்கப்படலாம், ஆனால் மிக முக்கியமாக - நீட்டிக்கப்பட்ட இன்சுலின் மெதுவாக செலுத்தத் தொடங்குங்கள். இந்த கட்டுரையைப் பாருங்கள். கேள்விகள் இருக்கும் - கேளுங்கள். உட்சுரப்பியல் நிபுணர் உங்களுடன் எல்லாம் நன்றாக இருக்கிறது என்று கூறுவார், இன்சுலின் தேவையில்லை. ஆனால் நான் சொல்கிறேன் - நீங்கள் சிக்கல்கள் இல்லாமல் நீண்ட காலம் வாழ விரும்பினால், இப்போது லாண்டஸ் அல்லது லெவெமரை சிறிய அளவுகளில் செலுத்தத் தொடங்குங்கள். இதைச் செய்ய சோம்பலாக இருக்க வேண்டாம். அல்லது ஜாகிங் செய்ய முயற்சிக்கவும். இன்சுலின் பதிலாக உதவலாம்.
நல்ல மதியம் முதலில் - உங்கள் பணிக்கு நன்றி, உங்களுக்கு நல்வாழ்த்துக்கள்!
இப்போது கதை, உண்மையில் என்னுடையது அல்ல, ஆனால் கணவர்.
என் கணவருக்கு 36 வயது, உயரம் 184 செ.மீ, எடை 80 கிலோ.
இரண்டு வருடங்களுக்கும் மேலாக, ஆகஸ்ட் 2012 முதல், நீரிழிவு நரம்பியல் நோயின் அறிகுறிகளை அவர் இப்போது புரிந்துகொண்டார். இது எங்களை ஒரு நரம்பியல் நிபுணரிடம் அழைத்துச் சென்றது. நீரிழிவு நோயை யாரும் சந்தேகிக்கவில்லை. ஒரு முழுமையான பரிசோதனையின் பின்னர், நோயறிதல் மேற்பரப்பில் இல்லை என்று மருத்துவர் கூறினார், மேலும் தைராய்டு சுரப்பி, சிறுநீரகங்கள், கல்லீரல் மற்றும் புரோஸ்டேட் ஆகியவற்றின் இரத்தம், சிறுநீர் மற்றும் அல்ட்ராசவுண்ட் சோதனைகளை பரிந்துரைத்தார். இதன் விளைவாக, புத்தாண்டுக்கு முன்னதாக, இரத்த சர்க்கரை 15, சிறுநீர் அசிட்டோன் ++ மற்றும் சர்க்கரை 0.5 என்று அறிந்தோம். நீங்கள் தீவிர சிகிச்சையில் ஈடுபட விரும்பவில்லை என்றால் நீங்கள் இனிப்புகளை விட்டுவிட்டு உட்சுரப்பியல் நிபுணரிடம் ஓட வேண்டும் என்று நரம்பியல் நிபுணர் கூறினார். முன்னதாக, கணவருக்கு உடல்நிலை சரியில்லை, அவருடைய பிராந்திய மருத்துவமனை எங்குள்ளது என்று கூட தெரியாது. நரம்பியல் நிபுணர் வேறொரு நகரத்திலிருந்து தெரிந்தவர். நோயறிதல் நீல நிறத்தில் இருந்து ஒரு போல்ட் போல இருந்தது. மேலும் டிசம்பர் 30 ஆம் தேதி, இந்த பகுப்பாய்வுகளுடன், கணவர் உட்சுரப்பியல் நிபுணரிடம் சென்றார். அவர் மீண்டும் இரத்தம் மற்றும் சிறுநீர் கொடுக்க அனுப்பப்பட்டார். இது வெறும் வயிற்றில் இல்லை, இரத்த சர்க்கரை 18.6 ஆக இருந்தது. சிறுநீரில் அசிட்டோன் இல்லை, எனவே அவர்கள் மருத்துவமனையில் வைக்கப்பட மாட்டார்கள் என்று சொன்னார்கள். அட்டவணை எண் 9 மற்றும் அமரில் 1 டேப்லெட் காலையில். விடுமுறைக்கு பிறகு நீங்கள் வருவீர்கள். இது ஜனவரி 12 ஆகும். மற்றும், நிச்சயமாக, நான் செயலற்ற நிலையில் காத்திருக்க முடியவில்லை. உங்கள் தளத்தை நான் கண்ட முதல் மாலை, இரவு முழுவதும் படியுங்கள். இதன் விளைவாக, கணவர் உங்கள் உணவை கடைபிடிக்கத் தொடங்கினார். அவரது உடல்நிலை மேம்பட்டது, அதாவது அவரது கால்கள், அவை உணர்ச்சியற்றவையாக இருந்தன, இரவில் "கூஸ்பம்ப்ஸ்" அவரை பல மாதங்கள் தூங்க அனுமதிக்கவில்லை. அவர் ஒரு முறை மட்டுமே அமரில் குடித்தார், பின்னர் நான் இந்த மாத்திரைகளைப் பற்றி உங்களிடமிருந்து படித்து அவற்றை ரத்து செய்தேன். குளுக்கோமீட்டர் ஜனவரி 6 அன்று மட்டுமே வாங்கப்பட்டது (விடுமுறைகள் - அனைத்தும் மூடப்பட்டுள்ளன). OneTouch Select ஐ வாங்கினார். கடையில் எங்களுக்கு ஒரு சோதனை வழங்கப்படவில்லை, ஆனால் அது நம்பகமானது என்பதை நான் உணர்ந்தேன்.
வெறும் வயிற்றில் காலையில் சர்க்கரை 7.01 இன் குறிகாட்டிகள் 10.4. மதிய உணவுக்கு முந்தைய நாள் 10.1. இரவு உணவிற்குப் பிறகு - 15.6. குளுக்கோஸ் அளவீட்டுக்கு சற்று முன்னர் உடற்கல்வி பாதிக்கப்பட்டது. அதே நாளிலும் அதற்கு முன்னரும், சிறுநீரில், அசிட்டோன் மற்றும் குளுக்கோஸ் தோன்றும் அல்லது மறைந்துவிடும். ஜனவரி 2 முதல் தொடர்ச்சியாக மிகவும் கண்டிப்பான உணவுடன் (இறைச்சி, மீன், மூலிகைகள், அடிகே சீஸ், தேநீருடன் ஒரு சிறிய சர்பிடால்).
காலையில் 8.01 வெற்று வயிற்று சர்க்கரை 14.2, பின்னர் காலை 2 மணி நேரம் கழித்து 13.6. எனக்கு மேலும் தெரியாது; என் கணவர் இன்னும் வேலையிலிருந்து அழைக்கவில்லை.
சோதனைகளின் படி: இரத்தத்தில், மீதமுள்ள குறிகாட்டிகள் இயல்பானவை,
சிறுநீரில் புரதம் இல்லை
கார்டியோகிராம் சாதாரணமானது,
கல்லீரலின் அல்ட்ராசவுண்ட் என்பது விதிமுறை,
தைராய்டு சுரப்பி விதிமுறை,
புரோஸ்டேட் சுரப்பி - நாள்பட்ட நார்ச்சத்து புரோஸ்டேடிடிஸ்,
கணையம் - எதிரொலி அதிகரிக்கும், விர்சங் குழாய் - 1 மிமீ, தடிமன்: தலை - 2.5 செ.மீ, உடல் - 1.4 செ.மீ, வால் - 2.6 செ.மீ.
உணவுகள் மற்றும் பிற வெளிப்படையான காரணங்கள் இல்லாமல் ஒப்பீட்டளவில் கூர்மையான எடை இழப்பு (97 கிலோவிலிருந்து 75 கிலோ வரை ஆறு மாதங்களுக்குள்) சுமார் 4 ஆண்டுகளுக்கு முன்பு ஏற்பட்டது என்றும், அதன் பின்னர் (கோடை 2010) நோயியல் தாகம் தொடங்கியது (ஒரு நாளைக்கு 5 லிட்டருக்கு மேல்) . நான் ஒரு கார மினரல் வாட்டரை (குவாசோவாவின் க்லேட்) குடிக்க விரும்பினேன். கணவர் எப்போதும் இனிப்புகளை நேசிப்பார், அவற்றில் நிறைய சாப்பிட்டார். சோர்வு, எரிச்சல், பல ஆண்டுகளாக அக்கறையின்மை. இதை நரம்பு வேலைகளுடன் இணைத்தோம்.
தேவையான சோதனைகளைப் பற்றி உங்கள் கட்டுரையைப் படித்த பிறகு, நான் ஒரு அனுபவமுள்ள மருத்துவராக, என் கணவருக்கு இதுபோன்ற சோதனைகளை பரிந்துரைத்தேன்: கிளைகேட்டட் ஹீமோகுளோபின், சி-பெப்டைட், டி.எஸ்.எச், டி 3 மற்றும் டி 4 (நாளை செய்வேன்). வேறு என்ன செய்ய வேண்டும் என்பதை தயவுசெய்து சொல்லுங்கள்.
எனக்கு இன்னும் புரியவில்லை. அவருக்கு டைப் 2 நீரிழிவு நோய் அல்லது டைப் 1 நீரிழிவு நோய் உள்ளதா? அவருக்கு உடல் பருமன் இல்லை. நாங்கள் ஒரு பதிலுக்காக காத்திருக்கிறோம், நன்றி.
நிர்வாகி இடுகை ஆசிரியர் 01/12/2015
> வாங்கப்பட்டது OneTouch Select. கடையில் சோதனை
> அவர்கள் எங்களுக்கு கொடுக்கவில்லை, ஆனால் அவர் நம்பகமானவர் என்பதை நான் புரிந்துகொள்கிறேன்
> அமரில் அவர் ஒரு முறை மட்டுமே குடித்தார், பின்னர் நான் படித்தேன்
> இந்த மாத்திரைகளைப் பற்றி உங்களிடம் உள்ளது மற்றும் அவற்றை ரத்து செய்துள்ளீர்கள்
உங்கள் கணவர் வெற்றிகரமாக திருமணம் செய்து கொள்ள அதிர்ஷ்டசாலி என்று சொல்லுங்கள்.
> அவருக்கு டைப் 2 நீரிழிவு நோய் அல்லது டைப் 1 நீரிழிவு நோய் உள்ளதா?
இது 100% வகை 1 நீரிழிவு நோய். உணவுக்கு கூடுதலாக, இன்சுலின் ஊசி போடுவது உறுதி.
> வேறு என்ன செய்ய வேண்டும்
இன்சுலின் ஊசி போட ஆரம்பியுங்கள், இழுக்க வேண்டாம். இந்த கட்டுரையை (செயலுக்கான வழிகாட்டி) கவனமாகப் படிக்கவும், இது ஒரு எழுச்சியூட்டும் எடுத்துக்காட்டு.
டைப் 1 நீரிழிவு நோய்க்கான நன்மைகளைப் பெற உங்கள் மருத்துவரைப் பாருங்கள்.
சி-பெப்டைட் மற்றும் கிளைகேட்டட் ஹீமோகுளோபின் 3 மாதங்களுக்கு ஒரு முறை கொடுங்கள்.
> நாள்பட்ட நார்ச்சத்து புரோஸ்டேடிடிஸ்
ஒருவேளை நீங்கள் இதைப் பற்றி உங்கள் மருத்துவரை அணுக வேண்டும். இங்கே விவரிக்கப்பட்டுள்ளபடி, பூசணி விதை எண்ணெயுடன் ஒரு துத்தநாக சப்ளிமெண்ட் எடுத்துக்கொள்வது நன்மை பயக்கும். மருத்துவர் பரிந்துரைப்பதைத் தவிர.
உங்கள் விஷயத்தில், இந்த துணை உங்கள் தனிப்பட்ட வாழ்க்கையை மேம்படுத்துவதன் மூலம் பல முறை செலுத்தும். நீங்கள் அதை உங்கள் கணவருடன் எடுத்துக் கொள்ளலாம் - துத்தநாகம் முடி, நகங்கள் மற்றும் தோலை பலப்படுத்துகிறது.
உங்கள் மின்னஞ்சல் வெளியிடப்படாது. தேவையான புலங்கள் குறிக்கப்பட்டுள்ளன *
நீரிழிவு நெஃப்ரோபதி
நீரிழிவு கெட்டோஅசிடோசிஸ், ஹைப்பர் கிளைசெமிக் கோமா மற்றும் கடுமையான சிக்கல்களைத் தடுப்பதற்கான முறைகள் என்றால் என்ன - அனைத்து நீரிழிவு நோயாளிகளும் தெரிந்து கொள்ள வேண்டும். குறிப்பாக டைப் 1 நீரிழிவு நோயாளிகளுக்கும், டைப் 2 நீரிழிவு நோயாளிகளுக்கும்.
கடுமையான சிக்கல்கள் எழும் நிலைக்கு நிலைமை கொண்டுவரப்பட்டால், நோயாளியை "வெளியேற்ற" மருத்துவர்கள் கடுமையாக போராட வேண்டியிருக்கிறது, இன்னும் இறப்பு விகிதம் மிக அதிகமாக உள்ளது, இது 15-25% ஆகும். ஆயினும்கூட, நீரிழிவு நோயாளிகளில் பெரும்பாலோர் ஊனமுற்றவர்களாகி முன்கூட்டியே இறந்துவிடுவது கடுமையானதல்ல, மாறாக நாள்பட்ட சிக்கல்களிலிருந்து. அடிப்படையில், இவை சிறுநீரகங்கள், கால்கள் மற்றும் கண்பார்வை தொடர்பான பிரச்சினைகள், இந்த கட்டுரை அர்ப்பணிக்கப்பட்டுள்ளது.
வகை 1 அல்லது வகை 2 நீரிழிவு நோயாளிக்கு மோசமாக சிகிச்சையளிக்கப்பட்டு, அதிக இரத்த சர்க்கரை இருந்தால், இது நரம்புகளை சேதப்படுத்துகிறது மற்றும் நரம்பு தூண்டுதலின் கடத்துத்திறனை சீர்குலைக்கிறது. இந்த சிக்கலை நீரிழிவு நரம்பியல் என்று அழைக்கப்படுகிறது.
நரம்புகள் முழு உடலிலிருந்தும் மூளை மற்றும் முதுகெலும்புக்கு சமிக்ஞைகளை அனுப்புகின்றன, அதே போல் அங்கிருந்து கட்டுப்பாட்டு சமிக்ஞைகளும். மையத்தை அடைய, எடுத்துக்காட்டாக, கால்விரலில் இருந்து, ஒரு நரம்பு தூண்டுதல் நீண்ட தூரம் செல்ல வேண்டும்.
இந்த பாதையில், நரம்புகள் தந்துகிகள் எனப்படும் மிகச்சிறிய இரத்த நாளங்களிலிருந்து ஊட்டச்சத்து மற்றும் ஆக்ஸிஜனைப் பெறுகின்றன. நீரிழிவு நோயில் இரத்த சர்க்கரை அதிகரிப்பது நுண்குழாய்களை சேதப்படுத்தும், மேலும் அவை வழியாக ரத்தம் பாய்வதை நிறுத்தும்.
நீரிழிவு நரம்பியல் உடனடியாக ஏற்படாது, ஏனெனில் உடலில் உள்ள நரம்புகளின் எண்ணிக்கை அதிகமாக உள்ளது. இது ஒரு வகையான காப்பீடு, இது இயற்கையால் நமக்கு உள்ளார்ந்ததாகும். இருப்பினும், ஒரு குறிப்பிட்ட சதவீத நரம்புகள் சேதமடையும் போது, நரம்பியல் அறிகுறிகள் வெளிப்படுகின்றன.
நரம்பு எவ்வளவு நீளமாக இருக்கிறதோ, அதிக இரத்த சர்க்கரை காரணமாக பிரச்சினைகள் எழும் வாய்ப்பு அதிகம். எனவே, நீரிழிவு நரம்பியல் பெரும்பாலும் கால்கள், விரல்கள் மற்றும் ஆண்களில் ஆண்மைக் குறைவு ஆகியவற்றில் உணர்திறன் பிரச்சினைகளை ஏற்படுத்துகிறது என்பதில் ஆச்சரியமில்லை.
கால்களில் நரம்பு உணர்வை இழப்பது மிகவும் ஆபத்தானது. ஒரு நீரிழிவு நோயாளி தனது கால்களின் தோலை வெப்பம் மற்றும் குளிர், அழுத்தம் மற்றும் வலியால் உணர்ந்தால், காலில் காயம் ஏற்படும் அபாயம் நூற்றுக்கணக்கான மடங்கு அதிகரிக்கும், நோயாளி சரியான நேரத்தில் கவனம் செலுத்த மாட்டார்.
எனவே, நீரிழிவு நோயாளிகள் பெரும்பாலும் குறைந்த மூட்டுகளை வெட்ட வேண்டும். இதைத் தவிர்க்க, நீரிழிவு பாத பராமரிப்புக்கான விதிகளைக் கற்றுக் கொள்ளுங்கள். சில நோயாளிகளில், நீரிழிவு நரம்பியல் நரம்பு உணர்திறன் இழப்பை ஏற்படுத்தாது, மாறாக பாண்டம் வலிகள், கூச்ச உணர்வு மற்றும் கால்களில் எரியும் உணர்வுகள்.
நீரிழிவு நெஃப்ரோபதி என்பது சிறுநீரகங்களில் நீரிழிவு நோயின் சிக்கலாகும். உங்களுக்குத் தெரிந்தபடி, சிறுநீரகங்கள் இரத்தத்திலிருந்து கழிவுகளை வடிகட்டுகின்றன, பின்னர் அவற்றை சிறுநீரில் அகற்றும். ஒவ்வொரு சிறுநீரகத்திலும் சுமார் ஒரு மில்லியன் சிறப்பு செல்கள் உள்ளன, அவை இரத்த வடிகட்டிகள்.
அழுத்தம் மூலம் இரத்தம் அவர்கள் வழியாக பாய்கிறது. சிறுநீரகத்தின் வடிகட்டுதல் கூறுகள் குளோமருலி என்று அழைக்கப்படுகின்றன. நீரிழிவு நோயாளிகளில், சிறுநீரக குளோமருலி இரத்தத்தில் குளுக்கோஸ் அதிகரிப்பதால் அவை சேதமடைகின்றன.
முதலில், மிகச்சிறிய விட்டம் கொண்ட புரத மூலக்கூறுகளின் கசிவு. அதிக நீரிழிவு சிறுநீரகங்களை சேதப்படுத்துகிறது, புரத மூலக்கூறின் பெரிய விட்டம் சிறுநீரில் காணப்படுகிறது. அடுத்த கட்டத்தில், இரத்த சர்க்கரை மட்டுமல்ல, இரத்த அழுத்தமும் உயர்கிறது, ஏனெனில் சிறுநீரகங்கள் உடலில் இருந்து போதுமான அளவு திரவத்தை அகற்றுவதை சமாளிக்க முடியாது.
இரத்த அழுத்தத்தைக் குறைக்கும் மாத்திரைகளை நீங்கள் எடுத்துக் கொள்ளாவிட்டால், உயர் இரத்த அழுத்தம் சிறுநீரகங்களின் அழிவை துரிதப்படுத்துகிறது. ஒரு தீய வட்டம் உள்ளது: உயர் இரத்த அழுத்தம் வலுவானது, சிறுநீரகங்கள் வேகமாக அழிக்கப்படுகின்றன, மேலும் சிறுநீரகங்கள் சேதமடைகின்றன, அதிக இரத்த அழுத்தம் அதிகரிக்கிறது, மேலும் இது மருந்துகளின் செயல்பாட்டை எதிர்க்கிறது.
நீரிழிவு நெஃப்ரோபதி உருவாகும்போது, உடலுக்குத் தேவையான புரதங்கள் சிறுநீரில் வெளியேற்றப்படுகின்றன. உடலில் புரதக் குறைபாடு உள்ளது, நோயாளிகளுக்கு எடிமா காணப்படுகிறது. இறுதியில், சிறுநீரகங்கள் செயல்படுவதை நிறுத்துகின்றன.
உலகெங்கிலும், நீரிழிவு நெஃப்ரோபதி காரணமாக சிறுநீரக செயலிழப்பு இருப்பதால், ஒவ்வொரு ஆண்டும் பல்லாயிரக்கணக்கான மக்கள் உதவிக்காக சிறப்பு நிறுவனங்களை நோக்கி வருகிறார்கள். சிறுநீரக மாற்று அறுவை சிகிச்சை மற்றும் டயாலிசிஸ் மையங்களில் ஈடுபட்டுள்ள அறுவை சிகிச்சை நிபுணர்களின் “வாடிக்கையாளர்களில்” பெரும்பான்மையானவர்கள் நீரிழிவு நோயாளிகள்.

சிறுநீரக செயலிழப்புக்கு சிகிச்சையளிப்பது விலை உயர்ந்தது, வேதனையானது, அனைவருக்கும் அணுக முடியாதது. சிறுநீரகங்களில் நீரிழிவு நோயின் சிக்கல்கள் நோயாளியின் ஆயுட்காலத்தை வெகுவாகக் குறைத்து அதன் தரத்தை பாதிக்கின்றன. டயாலிசிஸ் நடைமுறைகள் மிகவும் விரும்பத்தகாதவை, அவர்களுக்கு உட்பட்ட 20% மக்கள், இறுதியில், தானாக முன்வந்து அவற்றை மறுத்து, இதனால் தற்கொலை செய்து கொள்கிறார்கள்.
நீரிழிவு மற்றும் சிறுநீரகங்கள்: பயனுள்ள கட்டுரைகள்
உயர் இரத்த அழுத்தம் உருவாகி, அதை “ரசாயன” மாத்திரைகள் இல்லாமல் கட்டுப்படுத்த முடியாது என்றால், ஒரு மருந்தை பரிந்துரைக்க நீங்கள் ஒரு மருத்துவரை சந்திக்க வேண்டும் - ஒரு ACE இன்ஹிபிட்டர் அல்லது ஆஞ்சியோடென்சின்- II ஏற்பி தடுப்பான்.
நீரிழிவு நோய்க்கான உயர் இரத்த அழுத்த சிகிச்சையைப் பற்றி மேலும் வாசிக்க. இந்த வகுப்புகளைச் சேர்ந்த மருந்துகள் இரத்த அழுத்தத்தைக் குறைப்பது மட்டுமல்லாமல், சிறுநீரகங்களில் நிரூபிக்கப்பட்ட பாதுகாப்பு விளைவையும் ஏற்படுத்துகின்றன. சிறுநீரக செயலிழப்பின் இறுதி கட்டத்தை பல ஆண்டுகளாக தாமதப்படுத்த அவை உங்களை அனுமதிக்கின்றன.
வகை 1 மற்றும் வகை 2 நீரிழிவு நோயாளிகளுக்கு வாழ்க்கை முறை மாற்றங்கள் மருந்துகளை விட மிகவும் பயனுள்ளதாக இருக்கும், ஏனெனில் அவை சிறுநீரக பாதிப்புக்கான காரணங்களை நீக்குகின்றன, மேலும் அறிகுறிகளை “குழப்பம்” செய்வதில்லை. உங்கள் டைப் 1 நீரிழிவு சிகிச்சை திட்டம் அல்லது டைப் 2 நீரிழிவு சிகிச்சை திட்டத்தை ஒழுங்குபடுத்தி, நிலையான சாதாரண இரத்த சர்க்கரையை பராமரித்தால், நீரிழிவு நெஃப்ரோபதி உங்களை அச்சுறுத்தாது, அதே போல் பிற சிக்கல்களும்.
கரோனரி இதய நோய் மற்றும் பக்கவாதம்
பக்கவாதம் என்பது மிகவும் கடுமையான நோயாகும். வழக்கமாக, நீங்கள் தவறான சிகிச்சையைத் தேர்வுசெய்தால், ஒரு அபாயகரமான விளைவு சாத்தியமாகும். அதனால்தான் இந்த பிரச்சினையை அனைத்து பொறுப்புடனும் அணுகுவது மிகவும் முக்கியமானது.
நீங்கள் நோய்க்கு சரியாக சிகிச்சையளித்தால், சிறிது நேரம் கழித்து நீங்கள் சாதாரண வாழ்க்கைக்கு திரும்பலாம்.
மேலும், நீரிழிவு பக்கவாதத்தின் போக்கை சிக்கலாக்குகிறது என்றால், அத்தகைய நோய்க்கு மிகவும் தீவிரமான ஒருங்கிணைந்த அணுகுமுறை தேவைப்படுகிறது. சில நேரங்களில் நீரிழிவு ஒரு சிக்கலாக உருவாகலாம். எந்தவொரு சந்தர்ப்பத்திலும், அத்தகைய சிகிச்சையானது அதன் தனித்துவமான தன்மையைக் கொண்டிருக்கும்.
பக்கவாதம் மற்றும் நீரிழிவு நோய் - இந்த நோய்க்குறியீடுகள் மனித வாழ்க்கைக்கு மிகவும் ஆபத்தானவை. அவை ஒன்றாக நிகழ்ந்தால், நீங்கள் சரியான நேரத்தில் சிகிச்சையைத் தொடங்கவில்லை என்றால் அதன் விளைவுகள் மிகவும் மோசமானவை.
புள்ளிவிவரங்களின்படி, நீரிழிவு நோயாளிகளிடையே பக்கவாதம் மற்றவர்களை விட சுமார் 4-5 மடங்கு அதிகம் (அதே சமூக, வயதுவந்தவர்களை இதேபோன்ற முன்கணிப்பு மற்றும் ஆபத்து காரணிகளைக் கொண்ட பகுப்பாய்வு செய்தால்).
60% மக்கள் மட்டுமே வெற்றி பெற முடியும் என்பதும் குறிப்பிடத்தக்கது. நீரிழிவு நோயால் பாதிக்கப்படாதவர்களில், இறப்பு 15% மட்டுமே என்றால், இந்த விஷயத்தில், இறப்பு 40% ஐ அடைகிறது.
கிட்டத்தட்ட எப்போதும் (90% வழக்குகள்), இஸ்கிமிக் ஸ்ட்ரோக் உருவாகிறது, ரத்தக்கசிவு பக்கவாதம் அல்ல (அதிரோத்ரோம்போடிக் வகை). பெரும்பாலும், பக்கவாதம் பகலில் ஏற்படுகிறது, இரத்தத்தில் குளுக்கோஸின் அளவு முடிந்தவரை அதிகமாக இருக்கும் போது.
அதாவது, காரண உறவை நாம் ஆராய்ந்தால், நாம் முடிவுக்கு வரலாம்: பெரும்பாலும் இது நீரிழிவு நோயின் பின்னணிக்கு எதிராக உருவாகும் ஒரு பக்கவாதம், மாறாக அல்ல.
நீரிழிவு நோயில் பக்கவாதத்தின் போக்கின் முக்கிய அம்சங்கள் பின்வருமாறு:
- முதல் அடையாளம் மங்கலாக இருக்கலாம், அறிகுறிகள் மறைமுகமாக அதிகரிக்கும்,
- பக்கவாதம் பெரும்பாலும் சீராக உயர்த்தப்பட்ட இரத்த அழுத்தத்தின் பின்னணியில் உருவாகிறது. இதன் காரணமாக, வாஸ்குலர் சுவர் மெல்லியதாக மாறும், இது சிதைவுகள் அல்லது நெக்ரோடிக் மாற்றங்களுக்கு வழிவகுக்கும்,
- அறிவாற்றல் குறைபாடு என்பது நோயியலின் மிகவும் பொதுவான சிக்கல்களில் ஒன்றாகும்,
- ஹைப்பர் கிளைசீமியா வேகமாக வளர்ந்து வருகிறது, பெரும்பாலும் நீரிழிவு கோமாவுக்கு வழிவகுக்கும்,
- நீரிழிவு இல்லாதவர்களை விட பெருமூளைச் சிதைவின் foci மிகப் பெரியது,
- பெரும்பாலும் ஒரு பக்கவாதத்துடன், இதய செயலிழப்பு விரைவாக அதிகரித்து வருகிறது, இது மாரடைப்பு வளர்ச்சிக்கு எளிதில் வழிவகுக்கும்.

சில நேரங்களில் நீரிழிவு ஒரு பக்கவாதத்திற்குப் பிறகு கூட உருவாகலாம், ஆனால் பெரும்பாலும், ஒரு பக்கவாதம் என்பது நீரிழிவு நோயின் விளைவாகும். காரணம் நீரிழிவு நோயால் தான் பாத்திரங்கள் வழியாக இரத்தத்தை சரியாகப் புழக்கப்படுத்த முடியாது. இதன் விளைவாக, நெரிசல் காரணமாக ரத்தக்கசிவு அல்லது இஸ்கிமிக் பக்கவாதம் ஏற்படலாம்.
இந்த வழக்கில், தடுப்பு மிகவும் முக்கியத்துவம் வாய்ந்தது. உங்களுக்குத் தெரியும், எந்தவொரு நோயையும் அதைத் தவிர்ப்பது மிகவும் எளிதானது.
நீரிழிவு நோயில், சர்க்கரை அளவைக் கட்டுப்படுத்துவது, உங்கள் உணவைக் கண்காணிப்பது, உங்கள் மருத்துவரின் அனைத்து வழிமுறைகளையும் பின்பற்றுவது மிகவும் முக்கியம், இதனால் மருத்துவப் படத்தை சிக்கலாக்குவதில்லை மற்றும் பல கடுமையான எதிர்மறையான விளைவுகளைத் தவிர்க்கவும்.
பக்கவாதம் என்பது ஒரு வாக்கியம் அல்ல. சரியான சிகிச்சையால், நோயாளி விரைவில் இயல்பு வாழ்க்கைக்கு திரும்ப முடியும். ஆனால் மருத்துவரின் பரிந்துரைகளை நீங்கள் புறக்கணித்தால், இயலாமை மற்றும் ஓய்வு என்பது ஒரு நபருக்கு காத்திருக்கிறது.
எந்தவொரு நீரிழிவு நோயாளிக்கும் இந்த நோயுடன் ஊட்டச்சத்து எவ்வளவு முக்கியம் என்பது தெரியும். நீரிழிவு நோயைக் கண்டறிந்தால், எத்தனை பேர் வாழ முடியும், மற்றும் வியாதி வாழ்க்கைத் தரத்தில் என்ன தாக்கத்தை ஏற்படுத்தும் என்ற கணிப்பு உணவு எவ்வளவு பின்பற்றப்படுகிறது என்பதைப் பொறுத்தது.
நோயாளியின் ஊட்டச்சத்து, அவர் ஒரு பக்கவாதம் மற்றும் நீரிழிவு நோய்க்குறியை உருவாக்கினால், ஒரே நேரத்தில் பின்வரும் பணிகளைச் செய்ய வேண்டும்:
- சர்க்கரையை இயல்பாக்குதல், அதன் அளவு அதிகரிப்பதைத் தடுக்கும், அதே நேரத்தில் இரத்தத்தில் உள்ள கொழுப்பின் அளவை சாதாரணமாக வைத்திருப்பது அவசியம்,
- வாஸ்குலர் சுவர்களில் பெருந்தமனி தடிப்புத் தகடுகள் உருவாகுவதைத் தடுக்க,
- அதிகரித்த இரத்த உறைதலைத் தடுக்கிறது.
இந்த நோயியல் நோயாளியின் ஆரோக்கியத்திற்கு ஆபத்தான சில தயாரிப்புகள் ஆரம்பத்தில் நீரிழிவு நோயில் தடைசெய்யப்பட்டவை என வகைப்படுத்தப்படுகின்றன. ஆனால் பக்கவாதத்தைத் தவிர்ப்பதற்காக அல்லது பக்கவாதத்திற்குப் பிறகு நோயாளியின் நிலையை உறுதிப்படுத்த கூடுதல் பெயர்களுடன் பட்டியல் விரிவாக்கப்படும்.
பொதுவாக, அத்தகைய நோயாளிகளுக்கு உணவு எண் 10 பரிந்துரைக்கப்படுகிறது - இது இருதய நோய்கள் உள்ளவர்களுக்கு மட்டுமே. பக்கவாதம் உள்ள நோயாளிகளுக்கும் இதே விதிகள் இருக்கும். ஆனால் அதே நேரத்தில், மருத்துவ படம் கூடுதலாக நீரிழிவு நோயால் சுமையாக இருந்தால், இன்னும் சில உணவுக் குழுக்களின் நுகர்வு மட்டுப்படுத்தப்பட வேண்டியது அவசியம்.
கூடுதலாக, இத்தகைய நோயறிதல்களைக் கொண்ட நோயாளிகளின் எந்தவொரு உணவிற்கும் சிறப்பியல்பு விதிகளின் பொதுவான பட்டியல் முன்னிலைப்படுத்தப்பட வேண்டும்:
- நீங்கள் ஒரு நாளைக்கு 6-7 முறை சிறிய பகுதிகளில் சாப்பிட வேண்டும்,
- எந்தவொரு தயாரிப்புகளையும் தூய்மையான வடிவத்தில் உட்கொள்வது நல்லது, போதுமான அளவு திரவத்தால் கழுவப்பட்டு, வயிற்றில் கூடுதல் சுமையை உருவாக்கக்கூடாது,
- நீங்கள் அதிகமாக சாப்பிட முடியாது,
- எந்தவொரு தயாரிப்புகளையும் வேகவைத்த, சுண்டவைத்த அல்லது வேகவைத்த, வறுத்த, புகைபிடித்த, மற்றும் உப்பு சேர்க்க வேண்டும், காரமானவை கண்டிப்பாக தடைசெய்யப்பட்டுள்ளன,
- உடலில் எதிர்மறையான விளைவுகளை குறைப்பதற்காக தீங்கு விளைவிக்கும் பொருட்களின் குறைந்தபட்ச உள்ளடக்கத்துடன் இயற்கை தயாரிப்புகளுக்கு முன்னுரிமை அளிப்பது சிறந்தது.
ஒரு குறிப்பிட்ட உணவுப் பொருட்களின் பட்டியலைத் தனிமைப்படுத்துவது வழக்கம், இது ஒத்த நோய்க்குறியியல் நோயாளிகளின் உணவின் அடிப்படையாகவும், தடைசெய்யப்பட்ட உணவுகளாகவும் இருக்க வேண்டும். இந்த விதிகளை கடைபிடிப்பது மனித வாழ்க்கையின் முன்கணிப்பு மற்றும் மேலும் தரத்தை தீர்மானிக்கும்.
பரிந்துரைக்கப்பட்ட தயாரிப்புகள் பின்வருமாறு:
- மூலிகை தேநீர், கம்போட்ஸ், உட்செலுத்துதல் மற்றும் காபி தண்ணீர்.பழச்சாறுகளை குடிக்கவும் இது பரிந்துரைக்கப்படுகிறது, ஆனால் மாதுளை பானத்தை உட்கொள்வதை கட்டுப்படுத்துங்கள், ஏனெனில் இது இரத்த உறைதலை அதிகரிக்க பங்களிக்கும்.
- காய்கறி சூப்கள், பிசைந்த சூப்கள்.
- புளிப்பு-பால் பொருட்கள். கெஃபிர், பாலாடைக்கட்டி மிகவும் பயனுள்ளதாக இருக்கும், ஆனால் குறைந்த சதவீத கொழுப்பு உள்ளடக்கம் கொண்ட உணவுகளைத் தேர்ந்தெடுப்பது நல்லது.
- காய்கறிகள், பழங்கள். அத்தகைய நோயாளிகளின் உணவின் அடிப்படையை உருவாக்க வேண்டியது காய்கறிகள்தான். ஆனால் பருப்பு வகைகள் மற்றும் உருளைக்கிழங்கின் நுகர்வு குறைக்கப்பட வேண்டும். ஒரு சிறந்த விருப்பம் பிசைந்த காய்கறிகள் அல்லது பழங்கள். மீட்டெடுப்பின் ஆரம்ப கட்டத்தில், வழக்கமான பிசைந்த உருளைக்கிழங்கு உணவுக்காக அவற்றைப் பயன்படுத்தும் குழந்தைகளுக்கு ஏற்றது.
- காசி. அவர்கள் பால் என்றால் சிறந்தது. அரிசி, பக்வீட், ஓட் சரியானவை.
தடைசெய்யப்பட்ட உணவுகளைப் பற்றி நாங்கள் பேசினால், இரத்த சர்க்கரையை அதிகரிக்கும், அத்துடன் கொழுப்பையும் நீங்கள் விலக்க வேண்டும். இவை பின்வருமாறு:
- கொழுப்பு இறைச்சிகள் (வாத்து, பன்றி இறைச்சி, ஆட்டுக்குட்டி). அவற்றை கோழி, முயல் இறைச்சி, வான்கோழி மாற்ற வேண்டும். மீன்களுக்கும் இதுவே செல்கிறது - எந்த கொழுப்பு நிறைந்த மீனும் சாப்பிட தடை விதிக்கப்பட்டுள்ளது.
- நுரையீரல், கல்லீரல் மற்றும் பிற ஒத்த பொருட்கள்.
- புகைபிடித்த இறைச்சிகள், தொத்திறைச்சிகள், பதிவு செய்யப்பட்ட இறைச்சி மற்றும் மீன்.
- விலங்கு கொழுப்புகள் (வெண்ணெய், முட்டை, புளிப்பு கிரீம்). தாவர எண்ணெயுடன் மாற்றுவது அவசியம் (ஆலிவ் சிறந்தது).
- எந்த இனிப்புகள், பேஸ்ட்ரிகள். இந்த நேரத்தில் சர்க்கரை இயல்பான மட்டத்தில் இருந்தாலும், வேகமான கார்போஹைட்ரேட்டுகள் இரத்த நாளங்களுக்கு திட்டவட்டமாக முரணாக உள்ளன.
இரத்த அழுத்தத்தில் ஏற்படும் கூர்மையைத் தவிர்க்க, நீங்கள் காபி, வலுவான தேநீர், கோகோ மற்றும் எந்தவொரு மதுபானங்களையும் விலக்க வேண்டும்.
பக்கவாதத்திற்குப் பிறகு சொந்தமாக சாப்பிடத் தொடங்கும் நோயாளிகளுக்கு, ஆயத்த ஊட்டச்சத்து கலவைகளைப் பயன்படுத்த பரிந்துரைக்கப்படுகிறது. நோயாளிகளுக்கு ஒரு குழாய் வழியாக உணவளித்தால் அவை பயன்படுத்தப்படுகின்றன.
விளைவுகள்
ஒரு நபர் ஒரே நேரத்தில் நீரிழிவு நோயால் பாதிக்கப்பட்டு பக்கவாதத்தால் பாதிக்கப்பட்டிருந்தால், அவருக்கு ஏற்படும் விளைவுகள் மற்றவர்களை விட பெரும்பாலும் தீவிரமானவை. முதல் காரணம், பொதுவாக இதுபோன்ற நோயாளிகளுக்கு பக்கவாதம் மிகவும் கடுமையான வடிவத்தில் ஏற்படுகிறது.
- முடக்குவாதம்,
- பேச்சு இழப்பு
- பல முக்கிய செயல்பாடுகளை இழத்தல் (விழுங்குதல், சிறுநீர் கழித்தல் கட்டுப்பாடு),
- தீவிர பலவீனமான நினைவகம், மூளை செயல்பாடு.
சரியான சிகிச்சையுடன், வாழ்க்கை செயல்பாடுகள் படிப்படியாக மீட்டெடுக்கப்படுகின்றன, ஆனால் அத்தகைய நோயாளிகளில், மறுவாழ்வு காலம் பெரும்பாலும் நீண்ட காலம் நீடிக்கும். கூடுதலாக, மீண்டும் மீண்டும் பக்கவாதம் அல்லது மாரடைப்பு ஏற்படும் ஆபத்து மிக அதிகம்.
புள்ளிவிவரங்களின்படி, ஒரு பக்கவாதத்திற்குப் பிறகு நீரிழிவு நோயாளிகள் 5-7 ஆண்டுகளுக்கு மேல் வாழ மாட்டார்கள். இந்த வழக்கில், நோயாளிகளில் மூன்றில் ஒரு பகுதியினர் சாதாரண வாழ்க்கைக்கு திரும்ப முடியாது, படுக்கையில் இருக்கிறார்கள்.
சிறுநீரகங்கள், கல்லீரல் ஆகியவற்றுடன் அடிக்கடி பிரச்சினைகள் உள்ளன, அவை இன்னும் அதிகமான மருந்துகளை உட்கொண்டதன் பின்னணியில் ஏற்படுகின்றன.
ஒரு நபருக்கு நீரிழிவு நோய் இருப்பது கண்டறியப்பட்டால், ஆனால் அதே நேரத்தில் பக்கவாதம் ஏற்படும் நிலைக்கு ஒரு முன்கணிப்பு இருந்தால், நிலை மோசமடைவதைத் தடுக்க சில கூடுதல் வழிகளை மருத்துவர் நிச்சயமாக அவருக்கு பரிந்துரைப்பார்.
இதைச் செய்ய, நீங்கள் உங்கள் உணவை மட்டுமல்ல, உங்கள் வாழ்க்கை முறையையும் சரிசெய்ய வேண்டும். இந்த சிக்கலை முழு பொறுப்புடன் அணுக வேண்டும், ஏனென்றால் இதிலிருந்தே மேலும் வாழ்க்கைத் தரம் சார்ந்துள்ளது.
முக்கிய பரிந்துரைகள் பின்வருமாறு:
- விளையாட்டு செய்வது. ஆரோக்கியத்தின் நிலை எவ்வளவு கடினமாக இருந்தாலும், உங்களை வடிவமைக்க உதவும் பயிற்சிகளின் தொகுப்பைத் தேர்ந்தெடுப்பது இன்னும் சாத்தியமாகும். சிறந்த விருப்பங்கள் நடைபயிற்சி, நீச்சல். இந்த வழக்கில் ஒரு உட்கார்ந்த வாழ்க்கை முறை திட்டவட்டமாக முரணாக உள்ளது.
- உடல் எடை கட்டுப்பாடு. பக்கவாதத்தைத் தூண்டும் மிக தீவிரமான காரணிகளில் ஒன்று அதிக எடை. அதனால்தான் உங்கள் எடையை நீங்கள் கண்காணிக்க வேண்டும், அதிகமாக இருந்தால், அதை விரைவில் இயல்பு நிலைக்கு கொண்டு வர வேண்டும்.
- கெட்ட பழக்கங்களை மறுப்பது. புகைபிடித்தல் மற்றும் மது அருந்துதல் தடைசெய்யப்பட்டுள்ளது. சிவப்பு ஒயின் உட்கொள்வதை கைவிடுவது மிகவும் முக்கியம், ஏனெனில் இது இரத்த உறைதலை அதிகரிக்கிறது.
- இரத்த சர்க்கரையை தொடர்ந்து கண்காணித்தல்.
- வாழ்க்கைமுறை. நீங்கள் தூங்குவதற்கு போதுமான நேரம், மீதமுள்ள விதிமுறைகளை பின்பற்றுங்கள். மேலும், மன அழுத்தம், அதிக வேலை, அதிகப்படியான உடல் உழைப்பு ஆகியவற்றை முடிந்தவரை தவிர்க்க வேண்டும்.
- உணவுமுறை. உணவை மருத்துவரிடம் கண்டிப்பாக ஒப்புக் கொள்ள வேண்டும். காரணம், இந்த விஷயத்தில் பெரும்பாலும் தீர்க்கமான காரணியாக இருப்பது உணவுதான். முறையற்ற ஊட்டச்சத்துடன், பக்கவாதம் உருவாகும் ஆபத்து கணிசமாக அதிகரிக்கிறது.
- மருந்துகள். ஒவ்வொரு நாளும் நீங்கள் ஆஸ்பிரின் குடிக்க வேண்டும் - இது இரத்தத்தின் பாகுத்தன்மையை அதிகரிக்கிறது. கலந்துகொள்ளும் மருத்துவரின் அனைத்து பரிந்துரைகளுக்கும் இணங்க வேண்டியது அவசியம். உயர் இரத்த அழுத்தத்தின் முதல் அறிகுறிகள் ஏற்கனவே இருந்தால், இரத்த அழுத்தத்தை சீராக்க தொடர்ந்து மருந்துகளை உட்கொள்வது அவசியம்.
நாள்பட்ட நீரிழிவு சிக்கல்கள்
ஒரு நோய் மோசமாக அல்லது முறையற்ற முறையில் சிகிச்சையளிக்கப்படும்போது நீரிழிவு நோயின் நீண்டகால சிக்கல்கள் ஏற்படுகின்றன, ஆனால் கெட்டோஅசிடோசிஸ் அல்லது ஹைப்பர் கிளைசெமிக் கோமா ஏற்பட போதுமானதாக இல்லை. நீண்டகால நீரிழிவு சிக்கல்கள் ஏன் ஆபத்தானவை?
ஏனென்றால் அவை அறிகுறிகள் இல்லாமல் தற்போதைக்கு உருவாகின்றன மற்றும் வலியை ஏற்படுத்தாது. விரும்பத்தகாத அறிகுறிகள் இல்லாத நிலையில், நீரிழிவு நோயாளிக்கு கவனமாக சிகிச்சையளிக்க ஒரு ஊக்கமில்லை. சிறுநீரகங்கள், கால்கள் மற்றும் கண்பார்வை ஆகியவற்றுடன் நீரிழிவு பிரச்சினைகளின் அறிகுறிகள் பொதுவாக தாமதமாகும்போது ஏற்படும், மேலும் அந்த நபர் மரணத்திற்கு வருவார், மேலும் சிறந்த முறையில் முடக்கப்பட்டிருக்கும். நீரிழிவு நோயின் நாள்பட்ட சிக்கல்கள் நீங்கள் மிகவும் பயப்பட வேண்டியது.

சிறுநீரக நீரிழிவு சிக்கல்கள் "நீரிழிவு நெஃப்ரோபதி" என்று அழைக்கப்படுகின்றன. கண் பிரச்சினைகள் - நீரிழிவு ரெட்டினோபதி. உயர்ந்த குளுக்கோஸ் சிறிய மற்றும் பெரிய இரத்த நாளங்களை சேதப்படுத்துவதால் அவை எழுகின்றன.
உறுப்புகள் மற்றும் உயிரணுக்களுக்கான இரத்த ஓட்டம் பாதிக்கப்படுகிறது, இதன் காரணமாக அவை பட்டினி கிடந்து மூச்சுத் திணறல் ஏற்படுகின்றன. நரம்பு மண்டலத்திற்கு சேதம் ஏற்படுவதும் பொதுவானது - நீரிழிவு நரம்பியல், இது பலவகையான அறிகுறிகளை ஏற்படுத்துகிறது.
கடுமையான சிறுநீரக செயலிழப்புக்கு நீரிழிவு நெஃப்ரோபதி முக்கிய காரணம். நீரிழிவு நோயாளிகள் டயாலிசிஸ் மையங்களின் பெரும்பான்மையான “வாடிக்கையாளர்கள்” மற்றும் சிறுநீரக மாற்று அறுவை சிகிச்சை செய்யும் அறுவை சிகிச்சை நிபுணர்கள். உலகளவில் வேலை செய்யும் வயது வந்தவர்களில் குருட்டுத்தன்மைக்கு நீரிழிவு ரெட்டினோபதி முக்கிய காரணம்.
நீரிழிவு நோய் கண்டறியும் நேரத்தில் 3 நோயாளிகளில் 1 பேருக்கும், பின்னர் 10 நோயாளிகளில் 7 பேருக்கும் நரம்பியல் கண்டறியப்படுகிறது. இது ஏற்படுத்தும் பொதுவான பிரச்சனை கால்களில் உணர்வு இழப்பு. இதன் காரணமாக, நீரிழிவு நோயாளிகளுக்கு காலில் காயம், அடுத்தடுத்த குடலிறக்கம் மற்றும் கீழ் முனைகளின் ஊடுருவல் அதிக ஆபத்து உள்ளது.
வகை 1 மற்றும் வகை 2 நீரிழிவு, மோசமாக கட்டுப்படுத்தப்பட்டால், நெருக்கமான வாழ்க்கையில் சிக்கலான எதிர்மறை விளைவைக் கொண்டிருக்கிறது. நீரிழிவு நோயின் சிக்கல்கள் பாலியல் ஆசைகளை குறைக்கின்றன, வாய்ப்புகளை பலவீனப்படுத்துகின்றன, மேலும் திருப்தி உணர்வுகளை குறைக்கின்றன.
பெரும்பாலும், ஆண்கள் இதைப் பற்றி கவலைப்படுகிறார்கள், பெரும்பாலும் கீழேயுள்ள தகவல்கள் அவர்களுக்காகவே வடிவமைக்கப்பட்டுள்ளன. ஆயினும்கூட, நீரிழிவு நோயாளிகள் பலவீனமான நரம்பியல் கடத்துதலால் அனோர்காஸ்மியாவால் பாதிக்கப்படுகிறார்கள் என்பதற்கான சான்றுகள் உள்ளன.
ஆண்களின் பாலியல் வாழ்க்கையில் நீரிழிவு சிக்கல்களின் விளைவுகள் மற்றும் சிக்கல்களை எவ்வாறு குறைப்பது என்பதை நாங்கள் விவாதிக்கிறோம். ஆண் ஆண்குறியின் விறைப்பு ஒரு சிக்கலான மற்றும் எனவே உடையக்கூடிய செயல்முறையாகும். எல்லாம் சரியாக செயல்பட, பின்வரும் நிபந்தனைகள் ஒரே நேரத்தில் பூர்த்தி செய்யப்பட வேண்டும்:
- இரத்தத்தில் டெஸ்டோஸ்டிரோனின் சாதாரண செறிவு,
- ஆண்குறியை இரத்தத்தில் நிரப்பும் பாத்திரங்கள் தூய்மையானவை, பெருந்தமனி தடிப்புத் தகடுகள் இல்லாதவை,
- தன்னியக்க நரம்பு மண்டலத்திற்குள் நுழைந்து பொதுவாக விறைப்புத்தன்மையைக் கட்டுப்படுத்தும் நரம்புகள்,
- பாலியல் திருப்தி உணர்வுகளை வழங்கும் நரம்புகளின் கடத்தல் தொந்தரவு இல்லை.
நீரிழிவு நரம்பியல் என்பது உயர் இரத்த சர்க்கரை காரணமாக நரம்புகளுக்கு சேதம் ஏற்படுகிறது. இது இரண்டு வகைகளாக இருக்கலாம். முதல் வகை சோமாடிக் நரம்பு மண்டலத்தின் சீர்குலைவு ஆகும், இது நனவான இயக்கங்கள் மற்றும் உணர்வுகளுக்கு உதவுகிறது.
இரண்டாவது வகை தன்னியக்க நரம்பு மண்டலத்திற்குள் நுழையும் நரம்புகளுக்கு சேதம் ஏற்படுகிறது.இந்த அமைப்பு உடலில் மிக முக்கியமான மயக்க செயல்முறைகளை கட்டுப்படுத்துகிறது: இதய துடிப்பு, சுவாசம், குடல்கள் வழியாக உணவின் இயக்கம் மற்றும் பல.
தன்னியக்க நரம்பு மண்டலம் ஆண்குறியின் விறைப்பைக் கட்டுப்படுத்துகிறது, மேலும் சோமாடிக் அமைப்பு இன்பத்தின் உணர்ச்சிகளைக் கட்டுப்படுத்துகிறது. பிறப்புறுப்பு பகுதியை அடையும் நரம்பு பாதைகள் மிக நீளமானவை. மேலும் அவை நீண்ட காலமாக இருப்பதால், அதிக இரத்த சர்க்கரை காரணமாக நீரிழிவு நோயால் பாதிக்கப்படும் ஆபத்து அதிகம்.
பாத்திரங்களில் இரத்த ஓட்டம் பலவீனமடைந்துவிட்டால், சிறந்தது, ஒரு விறைப்புத்தன்மை பலவீனமாக இருக்கும், அல்லது எதுவும் செயல்படாது. நீரிழிவு இரத்த நாளங்களை எவ்வாறு சேதப்படுத்துகிறது, அது எவ்வளவு ஆபத்தானது என்பதை மேலே விவாதித்தோம். பெருந்தமனி தடிப்பு பொதுவாக இதயத்திற்கும் மூளைக்கும் உணவளிக்கும் தமனிகளைக் காட்டிலும் ஆண்குறியை இரத்தத்தில் நிரப்பும் இரத்த நாளங்களை சேதப்படுத்துகிறது.
இதனால், ஆற்றல் குறைவதால் மாரடைப்பு மற்றும் பக்கவாதம் ஏற்படும் அபாயம் அதிகரிக்கும். இதை முடிந்தவரை தீவிரமாக எடுத்துக் கொள்ளுங்கள். பெருந்தமனி தடிப்புத் தடுப்பைத் தடுக்க எல்லா முயற்சிகளையும் செய்யுங்கள் (இதை எப்படி செய்வது). மாரடைப்பு மற்றும் பக்கவாதத்திற்குப் பிறகு நீங்கள் இயலாமைக்கு மாற வேண்டும் என்றால், ஆற்றல் தொடர்பான சிக்கல்கள் உங்களுக்கு முற்றிலும் முட்டாள்தனமாகத் தோன்றும்.
டெஸ்டோஸ்டிரோன் ஒரு ஆண் பாலியல் ஹார்மோன். ஒரு மனிதன் உடலுறவில் ஈடுபட்டு அதை அனுபவிக்க, இரத்தத்தில் டெஸ்டோஸ்டிரோன் ஒரு சாதாரண நிலை இருக்க வேண்டும். இந்த நிலை படிப்படியாக வயதைக் குறைக்கிறது.
இரத்த டெஸ்டோஸ்டிரோன் குறைபாடு பெரும்பாலும் நடுத்தர வயது மற்றும் வயதான ஆண்களில், குறிப்பாக நீரிழிவு நோயாளிகளில் காணப்படுகிறது. சமீபத்தில், இரத்தத்தில் டெஸ்டோஸ்டிரோன் இல்லாதது நீரிழிவு நோயின் போக்கை மோசமாக்குகிறது, ஏனெனில் இது இன்சுலின் செல்கள் உணர்திறனைக் குறைக்கிறது.
ஒரு தீய வட்டம் உள்ளது: நீரிழிவு இரத்தத்தில் டெஸ்டோஸ்டிரோனின் செறிவைக் குறைக்கிறது, மேலும் டெஸ்டோஸ்டிரோன் குறைவாக இருப்பதால் நீரிழிவு நோய் கடினமானது. இறுதியில், ஒரு மனிதனின் இரத்தத்தில் உள்ள ஹார்மோன் பின்னணி மிகவும் தொந்தரவாக இருக்கிறது.
எனவே, நீரிழிவு ஆண் பாலியல் செயல்பாட்டை ஒரே நேரத்தில் மூன்று திசைகளில் தாக்குகிறது:
- பெருந்தமனி தடிப்புத் தகடுகளுடன் கப்பல்களை அடைப்பதை ஊக்குவிக்கிறது,
- இரத்தத்தில் டெஸ்டோஸ்டிரோனுடன் சிக்கல்களை உருவாக்குகிறது,
- நரம்பு கடத்துதலை சீர்குலைக்கிறது.
எனவே, நீரிழிவு நோயாளிகள் பெரும்பாலும் தங்கள் தனிப்பட்ட வாழ்க்கையில் தோல்விகளை அனுபவிப்பதில் ஆச்சரியமில்லை. டைப் 2 நீரிழிவு நோயால் பாதிக்கப்பட்ட ஆண்களில் பாதிக்கும் மேற்பட்டவர்கள் 5 வருடங்கள் அல்லது அதற்கு மேற்பட்டவர்கள் ஆற்றல் பிரச்சினைகள் குறித்து புகார் கூறுகின்றனர். மற்றவர்கள் அனைவரும் ஒரே மாதிரியான பிரச்சினைகளை அனுபவிக்கிறார்கள், ஆனால் மருத்துவர்களால் அங்கீகரிக்கப்படவில்லை.
சிகிச்சையைப் பொறுத்தவரை, செய்தி நல்லது மற்றும் கெட்டது. ஒரு நல்ல செய்தி என்னவென்றால், நீங்கள் ஒரு வகை 1 நீரிழிவு சிகிச்சை திட்டத்தை அல்லது ஒரு வகை 2 நீரிழிவு சிகிச்சை திட்டத்தை விடாமுயற்சியுடன் பின்பற்றினால், காலப்போக்கில், நரம்பு கடத்தல் முழுமையாக மீட்டமைக்கப்படுகிறது.
இரத்தத்தில் டெஸ்டோஸ்டிரோனின் அளவை இயல்பாக்குவதும் உண்மையானது. இந்த நோக்கத்திற்காக மருத்துவரால் பரிந்துரைக்கப்பட்ட வழிமுறையைப் பயன்படுத்துங்கள், ஆனால் எந்தவொரு சந்தர்ப்பத்திலும் பாலியல் கடையில் இருந்து "நிலத்தடி" பொருட்கள். கெட்ட செய்தி என்னவென்றால், பெருந்தமனி தடிப்புத் தோல் அழற்சியால் இரத்த நாளங்கள் சேதமடைந்தால், அதை இன்று குணப்படுத்த முடியாது. எல்லா முயற்சிகளையும் மீறி, ஆற்றல் மீட்டெடுக்கப்படாது என்பதே இதன் பொருள்.
"ஆண்களில் நீரிழிவு மற்றும் ஆண்மைக் குறைவு" என்ற விரிவான கட்டுரையைப் படியுங்கள். அதில் நீங்கள் கற்றுக்கொள்வீர்கள்:
- வயக்ராவையும் அதன் குறைவாக அறியப்பட்ட “உறவினர்களையும்” சரியாகப் பயன்படுத்துவது எப்படி,
- இரத்தத்தில் டெஸ்டோஸ்டிரோனின் அளவை இயல்பாக்குவதற்கான வழிமுறைகள் என்ன,
- எல்லாவற்றையும் தவறவிட்டால் ஆண்குறி புரோஸ்டெடிக்ஸ் ஒரு கடைசி வழியாகும்.
டெஸ்டோஸ்டிரோனுக்கு இரத்த பரிசோதனைகள் செய்யும்படி கேட்டுக்கொள்கிறேன், பின்னர், தேவைப்பட்டால், அதன் அளவை எவ்வாறு இயல்பாக்குவது என்று ஒரு மருத்துவரை அணுகவும். இது ஆற்றலை மீட்டெடுப்பது மட்டுமல்லாமல், இன்சுலின் செல்கள் உணர்திறனை அதிகரிப்பதற்கும் நீரிழிவு நோயின் போக்கை மேம்படுத்துவதற்கும் அவசியம்.
பக்கவாதம் மற்றும் இதய செயலிழப்பு
இதய செயலிழப்பு என்பது உடலின் கடுமையான நோயியல் நிலைகளில் ஒன்றாகும். இந்த நிலையில், இதயம் தேவையான முழு வேலையையும் செய்யாது, இதன் விளைவாக உடலின் திசுக்கள் ஆக்ஸிஜன் பட்டினியை அனுபவிக்கின்றன.
கடுமையான இதய செயலிழப்பு என்பது உடனடியாக ஏற்படும் ஒரு நிலை. இது ஒரு மரண நிலை, இது எளிதில் மரணத்திற்கு வழிவகுக்கும்.இந்த நிலையின் அறிகுறிகளை அறிந்துகொள்வது முக்கியம், அதைத் தடுக்கவும் தேவையான நேரத்தில் சரியான உதவிகளை வழங்கவும் முடியும்.
கடுமையான இதய செயலிழப்புக்கான காரணம் மாரடைப்பு, பலவீனமான கரோனரி இரத்த ஓட்டம், இதய டம்போனேட், பெரிகார்டிடிஸ், நோய்த்தொற்றுகள் மற்றும் பல.
தாக்குதல் கூர்மையாக எழுகிறது மற்றும் சில நிமிடங்களில் உருவாகிறது. இந்த நேரத்தில், நோயாளி ஆக்ஸிஜனின் கூர்மையான பற்றாக்குறையை உணர்கிறார், மார்பில் சுருக்க உணர்வு உள்ளது. தோல் சயனோடிக் ஆகிறது.

ஒரு நபரில் இதுபோன்ற அறிகுறிகளை நீங்கள் கவனித்தால், அவருக்கு தேவையான உதவியை நீங்கள் வழங்க வேண்டும். முதலில் செய்ய வேண்டியது ஆம்புலன்ஸ் அழைப்பதுதான். நோயாளிக்கு புதிய காற்றின் ஓட்டத்தை உறுதி செய்வது, துணிகளைக் கட்டுப்படுத்துவதில் இருந்து அவரை விடுவிப்பது அவசியம்.
நல்ல ஆக்ஸிஜனேற்றம் நோயாளிகளுக்கு ஒரு குறிப்பிட்ட தோரணையை வழங்கும்: அவர்கள் அமர வேண்டும், கால்கள் கீழே, ஆர்ம்ரெஸ்ட்களில் கைகள். இந்த நிலையில், அதிக அளவு ஆக்ஸிஜன் நுரையீரலுக்குள் நுழைகிறது, இது சில நேரங்களில் தாக்குதலை நிறுத்த உதவுகிறது.
தோல் இன்னும் ஒரு நீல நிறத்தை பெறவில்லை மற்றும் குளிர் வியர்வை இல்லை என்றால், நீங்கள் நைட்ரோகிளிசரின் மாத்திரை மூலம் தாக்குதலை நிறுத்த முயற்சி செய்யலாம். ஆம்புலன்ஸ் வருவதற்கு முன்பு நடத்தக்கூடிய நிகழ்வுகள் இவை. தாக்குதலை நிறுத்தி, சிக்கல்களைத் தடுக்க தகுதிவாய்ந்த நிபுணர்களால் மட்டுமே முடியும்.
கடுமையான இதய செயலிழப்பின் சிக்கல்களில் ஒன்று பக்கவாதம். பக்கவாதம் என்பது முந்தைய இரத்தக்கசிவு அல்லது இரத்த ஓட்டத்தின் கடுமையான நிறுத்தத்தின் காரணமாக மூளை திசுக்களை அழிப்பதாகும். மூளையின் புறணிக்கு அடியில், அதன் வென்ட்ரிக்கிள் மற்றும் பிற இடங்களுக்கு இரத்தப்போக்கு ஏற்படலாம், இது இஸ்கெமியாவுக்கும் செல்கிறது. மனித உடலின் மேலும் நிலை இரத்தக்கசிவு அல்லது இஸ்கிமியாவின் தளத்தைப் பொறுத்தது.
பல்வேறு காரணிகள் ஒரு பக்கவாதத்தைத் தூண்டும். ஒரு பக்கவாதம் ஒரு ரத்தக்கசிவை ஏற்படுத்தினால், அத்தகைய பக்கவாதம் ரத்தக்கசிவு என்று அழைக்கப்படுகிறது. இந்த வகை பக்கவாதம் ஏற்படுவதற்கான காரணம் இரத்த அழுத்தம், பெருமூளை தமனி பெருங்குடல் அழற்சி, இரத்த நோய்கள், அதிர்ச்சிகரமான மூளை காயங்கள் போன்றவற்றில் கூர்மையான அதிகரிப்பு ஆகும்.
இஸ்கிமிக் ஸ்ட்ரோக் த்ரோம்போசிஸ், செப்சிஸ், நோய்த்தொற்றுகள், வாத நோய், டி.ஐ.சி, கடுமையான இதய செயலிழப்பு காரணமாக இரத்த அழுத்தத்தில் கூர்மையான குறைவு மற்றும் பலவற்றை ஏற்படுத்தும். ஆனால் எப்படியிருந்தாலும், இந்த காரணங்கள் அனைத்தும் இருதய அமைப்பின் சீர்குலைவுடன் தொடர்புடையவை.

நோயாளியின் இரத்த அழுத்தம் கூர்மையாக உயர்ந்தால், தலையில் இரத்த ஓட்டம் அதிகரிக்கும், நெற்றியில் வியர்வை தோன்றும், பின்னர் ரத்தக்கசிவு பக்கவாதம் ஏற்படுவதைப் பற்றி பேசலாம். இவை அனைத்தும் சுயநினைவு இழப்பு, சில நேரங்களில் வாந்தி மற்றும் உடலின் ஒரு பக்கத்தில் முடக்கம் ஆகியவற்றுடன் சேர்ந்துள்ளன.
நோயாளி தலைச்சுற்றல், தலைவலி, பொது பலவீனம் ஆகியவற்றை அனுபவித்தால், இவை இஸ்கிமிக் பக்கவாதத்தின் அறிகுறிகளாக இருக்கலாம். இந்த வகை பக்கவாதம் காரணமாக, நனவு இழப்பு ஏற்படக்கூடாது, பக்கவாதம் மெதுவாக உருவாகிறது.
அத்தகைய அறிகுறிகளை நீங்கள் கண்டால், உடனடியாக ஆம்புலன்ஸ் அழைக்கவும். நோயாளியை ஒரு கிடைமட்ட மேற்பரப்பில் இடுங்கள், இலவச சுவாசத்தை உறுதி செய்யுங்கள். நோயாளியின் தலையை அதன் பக்கத்தில் திருப்ப வேண்டும் - நாக்கைத் திரும்பப் பெறுவதைத் தடுப்பது மற்றும் வாந்தியால் கழுத்தை நெரிப்பது.
காலடியில், ஒரு வெப்பமூட்டும் திண்டு போடுவது நல்லது. ஆம்புலன்ஸ் வருவதற்கு முன்பு நோயாளிக்கு மூச்சுத் திணறல் மற்றும் இருதயக் கைது இருப்பதை நீங்கள் கவனித்திருந்தால், மறைமுக இதய மசாஜ் மற்றும் செயற்கை சுவாசத்தை நடத்துவது அவசரம்.
கடுமையான இதய செயலிழப்பு, பக்கவாதம் உயிருக்கு ஆபத்தான நிலைமைகள். அவர்களின் தோற்றத்தை கண்டுபிடிக்க இயலாது மற்றும் அவர்கள் மிகவும் மோசமாக நடத்தப்படுகிறார்கள். எனவே, நாம் எதிர்கொள்ளும் மிக முக்கியமான பணி இந்த நிலைமைகளைத் தடுப்பதாகும்.
ஆரோக்கியமான வாழ்க்கை முறையை வழிநடத்துங்கள், போதைப்பொருட்களை துஷ்பிரயோகம் செய்யாதீர்கள், மன அழுத்தத்தைத் தவிர்க்கவும், உங்கள் ஆரோக்கியத்தை கண்காணிக்கவும்.
இதய செயலிழப்பு - இதய தசை பொதுவாக அதன் செயல்பாட்டை சமாளிக்க முடியாத ஒரு நிலை - இரத்தத்தை பம்ப் செய்ய. புள்ளிவிவரங்களின்படி, பக்கவாத நோயாளிகளில் 10-24% முன்பு இதய செயலிழப்பால் பாதிக்கப்பட்டனர்.
பெரும்பாலும் நாம் இஸ்கிமிக் ஸ்ட்ரோக் பற்றி பேசுகிறோம்.இதயம் அதன் வேலையைச் சமாளிக்கவில்லை, இரத்தம் அதன் உயிரணுக்களில் தேங்கி நிற்கிறது, இது இரத்த உறைவு உருவாக பங்களிக்கிறது. த்ரோம்பஸ் (எம்போலஸ்) ஒரு துண்டு வெளியே வந்து மூளையின் பாத்திரங்களுக்கு இடம்பெயரலாம்.
இதய செயலிழப்பில் இரண்டு வகைகள் உள்ளன:
- கடுமையான. இது மிக விரைவாக உருவாகிறது, நோயாளியின் நிலை மோசமடைகிறது, அவரது உயிருக்கு அச்சுறுத்தல் எழுகிறது. கடுமையான இதய செயலிழப்பு மற்றும் பக்கவாதம் ஒரு நபரின் மரணத்திற்கு வழிவகுக்கும் ஆபத்தான நிலைமைகள்.
- நாள்பட்ட. மீறல்கள் மற்றும் அறிகுறிகள் படிப்படியாக அதிகரிக்கின்றன.
பக்கவாதம் ஏற்பட்ட நோயாளிகளுக்கு பெரும்பாலும் இதய செயலிழப்பு மற்றும் பிற இதய கோளாறுகள் உருவாகின்றன. இந்த மீறல்களுக்கான காரணங்கள்:
- பக்கவாதம் மற்றும் இருதய நோய்கள் சில பொதுவான ஆபத்து காரணிகளைக் கொண்டுள்ளன: உயர் இரத்த அழுத்தம், நீரிழிவு நோய், பெருந்தமனி தடிப்பு, அரித்மியா.
- ஒரு பக்கவாதத்திற்குப் பிறகு, மூளை திசுக்களில் இருந்து இரத்த ஓட்டத்தில் பொருட்கள் வெளியிடப்படலாம், அவை இதயத்தின் செயல்பாட்டை மோசமாக பாதிக்கும்.
- ஒரு பக்கவாதத்தின் போது, நரம்பு மையங்களுக்கு நேரடி சேதம் ஏற்படலாம், இது இதய சுருக்கங்களை பாதிக்கிறது. மூளையின் வலது அரைக்கோளத்தில் சேதம் ஏற்படுவதால், இதய தாள இடையூறுகள் பெரும்பாலும் குறிப்பிடப்படுகின்றன.
ஒரு பக்கவாதத்திற்குப் பிறகு இதய செயலிழப்பின் முக்கிய அறிகுறிகள்: மூச்சுத் திணறல் (ஓய்வு உட்பட), பலவீனம், தலைச்சுற்றல், கால்களில் வீக்கம், கடுமையான சந்தர்ப்பங்களில் - அடிவயிற்றில் அதிகரிப்பு (திரவம் குவிவதால் - ஆஸைட்டுகள்).
இதய செயலிழப்பு ஒரு முற்போக்கான நோயியல். அவ்வப்போது, நோயாளியின் நிலை உறுதிப்படுத்தப்படுகிறது, பின்னர் ஒரு புதிய அதிகரிப்பு ஏற்படுகிறது. நோயின் போக்கை வெவ்வேறு நபர்களில் மிகவும் மாறுபடும், இது பல்வேறு காரணிகளைப் பொறுத்தது.
- தரம் I: இதய செயல்பாடு பலவீனமடைகிறது, ஆனால் அறிகுறிகளுடன் இல்லை மற்றும் வாழ்க்கைத் தரம் குறைகிறது.
- இரண்டாம் வகுப்பு: அறிகுறிகள் தீவிர உழைப்பின் போது மட்டுமே ஏற்படுகின்றன.
- தரம் III: அன்றாட நடவடிக்கைகளின் போது அறிகுறிகள் ஏற்படுகின்றன.
- தரம் IV: கடுமையான அறிகுறிகள் ஓய்வில் ஏற்படுகின்றன.
பக்கவாதத்திற்குப் பிறகு இதய செயலிழப்பு அரித்மியா அபாயத்தை கணிசமாக அதிகரிக்கிறது. இதய செயலிழப்பின் வளர்ச்சியால் 50% நோயாளிகள் இறுதியில் இறந்துவிட்டால், மீதமுள்ள 50% இதய தாளக் கோளாறுகள் காரணமாக. பொருத்தக்கூடிய கார்டியோவர்டர் டிஃபிப்ரிலேட்டர்களின் பயன்பாடு உயிர்வாழ்வை அதிகரிக்க உதவுகிறது.
ஒவ்வொரு நபருக்கும், கடுமையான இதய செயலிழப்பு மற்றும் பக்கவாதம் ஆகியவற்றில் பி.எச்.சியை சரியாக வழங்குவது முக்கியம் - சில நேரங்களில் இது ஒரு உயிரைக் காப்பாற்ற உதவுகிறது. கடுமையான இதய செயலிழப்பு பெரும்பாலும் இரவில் உருவாகிறது.
ஒரு நபர் காற்று இல்லாதது, மூச்சுத் திணறல் போன்ற உணர்வைக் கொண்டிருப்பதால் எழுந்திருக்கிறார். மூச்சுத் திணறல், இருமல், இதன் போது ஒரு தடிமனான பிசுபிசுப்பு ஸ்பூட்டம் வெளியிடப்படுகிறது, சில நேரங்களில் இரத்தத்தின் கலவையுடன். சுவாசம் சத்தமாக, குமிழியாகிறது.
- ஆம்புலன்ஸ் அழைக்கவும்.
- நோயாளியை இடுங்கள், அவருக்கு அரை உட்கார்ந்த நிலையை கொடுங்கள்.
- அறைக்கு புதிய காற்றை வழங்கவும்: ஜன்னலைத் திறக்கவும், கதவு. ஒரு நோயாளி சட்டை அணிந்திருந்தால், அதை அவிழ்த்து விடுங்கள்.
- நோயாளியின் முகத்தில் குளிர்ந்த நீரை தெளிக்கவும்.
- நோயாளி சுயநினைவை இழந்தால், அவரை அவரது பக்கத்தில் வைத்து, சுவாசம் மற்றும் துடிப்பை சரிபார்க்கவும்.
- நோயாளி சுவாசிக்கவில்லை என்றால், அவரது இதயம் துடிக்கவில்லை, நீங்கள் ஒரு மறைமுக இதய மசாஜ் மற்றும் செயற்கை சுவாசத்தை தொடங்க வேண்டும்.

வகை 2 நீரிழிவு நோயாளிகளுக்கு இதய செயலிழப்பு ஒரு பொதுவான இணக்க நோயாகும். இயந்திரத்தனமாக, இன்சுலின் எதிர்ப்பு CH59 க்கு முன்னேற பங்களிக்கிறது. பெரிய இங்கிலாந்து பொது பயிற்சி ஆராய்ச்சி தரவுத்தளத்தில், இதய செயலிழப்புக்கான நிலையான சிகிச்சையின் பயன்பாடு இறப்பைக் குறைத்துள்ளது.
ஆனால் இறப்பு குறைப்புடன் தொடர்புடைய ஒரே புரோட்டிகிளைசெமிக் மருந்து மெட்ஃபோர்மின் ஆகும் (முரண்பாடுகள் விகிதம் 0.72, நம்பிக்கை இடைவெளி 0.59-0.90) 60. தியாசோலிடினியோன்கள் பொதுவான நடைமுறையில் அரிதாகவே பயன்படுத்தப்பட்டன, இது ஆண்டிடியாபயாடிக் மருந்துகளின் ஒரே வகை ஆகும் சிஎச்.
எச்.டி.எல் கொழுப்பு, நியாசின் மற்றும் தியாசோலிடினியோன்கள்
எச்.டி.எல் கொழுப்பு பெரும்பாலும் டி 2 டி.எம் உடன் குறைகிறது, மேலும் அதன் வழக்கமான வாசோபுரோடெக்டிவ் விளைவுகள் தளர்வானவை 11.நியாசின் (நியாசின்) தேர்வுக்கான சிகிச்சையாக இருக்க வேண்டும், ஆனால் இந்த மருந்து மோசமாக பொறுத்துக்கொள்ளப்படுகிறது.
அவற்றின் தியாசோலிடினியோன்கள் "கிளிடசோன்கள்" என்றும் அழைக்கப்படுகின்றன, அவை PPAR- காமா டிரான்ஸ்கிரிப்டர் அமைப்பை செயல்படுத்துகின்றன, குளுக்கோஸ் வளர்சிதை மாற்றத்தை ஊக்குவிக்கின்றன. கூடுதலாக, அவை பிபிஆர் ஆல்பா ஏற்பிகளில் நேரடி தூண்டுதல் பண்புகளைக் கொண்டுள்ளன, இது கிளைசீமியாவையும் ட்ரைகிளிசரைட்களின் உள்ளடக்கத்தையும் குறைக்கிறது, அதே நேரத்தில் எச்.டி.எல் கொலஸ்ட்ரால் 12 ஐ அதிகரிக்கிறது.
ரோசிகிளிட்டசோன் மற்றும் பியோகிளிட்டசோன் மொத்த எல்.டி.எல் கொழுப்பை அதிகரித்தன, ரோசிகிளிட்டசோன் எல்.டி.எல் கொழுப்பின் துகள்களின் செறிவை அதிகரித்தது, மற்றும் பியோகிளிட்டசோன் 13 ஐக் குறைக்கிறது. பியோகிளிட்டசோன் எச்.டி.எல் கொழுப்பின் செறிவு மற்றும் துகள் அளவை அதிகரித்தது, அதே நேரத்தில் ரோசிகிளிட்டசோன் அவற்றைக் குறைத்தது,

இரண்டு மருந்துகளும் எச்.டி.எல் கொழுப்பை அதிகரித்தன. பரிசோதனையில், பியோகிளிட்டசோன் மாரடைப்பு 14 இன் அளவைக் குறைத்தது. ரோசிகிளிட்டசோனுடனான மோனோ தெரபி (ஆனால் மருந்துடன் அல்ல) சில டாக்ஸில் 15, 16 இல் மாரடைப்பு ஏற்படும் அதிர்வெண் அதிகரிப்போடு தொடர்புடையது.
இன்று, எல்.டி.எல் கொழுப்பில் ஸ்டேடின்களின் தீவிர குறைவு லிப்பிட்-குறைக்கும் சிகிச்சையின் மூலக்கல்லாக உள்ளது, புதிய பக்க விளைவுகள் பற்றிய தகவல்கள் இருந்தபோதிலும். ட்ரைகிளிசரைடு அளவைக் குறைக்க மற்றும் / அல்லது ரெட்டினோபதியின் வளர்ச்சியை மெதுவாக்க, ஸ்டேடின்களுக்கு கூடுதலாக ஃபெனோஃபைப்ரேட் மூலம் சிறந்த சான்றுகள் பெறப்படுகின்றன.
நீரிழிவு நோய் மற்றும் இருதய நோய்
நீரிழிவு நோயாளிகளுக்கு இருதய நோய்கள் பெரும்பாலும் ஏற்படுகின்றன. தேசிய நீரிழிவு செய்திமடலில் (அமெரிக்கா) வெளியிடப்பட்ட தரவு, 2004 ஆம் ஆண்டில், 65% மற்றும் அதற்கு மேற்பட்ட வயதுடைய நீரிழிவு நோயாளிகளின் இறப்புகளில் 68% மாரடைப்பு உள்ளிட்ட பல்வேறு இருதய நோய்களால் நிகழ்ந்தது என்பதைக் காட்டுகிறது. . நீரிழிவு நோயாளிகளில் 65% ஐத் தாண்டிய 16% நோயாளிகள் பக்கவாதத்தால் இறந்தனர்.
பொதுவாக, நீரிழிவு நோயாளிகளுக்கு திடீர் இருதயக் கைது, மாரடைப்பு அல்லது பக்கவாதம் ஆகியவற்றால் இறக்கும் ஆபத்து சாதாரண மக்களை விட 2-4 மடங்கு அதிகம்.

அனைத்து நீரிழிவு நோயாளிகளுக்கும் இதய நோய் வருவதற்கான வாய்ப்பு அதிகம் என்றாலும், இந்த நோய்கள் பெரும்பாலும் வகை 2 நீரிழிவு நோயாளிகளில் காணப்படுகின்றன.
ஃபிரேமிங்ஹாம் ஹார்ட் ஸ்டடி (அமெரிக்காவின் மாசசூசெட்ஸ், ஃப்ரேமிங்ஹாமில் வசிப்பவர்களிடையே இருதய நோய் குறித்த நீண்டகால ஆய்வு) நீரிழிவு இல்லாதவர்களைக் காட்டிலும் நீரிழிவு நோயாளிகள் இதய நோயால் பாதிக்கப்படுகின்றனர் என்பதைக் காட்டும் முதல் சான்றுகளில் ஒன்றாகும். நீரிழிவு நோய்க்கு கூடுதலாக, இதய நோய் ஏற்படுகிறது:
- உயர் இரத்த அழுத்தம்
- புகைக்கத்
- அதிக கொழுப்பு
- இதய நோயின் ஆரம்ப கட்டங்களின் குடும்ப வரலாறு.
இருதய நோய்களின் வளர்ச்சிக்கு ஒரு நபருக்கு அதிக ஆபத்து காரணிகள் இருப்பதால், அவர் இருதய நோய்களை உருவாக்குவார், இது மரணத்திற்கு கூட வழிவகுக்கும். இருதய நோயை வளர்ப்பதற்கான ஆபத்து காரணிகளைக் கொண்ட சாதாரண மக்களுடன் ஒப்பிடும்போது, நீரிழிவு நோயாளிகள் இதய நோயால் இறப்பதற்கான வாய்ப்புகள் அதிகம்.
உதாரணமாக, உயர் இரத்த அழுத்தம் போன்ற கடுமையான ஆபத்து காரணி உள்ள ஒருவருக்கு இதய நோயால் இறப்பதற்கான வாய்ப்பு அதிகமாக இருந்தால், ஒரு நீரிழிவு நோயாளிக்கு அவருடன் ஒப்பிடும்போது இருதய அல்லது நான்கு மடங்கு ஆபத்து உள்ளது.
பல மருத்துவ ஆய்வுகளில் ஒன்றில், நீரிழிவு நோயாளிகள் இதய ஆரோக்கியத்திற்கு வேறு எந்த ஆபத்து காரணிகளும் இல்லாதவர்கள் நீரிழிவு இல்லாதவர்களை விட இருதய நோய்களால் இறப்பதற்கு 5 மடங்கு அதிகம் என்று கண்டறியப்பட்டது.
நீரிழிவு நோயாளிகள் தங்கள் இதய ஆரோக்கியத்தை மிகவும் தீவிரமாகவும் பொறுப்புடனும் எடுத்துக் கொள்ள வேண்டும் என்று இருதயநோய் நிபுணர்கள் கடுமையாக பரிந்துரைக்கின்றனர், மாரடைப்பு ஏற்பட்டவர்களைப் போலவே தீவிரமாக.
இன்றைய கட்டுரையில், அதிக இரத்த சர்க்கரை காரணமாக ஏற்படும் நீண்டகால நீரிழிவு சிக்கல்களைப் பற்றி விவாதிக்கிறோம். துரதிர்ஷ்டவசமாக, இணக்க நோய்கள் பெரும்பாலும் வெளிப்படுகின்றன, அவை நீரிழிவு நோயின் விளைவுகள் அல்ல, ஆனால் அதனுடன் தொடர்புடையவை.
உங்களுக்குத் தெரிந்தபடி, டைப் 1 நீரிழிவு நோய்க்கான காரணம் நோயெதிர்ப்பு அமைப்பு தவறாக நடந்து கொள்கிறது. இது இன்சுலின் உற்பத்தி செய்யும் கணைய பீட்டா செல்களைத் தாக்கி அழிக்கிறது. மேலும், டைப் 1 நீரிழிவு நோயாளிகளுக்கு பெரும்பாலும் பல்வேறு ஹார்மோன்களை உருவாக்கும் பிற திசுக்களில் ஆட்டோ இம்யூன் தாக்குதல்கள் உள்ளன.
டைப் 1 நீரிழிவு நோயில், நோயெதிர்ப்பு அமைப்பு பெரும்பாலும் தைராய்டு சுரப்பியை “நிறுவனத்திற்காக” தாக்குகிறது, இது ஏறக்குறைய நோயாளிகளுக்கு ஒரு பிரச்சினையாகும். டைப் 1 நீரிழிவு அட்ரீனல் சுரப்பிகளின் தன்னுடல் தாக்க நோய்களின் அபாயத்தையும் அதிகரிக்கிறது, ஆனால் இந்த ஆபத்து இன்னும் மிகக் குறைவு.
டைப் 1 நீரிழிவு நோயாளிகள் அனைவரும் தங்கள் இரத்தத்தை தைராய்டு ஹார்மோன்களுக்கு வருடத்திற்கு ஒரு முறையாவது பரிசோதிக்க வேண்டும். தைராய்டு-தூண்டுதல் ஹார்மோனுக்கு (தைரோட்ரோபின், டி.எஸ்.எச்) மட்டுமல்லாமல், மற்ற ஹார்மோன்களையும் சரிபார்க்கவும் இரத்த பரிசோதனை செய்ய பரிந்துரைக்கிறோம்.
மாத்திரைகளின் உதவியுடன் தைராய்டு சுரப்பியின் பிரச்சினைகளுக்கு நீங்கள் சிகிச்சையளிக்க வேண்டுமானால், அவற்றின் அளவை சரிசெய்யக்கூடாது, ஆனால் ஒவ்வொரு 6-12 வாரங்களுக்கும் ஹார்மோன்களுக்கான இரத்த பரிசோதனைகளின் முடிவுகளுக்கு ஏற்ப சரிசெய்யப்பட வேண்டும்.
தமனி உயர் இரத்த அழுத்தம், இரத்தக் கொழுப்பு மற்றும் கீல்வாதம் போன்ற பிரச்சினைகள் டைப் 2 நீரிழிவு நோயுடன் பொதுவான இணக்க நோய்கள். எங்கள் வகை 2 நீரிழிவு சிகிச்சை திட்டம் இரத்த சர்க்கரையையும், இரத்த அழுத்தம் மற்றும் கொழுப்பையும் விரைவாக இயல்பாக்குகிறது.
எங்கள் வகை 1 மற்றும் வகை 2 நீரிழிவு சிகிச்சை திட்டங்களின் அடித்தளம் குறைந்த கார்ப் உணவு. இது இரத்தத்தில் யூரிக் அமிலத்தின் உள்ளடக்கத்தை அதிகரிக்கிறது என்று நம்பப்படுகிறது. நீங்கள் கீல்வாதத்தால் அவதிப்பட்டால், அது மோசமடையக்கூடும், ஆனால் இன்னும், நீரிழிவு நோய்க்கு சிகிச்சையளிக்க நாங்கள் பரிந்துரைக்கும் நடவடிக்கைகளின் நன்மைகள் இந்த ஆபத்தை விட அதிகமாக உள்ளன. பின்வரும் நடவடிக்கைகள் கீல்வாதத்தைத் தணிக்கும் என்று கருதப்படுகிறது:
- அதிக நீர் மற்றும் மூலிகை டீஸை குடிக்கவும் - ஒரு நாளைக்கு 1 கிலோ உடல் எடையில் 30 மில்லி திரவம்,
- குறைந்த கார்ப் உணவு இருந்தபோதிலும் நீங்கள் போதுமான நார்ச்சத்து சாப்பிடுவதை உறுதிப்படுத்திக் கொள்ளுங்கள்
- குப்பை உணவை மறுக்க - வறுத்த, புகைபிடித்த, அரை முடிக்கப்பட்ட பொருட்கள்,
- ஆன்டிஆக்ஸிடன்ட்களை எடுத்துக் கொள்ளுங்கள் - வைட்டமின் சி, வைட்டமின் ஈ, ஆல்பா லிபோயிக் அமிலம் மற்றும் பிற,
- மெக்னீசியம் மாத்திரைகளை எடுத்துக் கொள்ளுங்கள்.
கீல்வாதத்திற்கான காரணம் இறைச்சி சாப்பிடுவதில்லை, ஆனால் இரத்தத்தில் இன்சுலின் அதிகரித்த அளவு என்று இன்னும் அதிகாரப்பூர்வமாக உறுதிப்படுத்தப்படவில்லை. இரத்தத்தில் அதிக இன்சுலின் புழங்குகிறது, சிறுநீரகங்கள் யூரிக் அமிலத்தை வெளியேற்றுகின்றன, எனவே அது குவிகிறது.

இந்த விஷயத்தில், குறைந்த கார்போஹைட்ரேட் உணவு தீங்கு விளைவிக்காது, மாறாக கீல்வாதத்திற்கு பயனுள்ளதாக இருக்கும், ஏனெனில் இது பிளாஸ்மா இன்சுலின் அளவை இயல்பாக்குகிறது. இந்த தகவலின் ஆதாரம் (ஆங்கிலத்தில்). நீங்கள் பழம் சாப்பிடாவிட்டால் கீல்வாத தாக்குதல்கள் குறைவாகவே காணப்படுகின்றன என்பதையும் இது குறிக்கிறது, ஏனெனில் அவற்றில் சிறப்பு தீங்கு விளைவிக்கும் உணவு சர்க்கரை - பிரக்டோஸ் உள்ளது.
பிரக்டோஸ் கொண்ட நீரிழிவு உணவுகளை சாப்பிட வேண்டாம் என்று அனைவரையும் கேட்டுக்கொள்கிறோம். கேரி ட ub ப்ஸின் கோட்பாடு உறுதிப்படுத்தப்படாவிட்டாலும், நீரிழிவு மற்றும் அதன் நீண்டகால சிக்கல்கள், குறைந்த கார்போஹைட்ரேட் உணவு தவிர்க்க உதவுகிறது, இது கீல்வாதத்தை விட மிகவும் ஆபத்தானது.
வகை 1 மற்றும் வகை 2 நீரிழிவு நோய்க்கான குறைந்த கார்போஹைட்ரேட் உணவுக்கான சமையல் வகைகள் இங்கே கிடைக்கின்றன.
ஏட்ரியல் ஃபைப்ரிலேஷன் மற்றும் பக்கவாதம்
ஏட்ரியல் ஃபைப்ரிலேஷன், அல்லது ஏட்ரியல் ஃபைப்ரிலேஷன் என்பது ஏட்ரியா மிக விரைவாக சுருங்குகிறது (நிமிடத்திற்கு 350-700 துடிக்கிறது) மற்றும் தோராயமாக. இது குறுகிய அல்லது நீண்ட வலிப்புத்தாக்கங்களின் வடிவத்தில் வெவ்வேறு இடைவெளிகளில் ஏற்படலாம் அல்லது தொடர்ந்து நீடிக்கலாம். ஏட்ரியல் ஃபைப்ரிலேஷன் மூலம், பக்கவாதம் மற்றும் இதய செயலிழப்பு ஆபத்து அதிகரிக்கிறது.
ஏட்ரியல் ஃபைப்ரிலேஷனின் முக்கிய காரணங்கள்:
- உயர் இரத்த அழுத்தம்.
- ஐ.எச்.டி மற்றும் மாரடைப்பு.
- பிறவி மற்றும் வாங்கிய இதய வால்வு குறைபாடுகள்.
- பலவீனமான தைராய்டு செயல்பாடு.
- அதிகப்படியான புகைத்தல், காஃபின், ஆல்கஹால்.
- இதய அறுவை சிகிச்சை.
- கடுமையான நுரையீரல் நோய்.
- ஸ்லீப்பி அப்னியா.

ஏட்ரியல் ஃபைப்ரிலேஷன் தாக்குதலின் போது, இதயம் அடிக்கடி துடிக்கிறது, “ஆவேசமாக”, “துடிக்கிறது”, “மார்பிலிருந்து வெளியே குதிக்கிறது” என்ற உணர்வு இருக்கிறது. ஒரு நபர் தனது தலையில் பலவீனம், சோர்வு, தலைச்சுற்றல், “மூடுபனி” ஆகியவற்றை உணர்கிறார். மூச்சுத் திணறல், மார்பு வலி ஏற்படலாம்.
ஏட்ரியல் ஃபைப்ரிலேஷன் மூலம் பக்கவாதம் ஏற்படும் ஆபத்து ஏன்? ஏட்ரியல் ஃபைப்ரிலேஷன் போது, இதயத்தின் அறைகளில் இரத்தம் சரியாக நகராது.இதன் காரணமாக, இதயத்தில் ஒரு இரத்த உறைவு உருவாகிறது. அவரது துண்டு வெளியே வந்து இரத்த ஓட்டத்துடன் இடம்பெயரலாம்.
இது மூளையின் பாத்திரங்களுக்குள் நுழைந்து அவற்றில் ஒன்றின் லுமனைத் தடுத்தால், ஒரு பக்கவாதம் உருவாகும். கூடுதலாக, ஏட்ரியல் ஃபைப்ரிலேஷன் இதய செயலிழப்புக்கு வழிவகுக்கும், மேலும் இது பக்கவாதம் ஏற்படுவதற்கான ஆபத்து காரணியாகும்.
| ஆபத்து காரணி | புள்ளிகள் |
| கடந்த பக்கவாதம் அல்லது நிலையற்ற இஸ்கிமிக் தாக்குதல் | 2 |
| உயர் இரத்த அழுத்தம் | 1 |
| வயது 75 வயது அல்லது அதற்கு மேற்பட்டது | 1 |
| நீரிழிவு நோய் | 1 |
| இதய செயலிழப்பு | 1 |
| CHADS2 அளவிலான மொத்த புள்ளிகள் | ஆண்டு முழுவதும் பக்கவாதம் ஏற்படும் அபாயம் |
| 1,9% | |
| 1 | 2,8% |
| 2 | 4,0% |
| 3 | 5,9% |
| 4 | 8,5% |
| 5 | 12,5% |
| 6 | 18,2% |
ஏட்ரியல் ஃபைப்ரிலேஷன் மூலம் மறு-பக்கவாதத்தைத் தடுப்பதற்கான முக்கிய நடவடிக்கை, இரத்தக் கட்டிகளைத் தடுக்கும் மருந்துகள், ஆன்டிகோகுலண்டுகளின் பயன்பாடு ஆகும்:
- வார்ஃபரின், அவர் ஜான்டோவன், அவர் குமாடின். இது மிகவும் வலுவான ஆன்டிகோகுலண்ட் ஆகும். இது கடுமையான இரத்தப்போக்கை ஏற்படுத்தும், எனவே இது மருத்துவரின் பரிந்துரைகளுக்கு ஏற்ப தெளிவாக எடுத்துக்கொள்ளப்பட வேண்டும் மற்றும் தொடர்ந்து இரத்த பரிசோதனைகளை கண்காணிக்க வேண்டும்.
- டபிகாட்ரான் எடெக்ஸிலேட், அக்கா பிரடாக்ஸ். செயல்திறனில் வார்ஃபரின் உடன் ஒப்பிடும்போது, ஆனால் பாதுகாப்பானது.
- ரிவரொக்சபன், அக்கா சரேல்டோ. பிராடாக்ஸைப் போலவே, இது புதிய தலைமுறை மருந்துகளுக்கும் சொந்தமானது. வார்ஃபரின் செயல்திறனில் தாழ்ந்ததல்ல. மருத்துவரின் பரிந்துரைப்படி கண்டிப்பாக ஒரு நாளைக்கு ஒரு முறை எடுத்துக் கொள்ளுங்கள்.
- அபிக்சபன், அல்லது எலிக்விஸ். புதிய தலைமுறை மருந்துகளுக்கும் பொருந்தும். இது ஒரு நாளைக்கு 2 முறை எடுக்கப்படுகிறது.
ஏட்ரியல் ஃபைப்ரிலேஷன் மற்றும் பக்கவாதம் பொதுவான ஆபத்து காரணிகளைக் கொண்டுள்ளன: உயர் இரத்த அழுத்தம், கரோனரி இதய நோய், கெட்ட பழக்கங்கள் போன்றவை. எனவே, ஒரு பக்கவாதத்திற்குப் பிறகு, ஏட்ரியல் ஃபைப்ரிலேஷன் நன்றாக உருவாகக்கூடும், மேலும் இது இரண்டாவது மூளை பக்கவாதம் ஏற்படும் அபாயத்தை அதிகரிக்கும்.
நீரிழிவு கால் பிரச்சினைகள்
நீரிழிவு ரெட்டினோபதி என்பது கண்கள் மற்றும் கண்பார்வை ஆகியவற்றில் ஏற்படும் பிரச்சனையாகும். கடுமையான சந்தர்ப்பங்களில், இது கணிசமான பார்வை இழப்பு அல்லது முழுமையான குருட்டுத்தன்மையை ஏற்படுத்துகிறது.
மிக முக்கியமாக, நீரிழிவு நோயால், பார்வையில் கூர்மையான சரிவு அல்லது முழுமையான குருட்டுத்தன்மை திடீரென ஏற்படலாம். இது நிகழாமல் தடுக்க, டைப் 1 மற்றும் டைப் 2 நீரிழிவு நோயாளிகளுக்கு ஒரு கண் மருத்துவரால் குறைந்தபட்சம் வருடத்திற்கு ஒரு முறையும், 6 மாதங்களுக்கு ஒரு முறையும் பரிசோதிக்க வேண்டும்.
மேலும், இது கிளினிக்கிலிருந்து ஒரு சாதாரண கண் மருத்துவராக இருக்கக்கூடாது, ஆனால் நீரிழிவு ரெட்டினோபதியில் நிபுணராக இருக்க வேண்டும். இந்த மருத்துவர்கள் சிறப்பு நீரிழிவு பராமரிப்பு மையங்களில் பணியாற்றுகிறார்கள். கிளினிக்கிலிருந்து கண் மருத்துவரால் செய்ய முடியாது, இதற்கான உபகரணங்கள் இல்லை என்று அவர்கள் பரிசோதனைகளை நடத்துகிறார்கள்.
வகை 2 நீரிழிவு நோயாளிகளுக்கு நோயறிதலின் போது ஒரு கண் மருத்துவரால் பரிசோதிக்கப்பட வேண்டும், ஏனென்றால் அவர்களுக்கு பொதுவாக நீரிழிவு நோய் “அமைதியாக” பல ஆண்டுகளாக உருவாக்கப்பட்டது. டைப் 1 நீரிழிவு நோயால், நோய் தொடங்கிய 3-5 ஆண்டுகளுக்குப் பிறகு முதல் முறையாக ஒரு கண் மருத்துவரை சந்திக்க பரிந்துரைக்கப்படுகிறது.
உங்கள் கண்களின் நிலைமை எவ்வளவு தீவிரமாக இருக்கும் என்பதைப் பொறுத்து, அவரிடமிருந்து நீங்கள் எவ்வளவு அடிக்கடி மீண்டும் பரிசோதிக்கப்பட வேண்டும் என்பதை கண் மருத்துவர் குறிப்பிடுவார். ரெட்டினோபதி கண்டறியப்படாவிட்டால் இது ஒவ்வொரு 2 வருடங்களுக்கும் இருக்கலாம், அல்லது பெரும்பாலும், தீவிர சிகிச்சை தேவைப்பட்டால் வருடத்திற்கு 4 முறை வரை இருக்கலாம்.
நீரிழிவு ரெட்டினோபதியை வளர்ப்பதற்கான முக்கிய காரணம் உயர் இரத்த சர்க்கரை. அதன்படி, டைப் 1 நீரிழிவு சிகிச்சை திட்டம் அல்லது டைப் 2 நீரிழிவு சிகிச்சை திட்டத்தை விடாமுயற்சியுடன் செயல்படுத்துவதே முக்கிய சிகிச்சையாகும்.
இந்த சிக்கலின் வளர்ச்சியில் மற்ற காரணிகளும் ஈடுபட்டுள்ளன. ஒரு குறிப்பிடத்தக்க பங்கு பரம்பரை மூலம் செய்யப்படுகிறது. பெற்றோருக்கு நீரிழிவு ரெட்டினோபதி இருந்தால், அவர்களின் சந்ததியினருக்கு அதிக ஆபத்து உள்ளது. இந்த வழக்கில், நீங்கள் கண் மருத்துவரிடம் தெரிவிக்க வேண்டும், இதனால் அவர் குறிப்பாக விழிப்புடன் இருக்கிறார்.

டைப் 1 மற்றும் டைப் 2 நீரிழிவு நோயாளிகள் பெரும்பாலும் நீரிழிவு நரம்பியல் காரணமாக கால்களில் உணர்வை இழக்கின்றனர். இந்த சிக்கல் வெளிப்பட்டால், பாதத்தின் தோலைக் கொண்ட நபர் இனி வெட்டுக்கள், தேய்த்தல், குளிர், எரித்தல், சங்கடமான காலணிகள் மற்றும் பிற பிரச்சினைகள் காரணமாக அழுத்துவதை உணர முடியாது.
இதன் விளைவாக, ஒரு நீரிழிவு நோயாளியின் கால்களில் காயங்கள், புண்கள், சிராய்ப்புகள், தீக்காயங்கள் அல்லது பனிக்கட்டிகளைக் கொண்டிருக்கலாம், இது குண்டுவெடிப்பு தொடங்கும் வரை அவர் சந்தேகிக்க மாட்டார். மிகவும் கடுமையான சந்தர்ப்பங்களில், நீரிழிவு நோயாளிகள் காலின் எலும்புகள் குறித்து கூட கவனம் செலுத்துவதில்லை.
நீரிழிவு நோயில், தொற்று பெரும்பாலும் சிகிச்சையளிக்கப்படாத கால் காயங்களை பாதிக்கிறது.பொதுவாக, நோயாளிகளுக்கு நரம்பு கடத்துதல் பலவீனமடைகிறது, அதே நேரத்தில், கீழ் மூட்டுகளுக்கு உணவளிக்கும் பாத்திரங்கள் வழியாக இரத்த ஓட்டம் கடினம். இதன் காரணமாக, நோயெதிர்ப்பு மண்டலத்தால் கிருமிகளை எதிர்க்க முடியாது மற்றும் காயங்கள் மோசமாக குணமாகும்.

நீரிழிவு கால் நோய்க்குறிக்கான ஒரே புண்
இரத்த விஷத்தை செப்சிஸ் என்றும், எலும்பு தொற்று ஆஸ்டியோமைலிடிஸ் என்றும் அழைக்கப்படுகிறது. இரத்தத்தால், நுண்ணுயிரிகள் உடல் முழுவதும் பரவி, மற்ற திசுக்களைப் பாதிக்கும். இந்த நிலைமை மிகவும் உயிருக்கு ஆபத்தானது. ஆஸ்டியோமைலிடிஸ் சிகிச்சையளிப்பது கடினம்.
நீரிழிவு நரம்பியல் பாதத்தின் இயக்கவியல் மீறலுக்கு வழிவகுக்கும். இதன் பொருள், நடைபயிற்சி போது, இதற்காக நோக்கம் இல்லாத பகுதிகளுக்கு அழுத்தம் கொடுக்கப்படும். இதன் விளைவாக, எலும்புகள் நகரத் தொடங்கும், மேலும் எலும்பு முறிவுகளின் ஆபத்து இன்னும் அதிகரிக்கும்.
மேலும், சீரற்ற அழுத்தம் காரணமாக, கால்களின் தோலில் சோளம், புண்கள் மற்றும் விரிசல் தோன்றும். கால் அல்லது முழு காலையும் துண்டிக்க வேண்டிய அவசியத்தைத் தவிர்க்க, நீரிழிவு நோய்க்கான கால் பராமரிப்பு விதிகளை நீங்கள் படித்து அவற்றை கவனமாக பின்பற்ற வேண்டும்.
உங்கள் இரத்த சர்க்கரையை குறைத்து சாதாரணமாக வைத்திருக்க டைப் 1 நீரிழிவு சிகிச்சை திட்டம் அல்லது டைப் 2 நீரிழிவு சிகிச்சை திட்டத்தை பின்பற்றுவதே மிக முக்கியமான செயல்பாடு. இதன் விளைவாக, ஏற்கனவே உருவாகியுள்ள சிக்கல்களின் தீவிரத்தை பொறுத்து, கால்களில் நரம்பு கடத்தல் மற்றும் உணர்திறன் சில வாரங்கள், மாதங்கள் அல்லது ஆண்டுகளுக்குள் முழுமையாக மீட்கப்படும். இதற்குப் பிறகு, நீரிழிவு கால் நோய்க்குறி இனி அச்சுறுத்தப்படாது.
நீரிழிவு சிக்கல்களுக்கு சிகிச்சையளிப்பது குறித்த கருத்துகளில் நீங்கள் கேள்விகளைக் கேட்கலாம், தள நிர்வாகம் விரைவாக பதிலளிக்கும்.
வாஸ்குலர் ஆரோக்கியத்திற்கு இயற்கையின் சக்தி
இந்த நோக்கத்திற்காக மருத்துவர் பரிந்துரைத்த மருந்துகளுக்கு கூடுதலாக பக்கவாதம் நாட்டுப்புற வைத்தியம் தடுப்பு மட்டுமே மேற்கொள்ள முடியும்.
பாரம்பரிய மருத்துவத்தால் ஒரு பக்கவாதத்தின் வளர்ச்சியைத் தடுக்க முடியும், முக்கியமாக வாஸ்குலர் சுவரை வலுப்படுத்துவதன் மூலமும், அதிகப்படியான கொழுப்பின் உடலை சுத்தப்படுத்துவதன் மூலமும்.
கப்பல்களுக்கு வலிமை அளிக்க மற்றும் நெகிழ்ச்சியை மீட்டெடுக்க, ஜப்பானிய சோஃபோரா உதவும். அவளது உலர்ந்த மொட்டுகளை எடுத்து 5 தேக்கரண்டி திரவத்திற்கு 1 தேக்கரண்டி மூலப்பொருட்களின் வீதத்தில் 70% மருத்துவ ஆல்கஹால் ஊற்றவும். 2-3 நாட்கள் வலியுறுத்துங்கள், வெளிச்சத்தில் சேமிக்க அனுமதிக்காதீர்கள். ஒவ்வொரு உணவிற்கும் பிறகு 20 சொட்டுகளை எடுத்துக் கொள்ளுங்கள் (ஒரு நாளைக்கு 3-4 முறை).
இந்த செய்முறையானது கொழுப்பைக் குறைக்கவும், இரத்த நாளங்களை சுத்தப்படுத்தவும் உதவும். 1 எலுமிச்சை, 1 ஆரஞ்சு ஆகியவற்றை ஒரு தூரிகை மூலம் நன்கு கழுவி, தலாம் சேர்த்து ஒரு இறைச்சி சாணைக்குள் உருட்டவும். வடிகட்ட அதிக சாறு. நிறை தடிமனாக இருக்க வேண்டும். இதன் விளைவாக வரும் குழம்புக்குள், 1 தேக்கரண்டி இயற்கை தடிமனான தேன் சேர்த்து கலக்கவும். 1 தேக்கரண்டி எடுத்துக்கொள்வதன் மூலம் விளைவை அடைய முடியும். ஒவ்வொரு உணவிற்கும் பிறகு ஒட்டவும்.
பாத்திரங்களை வலுப்படுத்தி, அவற்றில் கொலஸ்ட்ரால் குறைவதைத் தடுக்க புல் கொல்சா வல்காரிஸுக்கு உதவும். உலர்ந்த மூலப்பொருட்கள் ஒரு கண்ணாடி கிண்ணத்தில் 1 மணி நேரம் கொதிக்கும் நீரை வலியுறுத்துகின்றன. உட்செலுத்தலுக்கு, புல்லின் 1 பகுதியும், தண்ணீரின் 20 பகுதிகளும் எடுக்கப்படுகின்றன. அரை கண்ணாடி ஒரு நாளைக்கு 4 முறை குடிக்கவும்.
இயக்கத்தின் ஆரோக்கியத்தையும் மகிழ்ச்சியையும் மிக வயதானவரைப் பாதுகாக்க, பக்கவாதத்தைத் தடுப்பது மற்றும் சிகிச்சையளிப்பது மருத்துவர் மற்றும் நோயாளி கூட்டாக மேற்கொள்ளப்படும்போது மட்டுமே பயனுள்ளதாக இருக்கும் என்பதை நினைவில் கொள்வது அவசியம்.
நீரிழிவு நோய் சரியாகக் கட்டுப்படுத்தப்படாவிட்டால், நோயாளிக்கு பல மாதங்களாக சர்க்கரை அளவு அதிகமாக இருப்பதால், இது இரத்த நாளங்களின் சுவர்களை உள்ளே இருந்து சேதப்படுத்துகிறது. அவை பெருந்தமனி தடிப்புத் தகடுகளால் மூடப்பட்டிருக்கும், அவற்றின் விட்டம் சுருங்குகிறது, பாத்திரங்கள் வழியாக இரத்த ஓட்டம் தொந்தரவு செய்யப்படுகிறது.
டைப் 2 நீரிழிவு நோயாளிகளுக்கு, பொதுவாக இரத்தத்தில் குளுக்கோஸ் அதிகமாக இருப்பது மட்டுமல்லாமல், அதிக எடை மற்றும் உடற்பயிற்சியின்மை ஆகியவை உள்ளன. ஆரோக்கியமற்ற வாழ்க்கை முறை காரணமாக, அவர்களுக்கு இரத்தக் கொழுப்பு மற்றும் உயர் இரத்த அழுத்தம் போன்ற பிரச்சினைகள் உள்ளன.
இவை கப்பல்களை சேதப்படுத்தும் கூடுதல் ஆபத்து காரணிகள். இருப்பினும், வகை 1 அல்லது 2 நீரிழிவு காரணமாக உயர்ந்த இரத்த சர்க்கரை பெருந்தமனி தடிப்புத் தோல் அழற்சியின் வளர்ச்சியில் முக்கிய பங்கு வகிக்கிறது. உயர் இரத்த அழுத்தம் மற்றும் மோசமான கொழுப்பு சோதனைகளை விட இது பல மடங்கு ஆபத்தானது.
பெருந்தமனி தடிப்பு ஏன் மிகவும் ஆபத்தானது மற்றும் அதன் வளர்ச்சியைத் தடுக்க கவனம் செலுத்த வேண்டியது ஏன்? ஏனெனில் மாரடைப்பு, பக்கவாதம் மற்றும் நீரிழிவு நோயின் கால் பிரச்சினைகள் துல்லியமாக எழுகின்றன, ஏனெனில் பாத்திரங்கள் பெருந்தமனி தடிப்புத் தகடுகளால் அடைக்கப்பட்டுள்ளன, மேலும் அவை வழியாக இரத்த ஓட்டம் தொந்தரவு செய்யப்படுகிறது.

வகை 1 மற்றும் வகை 2 நீரிழிவு நோய்களில், நிலையான இரத்த சர்க்கரையை பராமரித்த பிறகு பெருந்தமனி தடிப்பு கட்டுப்பாடு இரண்டாவது மிக முக்கியமான நடவடிக்கையாகும். போதுமான இரத்த சப்ளை காரணமாக இதய தசையின் ஒரு பகுதி இறக்கும் போது மாரடைப்பு ஏற்படுகிறது.
பெரும்பாலான சந்தர்ப்பங்களில், மாரடைப்பு ஏற்படுவதற்கு முன்பு, நபரின் இதயம் ஆரோக்கியமாக இருந்தது. பிரச்சினை இதயத்தில் இல்லை, ஆனால் அதை இரத்தத்தால் உணவளிக்கும் பாத்திரங்களில் உள்ளது. அதேபோல், இரத்த விநியோகத்தில் இடையூறு ஏற்படுவதால், மூளை செல்கள் இறக்கக்கூடும், இது ஒரு பக்கவாதம் என்று அழைக்கப்படுகிறது.
1990 களில் இருந்து, உயர் இரத்த சர்க்கரை மற்றும் உடல் பருமன் நோயெதிர்ப்பு மண்டலத்தை எரிச்சலூட்டுகிறது என்று கண்டறியப்பட்டுள்ளது. இதன் காரணமாக, இரத்த நாளங்களின் சுவர்களில் உட்புறத்தில் இருந்து உடலில் ஏராளமான அழற்சி ஏற்படுகிறது.
பாதிக்கப்பட்ட பகுதிகளில் இரத்தக் கொழுப்பு ஒட்டுகிறது. இது தமனிகளின் சுவர்களில் பெருந்தமனி தடிப்புத் தகடுகளை உருவாக்குகிறது, அவை காலப்போக்கில் வளரும். “நீரிழிவு நோயில் பெருந்தமனி தடிப்புத் தோல் அழற்சி எவ்வாறு உருவாகிறது” என்பதைப் பற்றி மேலும் வாசிக்க.
இப்போது நீங்கள் இருதய ஆபத்து காரணிகளுக்கு இரத்த பரிசோதனைகளை எடுக்கலாம் மற்றும் கொலஸ்ட்ரால் சோதனைகள் செய்யக்கூடியதை விட மாரடைப்பு மற்றும் பக்கவாதம் ஏற்படும் அபாயத்தை மிகவும் துல்லியமாக மதிப்பிடலாம். வீக்கத்தை அடக்குவதற்கான முறைகளும் உள்ளன, இதனால் பெருந்தமனி தடிப்புத் தோல் அழற்சியைத் தடுக்கிறது மற்றும் இருதய பேரழிவு அபாயத்தைக் குறைக்கிறது. மேலும் படிக்க “நீரிழிவு நோயில் மாரடைப்பு, பக்கவாதம் மற்றும் இதய செயலிழப்பு தடுப்பு.”
பல மக்களில், இரத்த சர்க்கரை சீராக உயர்த்தப்படுவதில்லை, ஆனால் ஒவ்வொரு உணவிற்கும் சில மணிநேரங்களுக்குப் பிறகு மட்டுமே உயரும். டாக்டர்கள் பெரும்பாலும் இந்த சூழ்நிலையை ப்ரீடியாபயாட்டீஸ் என்று அழைக்கிறார்கள். சாப்பிட்ட பிறகு சர்க்கரை அதிகரிப்பது இரத்த நாளங்களுக்கு குறிப்பிடத்தக்க சேதத்தை ஏற்படுத்துகிறது.
தமனிகளின் சுவர்கள் ஒட்டும் மற்றும் வீக்கமடைந்து, பெருந்தமனி தடிப்புத் தகடுகள் அவற்றில் வளரும். இரத்த ஓட்டத்தை எளிதாக்குவதற்காக அவற்றின் விட்டம் தளர்த்தவும் விரிவுபடுத்தவும் இரத்த நாளங்களின் திறன் மோசமடைகிறது. பிரீடியாபயாட்டிஸ் என்றால் மாரடைப்பு மற்றும் பக்கவாதம் ஏற்படும் அபாயம் அதிகம்.
அவரை திறம்பட குணப்படுத்தவும், “முழு அளவிலான” நீரிழிவு நோயாளியாக மாறவும், எங்கள் வகை 2 நீரிழிவு சிகிச்சை திட்டத்தின் முதல் இரண்டு நிலைகளை நீங்கள் பூர்த்தி செய்ய வேண்டும். இதன் பொருள் - குறைந்த கார்போஹைட்ரேட் உணவைப் பின்பற்றி, மகிழ்ச்சியுடன் உடற்பயிற்சி செய்யுங்கள்.
நீரிழிவு மற்றும் நினைவாற்றல் குறைபாடு
நீரிழிவு நினைவகம் மற்றும் பிற மூளை செயல்பாடுகளை பாதிக்கிறது. இந்த பிரச்சினை பெரியவர்களிடமும், வகை 1 மற்றும் வகை 2 நீரிழிவு நோயாளிகளிடமும் ஏற்படுகிறது. நீரிழிவு நோயின் நினைவாற்றல் இழப்புக்கு முக்கிய காரணம் இரத்த சர்க்கரை கட்டுப்பாடு மோசமாக உள்ளது.
மேலும், சாதாரண மூளையின் செயல்பாடு அதிகரித்த சர்க்கரையால் மட்டுமல்ல, அடிக்கடி இரத்தச் சர்க்கரைக் குறைவு நோய்களாலும் தொந்தரவு செய்யப்படுகிறது. உங்கள் நீரிழிவு நோயை நல்ல நம்பிக்கையுடன் நடத்துவதற்கு நீங்கள் மிகவும் சோம்பேறியாக இருந்தால், பழையதை நினைவில் வைத்துக் கொள்வதும் புதிய தகவல்களை நினைவில் கொள்வதும் கடினமாக இருக்கும்போது ஆச்சரியப்பட வேண்டாம்.
நல்ல செய்தி என்னவென்றால், நீங்கள் டைப் 1 நீரிழிவு சிகிச்சை திட்டம் அல்லது டைப் 2 நீரிழிவு சிகிச்சை திட்டத்தை கவனமாக பின்பற்றினால், குறுகிய கால மற்றும் நீண்ட கால நினைவாற்றல் பொதுவாக மேம்படும். இந்த விளைவு வயதானவர்களால் கூட உணரப்படுகிறது.
மேலும் விவரங்களுக்கு, “வகை 1 மற்றும் வகை 2 நீரிழிவு நோய்க்கான சிகிச்சையின் குறிக்கோள்கள். உங்கள் இரத்த சர்க்கரை இயல்பு நிலைக்கு வரும்போது என்ன எதிர்பார்க்க வேண்டும். ” உங்கள் நினைவகம் மோசமடைந்துவிட்டதாக நீங்கள் உணர்ந்தால், முதலில் 3-7 நாட்களுக்கு மொத்த இரத்த சர்க்கரை கட்டுப்பாட்டை செய்யுங்கள்.
நீங்கள் எங்கு தவறு செய்தீர்கள், ஏன் உங்கள் நீரிழிவு கையை விட்டு வெளியேறியது என்பதைக் கண்டறிய இது உதவும். அதே நேரத்தில், நீரிழிவு நோயாளிகள் எல்லா மக்களையும் போலவே வயதானவர்களாகவும் உள்ளனர். மேலும் வயதைக் காட்டிலும், நீரிழிவு இல்லாதவர்களிடமிருந்தும் நினைவகம் பலவீனமடைகிறது.
மருந்துகளால் தீர்வு ஏற்படலாம், அதன் பக்க விளைவு சோம்பல், மயக்கம். இதுபோன்ற பல மருந்துகள் உள்ளன, எடுத்துக்காட்டாக, வலி நிவாரணி மருந்துகள், நீரிழிவு நரம்பியல் நோய்க்கு பரிந்துரைக்கப்படுகின்றன. முடிந்தால், ஆரோக்கியமான வாழ்க்கை முறையை வழிநடத்துங்கள், குறைவான “ரசாயன” மாத்திரைகளை எடுக்க முயற்சிக்கவும்.
பல ஆண்டுகளாக இயல்பான நினைவகத்தை பராமரிக்க, பெருந்தமனி தடிப்புத் தோல் அழற்சியின் வளர்ச்சியைத் தடுப்பதில் கவனம் செலுத்துங்கள், “மாரடைப்பு, பக்கவாதம் மற்றும் நீரிழிவு நோயில் இதய செயலிழப்பு தடுப்பு” என்ற கட்டுரையில் விவரிக்கப்பட்டுள்ளது.பெருந்தமனி தடிப்பு திடீரென மூளை பக்கவாதத்தை ஏற்படுத்தும், அதற்கு முன் படிப்படியாக நினைவகத்தை பலவீனப்படுத்துகிறது.
நீரிழிவு நோய்க்கான மாரடைப்பு அம்சங்கள்
நீரிழிவு நோயாளிகளுக்கு கரோனரி இதய நோய் மிகவும் கடுமையானது. அவை விரிவானவை, இதயத்தின் சுருக்க செயல்பாட்டின் பற்றாக்குறையின் வளர்ச்சியால் பெரும்பாலும் சிக்கலானவை, இதய செயல்பாடு, அரித்மியாவை முழுமையாக நிறுத்தும் வரை. மயோர்கார்டியத்தில் அதிகரித்த இரத்த அழுத்தம் மற்றும் டிஸ்ட்ரோபிக் செயல்முறைகளின் பின்னணியில், இதயத்தின் சிதைவுடன் ஒரு அனீரிசிம் ஏற்படுகிறது.
கடுமையான வடிவம்
நீரிழிவு நோயாளிகளுக்கு, கடுமையான கரோனரி பற்றாக்குறையின் இந்த வடிவங்கள் சிறப்பியல்பு:
- வழக்கமான வலி (மார்பு வலியின் நீடித்த அத்தியாயம்),
- அடிவயிற்று (கடுமையான அடிவயிற்றின் அறிகுறிகள்),
- வலியற்ற (மறைந்த வடிவம்),
- அரித்மிக் (ஏட்ரியல் ஃபைப்ரிலேஷன் தாக்குதல்கள், டாக்ரிக்கார்டியா),
- பெருமூளை (நனவு இழப்பு, பரேசிஸ் அல்லது பக்கவாதம்).
கடுமையான காலம் 7 முதல் 10 நாட்கள் வரை நீடிக்கும். உடல் வெப்பநிலையில் அதிகரிப்பு, இரத்த அழுத்தத்தில் ஒரு துளி உள்ளது. கடுமையான சுற்றோட்ட தோல்வி நுரையீரல் வீக்கம், இருதய அதிர்ச்சி மற்றும் சிறுநீரக வடிகட்டுதலை நிறுத்துவதற்கு வழிவகுக்கிறது, இது நோயாளிக்கு ஆபத்தானது.
நாள்பட்ட இதய செயலிழப்பு
இது மாரடைப்பு நோயின் தாமதமான சிக்கல்களைக் குறிக்கிறது, நீரிழிவு நோயாளிகளுக்கு அதன் வளர்ச்சி பின்வரும் அறிகுறிகளுக்கு வழிவகுக்கிறது:
- சுவாசிப்பதில் சிரமம், இருமல், சில நேரங்களில் ஹீமோப்டிசிஸ்,
- , துன்பங்களைத்
- அடிக்கடி மற்றும் ஒழுங்கற்ற இதய துடிப்பு
- சரியான ஹைபோகாண்ட்ரியத்தில் வலி மற்றும் கனத்தன்மை,
- கீழ் முனைகளின் வீக்கம்,
- திடீர் சோர்வு.
இது அறிகுறியாக இருக்க முடியுமா
எரியும் அல்லது அடக்குமுறை இயற்கையின் ஒரு பொதுவான ஸ்டெர்னம் வலி மாரடைப்பின் முக்கிய அறிகுறியாகும். இது வியர்வை, மரண பயம், மூச்சுத் திணறல், காலர் மண்டலத்தின் தோலின் பளபளப்பு அல்லது சிவத்தல் ஆகியவற்றுடன் சேர்ந்துள்ளது. இந்த அறிகுறிகள் அனைத்தும் நீரிழிவு நோயுடன் இருக்காது.
நீரிழிவு நோயாளிகள் மயோர்கார்டியத்திற்குள் சிறிய நுண்குழாய்கள் மற்றும் நரம்பு இழைகளால் பாதிக்கப்படுவதால் இது முறையான மைக்ரோஅங்கியோபதி மற்றும் நரம்பியல் நோயால் ஏற்படுகிறது.
இரத்தத்தில் குளுக்கோஸின் அதிகரித்த செறிவுகளின் நீடித்த நச்சு விளைவுகளுடன் இந்த நிலை ஏற்படுகிறது. இதய தசையின் டிஸ்ட்ரோபி வலி தூண்டுதலின் உணர்வைக் குறைக்கிறது.
தொந்தரவு செய்யப்பட்ட மைக்ரோசர்குலேஷன் இரத்த விநியோகத்தின் சுற்றோட்ட அமைப்பின் வளர்ச்சியை சிக்கலாக்குகிறது, இது மீண்டும் மீண்டும், கடுமையான மாரடைப்பு, அனீரிசிம்ஸ், இதய தசையின் சிதைவுகளுக்கு வழிவகுக்கிறது.
ஆரம்பகாலத்தில் நோயியலைக் கண்டறிவதை சிக்கலான வலியற்ற பாடநெறி சிக்கலாக்குகிறது, இது மரண அபாயத்தை அதிகரிக்கும்.
நோயறிதலை உறுதிப்படுத்த நிலைமையைக் கண்டறிதல்
நோயறிதலுக்கு, மிகவும் தகவல் அளிக்கும் முறை ஈ.சி.ஜி ஆய்வு ஆகும். வழக்கமான மாற்றங்கள் பின்வருமாறு:
- எஸ்.டி இடைவெளி விளிம்புக்கு மேலே உள்ளது, ஒரு குவிமாடத்தின் வடிவத்தைக் கொண்டுள்ளது, டி அலைக்குள் செல்கிறது, இது எதிர்மறையாகிறது,
- முதலில் ஆர் (6 மணி நேரம் வரை), பின்னர் குறைக்கிறது,
- கே அலை குறைந்த வீச்சு.
இரத்த பரிசோதனைகளில், கிரியேட்டின் கைனேஸ் அதிகரிக்கிறது, அமினோட்ரான்ஸ்ஃபெரேஸ்கள் இயல்பை விட அதிகமாக உள்ளன, மற்றும் AST ALT ஐ விட அதிகமாக உள்ளது.
நீரிழிவு நோயாளிகளுக்கு மாரடைப்பு சிகிச்சை
நீரிழிவு நோய்த்தடுப்பு சிகிச்சையின் ஒரு அம்சம் இரத்த குளுக்கோஸ் அளவீடுகளை உறுதிப்படுத்துவதாகும், ஏனெனில் இது இல்லாமல் எந்த இருதய சிகிச்சையும் பயனற்றதாக இருக்கும்.
இந்த வழக்கில், கிளைசீமியாவில் கூர்மையான வீழ்ச்சியை அனுமதிக்க முடியாது, உகந்த இடைவெளி 7.8 - 10 மிமீல் / எல் ஆகும். அனைத்து நோயாளிகளும், நோய் வகை மற்றும் மாரடைப்புக்கு முன் பரிந்துரைக்கப்பட்ட சிகிச்சையைப் பொருட்படுத்தாமல், தீவிரப்படுத்தப்பட்ட இன்சுலின் சிகிச்சை முறைக்கு மாற்றப்படுகிறார்கள்.
இந்த மருந்துகளின் குழுக்கள் மாரடைப்பு சிகிச்சையில் பயன்படுத்தப்படுகின்றன:
- ஆன்டிகோகுலண்ட்ஸ், த்ரோம்போலிடிக்ஸ்,
- பீட்டா-தடுப்பான்கள், நைட்ரேட்டுகள் மற்றும் கால்சியம் எதிரிகள்,
- ஆண்டிஆர்தித்மிக் மருந்துகள்
- கொலஸ்ட்ரால் குறைக்க மருந்துகள்.
நீரிழிவு நோயுடன் மாரடைப்பு ஏற்பட்ட பிறகு உணவு
கடுமையான கட்டத்தில் (7-10 நாட்கள்), பிசைந்த உணவின் ஒரு பகுதியளவு வரவேற்பு காட்டப்பட்டுள்ளது: காய்கறி சூப், பிசைந்த உருளைக்கிழங்கு (உருளைக்கிழங்கு தவிர), ஓட்மீல் அல்லது வேகவைத்த பக்வீட் கஞ்சி, வேகவைத்த இறைச்சி, மீன், பாலாடைக்கட்டி, வேகவைத்த புரத ஆம்லெட், குறைந்த கொழுப்புள்ள கேஃபிர் அல்லது தயிர்.தவிர, உணவு வகைகளின் பட்டியல் படிப்படியாக விரிவாக்கப்படலாம்:
- சர்க்கரை, வெள்ளை மாவு மற்றும் அவற்றைக் கொண்ட அனைத்து தயாரிப்புகளும்,
- ரவை மற்றும் அரிசி தோப்புகள்,
- புகைபிடித்த பொருட்கள், இறைச்சிகள், பதிவு செய்யப்பட்ட உணவு,
- கொழுப்பு, வறுத்த உணவுகள்,
- சீஸ், காபி, சாக்லேட்,
- கொழுப்பு பாலாடைக்கட்டி, புளிப்பு கிரீம், கிரீம், வெண்ணெய்.
சமைக்கும் போது உணவுகளை உப்பு செய்வது சாத்தியமில்லை, மேலும் 3 முதல் 5 கிராம் (மாரடைப்பு ஏற்பட்ட 10 நாட்களுக்குப் பிறகு) நோயாளியின் கைகளுக்கு வழங்கப்படுகிறது. திரவங்களை ஒரு நாளைக்கு 1 லிட்டருக்கு மேல் உட்கொள்ளக்கூடாது.
நீரிழிவு நோயில் மாரடைப்பு தடுப்பு
கடுமையான கரோனரி சுற்றோட்டக் கோளாறுகளின் வளர்ச்சியைத் தடுக்க, இது பரிந்துரைக்கப்படுகிறது:
- இரத்த சர்க்கரை மற்றும் கொழுப்பை கவனமாக கண்காணித்தல், மீறல்களை சரியான நேரத்தில் திருத்துதல்.
- இரத்த அழுத்தத்தின் தினசரி அளவீட்டு, 140/85 மிமீ எச்ஜிக்கு மேல் ஒரு நிலை அனுமதிக்கப்படக்கூடாது. கலை.
- புகைபிடித்தல், ஆல்கஹால் மற்றும் காஃபினேட் பானங்கள், எனர்ஜி பானங்கள் ஆகியவற்றை விட்டு விடுங்கள்.
- விலங்குகளின் கொழுப்பு மற்றும் சர்க்கரையைத் தவிர்த்து, உணவுடன் இணங்குதல்.
- உடல் செயல்பாடு.
- ஆதரவு மருந்து சிகிச்சை.
இதனால், வகை 1 மற்றும் வகை 2 நீரிழிவு நோயாளிகளுக்கு மாரடைப்பு ஏற்படுவது அறிகுறியற்றதாக இருக்கலாம், இது நோயறிதலை சிக்கலாக்குகிறது மற்றும் சிக்கல்களுக்கு வழிவகுக்கிறது. சிகிச்சைக்காக, நீங்கள் இரத்த சர்க்கரையை இயல்பாக்க வேண்டும் மற்றும் மறுவாழ்வு சிகிச்சையின் முழு போக்கையும் நடத்த வேண்டும். ஒரு நோய்த்தடுப்பு நோயாக, வாழ்க்கை முறை மற்றும் உணவு பாணியை மாற்றியமைக்க பரிந்துரைக்கப்படுகிறது.
அதே நேரத்தில், நீரிழிவு நோய் மற்றும் ஆஞ்சினா பெக்டோரிஸ் ஆரோக்கியத்திற்கு கடுமையான அச்சுறுத்தலை ஏற்படுத்துகின்றன. டைப் 2 நீரிழிவு நோயுடன் ஆஞ்சினா பெக்டோரிஸுக்கு சிகிச்சையளிப்பது எப்படி? என்ன இதய தாள இடையூறுகள் ஏற்படலாம்?
நீரிழிவு நோய்களில் பெருந்தமனி தடிப்புத் தோல் அழற்சியின் வளர்ச்சியைத் தவிர்க்க யாரும் முடியவில்லை. இந்த இரண்டு நோய்க்குறியீடுகளும் நெருங்கிய உறவைக் கொண்டுள்ளன, ஏனெனில் அதிகரித்த சர்க்கரை இரத்த நாளங்களின் சுவர்களை எதிர்மறையாக பாதிக்கிறது, இது நோயாளிகளின் கீழ் முனைகளின் பெருந்தமனி தடிப்புத் தோல் அழற்சியின் வளர்ச்சியைத் தூண்டுகிறது. சிகிச்சை ஒரு உணவுடன் நடைபெறுகிறது.
சிறிய குவிய மாரடைப்புக்கான காரணங்கள் மற்ற எல்லா உயிரினங்களுக்கும் ஒத்தவை. அதைக் கண்டறிவது கடினம்; கடுமையான ஈ.சி.ஜி ஒரு வித்தியாசமான படத்தைக் கொண்டுள்ளது. சாதாரண மாரடைப்பைக் காட்டிலும் சரியான நேரத்தில் சிகிச்சை மற்றும் மறுவாழ்வின் விளைவுகள் மிகவும் எளிதானவை.
ஆரோக்கியமானவர்களுக்கு அவ்வளவு பயங்கரமானதல்ல, நீரிழிவு நோயுள்ள அரித்மியா நோயாளிகளுக்கு கடுமையான அச்சுறுத்தலாக இருக்கும். இது டைப் 2 நீரிழிவு நோய்க்கு குறிப்பாக ஆபத்தானது, ஏனெனில் இது பக்கவாதம் மற்றும் மாரடைப்புக்கு தூண்டுதலாக மாறும்.
நோயறிதலைக் கண்டறிவது மிகவும் கடினம், ஏனென்றால் பெரும்பாலும் சப்-கார்டிகல் மாரடைப்பு நோயின் அசாதாரண போக்கைக் கொண்டுள்ளது. இது பொதுவாக ஈ.சி.ஜி மற்றும் ஆய்வக பரிசோதனை முறைகளைப் பயன்படுத்தி கண்டறியப்படுகிறது. கடுமையான மாரடைப்பு நோயாளிக்கு மரணத்தை அச்சுறுத்துகிறது.
தமனி உயர் இரத்த அழுத்தம் மற்றும் நீரிழிவு நோய் பல உறுப்புகளின் பாத்திரங்களுக்கு அழிவுகரமானவை. நீங்கள் மருத்துவரின் பரிந்துரைகளைப் பின்பற்றினால், பின்விளைவுகளைத் தவிர்க்கலாம்.
கடுமையான, நாள்பட்ட, இரண்டாம் நிலை வடிவங்களிலும், பெண்கள் மற்றும் ஆண்களில் அவற்றின் வளர்ச்சிக்கு முன்பும் இதய செயலிழப்பைத் தடுப்பது அவசியம். முதலில் நீங்கள் இருதய நோயை குணப்படுத்த வேண்டும், பின்னர் உங்கள் வாழ்க்கை முறையை மாற்ற வேண்டும்.
குறிப்பிட்ட காரணத்தினால் பின்புற அடித்தள நோய்த்தொற்றைக் கண்டறிவது எளிதானது அல்ல. ஒரு ஈ.சி.ஜி மட்டும் போதுமானதாக இருக்காது, இருப்பினும் சரியான விளக்கத்துடன் அறிகுறிகள் உச்சரிக்கப்படுகின்றன. மாரடைப்புக்கு சிகிச்சையளிப்பது எப்படி?
வலியற்ற மாரடைப்பு இஸ்கெமியா உள்ளது, அதிர்ஷ்டவசமாக, அடிக்கடி இல்லை. அறிகுறிகள் லேசானவை, ஆஞ்சினா பெக்டோரிஸ் கூட இல்லாமல் இருக்கலாம். நோயறிதலின் முடிவுகளின்படி இதய சேதத்திற்கான அளவுகோல்கள் மருத்துவரால் தீர்மானிக்கப்படும். சிகிச்சையில் மருந்து மற்றும் சில நேரங்களில் அறுவை சிகிச்சை ஆகியவை அடங்கும்.
நீரிழிவு நோய் மற்றும் இதய செயலிழப்பு ஆகியவற்றின் நோய்க்கிரும உறவுகள்
நீரிழிவு மற்றும் இதய செயலிழப்பு ஆகியவற்றின் கவனிக்கப்பட்ட தொடர்பு பல வெளிப்படையான வழிமுறைகளால் விளக்கப்படலாம். நீரிழிவு நோயாளிகளில், இதய செயலிழப்புக்கான மிக முக்கியமான ஆபத்து காரணிகளின் பாதிப்பு அதிகமாக உள்ளது - தமனி உயர் இரத்த அழுத்தம் (AH) மற்றும் IHD. எனவே, ரஷ்ய கூட்டமைப்பின் நீரிழிவு நோயின் கோஸ்ரெஜிஸ்டரின் கூற்றுப்படி, டைப் 2 நீரிழிவு நோயாளிகளிடையே, உயர் இரத்த அழுத்தம் 37.6% வழக்குகளிலும், நீரிழிவு மேக்ரோஅங்கியோபதி - 8.3% ஆகவும் பதிவாகியுள்ளது. வெளிப்படையான இருதய நோயியல் இல்லாத நிலையில் நீரிழிவு நோயாளிகளுக்கு மயோர்கார்டியத்தில் கட்டமைப்பு மற்றும் செயல்பாட்டு மாற்றங்கள் நீரிழிவு நோயுடன் தொடர்புடைய சிக்கலான கோளாறுகளின் நேரடி விளைவாக இருக்கலாம்.

இதுபோன்ற சந்தர்ப்பங்களில், இதய செயலிழப்பு மற்றும் இதய இதய நோய், இதய குறைபாடுகள், உயர் இரத்த அழுத்தம், பிறவி, ஊடுருவக்கூடிய இதய நோய்கள் இல்லாததால், நீரிழிவு கார்டியோமயோபதி (டி.சி.எம்.பி) இருப்பதைப் பற்றி பேசுவது முறையானது. 40 ஆண்டுகளுக்கு முன்னர், இந்த சொல் முதன்முதலில் நீரிழிவு நோயாளிகளில் காணப்பட்ட மருத்துவப் படத்தின் விளக்கமாக முன்மொழியப்பட்டது, இது குறைந்த வெளியேற்ற பகுதியுடன் (சி.எச்-என்.எஃப்.வி) நீடித்த கார்டியோமயோபதி (சி.எம்.பி) உடன் ஒத்திருக்கிறது. இருப்பினும், நவீன அவதானிப்புகளின்படி, டி.சி.எம்.பி நோயால் பாதிக்கப்பட்ட ஒரு நோயாளியின் மிகவும் பொதுவான பினோடைப் ஒரு நோயாளி (பெரும்பாலும் வகை 2 நீரிழிவு மற்றும் உடல் பருமன் கொண்ட ஒரு வயதான பெண்) கட்டுப்படுத்தப்பட்ட சி.எம்.பி அறிகுறிகளைக் கொண்டுள்ளது: இடது வென்ட்ரிக்கிளின் (எல்வி) ஒரு சிறிய குழி, சாதாரண எல்வி வெளியேற்ற பின்னம், சுவர்கள் தடித்தல் மற்றும் இடது வென்ட்ரிக்கிளின் நிரப்புதலின் அதிகரித்த அழுத்தம், இடது ஏட்ரியத்தின் (எல்பி) அதிகரிப்பு, இது சிஎச்-எஸ்பிவிக்கு ஒத்திருக்கிறது. சில ஆராய்ச்சியாளர்கள் நீரிழிவு நோயில், பொது மக்களைப் போலவே, கட்டுப்படுத்தப்பட்ட சி.எம்.பி / சி.எச்-பி.பி.எஸ் என்பது நீடித்த சி.எம்.பி / சி.எச்-பி.எஃப்.வி 9, 10 உருவாவதற்கு முந்தைய கட்டமாகும், மற்றவர்கள் டி.சி.எம்.பி.யின் இந்த இரண்டு வகைகளின் சுதந்திரத்தை நியாயப்படுத்துகிறார்கள், அவற்றின் மருத்துவ மற்றும் நோயியல் இயற்பியல் வேறுபாடுகள் (தாவல். 1).

நீடித்த டி.சி.எம்.பியின் நோய்க்கிரும வளர்ச்சியில் ஆட்டோ இம்யூன் பொறிமுறைகள் அதிக பங்கு வகிக்கின்றன என்று கருதப்படுகிறது, மேலும் டி.சி.எம்.பியின் இந்த மாறுபாடு வகை 1 நீரிழிவு நோயின் சிறப்பியல்பு ஆகும், இது வகை 2 நீரிழிவு நோய்க்கு பொதுவான சி.எம்.பி.
பிரச்சினையின் மறுபக்கம் இதய செயலிழப்பு நோயாளிகளுக்கு நீரிழிவு நோய் அதிகரிக்கும் அபாயமாகும், இது இன்று நிறுவப்பட்ட பல நிகழ்வுகளால் விளக்கப்படுகிறது: இன்சுலின் எதிர்ப்பின் உருவாக்கம், இதன் தோற்றத்தில் இதய செயலிழப்பு அனுதாப நரம்பு மண்டலத்தின் உயர் செயல்பாட்டில் ஒரு பங்கைக் கொண்டுள்ளது, அதன்படி, கொழுப்பு திசுக்களில் லிபோலிசிஸின் அதிகரிப்புக்கு வழிவகுக்கிறது. எஃப்.எஃப்.ஏ அளவுகள், கல்லீரலில் குளுக்கோனோஜெனீசிஸ் மற்றும் கிளைகோஜெனோலிசிஸ் பாதிப்பு, எலும்பு தசையால் குளுக்கோஸ் அதிகரிப்பது குறைந்தது, இன்சுலின் உற்பத்தி குறைந்தது, அத்துடன் குறைந்த உடல் செயல்பாடு, isfunktsiey எண்டோதிலியத்துடன் செல்வாக்கு சைட்டோகீன்கள் (லெப்டின், கட்டி நசிவு காரணி α), தசைப் நிறை இழப்பு.
நீரிழிவு மற்றும் இதய செயலிழப்புக்கு இடையிலான நோய்க்கிரும தொடர்புகளின் சிக்கலான போதிலும், நீரிழிவு நோய்க்கு வெற்றிகரமாக சிகிச்சையளிப்பது மற்றும் அதன் சிக்கல்கள் இதய செயலிழப்பு அபாயத்தை கணிசமாகக் குறைக்கும் (வகுப்பு IIA, சான்றுகளின் நிலை A). இருப்பினும், இதய செயலிழப்பு ஏற்படுவதைத் தடுப்பதிலும், பாதகமான விளைவுகளின் வளர்ச்சியைத் தடுப்பதிலும், இறுக்கமான கிளைசெமிக் கட்டுப்பாட்டின் நன்மைகளுக்கு எந்த ஆதாரமும் இல்லை. இரத்தச் சர்க்கரைக் குறைவு மருந்துகளின் இருதய பாதுகாப்பின் அம்சங்கள் அனைத்தும் மிக முக்கியமானவை. நீரிழிவு நோய்க்கும் இதய செயலிழப்புக்கும் இடையிலான நெருங்கிய நோய்க்கிரும உறவைப் பொறுத்தவரை, தொற்றுநோயியல் தரவுகளால் உறுதிப்படுத்தப்பட்டுள்ளது, இதய செயலிழப்பு, பாதகமான இருதய விளைவுகளின் சிறப்பு நிகழ்வாக, நீரிழிவு சிகிச்சையின் பாதுகாப்பை மதிப்பிடுவதில் புறக்கணிக்கப்படக்கூடாது.
இரத்தச் சர்க்கரைக் குறைவு மருந்துகள் மற்றும் இதய செயலிழப்பு
மெட்ஃபோர்மினின்
உலகளவில் டைப் 2 நீரிழிவு நோய்க்கு சிகிச்சையளிப்பதற்கான முதல் தேர்வு மருந்து மெட்ஃபோர்மின் மற்றும் உலகளவில் சுமார் 150 மில்லியன் நோயாளிகள் பயன்படுத்தும் வாய்வழி இரத்தச் சர்க்கரைக் குறைவு மருந்து. மருத்துவ பயன்பாட்டுக்கு அரை நூற்றாண்டுக்கும் மேலாக இருந்தபோதிலும், மெட்ஃபோர்மினின் செயல்பாட்டின் வழிமுறை 2000 களின் முற்பகுதியில் மட்டுமே தெளிவாகத் தொடங்கியது, மருந்து மைட்டோகாண்ட்ரியல் சுவாச சங்கிலி I இன் அடி மூலக்கூறுகளின் ஆக்சிஜனேற்றத்தைத் தேர்ந்தெடுப்பதைத் தடுக்கிறது என்று கண்டறியப்பட்டது, இதன் விளைவாக ஏடிபி உற்பத்தி குறைந்து, அதனுடன் தொடர்புடைய ஏடிபி மற்றும் ஏஎம்பி திரட்டப்பட்டது. இது செல் ஆற்றல் வளர்சிதை மாற்றத்தைக் கட்டுப்படுத்தும் ஒரு முக்கிய புரத கைனேஸான AMP- சார்பு கைனேஸை (AMPK) செயல்படுத்த வழிவகுக்கிறது. சமீபத்திய சோதனை ஆய்வுகளின் முடிவுகள், மெட்ஃபோர்மின் பல மாற்று, AMPK- சுயாதீனமான வழிமுறைகளைக் கொண்டிருக்கக்கூடும் என்பதைக் குறிக்கிறது, இது மருந்தின் முக்கிய இரத்தச் சர்க்கரைக் குறைவு விளைவின் தோற்றம் மற்றும் அதன் பிளேயோட்ரோபிக் விளைவுகளின் கேள்விக்கு ஒரு குறிப்பிடத்தக்க சூழ்ச்சியை ஆதரிக்கிறது.டி.சி.எம்.பியின் விலங்கு மாதிரிகள் மற்றும் மாரடைப்பு (மறுபயன்பாட்டுக் காயங்கள் உட்பட) பற்றிய சோதனை ஆய்வுகளில், மெட்ஃபோர்மின் AMPK- இன் மத்தியஸ்தம் மூலம் தன்னியக்கவியல் (டி.சி.எம்.பி இல் அடக்கப்பட்ட ஒரு முக்கியமான ஹோமியோஸ்ட்டிக் பொறிமுறையால்) கார்டியோமியோசைட் செயல்பாட்டை மேம்படுத்துகிறது, மைட்டோகாண்ட்ரியல் அமைப்பை மேம்படுத்துகிறது கால்சியம் எடுப்பதில் டிரிசைன் கைனேஸ் சார்ந்த மாற்றங்கள் மூலம் தளர்வு தொந்தரவு, பிந்தைய இன்பாக்ஷன் மறுவடிவமைப்பைக் குறைக்கிறது, இதய செயலிழப்பின் வளர்ச்சியைக் குறைக்கிறது மற்றும் பொதுவாக இதய அமைப்பு மற்றும் செயல்பாட்டை மேம்படுத்துகிறது.
மெட்ஃபோர்மினின் இருதய எதிர்ப்பு விளைவுகளின் முதல் மருத்துவ சான்றுகள் யுகேபிடிஎஸ் ஆய்வில் இருந்தது, இது இதய செயலிழப்பு உள்ளிட்ட நீரிழிவு நோயுடன் தொடர்புடைய இறுதிப் புள்ளிகளின் ஆபத்தில் 32% குறைப்பைக் காட்டியது. பின்னர் (2005–2010), மெட்ஃபோர்மினின் நேர்மறையான இருதய விளைவுகளை பல படைப்புகள் நிரூபித்தன: சல்போனிலூரியா (எஸ்.எம்) மருந்துகளுடன் ஒப்பிடும்போது மெட்ஃபோர்மின் குழுவில் இதய செயலிழப்பு நிகழ்வுகளின் குறைவு, மருந்தின் அளவு அதிகரிப்பால் இதய செயலிழப்பு அபாயத்தில் அதிகரிப்பு, இதய செயலிழப்புக்கு மீண்டும் மீண்டும் மருத்துவமனையில் சேர்க்கப்படுவதற்கான குறைவு, குறைவு இதய செயலிழப்பு நோயாளிகளுக்கு எல்லா காரணங்களிலிருந்தும் இறப்பு. இருப்பினும், நீண்ட காலமாக, லாக்டிக் அமிலத்தன்மை அதிகரித்ததாகக் கூறப்படுவதால், மெட்ஃபோர்மின் எச்.எஃப் முன்னிலையில் முரணாக இருந்தது. இருப்பினும், சமீபத்திய தகவல்கள், அத்தகைய கட்டுப்பாடுகளின் நியாயமற்ற தன்மையைக் குறிக்கின்றன, அதன்படி, நீரிழிவு மற்றும் இதய செயலிழப்பு நோயாளிகளுக்கு மருந்துகளின் பாதுகாப்பு, சிறுநீரக செயல்பாடு குறைதல் உட்பட. இவ்வாறு, வெளியிடப்பட்ட மெட்டா பகுப்பாய்வில், 9 ஆய்வுகளின் முடிவுகள் (நீரிழிவு மற்றும் இதய செயலிழப்பு கொண்ட 34,504 நோயாளிகள்) மதிப்பீடு செய்யப்பட்டன, இதில் 6,624 நோயாளிகள் (19%) மெட்ஃபோர்மினுடன் சிகிச்சை பெற்றனர். மற்ற சர்க்கரை குறைக்கும் மருந்துகளுடன் ஒப்பிடும்போது, மருந்துகளின் பயன்பாடு அனைத்து காரணங்களிலிருந்தும் இறப்பு விகிதத்தில் 20% குறைப்புடன் தொடர்புடையது என்பது நிரூபிக்கப்பட்டது, குறைக்கப்பட்ட EF (வகை 4 (IDP4) நோயாளிகளுக்கு நன்மை அல்லது தீங்குடன் தொடர்புடையது அல்ல.
சமீபத்தில், சாக்ஸாக்ளிப்டின் - SAVOR-TIMI இன் இருதய பாதுகாப்பு குறித்த வருங்கால மருந்துப்போலி கட்டுப்படுத்தப்பட்ட ஆய்வின் முடிவுகள், இதில் வகை 2 நீரிழிவு நோயாளிகள் (சாக்ஸாக்ளிப்டின் - n = 8280, மருந்துப்போலி - n = 8212), இருதய நிகழ்வின் வரலாற்றைக் கொண்டிருந்த 16,492 நோயாளிகள் அடங்குவர். அல்லது அதை உருவாக்கும் அதிக ஆபத்து. ஆரம்பத்தில், 82% நோயாளிகளுக்கு உயர் இரத்த அழுத்தம் இருந்தது, 12.8% பேருக்கு இதய செயலிழப்பு இருந்தது. ஆய்வின் முடிவுகளின்படி, நியமன முதன்மை ஒருங்கிணைந்த இறுதிப்புள்ளி (MACE: இருதய இறப்பு, nonfatal மாரடைப்பு, nonfatal பக்கவாதம்) மற்றும் இரண்டாம் நிலை இறுதிப்புள்ளி (MACE +) ஆகியவற்றுக்கான சாக்ஸாக்ளிப்டின் குழு மற்றும் மருந்துப்போலி குழுவிற்கு இடையில் வேறுபாடுகள் எதுவும் கண்டறியப்படவில்லை, இதில் நிலையற்ற ஆஞ்சினா / கரோனரி ரிவாஸ்குலரைசேஷன் / எச்.எஃப். அதே நேரத்தில், இதய செயலிழப்புக்கான மருத்துவமனையில் சேர்க்கும் அதிர்வெண்ணின் அதிகரிப்பு 27% (சாக்ஸாக்ளிப்டின் குழுவில் 3.5% மற்றும் மருந்துப்போலி குழுவில் 2.8%, ப = 0.007, ஆர்ஆர் 1.27, 95% சிஐ: 1.07–1 , 51) இறப்பு அதிகரிக்காமல். முந்தைய இதய செயலிழப்பு, ஜி.எஃப்.ஆர் 2 மற்றும் ஆல்புமின் / கிரியேட்டினின் விகிதம் ஆகியவை இதய செயலிழப்புக்கு மருத்துவமனையில் அனுமதிக்கப்படுவதற்கான வலுவான முன்கணிப்பாளர்கள். கூடுதலாக, என்.டி-மூளை நேட்ரியூரிடிக் பெப்டைட்டின் அளவிற்கும் சாக்ஸாக்ளிப்டினுடன் இதய செயலிழப்பு அபாயத்திற்கும் இடையே ஒரு நேரடி தொடர்பு நிறுவப்பட்டது. ட்ரோபோனின் டி மற்றும் சி-ரியாக்டிவ் புரதத்தின் மட்டத்தில் குழுக்களிடையே வேறுபாடுகள் எதுவும் கண்டறியப்படவில்லை, இது வீக்கத்தை செயல்படுத்துவதில்லை மற்றும் சாக்சிளிப்டினின் நேரடி கார்டியோடாக்சிசிட்டி இல்லாததற்கான சான்றாக கருதப்பட்டது. சாக்ஸாக்ளிப்டினின் பின்னணிக்கு எதிராக எச்.எஃப் சிதைவு அபாயத்தை அதிகரிப்பதற்கான சாத்தியமான வழிமுறைகள் இன்னும் விவாதிக்கப்பட்டு வருகின்றன; ஐ.டி.பி 4 பல வாஸோஆக்டிவ் பெப்டைட்களின் சிதைவுக்கு தலையிடக்கூடும் என்று பரிந்துரைக்கப்படுகிறது, குறிப்பாக மூளை நேட்ரியூரிடிக் பெப்டைடு, இதன் அளவு எச்.எஃப் நோயாளிகளில் கணிசமாக அதிகரிக்கிறது. அதே நேரத்தில், ஆரம்பத்தில் சாக்ஸாக்ளிப்டின் குழுவில் மருந்துப்போலி குழுவோடு ஒப்பிடும்போது அதிகமான நோயாளிகள் தியாசோலிடினியோன்களை (முறையே 6.2% மற்றும் 5.7%) எடுத்துக்கொண்டனர், இது இதய செயலிழப்பு தொடர்பாக விளைவை பாதிக்கும்.
சிட்டாகிளிப்டினுடன் சிகிச்சையளிக்கப்பட்ட வகை 2 நீரிழிவு நோயின் மருத்துவ விளைவுகளைப் பற்றிய முதல் பெரிய அளவிலான மக்கள் தொகை அடிப்படையிலான ஆய்வு (ஒரு பின்னோக்கிய ஒருங்கிணைந்த ஆய்வு, 72,738 நோயாளிகள், சராசரி வயது 52 வயது, 11% சிட்டாகிளிப்டின் பெற்றது) மருத்துவமனையில் சேர்க்கப்படுதல் மற்றும் இறப்பு அபாயத்தில் மருந்துகளின் எந்த விளைவும் இல்லாததை நிரூபித்தது. இருப்பினும், ஒரு குறிப்பிட்ட மக்கள்தொகையில் நடத்தப்பட்ட ஒரு ஆய்வு - வகை 2 நீரிழிவு நோயாளிகள் மற்றும் எச்.எஃப் நிறுவப்பட்ட நோயாளிகளின் குழுவில், எதிர் முடிவுகளைக் காட்டியது. டைப் 2 நீரிழிவு மற்றும் இதய செயலிழப்பு நோயாளிகளுக்கு சிட்டாகிளிப்டினின் பாதுகாப்பு குறித்த முதல் மக்கள் தொகை அடிப்படையிலான ஆய்வின் தரவு 2014 இல் வெளியிடப்பட்டது. சிட்டாகிளிப்டினின் விளைவுகளை மதிப்பிடுவதை நோக்கமாகக் கொண்ட ஒரு ஒருங்கிணைந்த ஆய்வில் (இதய செயலிழப்பு மற்றும் இதய செயலிழப்பு காரணமாக மரணம் உட்பட), இதில் 7620 நோயாளிகள் ( சராசரி வயது 54 வயது, 58% ஆண்கள்), சிட்டாக்ளிப்டினின் பயன்பாடு அனைத்து காரணங்களுக்காகவும் மருத்துவமனையில் சேர்க்கப்படுவது அல்லது இறப்பு அதிகரிப்பு ஆகியவற்றுடன் தொடர்புபடுத்தப்படவில்லை என்பது கண்டறியப்பட்டது, ஆனால் மருந்து பெறும் நோயாளிகளுக்கு கணிசமாக அதிகமாக இருந்தது இதய செயலிழப்புக்காக மருத்துவமனையில் அனுமதிக்கும் ஆபத்து (12.5%, aOR: 1.84, 95% CI: 1.16–2.92). கலந்துரையாடலில் உள்ள இரண்டு ஆய்வுகள், அவதானிக்கத்தக்கவை, பல ஆரம்ப அம்சங்களைக் கொண்டிருந்தன, இது முடிவுகளின் எச்சரிக்கையான விளக்கத்தைக் குறிக்கிறது. இது சம்பந்தமாக, சமீபத்தில் முடிக்கப்பட்ட டெகோஸ் ஆர்.சி.டி யின் முடிவுகள், டைட் 2 நீரிழிவு நோயாளிகளுக்கு இணையான இருதய நோய்களுடன் (67 உட்பட) 14 671 நோயாளிகளின் குழுவில் சிட்டாக்ளிப்டினின் இருதய பாதுகாப்பு குறித்த இரட்டை குருட்டு, சீரற்ற, மருந்துப்போலி கட்டுப்படுத்தப்பட்ட ஆய்வின் முடிவுகள் (உட்பட) HF (18%)) மற்றும் இருதய ஆபத்து காரணிகள். இதன் விளைவாக, முதன்மை (இருதய இறப்புக்கான நேரம், அபாயகரமான மாரடைப்பு, அபாயகரமான பக்கவாதம், நிலையற்ற ஆஞ்சினா பெக்டோரிஸுக்கு மருத்துவமனையில் சேர்க்கப்படுதல்) மற்றும் இரண்டாம் நிலை இறுதிப் புள்ளிகளில் சிட்டாகிளிப்டின் குழு மற்றும் மருந்துப்போலி குழுவுக்கு இடையே எந்த வித்தியாசமும் இல்லை. இதய செயலிழப்புக்கான மருத்துவமனையில் சேர்க்கப்படுவதன் அதிர்வெண்ணில் வேறுபாடுகள் எதுவும் குறிப்பிடப்படவில்லை. TECOS ஆய்வில், சிட்டாக்ளிப்டின் பொதுவாக இருதய நிகழ்வுகளின் வளர்ச்சி தொடர்பாக நடுநிலை (மருந்துப்போலிக்கு ஒப்பிடத்தக்கது) விளைவைக் காட்டியது.
கடுமையான மாரடைப்பு அல்லது நிலையற்ற ஆஞ்சினா நோயாளிகளில் அலோகிளிப்டின் (EXAMINE, அலோகிளிப்டின் n = 2701, மருந்துப்போலி n = 2679) ஒரு மருந்துப்போலி கட்டுப்படுத்தப்பட்ட பாதுகாப்பு ஆய்வு (இரு குழுக்களிலும் சுமார் 28% நோயாளிகளுக்கு இதய செயலிழப்பு இருந்தது) மேலும் மருந்தின் குறிப்பிடத்தக்க விளைவுகளை வெளிப்படுத்தவில்லை பிந்தைய பகுப்பாய்வில் சி.எச்-தொடர்புடைய நிகழ்வுகள் குறித்து. SAVOR-TIMI க்கு மாறாக, பெருமூளை நேட்ரியூரிடிக் பெப்டைடு மற்றும் அலோகிளிப்டின் குழுவில் இதய செயலிழப்பு ஆகியவற்றுக்கு இடையே எந்த உறவும் காணப்படவில்லை. வில்டாக்ளிப்டின் (40 ஆர்.சி.டி) மற்றும் லினாக்ளிப்டின் (19 ஆர்.சி.டி) ஆகியவற்றின் ஆய்வுகளின் சமீபத்தில் வெளியிடப்பட்ட மெட்டா பகுப்பாய்வுகள், ஐ.டி.பி 4 குழுக்களுக்கும் அதனுடன் தொடர்புடைய ஒப்பீட்டுக் குழுக்களுக்கும் இடையில் இதய செயலிழப்புக்கான மருத்துவமனையில் அனுமதிக்கப்பட்ட அதிர்வெண்ணில் உள்ள வேறுபாடுகளை வெளிப்படுத்தவில்லை. 2018 ஆம் ஆண்டில், வகை 2 நீரிழிவு நோயாளிகளுக்கு லினாக்ளிப்டினின் இருதய பாதுகாப்பு குறித்த இரண்டு வருங்கால ஆய்வுகளின் முடிவுகள் எதிர்பார்க்கப்படுகின்றன: கரோலினா (NCT01243424, n = 6,000, ஒப்பீட்டு மருந்து கிளைமிபிரைடு) மற்றும் கார்மெலினா (NCT01897532, n = 8300, மருந்துப்போலி கட்டுப்பாடு) .
மேலே விவாதிக்கப்பட்ட ஆய்வுகளின் முடிவுகள் இருந்தபோதிலும், ஐடிபி 4 வகுப்பிற்கும், கடுமையான இதய செயலிழப்பு, இதய செயலிழப்புக்கான புதிய வழக்குகள் மற்றும் இதய செயலிழப்புக்கான மருத்துவமனையில் 52-55 ஆகியவற்றுக்கு இடையேயான தொடர்பைக் காட்டும் எதிரெதிர் மெட்டா பகுப்பாய்வுகளை ஒருவர் புறக்கணிக்க முடியாது. ஆகவே, எச்.எஃப்-க்கு ஐ.டி.பி 4 இன் பாதுகாப்பு குறித்த இறுதி முடிவுகளிலிருந்து விலகி இருப்பது பகுத்தறிவு என்று தோன்றுகிறது, குறைந்தபட்சம் இந்த விளைவுகளின் வளர்ச்சிக்கான சாத்தியமான வழிமுறைகள் நிறுவப்படும் வரை.
Empagliflozin
இருதய பாதுகாப்பிற்கான ஒரு முன்நிபந்தனை சந்தையில் மருந்து அறிமுகப்படுத்தப்பட்ட ஆரம்ப கட்டங்களில் இரத்தச் சர்க்கரைக் குறைவு முகவர்களின் பயன்பாட்டைக் கட்டுப்படுத்துவதில் ஒரு புதிய போக்கு ஆகும். வகை 2 நீரிழிவு நோய்க்கு சிகிச்சையளிப்பதற்கான மருந்துகளின் நேர்மறை, நடுநிலை அல்லது எதிர்மறை இருதய விளைவுகள் குறித்த புதிய, சில நேரங்களில் முற்றிலும் எதிர்பாராத தரவைப் பெற்றால், புதிய வகை மருந்துகளுக்கு நெருக்கமான கவனம் புரிந்துகொள்ளத்தக்கது. 2012 முதல்உலக நீரிழிவு நடைமுறையில், வகை 2 (எஸ்ஜிஎல்டி 2) இன் சிறுநீரக சோடியம்-குளுக்கோஸ் கோட்ரான்ஸ்போர்ட்டரின் தேர்ந்தெடுக்கப்பட்ட தடுப்பான்களின் மருந்துகள் மோனோ தெரபி மற்றும் வகை 2 நீரிழிவு நோயின் சேர்க்கை சிகிச்சையில் பயன்படுத்தத் தொடங்கியுள்ளன. 2014 ஆம் ஆண்டில், இந்த வகுப்பின் புதிய மருந்து, எம்பாக்ளிஃப்ளோசின், சர்வதேச மற்றும் உள்நாட்டு மருத்துவ நடைமுறையில் நுழைந்தது. எம்பாக்ளிஃப்ளோசின் ஒரு எஸ்ஜிஎல்டி 2 தடுப்பானாகும் in vitro எஸ்ஜிஎல்டி 2 உடன் ஒப்பிடும்போது,> எஸ்ஜிஎல்டி 1 உடன் ஒப்பிடும்போது 2500 மடங்கு அதிக தேர்வு (இதயத்தில் கணிசமாக வெளிப்படுத்தப்படுகிறது, அத்துடன் குடல், மூச்சுக்குழாய், மூளை, சிறுநீரகங்கள், டெஸ்டிகல்ஸ், புரோஸ்டேட்) மற்றும்> எஸ்ஜிஎல்டி 4 உடன் ஒப்பிடும்போது 3500 மடங்கு (குடல், மூச்சுக்குழாய் சிறுநீரகங்கள், கல்லீரல், மூளை, நுரையீரல், கருப்பை, கணையம்). எம்பாக்லிஃப்ளோசின் சிறுநீரக குளுக்கோஸ் மறுஉருவாக்கத்தை குறைக்கிறது மற்றும் சிறுநீர் குளுக்கோஸ் வெளியேற்றத்தை அதிகரிக்கிறது, இதன் மூலம் ஆஸ்மோடிக் டையூரிசிஸுடன் தொடர்புடைய ஹைப்பர் கிளைசீமியாவைக் குறைக்கிறது, இதயத் துடிப்பு அதிகரிக்காமல் எடை மற்றும் இரத்த அழுத்தத்தைக் குறைக்கிறது, தமனி விறைப்பு மற்றும் வாஸ்குலர் எதிர்ப்பைக் குறைக்கிறது, மேலும் அல்புமினுரியா மற்றும் ஹைப்பர்யூரிசிமியா ஆகியவற்றில் நேர்மறையான விளைவைக் கொண்டுள்ளது. எம்பாக்ளிஃப்ளோசினின் இருதய பாதுகாப்பு EMPA-REG விளைவு (NCT01131676) இன் மல்டிசென்டர், இரட்டை குருட்டு, மூன்றாம் கட்ட ஆய்வில் ஆய்வு செய்யப்பட்டது. இந்த ஆய்வில் 42 நாடுகள், 590 மருத்துவ மையங்கள் இருந்தன. சேர்ப்பதற்கான அளவுகோல்கள்: வகை 2 நீரிழிவு நோயாளிகள் ≥ 18 வயது, பிஎம்ஐ ≤ 45 கிலோ / மீ 2, எச்.பி.ஏ1c 7-10% (சராசரி HbA1c 8.1%), ஈ.ஜி.எஃப்.ஆர் ml 30 மில்லி / நிமிடம் / 1.73 மீ 2 (எம்.டி.ஆர்.டி), உறுதிப்படுத்தப்பட்ட இருதய நோய்களின் இருப்பு (கரோனரி இதய நோய், உயர் இரத்த அழுத்தம், மாரடைப்பு அல்லது பக்கவாதம், புற தமனி நோய் உட்பட). மிக உயர்ந்த இருதய ஆபத்து உள்ள நோயாளிகளின் பொதுவான குழுவை ஆராய்ச்சியாளர்கள் உருவாக்கினர் (குழுவில் சராசரி வயது - 63.1 ஆண்டுகள், வகை 2 நீரிழிவு நோயின் சராசரி அனுபவம் - 10 ஆண்டுகள்) மற்றும் மூன்று குழுக்களாக சீரற்றவை: மருந்துப்போலி குழு (n = 2333), எம்பாக்ளிஃப்ளோசின் குழு 10 மி.கி / நாள் (எம்பா 10) (என் = 2345) மற்றும் எம்பாக்ளிஃப்ளோசின் குழு 25 மி.கி / நாள் (எம்பா 25) (என் = 2342). ஆரம்பத்தில், 81% நோயாளிகளுக்கு ஆஞ்சியோடென்சின்-மாற்றும் என்சைம் இன்ஹிபிட்டர் அல்லது ஆஞ்சியோடென்சின் ஏற்பி தடுப்பான் (ACE / ARB), 65% - block- தடுப்பான்கள், 43% - டையூரிடிக்ஸ், 6% - ஒரு மினரலோகார்டிகாய்டு ஏற்பி எதிரி (AMP) கிடைத்தது. முதன்மை இறுதிப்புள்ளியின் கூறுகள் (MACE, இருதய மரணம், அபாயகரமான மாரடைப்பு அல்லது அபாயகரமான பக்கவாதம்) ஆகியவற்றுடன் தொடர்புடைய 691 நிகழ்வுகள் தொடங்கும் வரை இந்த ஆய்வு நீடித்தது - சராசரி சிகிச்சை காலம் 2.6 ஆண்டுகள், சராசரி பின்தொடர் காலம் 3.1 ஆண்டுகள். அனைத்து இருதய விளைவுகளும் இரண்டு நிபுணர் குழுக்களால் (இருதய மற்றும் நரம்பியல் நிகழ்வுகளுக்கு) மறுபரிசீலனை செய்யப்பட்டன. பகுப்பாய்வு செய்யப்பட்ட முடிவுகளில், இதய செயலிழப்புக்கான மருத்துவமனையில் சேர்க்கப்படுதல், மொத்தத்தில் - இதய செயலிழப்பு அல்லது இருதய இறப்புக்கான மருத்துவமனையில் சேர்க்கப்படுதல் (அபாயகரமான பக்கவாதம் தவிர), இதய செயலிழப்புக்கு மீண்டும் மீண்டும் மருத்துவமனையில் சேர்க்கப்படுதல், ஆராய்ச்சியாளரால் பதிவுசெய்யப்பட்ட இதய செயலிழப்பு வழக்குகள், லூப் டையூரிடிக்ஸ் நியமனம், இதய செயலிழப்பு காரணமாக மரணம், அனைவருக்கும் மருத்துவமனையில் அனுமதித்தல் காரணங்கள் (ஏதேனும் பாதகமான நிகழ்வு தொடங்கியதால் மருத்துவமனையில் சேர்க்கப்படுதல்). ஆரம்ப பண்புகளின் அடிப்படையில் உருவாக்கப்பட்ட துணைக்குழுக்களில் கூடுதல் பகுப்பாய்வு மேற்கொள்ளப்பட்டது, இதில் ஆராய்ச்சியாளரால் பதிவு செய்யப்பட்ட எச்.எஃப்.
முடிவுகளின்படி, மருந்துப்போலிக்கு ஒப்பிடுகையில், வகை 2 நீரிழிவு நோயாளிகளுக்கு எம்பாக்ளிஃப்ளோசினுடன் தரமான சிகிச்சையுடன் சிகிச்சையளிப்பது முதன்மை புள்ளி (MACE), இருதய இறப்பு மற்றும் அனைத்து காரணங்களிலிருந்தும் இறப்பு ஆகியவற்றின் அதிர்வெண்ணைக் குறைக்கிறது. எம்பாக்ளிஃப்ளோசின் அனைத்து காரணங்களுக்காகவும் மருத்துவமனையில் சேர்க்கப்படுவதற்கான அதிர்வெண், இதய செயலிழப்பு மற்றும் பிற காரணங்களுக்காக மருத்துவமனையில் சேர்க்கப்படுவதற்கான அதிர்வெண் ஆகியவற்றைக் குறைத்தது (அட்டவணை 2).

எம்பாக்லிஃப்ளோசின் குழுவில் லூப் டையூரிடிக்ஸ் தேவைப்படுவதற்கான குறைந்த நிகழ்வு குறிப்பிடப்பட்டுள்ளது. மருந்து கலப்பு விளைவுகளின் அதிர்வெண்ணைக் குறைத்தது: இதய செயலிழப்புக்கான மருத்துவமனையில் சேர்க்கப்படுதல் அல்லது லூப் டையூரிடிக்ஸ் நியமனம் (HR 0.63, 95% CI: 0.54–0.73, ப 2, மாரடைப்பு அல்லது ஏட்ரியல் ஃபைப்ரிலேஷன் வரலாறு, பெரும்பாலும் பெறப்பட்ட இன்சுலின், டையூரிடிக்ஸ், β -பிளாக்கர்கள், ACE / ARB, AWP.ஆரம்ப எச்.எஃப் (மருந்துப்போலி குழு மற்றும் எம்பாக்ளிஃப்ளோசின் குழு) உள்ள அனைத்து நோயாளிகளும் எச்.எஃப் இல்லாத நோயாளிகளுடன் ஒப்பிடும்போது, சிகிச்சையை நிறுத்த வேண்டிய அவசியம் உட்பட பாதகமான நிகழ்வுகளின் (ஏ.இ) அதிக நிகழ்வுகளை பதிவு செய்தனர். அதே நேரத்தில், எம்பாக்லிஃப்ளோசின் குழுவில், மருந்துப்போலிக்கு ஒப்பிடும்போது, அனைத்து ஏ.இ.க்கள், தீவிரமான ஏ.இ.க்கள் மற்றும் ஏ.இ.க்களின் குறைந்த அதிர்வெண் இருந்தது, அவை மருந்து திரும்பப் பெற வேண்டும்.
எனவே, EMPA-REG OUTCOME ஆய்வின்படி, நிலையான சிகிச்சைக்கு கூடுதலாக எம்பாக்லிஃப்ளோஸின் இதய செயலிழப்பு அல்லது இருதய இறப்புக்கான மருத்துவமனையில் சேர்க்கும் அபாயத்தை 34% குறைக்கிறது (இதய செயலிழப்பு அல்லது இருதய இறப்புக்கு ஒரு மருத்துவமனையில் அனுமதிக்கப்படுவதைத் தடுக்க, 35 நோயாளிகளுக்கு 3 பேருக்கு சிகிச்சை அளிக்கப்பட வேண்டும் ஆண்டுகள்). பாதுகாப்பு சுயவிவரத்தின் அடிப்படையில் இதய செயலிழப்பு நோயாளிகளுக்கு எம்பாக்ளிஃப்ளோசின் பயன்பாடு மருந்துப்போலிக்கு குறைவாக இல்லை.
முடிவில், அறிகுறி இதய செயலிழப்பின் வளர்ச்சியைத் தடுப்பது, நோயின் வளர்ச்சியைக் குறைப்பது, மருத்துவமனையில் சேர்க்கப்படுவதன் அதிர்வெண்ணைக் குறைத்தல் மற்றும் நோயாளிகளின் முன்கணிப்பை மேம்படுத்துதல் ஆகியவை இதய செயலிழப்பு சிகிச்சையின் கட்டாய அம்சங்களாகும். வகை 2 நீரிழிவு மற்றும் வகை 2 நீரிழிவு நோயாளிகளுக்கு சிகிச்சையளிப்பதில் இருதய விளைவுகளுக்கு பாதுகாப்பான ஹைப்போகிளைசெமிக் மருந்துகளின் பயன்பாடு கூடுதல் பணியாகும். எச்.எஃப் இன் பின்னணிக்கு எதிராக டைப் 2 நீரிழிவு சிகிச்சையில், ஒரு டிகிரி அல்லது இன்னொருவருக்கு பயன்பாட்டின் கட்டுப்பாடு (பெரும்பாலான சந்தர்ப்பங்களில், முற்றிலும் திட்டவட்டமாக இல்லை) கிட்டத்தட்ட அனைத்து சர்க்கரையை குறைக்கும் மருந்துகளுக்கும் பொருந்தும்.
எம்பாக்ளிஃப்ளோசின் என்பது ஒரு பெரிய ஆண்டிபயாபெடிக் மருந்து ஆகும், இது ஒரு பெரிய வருங்கால ஆய்வில் பாதுகாப்பை மட்டுமல்லாமல், அதைப் பயன்படுத்துவதன் நன்மைகளையும் நிரூபித்தது - வகை 2 நீரிழிவு நோயாளிகளுக்கு இதய செயலிழப்புடன் தொடர்புடைய விளைவுகளை மேம்படுத்துதல் மற்றும் இருதய அமைப்பின் நிறுவப்பட்ட நோய்கள்.
இலக்கியம்
- டெடோவ் ஐ.ஐ., ஷெஸ்டகோவா எம்.வி., விக்குலோவா ஓ.கே. ரஷ்ய கூட்டமைப்பில் நீரிழிவு நோயின் மாநில பதிவு: 2014 நிலை மற்றும் மேம்பாட்டு வாய்ப்புகள் // நீரிழிவு நோய். 2015.18 (3). எஸ் 5-23.
- மாரீவ் வி. யூ., ஏஜீவ் எஃப்.டி., அருதுனோவ் ஜி.பி. மற்றும் பலர். இதய செயலிழப்பைக் கண்டறிதல் மற்றும் சிகிச்சையளிப்பதற்கான OSCH, RKO மற்றும் RNMOT இன் தேசிய பரிந்துரைகள் (நான்காவது திருத்தம்) // இதய செயலிழப்பு. 2013.வி 14, எண் 7 (81). எஸ். 379-472.
- மெக்டொனால்ட் எம். ஆர்., பெட்ரி எம். சி., ஹாக்கின்ஸ் என்.எம். மற்றும் பலர். நீரிழிவு நோய், இடது வென்ட்ரிகுலர் சிஸ்டாலிக் செயலிழப்பு மற்றும் நாள்பட்ட இதய செயலிழப்பு // யூர் ஹார்ட் ஜே. 2008. எண் 29. பி. 1224-1240.
- ஷா ஏ. டி., லாங்கன்பெர்க் சி., ராப்சோமினிகி இ. மற்றும் பலர். வகை 2 நீரிழிவு மற்றும் inc> நீரிழிவு நோய் / எட். I. I. டெடோவா, எம்.வி. ஷெஸ்டகோவா, 7 வது பதிப்பு // நீரிழிவு நோய். 2015. எண் 18 (1 எஸ்). எஸ். 1–112.
- வர்கா இசட் வி., ஃபெர்டினாண்டி பி., லியாடெட் எல்., பேச்சர் பி. மருந்து தூண்டப்பட்ட மைட்டோகாண்ட்ரியல் செயலிழப்பு மற்றும் கார்டியோடாக்சிசிட்டி // ஆம் ஜே பிசியோல் ஹார்ட் சர்க் பிசியோல். 2015. எண் 309. எச் .1453-எச் 1467.
- பேலி எஸ்., சத்திபாகோர்ன் எஸ்., ஃபிரோமிண்டிகுல் ஏ., சத்திபாகார்ன் என். PPARγ ஆக்டிவேட்டர், ரோசிகிளிட்டசோன்: இது இருதய அமைப்புக்கு நன்மை பயக்கும் அல்லது தீங்கு விளைவிப்பதா? // உலக ஜே கார்டியோல். 2011. இல்லை 3 (5). ஆர். 144-152.
- வெர்சுரேன் எல்., வில்லிங்கா பி. வை., கெல்டர் டி. மற்றும் பலர். ரோசிகிளிட்டசோன் // பி.எம்.சி மெட் ஜெனோமிக்ஸ் உடன் தொடர்புடைய இருதய நோயியல் ஹைபர்டிராஃபியின் நோயியல் இயற்பியல் வழிமுறைகளைப் புரிந்து கொள்ள ஒரு அமைப்பு உயிரியல் அணுகுமுறை. 2014. எண் 7. பி 35. டிஓஐ: 10.1186 / 1755–8794–7-35.
- லாகோ ஆர்.எம்., சிங் பி., நெஸ்டோ ஆர். டபிள்யூ. தியாஸோலிடினியோன்கள் கொடுக்கப்பட்ட ப்ரீடியாபயாட்டீஸ் மற்றும் டைப் -2 நீரிழிவு நோயாளிகளுக்கு இதய செயலிழப்பு மற்றும் இருதய இறப்பு: சீரற்ற மருத்துவ பரிசோதனைகளின் மெட்டா பகுப்பாய்வு // லான்செட். 2007. எண் 370. பி. 1112–1136.
- கோமாஜ்தா எம்., மெக்முரே ஜே. ஜே., பெக்-நீல்சன் எச். மற்றும் பலர். டைப் 2 நீரிழிவு நோயில் ரோசிகிளிட்டசோனுடன் இதய செயலிழப்பு நிகழ்வுகள்: ரெக்கார்ட் மருத்துவ பரிசோதனையிலிருந்து தரவு // யூர் ஹார்ட் ஜே. 2010. எண் 31. பி. 824–831.
- எர்டுமன் ஈ., சார்போனல் பி., வில்காக்ஸ் ஆர். ஜி. மற்றும் பலர். டைப் 2 நீரிழிவு மற்றும் முன்பே இருதய நோய் உள்ள நோயாளிகளுக்கு பியோகிளிட்டசோன் பயன்பாடு மற்றும் இதய செயலிழப்பு: புரோஆக்டிவ் ஆய்வின் தரவு (புரோஆக்டிவ் 08) // நீரிழிவு பராமரிப்பு. 2007. எண் 30. ஆர். 2773-2778.
- ச ou லக்கி ஐ., மோலோக்கியா எம்., கர்சின் வி. மற்றும் பலர். டைப் 2 நீரிழிவு நோயாளிகளுக்கு பரிந்துரைக்கப்பட்ட வாய்வழி ஆண்டிடிபயாட்டிஸ் மருந்துகள் உள்ள இருதய நோய்களின் ஆபத்து மற்றும் இறப்புக்கு காரணம்: இங்கிலாந்து பொது நடைமுறை ஆராய்ச்சி தரவுத்தளத்தைப் பயன்படுத்தி பின்னோக்கி ஒருங்கிணைந்த ஆய்வு // பி.எம்.ஜே. 2009. எண் 339. பி 4731.
- வராஸ்-லோரென்சோ சி., மார்குலிஸ் ஏ. வி., பிளாடேவால் எம். மற்றும் பலர். நொன்சுலின் இரத்த குளுக்கோஸ்-குறைக்கும் மருந்துகளின் பயன்பாட்டுடன் தொடர்புடைய இதய செயலிழப்பு ஆபத்து: வெளியிடப்பட்ட அவதானிப்பு ஆய்வுகளின் முறையான ஆய்வு மற்றும் மெட்டா பகுப்பாய்வு // பி.எம்.சி. இருதய கோளாறுகள். 2014. எண் 14. பி .129. DOI: 10.1186 / 1471–2261–14–129.
- நோவிகோவ் வி.இ., லெவ்சென்கோவா ஓ.எஸ். ஆண்டிஹைபாக்ஸிக் செயல்பாடு கொண்ட மருந்துகளைத் தேடுவதில் புதிய திசைகள் மற்றும் அவற்றின் செயலுக்கான இலக்குகள் // பரிசோதனை மற்றும் மருத்துவ மருந்தியல். 2013.வி 76, எண் 5. பி. 37–47.
- யுகே வருங்கால நீரிழிவு ஆய்வு (யு.கே.பி.டி.எஸ்). வகை 2 நீரிழிவு நோயாளிகளுக்கு (யு.கே.பி.டி.எஸ் 33) // லான்செட் நோயாளிகளுக்கு வழக்கமான சிகிச்சை மற்றும் சிக்கல்களின் ஆபத்து ஆகியவற்றுடன் ஒப்பிடும்போது சல்போனிலூரியாஸ் அல்லது இன்சுலின் மூலம் தீவிர இரத்தக் குளுக்கோஸ் கட்டுப்பாடு. 1998. எண் 352. ஆர். 837–853.
- கார்ட்டர் ஏ. ஜே., அகமது ஏ. டி., லியு ஜே. மற்றும் பலர். பியோகிளிட்டசோன் துவக்கம் மற்றும் இதய செயலிழப்புக்கான மருத்துவமனையில் சேர்க்கப்படுதல் // நீரிழிவு மெட். 2005. எண் 22. ஆர். 986-993.
- ஃபாடினி 1 ஜி. பி., அவோகாரோ ஏ., எஸ்போஸ்டி எல். டி. மற்றும் பலர். டைப் 2 நீரிழிவு நோயாளிகளுக்கு டிபிபி -4 இன்ஹிபிட்டர்கள் அல்லது பிற வாய்வழி குளுக்கோஸ்-குறைக்கும் மருந்துகளுடன் புதிதாக சிகிச்சையளிக்கப்பட்ட நோயாளிகளுக்கு இதய செயலிழப்புக்கான ஆபத்து: நேஷன்வெயிட் ஒஸ்மெட் ஹெல்த்-டிபி டேட்டாபேஸ் // யூரிலிருந்து 127,555 நோயாளிகளுக்கு மறு ஆய்வு பதிவு ஆய்வு. இதயம் ஜெ. 2015. எண் 36. ஆர். 2454-2462.
- காவியானிபூர் எம்., எஹ்லர்ஸ் எம். ஆர்., மால்பெர்க் கே. மற்றும் பலர். குளுகோகன் போன்ற பெப்டைட் -1 (7–36) அமைடு இஸ்கிமிக் மற்றும் இஸ்கிமிக் அல்லாத போர்சின் மயோர்கார்டியம் // பெப்டைட்களில் பைருவேட் மற்றும் லாக்டேட் குவிவதைத் தடுக்கிறது. 2003. எண் 24. ஆர் 569-578.
- பூர்ணிமா I., பிரவுன் எஸ். பி., பாஷ்யம் எஸ். மற்றும் பலர். நாள்பட்ட குளுகோகன் போன்ற பெப்டைட் -1 உட்செலுத்துதல் இடது வென்ட்ரிகுலர் சிஸ்டாலிக் செயல்பாட்டைத் தக்க வைத்துக் கொள்கிறது மற்றும் தன்னிச்சையாக உயர் இரத்த அழுத்தம், இதய செயலிழப்புக்குள்ளான எலி // சுழற்சி இதய செயலிழப்பு ஆகியவற்றில் உயிர்வாழ்வதை நீடிக்கிறது. 2008. எண் 1. ஆர். 153-160.
- நிகோலாய்டிஸ் எல். ஏ, எலாஹி டி., ஹெண்டோஸ் டி. மற்றும் பலர். மறுசீரமைப்பு குளுக்ககோன் போன்ற பெப்டைட் -1 மாரடைப்பு குளுக்கோஸ் அதிகரிப்பை அதிகரிக்கிறது மற்றும் வேகமான தூண்டப்பட்ட நீடித்த கார்டியோமயோபதி // சுழற்சி மூலம் நனவான நாய்களில் இடது வென்ட்ரிக்குலர் செயல்திறனை மேம்படுத்துகிறது. 2004. எண் 110. பி. 955-961.
- திரைன்ஸ்டோட்டிர் ஐ., மால்பெர்க் கே., ஓல்சன் ஏ. மற்றும் பலர். டைப் 2 நீரிழிவு நோய் மற்றும் இதய செயலிழப்பு நோயாளிகளுக்கு வளர்சிதை மாற்ற கட்டுப்பாடு மற்றும் மாரடைப்பு செயல்பாடு குறித்த ஜி.எல்.பி -1 சிகிச்சையின் ஆரம்ப அனுபவம் // டயப் வாஸ் டி ரெஸ். 2004. எண் 1. ஆர். 40–43.
- நிகோலாய்டிஸ் எல். ஏ, மங்காட் எஸ்., சோகோஸ் ஜி. மற்றும் பலர். கடுமையான மாரடைப்பு மற்றும் வெற்றிகரமான மறுபயன்பாட்டிற்குப் பிறகு இடது வென்ட்ரிக்குலர் செயலிழப்பு நோயாளிகளுக்கு குளுக்ககோன் போன்ற பெப்டைட் -1 இன் விளைவுகள் // சுழற்சி. 2004. எண் 109. பி. 962-965.
- நாதன்சன் டி., உல்மேன் பி., லோஃப்ஸ்ட்ரோம் யு. மற்றும் பலர். இதய செயலிழப்பு கொண்ட டைப் 2 நீரிழிவு நோயாளிகளுக்கு இன்ட்ரெவனஸ் எக்ஸனாடைட்டின் விளைவுகள்: செயல்திறன் மற்றும் பாதுகாப்பின் இரட்டை-குருட்டு, சீரற்ற கட்டுப்பாட்டு மருத்துவ சோதனை // நீரிழிவு நோய். 2012. எண் 55. பி 926-935.
- சோகோஸ் ஜி., நிகோலாய்டிஸ் எல். ஏ, மங்காட் எஸ். மற்றும் பலர். குளுகோகன் போன்ற பெப்டைட் -1 உட்செலுத்துதல் நாள்பட்ட இதய செயலிழப்பு நோயாளிகளுக்கு இடது வென்ட்ரிகுலர் வெளியேற்ற பின்னம் மற்றும் செயல்பாட்டு நிலையை மேம்படுத்துகிறது // ஜே கார்டியாக் தோல்வி. 2006. எண் 12. ஆர். 694-699.
- பென்ட்லி லூயிஸ் ஆர்., அகுய்லர் டி., ரிடில் எம். சி. மற்றும் பலர். கடுமையான கரோனரி நோய்க்குறியில் LIXisenatide இன் மதிப்பீட்டில் பகுத்தறிவு, வடிவமைப்பு மற்றும் அடிப்படை பண்புகள், லிக்சிசெனடைடு மற்றும் மருந்துப்போலி // ஆம் ஹார்ட் ஜே. 2015. எண் 169. பி. 631-638 ஆகியவற்றின் நீண்டகால இருதய முடிவு புள்ளி சோதனை.
- www.clinicaltrials.gov.
- ஸ்கிரிகா பி.எம்., பிரவுன்வால்ட் ஈ., ராஸ் ஐ. மற்றும் பலர். இதய செயலிழப்பு, சாக்சிளிப்டின் மற்றும் நீரிழிவு நோய்: SAVOR-TIMI 53 சீரற்ற சோதனை // சுழற்சியில் இருந்து அவதானிப்புகள். 2014. எண் 130. பி. 1579-1588.
- மார்குலிஸ் ஏ. வி., பிளாடேவால் எம்., ரியேரா-கார்டியா என். மற்றும் பலர். ஒரு மருந்து-பாதுகாப்பு முறையான மதிப்பாய்வில் அவதானிப்பு ஆய்வுகளின் தர மதிப்பீடு, இரண்டு கருவிகளின் ஒப்பீடு: நியூகேஸில்-ஒட்டாவா அளவுகோல் மற்றும் ஆர்டிஐ உருப்படி வங்கி // கிளின் எபிடெமியோல். 2014. எண் 6. ஆர் 1-10.
- ஜாங் ஜே., கவுட் ஏ., ராஜகோபாலன் எஸ். கிளைசீமியா குறைத்தல் மற்றும் இதய செயலிழப்புக்கான ஆபத்து டிபெப்டைடில் பெப்டிடேஸ் தடுப்பு ஆய்வுகளின் சமீபத்திய சான்றுகள் // சர்க் ஹார்ட் ஃபெயில். 2015. எண் 8. ஆர். 819–825.
- யூரிச் டி. டி., சிம்ப்சன் எஸ்., செந்தில்செல்வன் ஏ. மற்றும் பலர். வகை 2 நீரிழிவு நோயாளிகளுக்கு சிட்டாக்ளிப்டினின் ஒப்பீட்டு பாதுகாப்பு மற்றும் செயல்திறன்: பின்னோக்கி மக்கள் தொகை அடிப்படையிலான கூட்டு ஆய்வு // பி.எம்.ஜே. 2013. எண் 346. f2267.
- வீர் டி.எல்., மெக்அலிஸ்டர் எஃப். ஏ, செந்தில்செல்வன் ஏ. மற்றும் பலர். நீரிழிவு மற்றும் இதய செயலிழப்பு நோயாளிகளுக்கு சிட்டாக்லிப்டின் பயன்பாடு: மக்கள் தொகை அடிப்படையிலான பின்னோக்கி கோஹார்ட் ஆய்வு // ஜேஏசிசி இதய செயலிழப்பு. 2014. எண் 2 (6). ஆர் 573-582.
- கால்ஸ்டியன் ஜி. ஆர். ஆதாரம் சார்ந்த மருத்துவத்தில் டிபிபி -4 தடுப்பான்களின் இருதய விளைவுகள். டெகோஸ்: பல பதில்கள், ஏதேனும் கேள்விகள் உள்ளதா? // பயனுள்ள மருந்தியல் சிகிச்சை. 2015. எண் 4 (32). எஸ். 38–44.
- வைட் டபிள்யூ. பி., கேனன் சி. பி., ஹெல்லர் எஸ். ஆர். மற்றும் பலர். வகை 2 நீரிழிவு நோயாளிகளுக்கு கடுமையான கரோனரி நோய்க்குறிக்குப் பிறகு அலோகிளிப்டின் // என் எங்ல் ஜே மெட். 2013. எண் 369. ஆர். 1327–1335.
- மெக்கின்ஸ் ஜி., எவன்ஸ் எம்., டெல் பிராடோ எஸ். மற்றும் பலர். வில்டாக்ளிப்டினின் இருதய மற்றும் இதய செயலிழப்பு பாதுகாப்பு சுயவிவரம்: 17000 நோயாளிகளின் மெட்டா பகுப்பாய்வு // நீரிழிவு ஒபஸ் மெட்டாப். 2015. எண் 17. ஆர் 1085-1092.
- மோனாமி எம்., டிசெம்பிரினி ஐ., மன்னூசி இ. டிபெப்டைடில் பெப்டிடேஸ் -4 இன்ஹிபிட்டர்கள் மற்றும் இதய செயலிழப்பு: சீரற்ற மருத்துவ சோதனைகளின் மெட்டா பகுப்பாய்வு // நியூட்ர் மெட்டாப் கார்டியோவாஸ் டிஸ்.2014. எண் 24. ஆர். 689–697.
- உடெல் ஜே., கேவெண்டர் எம்., பட் டி. மற்றும் பலர். வகை 2 நீரிழிவு நோயாளிகளுக்கு அல்லது ஆபத்தில் உள்ள நோயாளிகளுக்கு குளுக்கோஸ்-குறைக்கும் மருந்துகள் அல்லது உத்திகள் மற்றும் இருதய விளைவுகள்: சீரற்ற கட்டுப்பாட்டு சோதனைகளின் மெட்டா பகுப்பாய்வு // லான்செட் நீரிழிவு எண்டோக்ரினோல். 2015. எண் 3. ஆர். 356-366.
- வு எஸ்., ஹாப்பர் ஐ., ஸ்கிபா எம்., க்ரம் எச். டிபெப்டைடில் பெப்டிடேஸ் -4 தடுப்பான்கள் மற்றும் இருதய விளைவுகள்: 55,141 பங்கேற்பாளர்களுடன் சீரற்ற மருத்துவ சோதனைகளின் மெட்டா பகுப்பாய்வு // இருதய தேர். 2014. எண் 32. ஆர் 147–158.
- சவாரீஸ் ஜி., பெர்ரோன்-ஃபிலார்டி பி., டி’மோர் சி. மற்றும் பலர். நீரிழிவு நோயாளிகளில் டிபெப்டைடில் பெப்டிடேஸ் -4 இன்ஹிபிட்டர்களின் இருதய விளைவுகள்: ஒரு மெட்டா பகுப்பாய்வு // இன்ட் ஜே கார்டியோல். 2015. எண் 181. ஆர். 239–244.
- சாண்டர் ஆர்., கலாடோ ஜே. குடும்ப சிறுநீரக குளுக்கோசூரியா மற்றும் எஸ்ஜிஎல்டி 2: ஒரு மெண்டிலியன் பண்பிலிருந்து ஒரு சிகிச்சை இலக்கு வரை // கிளின் ஜே ஆம் சோக் நெப்ரோல். 2010. எண் 5. ஆர். 133-141. DOI: 10.2215 / CJN.04010609.
- கிரெம்ப்ளர் ஆர். மற்றும் பலர். எம்பாக்ளிஃப்ளோசின், ஒரு நாவல் தேர்ந்தெடுக்கப்பட்ட சோடியம் குளுக்கோஸ் கோட்ரான்ஸ்போர்ட்டர் -2 (எஸ்ஜிஎல்டி -2) இன்ஹிபிட்டர்: குணாதிசயம் மற்றும் பிற எஸ்ஜிஎல்டி -2 தடுப்பான்களுடன் ஒப்பிடுதல் // நீரிழிவு, உடல் பருமன் மற்றும் வளர்சிதை மாற்றம். 2012. தொகுதி. 14, வெளியீடு 1. ஆர். 83-90.
- ஃபிட்செட் டி., ஜின்மேன் பி., வன்னர் சி. மற்றும் பலர். டைப் 2 நீரிழிவு நோயாளிகளுக்கு அதிக இருதய ஆபத்தில் எம்பாக்ளிஃப்ளோசினுடன் இதய செயலிழப்பு விளைவுகள்: EMPA-REG OUTCOME® சோதனையின் முடிவுகள் // யூர். இதயம் J. 2016. DOI: 10.1093 / eurheartj / ehv728.
- ஜின்மேன் பி. மற்றும் பலர். வகை 2 நீரிழிவு நோயில் எம்பாக்ளிஃப்ளோசின், இருதய விளைவுகள் மற்றும் இறப்பு. EMPA-REG OUTCOME புலனாய்வாளர்களுக்கு // NEJM. 2015. DOI: 10.1056 / NEJMoa1504720 /.
- ட்ரூக் ஐ.வி., நெச்சீவா ஜி.ஐ. டைப் 2 நீரிழிவு நோயில் இருதய அபாயங்களைக் குறைத்தல்: ஒரு புதிய வகை மருந்துகள் - புதிய முன்னோக்குகள் // கலந்துகொள்ளும் மருத்துவர். 2015. எண் 12. பி 39–43.
I.V. ட்ரூக் 1,மருத்துவ அறிவியல் வேட்பாளர்
ஓ. யூ. கோரென்னோவா,மருத்துவ அறிவியல் மருத்துவர், பேராசிரியர்
GBOU VPO Omsk மாநில மருத்துவ பல்கலைக்கழகம் ஒம்ஸ்க்