ஸ்டீராய்டு நீரிழிவு எவ்வாறு வெளிப்படுகிறது மற்றும் சிகிச்சையளிக்கப்படுகிறது?
ஸ்டீராய்டு நீரிழிவு என்பது மிகவும் கடுமையான நோயாகும், இது ஒரு வகை நீரிழிவு நோயாகும். இதன் மற்றொரு பெயர் இரண்டாம் நிலை இன்சுலின் சார்ந்த வகை 1 நீரிழிவு நோய். நோய்க்கு நோயாளியிடமிருந்து ஒரு தீவிர அணுகுமுறை தேவைப்படுகிறது. இந்த வகை நீரிழிவு சில ஹார்மோன் மருந்துகளின் நீண்டகால பயன்பாட்டின் பின்னணியில் உருவாகலாம், எனவே இது மருந்து நீரிழிவு என்று அழைக்கப்படுகிறது.

யார் பாதிக்கப்படுகிறார்கள்?
ஸ்டீராய்டு நீரிழிவு என்பது இயற்கையில் வெளிப்புற நோய்களைக் குறிக்கும் நோய்களைக் குறிக்கிறது. அதாவது, இது கணையத்தில் உள்ள சிக்கல்களுடன் தொடர்புடையது அல்ல. கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் செயல்பாட்டில் அசாதாரணங்களைக் கொண்ட நோயாளிகள், ஆனால் குளுக்கோகார்ட்டிகாய்டுகளை (அட்ரீனல் சுரப்பிகளால் உற்பத்தி செய்யப்படும் ஹார்மோன்கள்) நீண்ட காலமாகப் பயன்படுத்துபவர்கள், ஸ்டீராய்டு நீரிழிவு நோயால் பாதிக்கப்படலாம், இது லேசானது.
ஒரு நபர் ஹார்மோன் மருந்துகளை உட்கொள்வதை நிறுத்திய பின்னர் நோயின் வெளிப்பாடுகள் மறைந்துவிடும். டைப் 2 நீரிழிவு நோயாளிகளிடையே அறுபது சதவிகித வழக்குகளில், இந்த நோய் நோயாளிகள் இன்சுலின் சிகிச்சைக்கு மாற வேண்டும் என்பதற்கு வழிவகுக்கிறது. கூடுதலாக, நீரிழிவு நோய் இத்தகைய நோய்களின் சிக்கலாக உருவாகலாம், இதில் ஒரு நபர் அட்ரீனல் கோர்டெக்ஸின் ஹார்மோன்களின் உற்பத்தியை அதிகரிக்கிறது, எடுத்துக்காட்டாக, ஹைபர்கார்டிசம்.

எந்த மருந்துகள் மருந்து நீரிழிவு நோயைத் தூண்டும்?
ஸ்டீராய்டு நீரிழிவு நோய்க்கான காரணம் குளுக்கோகார்ட்டிகாய்டு மருந்துகளின் நீண்டகால பயன்பாடாகும், இதில் டெக்ஸாமெதாசோன், ப்ரெட்னிசோலோன் மற்றும் ஹைட்ரோகார்ட்டிசோன் ஆகியவை அடங்கும். இந்த மருந்துகள் மூச்சுக்குழாய் ஆஸ்துமா, முடக்கு வாதம், அத்துடன் சில தன்னுடல் தாக்க நோய்களைக் குணப்படுத்த உதவும் அழற்சி எதிர்ப்பு மருந்துகள், இதில் பெம்பிகஸ், லூபஸ் எரித்மாடோசஸ் மற்றும் அரிக்கும் தோலழற்சி ஆகியவை அடங்கும். மேலும், இந்த மருந்துகள் மல்டிபிள் ஸ்களீரோசிஸ் போன்ற கடுமையான நரம்பியல் நோய்க்கு சிகிச்சையளிக்கப் பயன்படுத்தப்படுகின்றன.
கூடுதலாக, ஹார்மோன் பிறப்பு கட்டுப்பாட்டு மாத்திரைகள் மற்றும் டையூரிடிக்ஸ் போன்ற சில தியாசைட் டையூரிடிக்ஸ் ஆகியவற்றால் மருந்து நீரிழிவு ஏற்படலாம். இத்தகைய மருந்துகளில் டிக்ளோதியாசைட், ஹைப்போதியாசைடு, நெஃப்ரிக்ஸ், நாவிட்ரெக்ஸ் ஆகியவை அடங்கும்.

நோய்க்கு இன்னும் சில காரணங்கள்
சிறுநீரக மாற்று அறுவை சிகிச்சைக்குப் பிறகு மனிதர்களிலும் ஸ்டீராய்டு நீரிழிவு நோய் ஏற்படலாம். உறுப்பு மாற்று அறுவை சிகிச்சைக்குப் பிறகு ஏற்படும் அழற்சி எதிர்ப்பு சிகிச்சைக்கு பெரிய அளவிலான கார்டிகோஸ்டீராய்டுகளின் நீண்டகால நிர்வாகம் தேவைப்படுகிறது, எனவே நோயாளிகள் நோய் எதிர்ப்பு சக்தியை அடக்குவதற்கு வாழ்நாள் முழுவதும் மருந்துகளை குடிக்க வேண்டும். இருப்பினும், இதுபோன்ற கடுமையான அறுவை சிகிச்சை தலையீட்டிற்கு உட்பட்ட அனைத்து நோயாளிகளுக்கும் ஸ்டீராய்டு நீரிழிவு நோய் ஏற்படாது, ஆனால் ஹார்மோன்களின் பயன்பாடு காரணமாக அவர்கள் மற்ற நோய்களுக்கு சிகிச்சையளிக்கும் நிகழ்வுகளை விட அதிகமாக உள்ளது.
ஒரு நபர் நீண்ட காலமாக ஸ்டெராய்டுகளைப் பயன்படுத்துகிறார் மற்றும் அவருக்கு நீரிழிவு அறிகுறிகள் இருந்தால், நோயாளி ஆபத்தில் இருப்பதை இது குறிக்கிறது. ஸ்டீராய்டு நீரிழிவு நோயைத் தவிர்ப்பதற்கு, அதிக எடை கொண்டவர்கள் உடல் எடையை குறைத்து, வாழ்க்கை முறையை மாற்றிக் கொள்ள வேண்டும், தொடர்ந்து லேசான உடல் பயிற்சிகளைச் செய்ய வேண்டும். ஒரு நபர் இந்த நோய்க்கு முன்கூட்டியே இருந்தால், அவர் தனது சொந்த முடிவுகளின் அடிப்படையில் ஹார்மோன்களை உட்கொள்வது கண்டிப்பாக தடைசெய்யப்பட்டுள்ளது.

நோயின் தனித்தன்மை
மருந்து நீரிழிவு என்பது இரண்டு வகையான நீரிழிவு நோயின் அறிகுறிகளையும் ஒருங்கிணைக்கிறது. நோயின் ஆரம்பத்தில், பெரிய அளவில் கார்டிகோஸ்டீராய்டுகள் கணையத்தில் அமைந்துள்ள பீட்டா செல்களை சேதப்படுத்தத் தொடங்குகின்றன. இத்தகைய அறிகுறியியல் நீரிழிவு நோய்க்கு பொதுவானது 1. இது இருந்தபோதிலும், பீட்டா செல்களில் இன்சுலின் இன்னும் செலுத்தப்படுகிறது. சிறிது நேரம் கழித்து, இன்சுலின் அளவு குறையத் தொடங்குகிறது, மேலும் திசுக்கள் இந்த ஹார்மோனுக்கு குறைந்த உணர்திறன் கொண்டவை. இந்த அறிகுறிகள் வகை 2 நீரிழிவு நோயின் சிறப்பியல்பு. காலப்போக்கில், பீட்டா செல்கள் உடைந்து போகத் தொடங்குகின்றன. இதன் விளைவாக, இன்சுலின் உற்பத்தி நிறுத்தப்படுகிறது. முதல் வகையின் பொதுவான இன்சுலின் சார்ந்த நீரிழிவு நோய் இதேபோன்ற முறையில் தொடர்கிறது.
அறிகுறியல்
ஸ்டீராய்டு நீரிழிவு நோயின் அறிகுறிகள் நீரிழிவு நோயின் பிற வடிவங்களைப் போலவே இருக்கும். ஒரு நபர் தீவிரமான மற்றும் அடிக்கடி சிறுநீர் கழிப்பதால் அவதிப்படுகிறார், அவர் தாகத்தால் துன்புறுத்தப்படுகிறார், சோர்வு உணர்வு மிக விரைவாக தோன்றுகிறது. நோயின் இத்தகைய அறிகுறிகள் பொதுவாக நோயாளிகளில் லேசானவை, எனவே அவை அரிதாகவே கவனம் செலுத்துகின்றன. டைப் 1 நீரிழிவு நோய்க்கு மாறாக, நோயாளிகளுக்கு திடீர் எடை இழப்பு இல்லை. ஒரு நோயாளி இரத்த பரிசோதனை செய்த பிறகும் மருத்துவர்கள் எப்போதும் நீரிழிவு நோயைக் கண்டறிய முடியாது. சிறுநீர் மற்றும் இரத்தத்தில் அதிக சர்க்கரை அளவு மிகவும் அரிதானது. மேலும், நோயாளியின் பகுப்பாய்வுகளில் அசிட்டோனுக்கான வரம்பு புள்ளிவிவரங்களும் தனிமைப்படுத்தப்பட்ட நிகழ்வுகளில் காணப்படுகின்றன.

இன்சுலின் உற்பத்தி செய்யும்போது எப்படி குணமாகும்
மனித உடலில் இன்சுலின் உற்பத்தி நிறுத்தப்படும்போது, ஸ்டீராய்டு நீரிழிவு வகை 1 நீரிழிவு நோயைப் போன்றது, இருப்பினும் இது இரண்டாவது (திசு இன்சுலின் எதிர்ப்பு) சிறப்பியல்பு அம்சங்களைக் கொண்டுள்ளது. இந்த நீரிழிவு நீரிழிவு நோயைப் போலவே சிகிச்சையளிக்கப்படுகிறது 2. நிச்சயமாக, நோயாளி உடலில் எந்த வகையான கோளாறுகள் பாதிக்கப்படுகிறார் என்பதைப் பொறுத்தது. நோயாளிக்கு அதிக எடையுடன் பிரச்சினைகள் இருந்தால், ஆனால் இன்சுலின் தொடர்ந்து உற்பத்தி செய்யப்படுகிறதென்றால், அவர் ஒரு உணவைக் கடைப்பிடிக்க வேண்டும், மேலும் சர்க்கரையைக் குறைக்கும் மருந்துகளையும் பயன்படுத்த வேண்டும், எடுத்துக்காட்டாக, தியாசோலிடினியோன் அல்லது குளுக்கோஃபேஜ்.
கணையம் மோசமாக செயல்படத் தொடங்கும் போது, இன்சுலின் செலுத்த பரிந்துரைக்கப்படுகிறது, இது உறுப்பு மீதான சுமையை குறைக்க உதவும். பீட்டா செல்கள் முற்றிலுமாக அழியவில்லை என்றால், சிறிது நேரம் கழித்து, கணையம் இயல்பு நிலைக்குத் திரும்பும். அதே பணிக்காக, மருத்துவர்கள் நோயாளிகளுக்கு குறைந்த கார்ப் உணவை பரிந்துரைக்கின்றனர். அதிக எடையுடன் பிரச்சினைகள் இல்லாத நோயாளிகள் உணவு எண் 9 ஐ கடைபிடிக்க வேண்டும். அதிக எடை கொண்டவர்களுக்கு, மருத்துவர்கள் உணவு எண் 8 ஐ பரிந்துரைக்கின்றனர்.

இன்சுலின் உற்பத்தி செய்யப்படாதபோது சிகிச்சையின் அம்சங்கள்
ஸ்டீராய்டு நீரிழிவு நோய்க்கான சிகிச்சை கணைய இன்சுலின் உற்பத்தி செய்யப்படுகிறதா இல்லையா என்பதைப் பொறுத்தது. இந்த ஹார்மோன் நோயாளியின் உடலில் உற்பத்தி செய்யப்படுவதை நிறுத்திவிட்டால், அது ஒரு ஊசி என பரிந்துரைக்கப்படுகிறது. சிகிச்சை பயனுள்ளதாக இருக்க, நோயாளி இன்சுலின் ஊசி மருந்துகளை எவ்வாறு சரியாக நிர்வகிப்பது என்பதைக் கற்றுக்கொள்ள வேண்டும். இரத்த சர்க்கரை செறிவு தொடர்ந்து கண்காணிக்கப்பட வேண்டும். நீரிழிவு நோய்க்கான சிகிச்சையானது நீரிழிவு நோயைப் போலவே தொடர்கிறது 1. ஆனால் இறந்த பீட்டா செல்கள் இனி மீட்டெடுக்கப்படாது.
தரமற்ற சூழ்நிலைகள்
ஸ்டீராய்டு நீரிழிவு நோய்க்கான சிகிச்சையின் சில தனிப்பட்ட வழக்குகள் உள்ளன, எடுத்துக்காட்டாக, கடுமையான ஆஸ்துமா அல்லது சிறுநீரக மாற்று அறுவை சிகிச்சைக்குப் பிறகு. இதுபோன்ற சந்தர்ப்பங்களில், நோயாளிக்கு நீரிழிவு நோய் ஏற்பட்டாலும், ஹார்மோன் சிகிச்சை அவசியம். கணையம் எவ்வளவு சிறப்பாக செயல்படுகிறது என்பதன் அடிப்படையில் சர்க்கரை அளவை பராமரிக்க வேண்டும். கூடுதலாக, இன்சுலின் திசுக்களின் உணர்திறனை நிபுணர்கள் கணக்கில் எடுத்துக்கொள்கிறார்கள். இந்த சூழ்நிலைகளில், நோயாளிகளுக்கு உடலுக்கு கூடுதல் ஆதரவான அனபோலிக் ஹார்மோன்கள் பரிந்துரைக்கப்படுகின்றன, மேலும் குளுக்கோகார்ட்டிகாய்டுகளின் விளைவையும் சமப்படுத்துகின்றன.

ஆபத்து காரணிகள்
ஒரு நபருக்கு ஒரு குறிப்பிட்ட அளவு அட்ரீனல் ஹார்மோன்கள் உள்ளன, அவை ஒவ்வொன்றிலும் வித்தியாசமாக வேறுபடுகின்றன. ஆனால் குளுக்கோகார்ட்டிகாய்டுகளை எடுத்துக் கொள்ளும் அனைவருக்கும் நீரிழிவு நோய் ஆபத்து இல்லை. கார்டிகோஸ்டீராய்டுகள் கணையத்தின் செயல்பாட்டை பாதிக்கின்றன, இன்சுலின் வலிமையைக் குறைக்கின்றன. இரத்தத்தில் சர்க்கரையின் சாதாரண செறிவைப் பராமரிக்க, கணையம் அதிக சுமைகளைச் சமாளிக்க வேண்டும். நோயாளிக்கு ஸ்டீராய்டு நீரிழிவு அறிகுறிகள் இருந்தால், இதன் பொருள் திசுக்கள் இன்சுலின் குறைவாக உணர்திறன் அடைந்துள்ளன, மேலும் சுரப்பி அதன் கடமைகளை சமாளிப்பது கடினம்.
ஒரு நபருக்கு அதிக எடை பிரச்சினை இருக்கும்போது, ஸ்டெராய்டுகளை பெரிய அளவுகளில் அல்லது நீண்ட நேரம் உட்கொள்ளும்போது நீரிழிவு நோய் உருவாகும் ஆபத்து அதிகரிக்கிறது. இந்த நோயின் அறிகுறிகள் உடனடியாக தோன்றாததால், வயதானவர்கள் அல்லது அதிக எடை கொண்டவர்கள் ஹார்மோன் சிகிச்சையைத் தொடங்குவதற்கு முன் மறைந்திருக்கும் நீரிழிவு நோய் இருக்கிறதா என்று பரிசோதிக்க வேண்டும், ஏனெனில் சில மருந்துகளை உட்கொள்வது நோயின் வளர்ச்சியைத் தூண்டும்.
நீரிழிவு நோயின் வளர்ச்சி
ஸ்டீராய்டு இன்சுலின் சார்ந்த வகை வகை சில நேரங்களில் இரண்டாம் நிலை நீரிழிவு நோய் அல்லது நீரிழிவு நோய் என்று அழைக்கப்படுகிறது. இது ஏற்படுவதற்கான பொதுவான காரணங்களில் ஒன்று ஹார்மோன் மருந்துகளின் பயன்பாடு ஆகும்.
குளுக்கோகார்டிகோஸ்டீராய்டு மருந்துகளின் பயன்பாட்டின் மூலம், கல்லீரலில் கிளைகோஜனின் உருவாக்கம் கணிசமாக மேம்படுத்தப்படுகிறது. இது கிளைசீமியா அதிகரிப்பதற்கு வழிவகுக்கிறது. குளுக்கோகார்டிகோஸ்டீராய்டுகளைப் பயன்படுத்துவதன் மூலம் நீரிழிவு நோயின் தோற்றம் சாத்தியமாகும்:
- டெக்ஸாமெத்தசோன்
- ஹைட்ரோகார்டிசோன்,
- ப்ரெட்னிசோலோன்.
இவை மூச்சுக்குழாய் ஆஸ்துமா, முடக்கு வாதம் மற்றும் பல ஆட்டோ இம்யூன் புண்கள் (லூபஸ் எரித்மாடோசஸ், எக்ஸிமா, பெம்பிகஸ்) சிகிச்சையில் பரிந்துரைக்கப்படும் அழற்சி எதிர்ப்பு மருந்துகள். மல்டிபிள் ஸ்களீரோசிஸுக்கும் அவை பரிந்துரைக்கப்படலாம்.
சில வாய்வழி கருத்தடை மருந்துகள் மற்றும் தியாசைட் டையூரிடிக்ஸ் ஆகியவற்றால் இந்த நோய் உருவாகலாம்: நெஃப்ரிக்ஸ், ஹைப்போதியாசைடு, டிக்ளோதியாசைடு, நாவிட்ரெக்ஸ்.
சிறுநீரக மாற்று அறுவை சிகிச்சைக்குப் பிறகு, நீண்டகால அழற்சி சார்பு கார்டிகோஸ்டீராய்டு சிகிச்சை தேவைப்படுகிறது. எல்லாவற்றிற்கும் மேலாக, அத்தகைய நடவடிக்கைகளுக்குப் பிறகு, நோயெதிர்ப்பு மண்டலத்தை அடக்கும் மருந்துகளை உட்கொள்வது அவசியம். ஆனால் கார்டிகோஸ்டீராய்டுகளின் பயன்பாடு எப்போதும் நீரிழிவு நோய்க்கு வழிவகுக்காது. வெறுமனே, மேற்கண்ட நிதியைப் பயன்படுத்தும் போது, இந்த நோயை உருவாக்கும் வாய்ப்பு அதிகரிக்கிறது.
முன்பு நோயாளிகளுக்கு உடலில் கார்போஹைட்ரேட் வளர்சிதை மாற்றக் கோளாறுகள் இல்லை என்றால், நீரிழிவு நோயை ஏற்படுத்திய மருந்துகள் திரும்பப் பெறப்பட்ட பிறகு, நிலை இயல்பாக்குகிறது என்பதற்கான அதிக நிகழ்தகவு உள்ளது.
ஆத்திரமூட்டும் நோய்கள்
நீரிழிவு வகையைப் பொறுத்து, ஐசிடி 10 இன் படி நோய்க்கு ஒரு குறியீடு ஒதுக்கப்படுகிறது. நாம் இன்சுலின் சார்ந்த வடிவத்தைப் பற்றி பேசுகிறோம் என்றால், குறியீடு E10 ஆக இருக்கும். இன்சுலின்-சுயாதீன வடிவத்துடன், E11 குறியீடு ஒதுக்கப்பட்டுள்ளது.
சில நோய்களில், நோயாளிகள் நீரிழிவு அறிகுறிகளைக் காட்டலாம். நோயின் ஸ்டீராய்டு வடிவத்தின் வளர்ச்சிக்கு மிகவும் பொதுவான காரணங்களில் ஒன்று ஹைபோதாலமிக்-பிட்யூட்டரி கோளாறு ஆகும். ஹைபோதாலமஸ் மற்றும் பிட்யூட்டரி சுரப்பியின் செயல்பாட்டில் உள்ள குறைபாடுகள் உடலில் ஹார்மோன்களின் ஏற்றத்தாழ்வு தோன்றுவதற்கு காரணமாகின்றன. இதன் விளைவாக, செல்கள் இனி இன்சுலினுக்கு பதிலளிக்காது.
நீரிழிவு நோயைத் தூண்டும் பொதுவான நோயியல் இட்சென்கோ-குஷிங் நோய். உடலில் இந்த நோயால், ஹைட்ரோகார்ட்டிசோனின் அதிகரித்த உற்பத்தி காணப்படுகிறது. இந்த நோயியலின் வளர்ச்சிக்கான காரணங்கள் இன்னும் அடையாளம் காணப்படவில்லை, ஆனால் அது எழுகிறது:
- குளுக்கோகார்டிகோஸ்டீராய்டுகளின் சிகிச்சையில்,
- உடல் பருமனுக்கு
- ஆல்கஹால் போதைப்பொருளின் பின்னணிக்கு எதிராக (நாட்பட்ட),
- கர்ப்ப காலத்தில்
- சில நரம்பியல் மற்றும் மன நோய்களின் பின்னணிக்கு எதிராக.
இட்சென்கோ-குஷிங்ஸ் நோய்க்குறியின் வளர்ச்சியின் விளைவாக, செல்கள் இன்சுலின் உணர்வை நிறுத்துகின்றன. ஆனால் கணையத்தின் செயல்பாட்டில் உச்சரிக்கப்படும் குறைபாடுகள் எதுவும் இல்லை. நீரிழிவு நோய்க்கான ஸ்டீராய்டு வடிவத்திற்கும் மற்றவர்களுக்கும் இடையிலான முக்கிய வேறுபாடுகளில் இதுவும் ஒன்றாகும்.
நச்சு கோயிட்டர் (கிரேவ்ஸ் நோய், பாஸெடோவா நோய்) நோயாளிகளுக்கும் இந்த நோய் உருவாகலாம். திசுக்களில் குளுக்கோஸை செயலாக்கும் செயல்முறை தொந்தரவு செய்யப்படுகிறது. இந்த தைராய்டு புண்களின் பின்னணியில், நீரிழிவு நோய் உருவாகிறது என்றால், இன்சுலின் தேவை ஒரு நபரின் தேவை கூர்மையாக அதிகரிக்கிறது, திசுக்கள் இன்சுலின் எதிர்ப்பு சக்தியாக மாறும்.
நோயின் அறிகுறிகள்
ஸ்டீராய்டு நீரிழிவு நோயால், நோயாளிகள் நீரிழிவு நோயின் நிலையான வெளிப்பாடுகள் குறித்து புகார் செய்வதில்லை. அவர்களுக்கு கிட்டத்தட்ட கட்டுப்பாடற்ற தாகம் இல்லை, சிறுநீர் கழிக்கும் எண்ணிக்கையில் அதிகரிப்பு. நீரிழிவு நோயாளிகள் சர்க்கரை கூர்முனை பற்றி புகார் செய்யும் அறிகுறிகளும் கிட்டத்தட்ட இல்லை.
மேலும், ஸ்டீராய்டு நீரிழிவு நோயாளிகளில், கெட்டோஅசிடோசிஸின் அறிகுறிகள் எதுவும் நடைமுறையில் இல்லை. எப்போதாவது, அசிட்டோனின் ஒரு சிறப்பியல்பு வாசனையானது வாயிலிருந்து தோன்றக்கூடும். ஆனால் இது ஒரு விதியாக, நோய் ஏற்கனவே புறக்கணிக்கப்பட்ட வடிவத்தில் கடந்துவிட்டால் இது நிகழ்கிறது.
ஸ்டீராய்டு நீரிழிவு நோயின் அறிகுறிகள் பின்வருமாறு:
- ஆரோக்கியத்தின் சரிவு
- பலவீனத்தின் தோற்றம்
- சோர்வு.
ஆனால் இத்தகைய மாற்றங்கள் பலவிதமான நோய்களைக் குறிக்கக்கூடும், எனவே நோயாளி நீரிழிவு நோயைத் தொடங்குகிறார் என்று மருத்துவர்கள் அனைவரும் சந்தேகிக்கக்கூடாது. வைட்டமின்கள் உட்கொள்வதன் மூலம் செயல்திறனை மீட்டெடுக்க முடியும் என்று நம்பி பெரும்பாலானவர்கள் மருத்துவர்களிடம் கூட செல்வதில்லை.
நோய் பண்பு
நோயின் ஸ்டீராய்டு வடிவத்தின் வளர்ச்சியுடன், கணையத்தில் அமைந்துள்ள பீட்டா செல்கள் கார்டிகோஸ்டீராய்டுகளின் செயலால் சேதமடையத் தொடங்குகின்றன. சில நேரம் அவர்கள் இன்னும் இன்சுலின் உற்பத்தி செய்ய முடிகிறது, ஆனால் அதன் உற்பத்தி படிப்படியாக குறைகிறது. சிறப்பியல்பு வளர்சிதை மாற்ற இடையூறுகள் தோன்றும். உற்பத்தி செய்யப்பட்ட இன்சுலினுக்கு உடல் திசுக்கள் இனி பதிலளிக்காது. ஆனால் காலப்போக்கில், அதன் உற்பத்தி முற்றிலும் நிறுத்தப்படும்.
கணையம் இன்சுலின் உற்பத்தியை நிறுத்தினால், இந்த நோய்க்கு வகை 1 நீரிழிவு நோயின் சிறப்பியல்பு அறிகுறிகள் உள்ளன. நோயாளிகளுக்கு கடுமையான தாகம், சிறுநீர் கழிக்கும் எண்ணிக்கையில் அதிகரிப்பு மற்றும் தினசரி சிறுநீர் உற்பத்தியில் அதிகரிப்பு போன்ற உணர்வு உள்ளது. ஆனால் கூர்மையான எடை இழப்பு, டைப் 1 நீரிழிவு நோயாளிகளைப் போல, அவற்றில் ஏற்படாது.
கார்டிகோஸ்டீராய்டுகளுடன் சிகிச்சை அவசியம் போது, கணையம் குறிப்பிடத்தக்க சுமைகளை அனுபவிக்கிறது. ஒருபுறம் மருந்துகள் அதைப் பாதிக்கின்றன, மறுபுறம், இன்சுலின் எதிர்ப்பு அதிகரிக்க வழிவகுக்கிறது. கணையத்தின் இயல்பான நிலையை பராமரிக்க, நீங்கள் வரம்பிற்குள் பணியாற்ற வேண்டும்.
ஒரு நோய் எப்போதும் பகுப்பாய்வு மூலம் கூட கண்டறிய முடியாது. இத்தகைய நோயாளிகளில், இரத்தத்தில் சர்க்கரை மற்றும் சிறுநீரில் உள்ள கீட்டோன் உடல்களின் செறிவு பெரும்பாலும் இயல்பானது.
சில சந்தர்ப்பங்களில், குளுக்கோகார்டிகோஸ்டீராய்டு மருந்துகளை எடுத்துக் கொள்ளும்போது, நீரிழிவு நோய் அதிகரிக்கிறது, இது முன்னர் மோசமாக வெளிப்படுத்தப்பட்டது. இந்த வழக்கில், கோமா வரை நிலைமையின் கூர்மையான சரிவு சாத்தியமாகும். எனவே, ஸ்டீராய்டு சிகிச்சையைத் தொடங்குவதற்கு முன் குளுக்கோஸ் செறிவைச் சரிபார்க்க அறிவுறுத்தப்படுகிறது. இந்த பரிந்துரை அதிக எடை கொண்ட நபர்களுடன் இணங்க அறிவுறுத்தப்படுகிறது, இரத்த அழுத்தத்தில் பிரச்சினைகள். ஓய்வூதிய வயதுடைய அனைத்து நோயாளிகளும் பரிசோதிக்கப்பட வேண்டும்.
இதற்கு முன்னர் வளர்சிதை மாற்றத்தில் எந்தப் பிரச்சினையும் இல்லை என்றால், ஸ்டீராய்டு சிகிச்சையின் போக்கு நீண்ட காலம் இருக்காது என்றால், நோயாளிக்கு ஸ்டீராய்டு நீரிழிவு நோய் பற்றி தெரியாது. சிகிச்சை முடிந்த பிறகு, வளர்சிதை மாற்றம் இயல்பு நிலைக்குத் திரும்பும்.
சிகிச்சை தந்திரங்கள்
நோயின் சிகிச்சை எவ்வாறு மேற்கொள்ளப்படுகிறது என்பதைப் புரிந்து கொள்ள, உடலில் உள்ள செயல்முறைகளின் உயிர் வேதியியல் பற்றிய தகவல்கள் அனுமதிக்கும். குளுக்கோகார்டிகோஸ்டீராய்டுகளின் உயர் உற்பத்தியால் மாற்றங்கள் ஏற்பட்டால், சிகிச்சை அவற்றின் எண்ணிக்கையைக் குறைப்பதை நோக்கமாகக் கொண்டுள்ளது. இந்த வகை நீரிழிவு நோய்க்கான காரணங்களை அகற்றி, சர்க்கரை செறிவைக் குறைப்பது முக்கியம். இதற்காக, முன்னர் பரிந்துரைக்கப்பட்ட கார்டிகோஸ்டீராய்டு மருந்துகள், டையூரிடிக்ஸ் மற்றும் வாய்வழி கருத்தடை மருந்துகள் ரத்து செய்யப்படுகின்றன.
சில நேரங்களில் அறுவை சிகிச்சை தலையீடு கூட தேவைப்படுகிறது. அறுவைசிகிச்சை அதிகப்படியான அட்ரீனல் திசுக்களை நீக்குகிறது. இந்த அறுவை சிகிச்சை உடலில் உள்ள குளுக்கோகோட்ரிகோஸ்டீராய்டுகளின் எண்ணிக்கையை குறைக்கவும் நோயாளிகளின் நிலையை இயல்பாக்கவும் உங்களை அனுமதிக்கிறது.
குளுக்கோஸ் அளவைக் குறைப்பதை நோக்கமாகக் கொண்ட மருந்து சிகிச்சையை உட்சுரப்பியல் நிபுணர்கள் பரிந்துரைக்க முடியும். சில நேரங்களில் சல்போனிலூரியா ஏற்பாடுகள் பரிந்துரைக்கப்படுகின்றன. ஆனால் அவை உட்கொள்ளும் பின்னணிக்கு எதிராக, கார்போஹைட்ரேட் வளர்சிதை மாற்றம் மோசமடையக்கூடும். கூடுதல் தூண்டுதல் இல்லாமல் உடல் இயங்காது.
வெளியிடப்படாத வடிவத்தில் ஸ்டீராய்டு நீரிழிவு நோய் கண்டறியப்பட்டால், சிகிச்சையின் முக்கிய தந்திரங்கள் நோய், உணவு மற்றும் உடற்பயிற்சியை ஏற்படுத்திய மருந்துகளை ஒழிப்பதாகும்.இந்த பரிந்துரைகளுக்கு உட்பட்டு, விரைவில் இந்த நிலையை இயல்பாக்க முடியும்.
நீரிழிவு நோயின் ஸ்டீராய்டு வகை: அது என்ன, அதை எவ்வாறு நடத்துவது
ஸ்டீராய்டு நீரிழிவு நோய் (வகை 1 இரண்டாம் நிலை நீரிழிவு நோய்) என்பது ஒரு வகை நீரிழிவு நோயாகும், இது இரத்தத்தில் உள்ள கார்டிகோஸ்டீராய்டுகள் போன்ற ஹார்மோன்களின் நீடித்த அளவுகளின் விளைவாகும். சில நேரங்களில் இது இன்சுலின் உற்பத்தியுடன் தொடர்புடைய பிற நோய்களுக்குப் பிறகு ஒரு சிக்கலாகத் தோன்றும்.
இருப்பினும், ஒரு விதியாக, சில மருந்துகளின் நீண்டகால பயன்பாட்டிற்குப் பிறகு இந்த நோய் தோன்றத் தொடங்குகிறது. இந்த காரணத்தால், இந்த நோய் நீரிழிவு நோய் என்றும் அழைக்கப்படுகிறது.
ஏற்படக்கூடிய மருந்துகள்
குளுக்கோகார்டிகாய்டு மருந்துகள், எடுத்துக்காட்டாக, டெக்ஸாமெதாசோன், ஹைட்ரோகார்ட்டிசோன், ப்ரெட்னிசோன் ஆகியவை சிகிச்சையில் பயன்படுத்தப்படும் அழற்சி எதிர்ப்பு மருந்துகளாகப் பயன்படுத்தப்படுகின்றன:
ஸ்டீராய்டு நீரிழிவு பொதுவாக எடுத்துக் கொள்ளும்போது ஏற்படுகிறது டையூரிடிக் மருந்துகள்:
- பிறப்பு கட்டுப்பாட்டு மாத்திரைகள்
- தியாசைட் டையூரிடிக்ஸ்: நெஃப்ரிக்ஸ், ஹைப்போத்தியாசைட், நாவிட்ரெக்ஸ்.
கார்டிகோஸ்டீராய்டுகளின் பெரிய அளவுகள் சிறுநீரகம் போன்ற ஒரு உறுப்பை இடமாற்றம் செய்ய அறுவை சிகிச்சைக்குப் பிறகு அழற்சி எதிர்ப்பு சிகிச்சையாகவும் பயன்படுத்தப்படுகின்றன.
முக்கியமானது! அறுவை சிகிச்சைக்குப் பிறகு, அனைத்து நோயாளிகளும் நோய் எதிர்ப்பு சக்தியைப் பராமரிக்க இந்த மருந்துகளை உட்கொள்ள வேண்டும். இத்தகைய நபர்கள் நோய்களுக்கு மிகவும் ஆளாகிறார்கள், குறிப்பாக, ஒரு விதியாக, நன்கொடை உறுப்பு பாதிக்கப்படுகிறது.
அனைத்து நோயாளிகளுக்கும் ஸ்டீராய்டு நீரிழிவு நோய் உருவாகாது. இருப்பினும், ஹார்மோன் மருந்துகளை தவறாமல் பயன்படுத்துவதன் மூலம் இந்த நோய்க்கு ஆபத்து உள்ளது. நோயைத் தவிர்ப்பதற்காக, நீங்கள் எடையைக் குறைக்க வேண்டும், உங்கள் எடையைக் கண்காணிக்கத் தொடங்கவும், உடற்பயிற்சி செய்யவும், உங்கள் உணவில் மாற்றங்களைச் செய்யவும்.
நீரிழிவு நோய்க்கான ஒரு முன்கணிப்பு பற்றி ஒரு நபருக்குத் தெரிந்தால், எந்தவொரு சந்தர்ப்பத்திலும் நீங்கள் ஹார்மோன் மருந்துகளை எடுத்துக்கொள்வதற்கான போக்கை பரிந்துரைக்கக்கூடாது. இத்தகைய மருந்துகள் உடலுக்கு குறிப்பிடத்தக்க தீங்கு விளைவிக்கும்.
வெளிப்பாடுகள்
ஸ்டீராய்டு நீரிழிவு நோய்க்கு குறிப்பிட்ட வெளிப்பாடுகள் எதுவும் இல்லை. தாகத்தின் நிலையான உணர்வு மற்றும் சிறுநீரில் சர்க்கரை அதிகரிப்பு போன்ற அறிகுறிகள் கிட்டத்தட்ட கண்ணுக்கு தெரியாதவை. கூடுதலாக, சர்க்கரை ஏற்ற இறக்கங்களும் கிட்டத்தட்ட கண்டறிய முடியாதவை. ஒரு விதியாக, இந்த நோய் எந்த வெளிப்படையான அறிகுறிகளும் இல்லாமல் அமைதியாக செல்கிறது.
பல உள்ளன தனித்துவமான அறிகுறிகள் இந்த நோய்:
- உடலின் பொதுவான பலவீனம்,
- சோர்வு மற்றும் மோசமான ஆரோக்கியம்.
இருப்பினும், இந்த அறிகுறிகள் பல்வேறு நோய்களால் கண்டறியப்படுகின்றன. இத்தகைய வெளிப்பாடுகள் அட்ரீனல் கோர்டெக்ஸில் ஒரு செயலிழப்பைக் குறிக்கலாம்.
இந்த வகை நீரிழிவு நோயால், வாயிலிருந்து அசிட்டோனின் வாசனையை அவதானிப்பது மிகவும் அரிதாகவே சாத்தியமாகும், ஆனால் நோய் இறுதி கட்டத்தில் இருக்கும்போது இது நிகழ்கிறது. அரிதாக, சிறுநீரில் கீட்டோன்கள் உள்ளன. கூடுதலாக, பெரும்பாலும் எதிர் முடிவு ஏற்படுகிறது, இதன் காரணமாக சரியான சிகிச்சையைத் தேர்ந்தெடுப்பது மிகவும் கடினம். அதனால்தான் குறிகாட்டிகள் ஒரு உணவு மற்றும் உடலில் அற்பமான சுமைகளைப் பயன்படுத்தி சரிசெய்யப்படுகின்றன.
என்ன சிகிச்சையளிக்க முடியும்?
இந்த வகை நீரிழிவு நோய்க்கான சிகிச்சையானது உறுதிப்படுத்தப்படுவதை நோக்கமாகக் கொண்டுள்ளது:
- ஒரு நோயாளிக்கு இரத்த சர்க்கரை
- அட்ரீனல் கோர்டெக்ஸில் கார்டிகோஸ்டீராய்டுகள் அதிகரிப்பதற்கு காரணமான காரணங்களை நீக்குதல்.
நோயாளிக்கு அறுவை சிகிச்சை தேவைப்படும்போது இது நிகழ்கிறது: அட்ரீனல் சுரப்பிகளில் உள்ள அதிகப்படியான திசுக்கள் செயல்பாட்டு வழியில் அகற்றப்படுகின்றன. இத்தகைய செயல்முறை நோயின் போக்கை மேம்படுத்துகிறது, மேலும் நோய் முற்றிலுமாகக் குறைந்து, சர்க்கரை அளவை இயல்பு நிலைக்குக் கொண்டுவரும் சந்தர்ப்பங்களும் உள்ளன. அதிக கொழுப்பிற்காக அல்லது எடையைக் குறைக்க பரிந்துரைக்கப்பட்ட உணவு எண் 9 ஐ நீங்கள் கடைபிடித்தால் குறிப்பாக இந்த விளைவை அடைய முடியும்.
இரத்தத்தில் உள்ள சர்க்கரையை குறைக்க தேவையான மருந்துகளை மருந்து எடுத்துக்கொள்கிறது. சிகிச்சையின் முதல் கட்டத்தில், மருத்துவர் சல்பானிலூரியா மருந்துகளை பரிந்துரைக்கிறார், இருப்பினும், அவை நோயாளியின் உடலில் உள்ள கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தை மோசமாக்குகின்றன.
இந்த வழக்கில், நோய் இன்சுலின் சார்ந்த வகைக்கு முற்றிலும் மாறுகிறது. உங்கள் கிலோகிராம்களை தொடர்ந்து கண்காணிப்பது சிகிச்சையின் மிக முக்கியமான கட்டங்களில் ஒன்றாகும். எடை மோசமடைந்துவிட்டால், நோயின் போக்கை கடுமையான வடிவத்தில் தொடரும் என்பதே இதற்குக் காரணம்.
கவனம்! நீங்கள் மருந்துகளையும் கைவிட வேண்டும், இதன் காரணமாக இந்த நோய் தோன்றியது. ஒரு விதியாக, இந்த வழக்கில் மருத்துவர் நோயாளியின் உடலை எதிர்மறையாக பாதிக்காத அனலாக்ஸைத் தேர்ந்தெடுக்கிறார். பல மருத்துவர்கள் ஊசி மூலம் மாத்திரைகளுடன் சிகிச்சையை இணைக்க பரிந்துரைக்கின்றனர்.
இத்தகைய சிகிச்சை முறை கணைய செல்களை மீட்டெடுப்பதற்கான வாய்ப்புகளை பல மடங்கு அதிகரிக்கிறது, அவை இன்சுலின் உற்பத்திக்கு காரணமாகின்றன. இந்த கட்டத்திற்குப் பிறகு, ஒரு உணவைக் கவனிப்பதன் மூலம் நோயின் போக்கைக் கட்டுப்படுத்த முடியும். ஸ்டீராய்டு நீரிழிவு நோய்க்கு சிகிச்சையளிப்பதற்கான எந்தவொரு வழிமுறைகளும் உங்கள் மருத்துவரிடம் ஒப்புக் கொள்ளப்பட வேண்டும்.
ஸ்டீராய்டு நீரிழிவு நோய், இட்சென்கோ-குஷிங் நோயில் பாலியல் செயல்பாடு. வயிற்றின் நோய்கள், குஷிங் நோயில் புண்கள்
ஸ்டீராய்டு நீரிழிவு நோய்க்கான நோய்க்கிருமிகள் பின்வருமாறு விளக்கப்பட்டுள்ளன: அதிகப்படியான குளுக்கோகார்ட்டிகாய்டுகளின் விளைவாக போதுமான புரத மறுஒழுங்கமைவு அமினோ அமிலங்களிலிருந்து குளுக்கோஸ் உருவாக வழிவகுக்கிறது. இந்த ஹார்மோன்களால் கல்லீரலில் குளுக்கோஸ் -6-பாஸ்பேட்டஸைத் தூண்டுவது இந்த உறுப்பிலிருந்து குளுக்கோஸின் வெளியீட்டை ஊக்குவிக்கிறது. கூடுதலாக, குளுக்கோகார்ட்டிகாய்டுகள் ஹெக்ஸோகினேஸ் என்ற நொதியின் செயல்பாட்டைத் தடுக்கின்றன, இது குளுக்கோஸ் வளர்சிதை மாற்றத்தைத் தடுக்கிறது.
இன்சுலர் கருவியின் தரக்குறைவான செயல்பாடு இருக்கும்போது மட்டுமே, நீரிழிவு நோய்க்கான மாற்றத்தை இட்சென்கோ-குஷிங் நோயில் காணலாம், அதாவது, நீரிழிவு நோய் அல்லது ப்ரிடியாபயாட்டஸின் மறைந்த வடிவம் என்று அழைக்கப்படுபவரின் தவறான விஷயத்தில். இந்த வகை நீரிழிவு பொதுவாக அமிலத்தன்மை இல்லாமல் தொடர்கிறது. அட்ரீனல் சுரப்பிகளின் மொத்த அல்லது மொத்த அகற்றலுக்குப் பிறகு, நீரிழிவு பொதுவாக மறைந்துவிடும்.
ஆய்வின் கீழ் உள்ள நோயின் மருத்துவ படத்தில் பாலியல் செயல்பாட்டை மீறுவது மிகவும் முக்கியமானது. இந்த குறைபாடுகளுடன், சில சந்தர்ப்பங்களில், நோய் தொடங்குகிறது. பெண்களில், கருப்பை, பாலூட்டி சுரப்பிகள் மற்றும் மாதவிலக்கின் ஊட்டச்சத்து குறைபாடு உள்ளது, கருப்பைகள் மாறவில்லை அல்லது அட்ராபிக், ஸ்க்லரோடிக், சில நேரங்களில் சிஸ்டிகல் சிதைந்துவிடும்.
அடிபோஹைபோபிசிஸால் நுண்ணறை-தூண்டுதல் ஹார்மோனின் உற்பத்தியில் அதிகரிப்பு மாதவிடாய் சுழற்சியின் பெருக்க நிலைக்கு ஒத்த மாற்றங்களை பாதுகாப்பதன் மூலம் குறிப்பிடப்பட்டுள்ளது. நோயின் தொடக்கத்தில் பெண்களுக்கு யோனி ஸ்மியர்ஸ் ஹைப்பர்ஸ்டிரோஜெனிக் ஆகலாம், மற்றும் பிற்பகுதியில் ஹைப்போ ஈஸ்ட்ரோஜெனிசம் ஏற்படுகிறது.
ஆலோசனை! அமினோரியா மற்றும் கருவுறாமை ஆகியவை நோயின் சிறப்பியல்பு அறிகுறிகளாக இருந்தபோதிலும், இட்சென்கோ-குஷிங் நோயை நீக்குவதற்கான பின்னணிக்கு எதிராக கர்ப்பம் மற்றும் பிரசவத்தின் தனிமைப்படுத்தப்பட்ட வழக்குகள் பற்றிய விளக்கம் உள்ளது. ஆண்களில், பல ஆசிரியர்கள் நோயின் முதல் அறிகுறிகளின் வளர்ச்சியின் போது ஏற்கனவே ஏற்படும் ஆண்மைக் குறைவைக் குறிப்பிடுகின்றனர்.
இட்சென்கோ-குஷிங் நோயுடன், நுரையீரலில் அழற்சி மாற்றங்கள் ஏற்படுகின்றன, அவை குவிய மூச்சுக்குழாய் நிமோனியா ஆகும். அவற்றின் போக்கின் தனித்தன்மை வீக்கம் மற்றும் புண் உருவாவதை இணைக்கும் போக்கில் உள்ளது. நுரையீரலில் நுரையீரல் வீக்கம் மற்றும் இரத்தக்கசிவு மாரடைப்பு ஆகியவை இரத்த ஓட்டக் கோளாறுகள் காரணமாக ஏற்படுகின்றன.
நோயாளிகளில், வெளிப்புற சுவாசக் கருவியின் செயல்பாடு பெரும்பாலும் பலவீனமடைகிறது, அதே நேரத்தில் சுவாசத்தின் ஆழமும் நுரையீரலின் முக்கிய திறனும் குறைகிறது. சில நோயாளிகளில், சுவாச செயலிழப்பின் இதயத்தில் சுவாச தசை செயலிழப்பு உள்ளது.
இட்சென்கோ-குஷிங் நோயால் பாதிக்கப்பட்ட நோயாளிகளுக்கு வயிற்றின் சுரப்பு செயல்பாட்டை மீறுதல், மிகைப்படுத்தலில் வெளிப்படுத்தப்படுகிறது மற்றும் யூரோபெப்சினின் உயர் உள்ளடக்கம். அட்ரினெலக்டோமிக்குப் பிறகு அதிகரித்த இரைப்பை ஹைப்பர்செக்ரிஷன் மறைந்துவிடும்.
நோயாளிகளில் காஸ்ட்ரோடுடெனல் புண்கள் ஒப்பீட்டளவில் அரிதானவை, அவற்றின் நோய்க்கிருமி உருவாக்கம் பல வழிகளில் ஸ்டீராய்டு சிகிச்சையுடன் உருவாகும் புண்களின் நோய்க்கிருமிகளிலிருந்து வேறுபட்டது. இட்சென்கோ-குஷிங் நோயில், வயிற்றின் சளி-சப்மியூகஸ் அடுக்கின் பரவல் அல்லது வரையறுக்கப்பட்ட எடிமா பெரும்பாலும் வெளிப்படுத்தப்படுகிறது, இது ஹீமோடைனமிக் கோளாறு மற்றும் ஹார்மோன் கோளாறுகள் காரணமாக இருக்கலாம். நோயாளிகளில் காணப்படும் பல ஆசிரியர்கள் ஹைபராசிட் இரைப்பை அழற்சி, இது கார்டிகோஸ்டீராய்டுகளின் ஹைப்பர்செக்ரிஷன் காரணமாகும்.
இட்ஸென்கோ-குஷிங் நோய்க்கான நோயியல் செயல்பாட்டில் கல்லீரல் ஈடுபட்டுள்ளது, இது அதன் செயல்பாடு, கேலக்டோஸ்-ஃபிக்ஸிங், ஆன்டிடாக்ஸிக், ஐரோத்ரோம்பின்-உருவாக்கும், கொலஸ்ட்ரால்-உருவாக்கம் ஆகியவற்றின் மீறலால் வெளிப்படுகிறது. மொத்த புரத உள்ளடக்கம் அதிகரிக்கப்படுகிறது, அல்புமினின் உள்ளடக்கம் குறைகிறது, γ- குளோபுலின்களின் எண்ணிக்கை அதிகரிக்கிறது, a1- மற்றும் a2- குளோபுலின்ஸை அதிகரிக்கும் போக்கு.
மருந்து நீரிழிவு நோய்க்குறி
சால்யூரிடிக்ஸ் காரணமாக நீரிழிவு நோய். சால்யூரிடிக் மருந்துகள் 1958 ஆம் ஆண்டில் சிகிச்சை முறைகளில் அறிமுகப்படுத்தப்பட்டன, அடுத்த ஆண்டின் முற்பகுதியில் ஃபினெர்டி, குளோர்டியாசைடு உயர் இரத்த அழுத்தத்தால் சிகிச்சையளிக்கப்பட்ட நோயாளிகளில் இரத்த சர்க்கரை மற்றும் கிளைகோசூரியாவின் அதிகரிப்பு இருப்பதாகக் கூறியது, இது சில சந்தர்ப்பங்களில் லேசான நீரிழிவு நோய்க்குறியாக வளர்ந்தது.
முக்கியமானது: 1960 ஆம் ஆண்டில், கோல்ட்னர் இந்த அவதானிப்புகளை உறுதிப்படுத்தினார், இது ஒரு கவலைக்குரிய பிரச்சினை என்று நியாயமான முறையில் அறிவித்தார். பல ஆசிரியர்களின் அடுத்தடுத்த மருத்துவ பரிசோதனைகள் ஆரம்ப சந்தேகங்களை உறுதியுடன் உறுதிப்படுத்தின, மேலும் "குளோரோதியாசைடு" அல்லது "சால்யூரிடிக்" நீரிழிவு என்ற கருத்தை நியமிப்பதற்கான அடிப்படையை வழங்கின.
முதல் அறிக்கைகள் மற்றும், குறிப்பாக, குளோர்டியாசைடுடன் சிகிச்சையளிக்கப்பட்ட மற்றும் நீரிழிவு நோயால் பரம்பரை சுமையாக இருக்கும் சில பருமனான நோயாளிகளுக்கு கடுமையான நீரிழிவு நோயைக் கண்டறிந்த ஷாபிரோவின் நீண்ட அவதானிப்புகள், இந்த சந்தர்ப்பங்களில், சலுரேடிக் தொடர்புடைய “நீரிழிவு நோய்க்கு முந்தைய” மண்ணின் முன்னிலையில் ஒரு ஆத்திரமூட்டும் தருணத்தின் பங்கைக் கொண்டுள்ளது என்று பரிந்துரைத்தது. .
இருப்பினும், புதிய ஆய்வுகள் இந்த ஆரம்ப அவதானிப்புகளை உறுதிப்படுத்தவில்லை. ஆகவே, நீரிழிவு நோயின் குறிப்பிடத்தக்க வேறுபாட்டை ஓநாய் கவனிக்கவில்லை, இது உயர் இரத்த அழுத்த நோயாளிகளுக்கு சால்யூரிடிக்ஸ் மூலம் மூன்று வருட சிகிச்சையின் பின்னர் உருவாக்கப்பட்டது, இது இரண்டு குழுக்களாகப் பிரிக்கப்பட்டுள்ளது: பரம்பரை சுமை மற்றும் நீரிழிவு நோயால் சுமை இல்லை.
இருப்பினும், முழு குழுவையும் சால்யூரெடிக்ஸுக்கு பதிலாக மருந்துப்போலி எடுக்கும் நோயாளிகளின் கட்டுப்பாட்டுக் குழுவோடு ஒப்பிடும்போது, நீரிழிவு நோயின் கணிசமான அதிக அதிர்வெண் முதல் குழுவில் காணப்பட்டது, அதே நேரத்தில் சிகிச்சையின் போது நீரிழிவு நோயை உருவாக்கிய நோயாளிகளில் பாதி பேர் இயல்பை விட குறைவான எடையைக் கொண்டிருந்தனர்.
கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தைக் கட்டுப்படுத்துவதில் தற்போதுள்ள கோளாறுகள் இருப்பது சால்யூரிடிக் நீரிழிவு நோயின் வளர்ச்சியில் ஒரு தீர்க்கமான காரணியாக இல்லை என்பதையும், இதுபோன்ற நீரிழிவு நோய் முற்றிலும் சாதாரண வளர்சிதை மாற்ற செயல்முறைகள் மற்றும் உறவுகளுடன் ஏற்படக்கூடும் என்பதையும் உறுதிப்படுத்த இவை அனைத்தும் உதவுகின்றன.
ஏராளமான உமிழ்நீர் மருந்துகளின் நீரிழிவு பங்கு பல முறையான மற்றும் உறுதியான சோதனைகளால் உறுதிப்படுத்தப்பட்டுள்ளது. குளோர்டியாசைட் மற்றும் ஹைட்ரோகுளோரோதியாசைடு இயற்கையாகவே மற்றும் கிட்டத்தட்ட அனைத்து சோதனை விலங்குகளிலும் இரத்த சர்க்கரை அளவை அதிகரிக்கின்றன: எலிகள், எலிகள், முயல்கள், நாய்கள் மற்றும் கினிப் பன்றிகள்.
விலங்குகளின் குறிப்பிடத்தக்க பகுதியில், கிளைகோசூரியாவும் காணப்படுகிறது, சில சந்தர்ப்பங்களில், கெட்டோஅசிடோசிஸ். இந்த மருந்துகளின் நீரிழிவு விளைவு அவற்றில் இரண்டின் ஒருங்கிணைந்த பயன்பாட்டால் அதிகரிக்கிறது என்பதை கவனத்தில் கொள்ள வேண்டும். எடுத்துக்காட்டாக, ட்ரைக்ளோரோமீதியாசைடு மற்றும் டயசோக்ஸைடு எலிகளுக்கு ஒரே நேரத்தில் நிர்வாகம் ஹைப்பர் கிளைசெமிக் விளைவை கணிசமாக அதிகரிக்கிறது.
எச்சரிக்கை: டையூக்ஸைடு தானே, டையூரிடிக் விளைவைக் கொண்டிருக்கவில்லை, உச்சரிக்கப்படும் ஹைபோடென்சிவ் விளைவைக் கொண்டிருக்கவில்லை, இது கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தில் கடுமையான விளைவைக் கொண்டிருப்பதிலும் வேறுபட்டது. சோதனை விலங்குகள் மற்றும் மனிதர்கள் இரண்டிலும், இது நீரிழிவு வகையின் கடுமையான கோளாறுகளை ஏற்படுத்துகிறது, இது தொடர்பாக ஒரு ஆண்டிஹைபர்ட்டென்சிவ் முகவராக அதன் பயன்பாட்டை நிறுத்த வேண்டியது அவசியம்.
பென்சோதியோடியாசைட், ட்ரைக்ளோரோமீதியாசைடு போன்ற சால்யூரிட்டிகளுடன் இணைந்து பயன்படுத்தும்போது டயஸாக்ஸைட்டின் நீரிழிவு விளைவு குறிப்பாக உச்சரிக்கப்படுகிறது. இதுபோன்ற கலவையை எடுத்த முதல் மணிநேரங்களில் ஹைப்பர் கிளைசீமியாவை ஏற்கனவே காணலாம், மேலும் 3-4 வாரங்களுக்குப் பிறகு உண்மையான நீரிழிவு நோய்க்குறி உருவாகிறது.
இதற்கு நேர்மாறாக, ஃப்ளூமெதியாசைடு மற்றும் குளோர்டாலிடின் போன்ற நீடித்த-செயல்படும் சால்யூரிடிக்ஸ், ஒரு ஹைப்பர் கிளைசெமிக் விளைவை ஏற்படுத்தாது மற்றும் நீரிழிவு நோய்க்குறியின் வளர்ச்சியை ஏற்படுத்தாது. இந்த தரம் அவற்றின் குறிப்பிடத்தக்க நன்மை, இது மிகவும் பகுத்தறிவுடன் பயன்படுத்தப்பட வேண்டும்.
நாய்கள் மற்றும் எலிகளில், டயசாக்ஸைடு அல்லது குளோர்டியாசைடு வழித்தோன்றல்களால் ஏற்படும் ஹைப்பர் கிளைசீமியா லாங்கர்ஹான்ஸ் தீவுகளின் பி உயிரணுக்களில் ஏற்படும் மாற்றங்களுடன் இல்லை மற்றும் சோதனை விலங்கின் இன்சுலின் உணர்திறனை மாற்றாது என்பதும் கண்டறியப்பட்டது. அட்ரினெலக்டோமி மற்றும் ஹைபோபிசெக்டோமி இந்த சேர்மங்களின் ஹைப்பர் கிளைசெமிக் விளைவைத் தடுக்காது, கணைய அழற்சி அதை பெரிதும் அதிகரிக்கிறது.
வாய்வழி பொட்டாசியம் குளோரைடு கொடுக்கப்பட்ட எலிகளில் டயசாக்ஸைடு மற்றும் குளோர்டியாசைட்டின் நீரிழிவு விளைவு தடுக்கப்படுகிறது (அடக்குமுறையின் வழிமுறை இன்னும் தெளிவுபடுத்தப்படவில்லை). எலிகள் மீதான சோதனைகளின் தனித்தனி கட்டங்களில், பி உயிரணுக்களின் சீரழிவைக் காணலாம், ஆனால் பொதுவாக அவற்றில் எந்த மாற்றங்களும் கண்டறியப்படவில்லை.
இந்த மருத்துவ அவதானிப்புகள் மற்றும் சோதனைத் தகவல்கள், குளோரோதியாசைடு டையூரிடிக் மருந்துகள், அத்துடன் சில தொடர்புடைய மருந்துகள் (எடுத்துக்காட்டாக, டயசாக்ஸைடு), வளர்சிதை மாற்ற பண்புகளை உச்சரித்திருக்கின்றன, அவை தொடர்ச்சியான ஹைப்பர் கிளைசீமியா அல்லது உண்மையான நீரிழிவு நோய்க்குறியின் வளர்ச்சியை ஏற்படுத்துகின்றன என்பதன் மூலம் வெளிப்படுகின்றன.
இந்த வளர்சிதை மாற்ற முரண்பாடுகள் ஏற்படுவதற்கான நோய்க்கிரும வழிமுறைகள் முழுமையாக புரிந்து கொள்ளப்படவில்லை. இந்த மருந்துகள் மறைந்திருக்கும் நீரிழிவு நோயை செயல்படுத்துகின்றன என்ற ஆரம்ப அனுமானம் முழுமையாக உறுதிப்படுத்தப்படவில்லை, ஏனெனில் நீரிழிவு நோயால் பரம்பரை சுமை இல்லாத மக்களில் குளோர்டியாசைட் ஹைப்பர் கிளைசீமியாவும் காணப்படுகிறது.
ஆலோசனை! இருப்பினும், இந்த திசையில் முழுமையான ஆய்வுகள் இன்னும் மேற்கொள்ளப்படவில்லை என்பதால், இந்த சாத்தியத்தை நிராகரிக்க முடியாது, மேலும் கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தில் முரண்பாடுகளின் ஆரம்ப நிர்ணயம் எப்போதும் சாத்தியமில்லை மற்றும் உறுதியாகாது.
இந்த மருந்துகள் வளர்சிதை மாற்றக் கோளாறுகளுக்கு எதிராகவும் ஆரோக்கியமான உடலிலும் செயல்படுகின்றன என்பதற்கு விலங்குகள் மீதான பெரும்பாலான சோதனைகள் தெளிவாகப் பேசுகின்றன, இதில் கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தைக் கட்டுப்படுத்துவதில் எந்த மீறல்களும் இல்லை. கிளைசீமியாவில் ஏற்படும் மாற்றங்களுக்கு பி உயிரணுக்களின் உணர்திறனை குளோர்டியாசைடுகள் மற்றும் டயஸாக்சைடு தடுக்கின்றன என்பதைக் குறிக்கும் அவதானிப்புகள் மற்றும் சோதனை சான்றுகள் உள்ளன.
மோனோஹெப்டோலேஸ் தொடர்பாக ஹைப்பர் கிளைசெமிக் விளைவின் அத்தகைய வழிமுறை நிரூபிக்கப்பட்டுள்ளது. இத்தகைய அனுமான ஏற்பிகளின் முற்றுகையுடன், இன்சுலின் சுரப்பதில் ஹைப்பர் கிளைசீமியாவின் விளைவு குறைகிறது, அதிகரித்த இரத்த சர்க்கரையின் மூலம் பி உயிரணுக்களின் தானியங்கி செயல்படுத்தல் நிறுத்தப்படும் (பின்னூட்ட பொறிமுறையால்) நிறுத்தப்படுகிறது, சரியான நேரத்தில் இன்சுலின் சுரப்பு குறைகிறது (ஹைப்பர் கிளைசீமியாவை ஈடுசெய்ய) மற்றும் தொடர்ச்சியான ஹைப்பர் கிளைசீமியா நோய்க்குறி உருவாகிறது.
ஆரோக்கியமான தன்னார்வலர்களுக்கு 5 நாட்களுக்கு டயஸாக்சைடு நிர்வகிப்பது வெற்று வயிற்றில் இரத்தத்தில் உள்ள நோயெதிர்ப்பு சக்தி கொண்ட இன்சுலின் அளவை 73 முதல் 15 மைக்ரோ யூனிட்டுகளாக குறைக்கிறது என்று கண்டறியப்பட்டது. சோதனை விலங்குகள் தொடர்பாக இன்சுலின் சுரப்பு முற்றுகை குறித்த தரவு பெறப்பட்டது. இருப்பினும், இது ஒரே நோய்க்கிருமி வழிமுறை அல்ல என்பதை எல்லாம் காட்டுகிறது.
அட்ரினெலக்டோமயமாக்கப்பட்ட விலங்குகளில் ஹைப்பர் கிளைசெமிக் விளைவு காணப்படவில்லை என்பது அதன் வளர்ச்சியில் அட்ரீனல் சுரப்பிகளின் நேரடி அல்லது மறைமுக ஈடுபாட்டைக் குறிக்கிறது. சால்யூரிடிக்ஸ் அட்ரீனல் கோர்டெக்ஸைத் தூண்டுகிறது மற்றும் நீரிழிவு கிளைகோகார்டிகாய்டுகளின் சுரப்பை அதிகரிக்கும் என்று நம்பப்படுகிறது, ஆனால் இது இன்னும் நிரூபிக்கப்படவில்லை.
குளோர்டியாசைடு மற்றும் அதன் வழித்தோன்றல்கள் காரணமாக நீரிழிவு நோய் லேசான மருத்துவ அறிகுறிகளால் வகைப்படுத்தப்படுகிறது - முக்கியமாக வலிமை இழப்பு, பாலியூரியா மற்றும் மிதமான பாலிடிப்சியா. ஹைப்பர் கிளைசீமியா குறிப்பாக உச்சரிக்கப்படவில்லை, மிதமான கிளைகோசூரியா. கெட்டோஅசிடோசிஸ் கிட்டத்தட்ட கவனிக்கப்படவில்லை.
முக்கியமானது! நீரிழிவு நோய்க்குறி சாதாரண மற்றும் இயல்பான மற்றும் இயல்பானதை விட எடை கொண்ட நோயாளிகளுக்கு உருவாகலாம். சில நோயாளிகளில், ஆனால் எப்போதும் இல்லை, முந்தைய முன்கணிப்பு நிலை குறித்து அனாமினெஸ்டிக் தரவை நிறுவுவது சாத்தியமாகும்: பெரிய குழந்தைகளின் பிறப்பு, நீரிழிவு நோயின் சிறப்பியல்புகள், மாற்று பாலியல் பலவீனம், பெரும்பாலும் தொடர்ச்சியான ஃபுருங்குலோசிஸ் மற்றும் கார்பன்குலோசிஸ், சிறுநீர் பாதை அழற்சிக்கு சிகிச்சையளிப்பது கடினம் போன்றவை.
இதுபோன்ற சந்தர்ப்பங்களில், மறைந்த நீரிழிவு நோயை செயல்படுத்தும் ஒரு காரணியின் பங்களிப்பை சால்யூரிடிக் சிகிச்சை வகித்தது என்பதைக் கருத்தில் கொள்ள வேண்டும். பெரும்பாலான சந்தர்ப்பங்களில், மருத்துவ அறிகுறிகள் கவனிக்கப்படுவதில்லை. கிளைகோசூரியாவுடன் அல்லது இல்லாமல் ஹைப்பர் கிளைசீமியாவின் வளர்ச்சியில் ஒரு வளர்சிதை மாற்ற ஒழுங்கின்மை வெளிப்படுகிறது.
பெரும்பாலும், குளுக்கோஸ் சகிப்புத்தன்மை அல்லது கார்டிசோன் குளுக்கோஸ் சகிப்புத்தன்மை சோதனையைப் பயன்படுத்தி நோயாளிகளின் ஆய்வில் கார்போஹைட்ரேட்டுகளுக்கு குறைந்த சகிப்புத்தன்மை மட்டுமே காணப்படுகிறது. வேறுபட்ட நோயறிதலுக்கு, உயர் இரத்த அழுத்தம், உடல் பருமன் அல்லது மற்றொரு நோய் காரணமாக நோயாளி 2-3 ஆண்டுகளாக குளோரோதியாசைட் சால்யூரிடிக்ஸ் மூலம் சிகிச்சையளிக்கப்பட்டதன் காரணமாக முக்கியமானது.
நீரிழிவு நோயின் அறிகுறிகள் நீரிழிவு நோயைக் கண்டறிவதற்கான வழிநடத்துதலைக் கொடுக்க வேண்டும், இது நோயின் ஆரம்ப கட்டங்களின் இயல்பற்ற வெளிப்பாடுகளில் தொடங்கி பாலியூரியா, பாலிடிப்சியா மற்றும் பாலிஃபாகியா ஆகியவற்றுடன் முடிவடைகிறது.
சால்யூரிடிக் நீரிழிவு சிகிச்சையானது சல்போனிலூரியா மருந்துகளுடன் சிகிச்சையில் ஒரு நன்மை பயக்கும், நீரிழிவு நோய்க்கான வாய்வழி சிகிச்சைக்கான பொதுவான விதிகளின்படி மேற்கொள்ளப்படுகிறது. முழு சிகிச்சை விளைவை உறுதிப்படுத்த, இரத்த சர்க்கரையை சாதாரணமாக அல்லது சாதாரண எல்லைக்கு அருகில் குறைக்க வேண்டியது அவசியம், மேலும் சிறுநீரில் சர்க்கரை இருக்கக்கூடாது அல்லது சர்க்கரையின் தடயங்கள் மட்டுமே கண்டறியப்பட வேண்டும்.
இந்த வகை நீரிழிவு பொதுவாக இயல்பை விட அதிக எடை கொண்ட பெரியவர்களில் உருவாகிறது என்பதால் (இது நீண்ட காலமாக சால்யூரிடிக்ஸ் மூலம் சிகிச்சையளிக்கப்பட்ட நோயாளிகளின் குழு), சல்பா-யூரியா மருந்துகளுடன் சிகிச்சையானது பயனுள்ளதாக இருக்கும், மேலும் நீங்கள் சிகிச்சையில் இன்சுலின் சேர்க்க வேண்டியதில்லை. சல்பானிலூரியா சிகிச்சையின் போதிய விளைவைக் கொண்டு, நீங்கள் பிகுவானைடுகளுடன் (டிபோடின், சிலூபின், முதலியன) ஒரு கலவையை முயற்சி செய்யலாம்.
அதே நேரத்தில், பொருத்தமான உணவு சிகிச்சையை தவறாமல் மேற்கொள்ள வேண்டும். வயது மற்றும் அளவிடப்பட்ட எடையின் கிடைக்கும் தன்மையைப் பொறுத்து, தினசரி உணவில் உள்ள கார்போஹைட்ரேட்டுகள் 200 கிராம், கொழுப்புகள் - 60 கிராம், மற்றும் புரதங்கள் - 1 கிலோ எடைக்கு 1 கிராம் தாண்டக்கூடாது. நீரிழிவு நோய்க்கான உணவு சிகிச்சையின் அனைத்து விதிகளும் பின்பற்றப்படுகின்றன.
வோல்ஃப் கவனித்த நோயாளிகளில், ஒரு நோயாளி மட்டுமே, அதன் இரத்த சர்க்கரை அளவு 800 மி.கி% ஐ எட்டியது, சல்போனிலூரியா மருந்துகளுடன் சிகிச்சையிலிருந்து நேர்மறையான விளைவை ஏற்படுத்தவில்லை. மற்ற நோயாளிகளுக்கு, நீரிழிவு நோய் தொடங்கிய மூன்று ஆண்டுகளுக்குப் பிறகு இந்த சிகிச்சை தொடர்ந்து ஒரு நன்மை பயக்கும்.
சால்யூரிடிக் நீரிழிவு நோய்க்கான முன்கணிப்பு சாதகமானது. அறிக்கைகளின்படி, பெரும்பாலான சந்தர்ப்பங்களில், சல்பானிலூரியா மருந்துகளுடன் பல மாதங்கள் சிகிச்சைக்குப் பிறகு, நீரிழிவு நோய்க்குறி முற்றிலும் மறைந்துவிடும். இருப்பினும், சில நேரங்களில் இது 18 மாத சிகிச்சையின் பின்னரும் கூட கடந்து செல்லாது, மேலும் இது சால்யூரிடிக்ஸ் காரணமாக ஏற்படும் புண்களையும் நீடிக்கலாம் என்பதை இது காட்டுகிறது.
எச்சரிக்கை: இதுபோன்ற சந்தர்ப்பங்களில், நீரிழிவு நோய்க்குறியின் நிலைத்தன்மை முன்பே இருக்கும் நீரிழிவு காரணமாக இருக்கிறதா என்பதை தீர்மானிக்க கடினமாக உள்ளது. சால்யூரிடிக் நீரிழிவு நோய்க்கும் நீரிழிவு நோயுடன் கப்பலில் தாமதமாக ஏற்படும் சீரழிவு மாற்றங்களுக்கும் என்ன தொடர்பு என்பதை தீர்மானிக்க இதுவரை எந்தத் தரவும் இல்லை.
முன்பே இருக்கும் மற்றும் குறிப்பிடத்தக்க உயர் இரத்த அழுத்தத்தில் உயர் இரத்த அழுத்தம் இருப்பதால், இதுபோன்ற சந்தர்ப்பங்களில் இரத்த நாளங்களில் ஏற்படும் சீரழிவு மாற்றங்களின் ஆரம்ப வளர்ச்சிக்கான போக்கு அதிகமாக வெளிப்படும் என்று எதிர்பார்க்கலாம்.
சால்யூரிடிக் நீரிழிவு நோய்த்தடுப்பு நோயின் பார்வையில், நீரிழிவு நோய்க்கான போக்கைக் கொண்டவர்களுக்கு பரிந்துரைக்காமல், நீரிழிவு நோய்த்தடுப்பு மருந்துகளுக்கு சிகிச்சையை மட்டுப்படுத்த வேண்டியது அவசியம். 4.5 கிலோவுக்கு மேல் எடையுள்ள குழந்தைகளைப் பெற்றெடுத்த நீரிழிவு நோயால் பாதிக்கப்பட்ட பெண்கள் அல்லது நீரிழிவு, கர்ப்பம், இயல்பை விட அதிக எடை கொண்டவர்கள், எண்டோகிரைன் சுரப்பிகளின் நோயால் பாதிக்கப்பட்டவர்கள் போன்ற பிற அசாதாரணங்களுடன் இது அடங்கும்.
மற்றொரு ஆண்டிஹைபர்ட்டென்சிவ் சிகிச்சையானது ஒரு விளைவைக் கொடுக்காதபோது, தேவையானதாக நிரூபிக்கப்பட்டால் மட்டுமே சால்யூரெடிக்ஸ் பயன்படுத்தப்பட வேண்டும். இதுபோன்ற சந்தர்ப்பங்களில், பலவீனமான நீரிழிவு விளைவைக் கொண்ட சால்யூரிடிக்ஸ், எடுத்துக்காட்டாக, குளோர்டாலிடின் மற்றும் ஃப்ளூமெதியாசைடு குழுவிலிருந்து, முன்னுரிமை அளிக்கப்பட வேண்டும்.
ஹார்மோன் மருந்துகள் காரணமாக நீரிழிவு நோய்க்குறி. பல ஹார்மோன் ஏற்பாடுகள் - இயற்கை மற்றும் செயற்கை - இரத்த சர்க்கரையை அதிகரிக்கும் மற்றும் நீரிழிவு விளைவைக் கொண்டிருக்கும். மறைந்திருக்கும் நீரிழிவு நோயை செயல்படுத்துவதற்கு அவை பங்களிக்க முடியும் என்பது பொதுவாக ஏற்றுக்கொள்ளப்படுகிறது, ஆனால் ஒரு நீண்ட நீரிழிவு நோயின் மூலம் ஒரு நீரிழிவு நோயின் சாத்தியத்தை உறுதியாகக் கூறமுடியாது.
அட்ரினலின், குளுகோகன், வளர்ச்சி ஹார்மோன், கிளைகோகார்ட்டிகாய்டுகள், அட்ரினோகார்டிகோட்ரோபிக் ஹார்மோன் அல்லது தைராய்டின் ஆகியவற்றின் நீண்டகால நிர்வாகத்தால் தொடர்ச்சியான நீரிழிவு நோய்க்குறியின் வளர்ச்சியை அடைய இது மீண்டும் மீண்டும் சாத்தியமான விலங்குகள் மீதான சோதனைகளில் இது நம்பத்தகுந்ததாக நிரூபிக்கப்பட்டுள்ளது.
அறிவுரை! மனிதர்களில், இந்த ஹார்மோன்களில் பெரும்பாலானவை நிலையற்ற ஹைப்பர் கிளைசீமியாவை மட்டுமே ஏற்படுத்துகின்றன, இது ஒரு சாதாரண ஒழுங்குமுறை வளர்சிதை மாற்ற பொறிமுறையுடன், உண்மையான நீரிழிவு நோய்க்குறியாக உருவாகாமல் விரைவில் மறைந்துவிடும். நிலையற்ற ஹைப்பர் கிளைசீமியா மற்றும் கிளைகோசூரியா பின்வரும் ஹார்மோன் மருந்துகளை ஏற்படுத்தும்.
அட்ரினலின் கல்லீரலில் கிளைகோஜெனோலிசிஸைத் தூண்டுகிறது மற்றும் தசைகளில் குளுக்கோஸை உறிஞ்சுவதைத் தடுக்கிறது. இரண்டு வழிமுறைகளும் இரத்த சர்க்கரையை அதிகரிக்கின்றன, பிந்தையது வாசல்களுக்கு மேலே அடையலாம், மேலும் கிளைகோசூரியாவாக வெளிப்படும். அட்ரினலின் கிளைகோஜெனோலிடிக் விளைவின் வழிமுறை தெளிவுபடுத்தப்பட்டுள்ளது: ஹார்மோன் அடினோசின் 3,5-பாஸ்பேட் வெளியீட்டை ஊக்குவிக்கிறது, இது பாஸ்போரிலேஸ் என்ற நொதியை செயல்படுத்துகிறது (பாஸ்போரிலேட்டுகள்), மற்றும் பிந்தையது கிளைகோஜன்-குளுக்கோஸ் -1 பாஸ்பேட் எதிர்வினை அதிகரிக்கிறது (வினையூக்குகிறது), இது கிளைகோஜனின் முறிவைத் தொடங்குகிறது.
குளுகோகன் கல்லீரலில் கிளைகோஜெனோலிசிஸையும் தூண்டுகிறது மற்றும் இரத்த சர்க்கரை அளவை அதிகரிக்கிறது. அதன் ஹைப்பர் கிளைசெமிக் விளைவு கல்லீரலில் நியோகிளைகோஜெனீசிஸின் தூண்டுதலால் ஏற்படுகிறது. கிளைகோஜெனோலிடிக் செயலின் வழிமுறை அட்ரினலின் செயல்பாட்டின் பொறிமுறைக்கு ஒத்ததாகும். குளுகோகன் எலிகள் மற்றும் முயல்களில் சோதனை நீரிழிவு நோயை ஏற்படுத்தும். மனிதர்களில், இத்தகைய நீரிழிவு நோய் இன்னும் விவரிக்கப்படவில்லை.
வளர்ச்சி ஹார்மோன் இன்சுலின் ஒரு எதிரி மற்றும் பெரிய விலங்குகள் மற்றும் மனிதர்களில் நிரூபிக்கப்பட்ட ஹைப்பர் கிளைசெமிக் விளைவைக் கொண்டுள்ளது. இரத்த சர்க்கரை அளவை அதிகரிப்பதற்கான வழிமுறை சிக்கலானது, இன்னும் முழுமையாக புரிந்து கொள்ளப்படவில்லை.
ஒருபுறம், ஹார்மோன் நேரடியாகவும் மறைமுகமாகவும் இன்சுலின் சுரப்பைத் தூண்டுகிறது, இதனால் பி-செல்கள் தேவைகளை அதிகரிக்கிறது, மேலும் அவற்றில் ஒரு செயல்பாட்டு சோர்வு நோய்க்குறி மற்றும் அவற்றின் சுரப்பு செயல்பாடுகளை நிறுத்துகிறது.
மறுபுறம், இது உடலில் இன்சுலின் எதிரிகளின் உற்பத்தியைத் தூண்டுகிறது மற்றும் கொழுப்பு திசுக்களில் லிபோலிசிஸை மேம்படுத்துகிறது, இதனால் புற திசுக்களில் இன்சுலின் தாக்கம் குறைகிறது. இவை அனைத்தும் இரத்த சர்க்கரையின் குறிப்பிடத்தக்க அதிகரிப்புக்கு வழிவகுக்கிறது, கிளைகோசூரியா மற்றும் கெட்டோஅசிடோசிஸ், இது கடுமையான நீரிழிவு நோயின் வெளிப்பாட்டில் மருத்துவ ரீதியாக வெளிப்படுத்தப்படலாம்.
முக்கியமானது! இத்தகைய நோய்க்குறிகள் விலங்குகளில் மட்டுமல்ல, சில அறிகுறிகளின் மூலமாகவோ அல்லது தீவிர சிகிச்சையின் ஒரு பரிசோதனையாகவோ, சோமாடோட்ரோபிக் ஹார்மோன் மூலமாகவோ பாதிக்கப்பட்டுள்ளன. நீரிழிவு நோய்க்குறி ஹைப்போபிசெக்டோமைஸ் செய்யப்பட்ட மக்கள் மற்றும் விலங்குகளில் மிகவும் எளிதானது மற்றும் மிகவும் கடுமையானது. வளர்ச்சி ஹார்மோனின் நிர்வாகத்தை நிறுத்திய பின்னர் இந்த நோய்க்குறி விரைவில் மறைந்துவிடும். விலங்குகளில் சிறப்பாக அமைக்கப்பட்ட பரிசோதனையின் மூலம், தொடர்ச்சியான வளர்ச்சி ஹார்மோன் நீரிழிவு நோயையும் பெறலாம்.
தைராய்டு ஹார்மோன்கள் பெரிய, உடலியல் அல்லாத அளவுகளில் பயன்படுத்தும்போது மட்டுமே ஹைப்பர் கிளைசெமிக் விளைவைக் கொண்டுள்ளன. கல்லீரலில் கிளைகோஜெனோலிசிஸை வலுப்படுத்துவது மற்றும் உடலில் காடபாலிக் செயல்முறைகளை செயல்படுத்துதல், அவை பி உயிரணுக்களின் சுரப்பு செயல்பாட்டில் அதிகரித்த கோரிக்கைகளை வைக்கின்றன மற்றும் அவற்றின் செயல்பாட்டு குறைவுக்கு வழிவகுக்கும்.
அவற்றால் ஏற்படும் ஹைப்பர் கிளைசீமியா விரைவில் மறைந்துவிடும், ஆனால் சில நிபந்தனைகளின் கீழ், முக்கியமாக கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தைக் கட்டுப்படுத்துவதில் மறைந்திருக்கும் தொந்தரவுகள் முன்னிலையில், அவை நீரிழிவு நோயை ஏற்படுத்தும். மருத்துவ நடைமுறையில், உடல் பருமன் அல்லது மைக்ஸெடிமா சிகிச்சையில் பெரிய அளவிலான தைராய்டினுடன் இதுபோன்ற வழக்குகள் காணப்பட்டன, மேலும் நீரிழிவு நோயின் அறிகுறிகள் அசாதாரண டாக்ரிக்கார்டியா, விரல்களின் நடுக்கம், வியர்வை, வயிற்றுப்போக்கு போன்றவற்றுடன் இணைக்கப்பட்டன.
ஒரு நடைமுறைக் கண்ணோட்டத்தில், கிளைகோகார்டிகாய்டுகள் மற்றும் ACTH ஆகியவற்றால் ஏற்படும் நீரிழிவு நோய்க்குறி மிகவும் சுவாரஸ்யமானது. கடந்த பத்து ஆண்டுகளில், இந்த ஹார்மோன் தயாரிப்புகள் மருத்துவ மருத்துவத்தின் பல்வேறு துறைகளில் பரவலாகப் பயன்படுத்தப்பட்டு வருகின்றன, அதே நேரத்தில், நீடித்த கிளைகோகார்டிகாய்டு சிகிச்சையின் பின்னர் நீரிழிவு நோய் பற்றிய அறிக்கைகள் - ஸ்டீராய்டு நீரிழிவு நோய் அடிக்கடி வந்துள்ளன.
கிளைகோகார்ட்டிகாய்டுகள் மற்றும் ஏ.சி.டி.எச் ஆகியவற்றின் நீரிழிவு விளைவு நிரூபிக்கப்பட்டுள்ளது (கிளைகோகார்ட்டிகாய்டுகளின் சுரப்பைத் தூண்டுவதன் மூலம், அதாவது, மறைமுகமாக) பல ஆராய்ச்சியாளர்களின் விலங்கு பரிசோதனைகளால் நம்பத்தகுந்த மற்றும் இனப்பெருக்கம் செய்யப்பட்டு, இது தினசரி மற்றும் மருத்துவ நடைமுறையில் காணப்படுகிறது. இந்த மருந்துகள் கல்லீரல் கிளைகோனோஜெனீசிஸை அதில் ஈடுபடும் சில நொதிகளை செயல்படுத்துவதன் மூலம் தூண்டுகின்றன, இதன் மூலம் இந்த உறுப்பில் குளுக்கோஸ் உற்பத்தி அதிகரிக்கிறது மற்றும் கிளைசீமியா அதிகரிக்கும்.
இருப்பினும், அவை உச்சரிக்கப்படும் அடிபொக்கினெடிக் விளைவையும் கொண்டிருக்கின்றன, எனவே, வளர்ச்சி ஹார்மோனைப் போலவே, அவை மறைமுகமாக குளுக்கோஸின் ஆக்சிஜனேற்றத்தைத் தடுக்கின்றன மற்றும் இன்சுலின் சுற்றளவு எதிர்ப்பை அதிகரிக்கின்றன. இவை அனைத்தும் ஹைப்பர் கிளைசெமிக் விளைவைக் கொண்டிருக்கின்றன, இது சில நேரங்களில் உண்மையான நீரிழிவு நோயின் வளர்ச்சிக்கு வழிவகுக்கும்.
எச்சரிக்கை: இதுபோன்ற சந்தர்ப்பங்களில் இது கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தைக் கட்டுப்படுத்துவதில் ஏற்கனவே இருக்கும் மீறல் காரணமாகும். எவ்வாறாயினும், முன்பே இருக்கும் முன்கணிப்பு முன்கணிப்பு இல்லாமல் தனிநபர்களில் நீரிழிவு நோயைத் தொடங்குவதற்கான சாத்தியத்தை ஒருவர் உறுதியாக விலக்க முடியாது. எவ்வாறாயினும், நடைமுறையில் இதுபோன்ற ஒரு வாய்ப்பு கிடைத்தாலும் இது மிகவும் அரிதானது என்பது குறிப்பிடத்தக்கது.
மருத்துவ ரீதியாக, ஸ்டீராய்டு நீரிழிவு கடுமையான அறிகுறிகள் இல்லாமல் மற்றும் லேசான ஹைப்பர் கிளைசீமியா மற்றும் கிளைகோசூரியாவுடன் நீரிழிவு நோயின் லேசான வடிவத்தில் செல்கிறது. மிக பெரும்பாலும், பொருத்தமான சுமை சோதனைகளைப் பயன்படுத்தி பரிசோதனையின் பின்னரே வளர்சிதை மாற்றத்தை நிறுவ முடியும்.
சரியான நோயறிதல் நோயாளிக்கு கார்டிகோஸ்டீராய்டுகளுடன் நீண்ட காலமாக சிகிச்சையளிக்கப்படுவதாகக் கூறப்படுகிறது. சில புறநிலை ஆராய்ச்சி தரவு, முன்பே இருக்கும் கார்போஹைட்ரேட் வளர்சிதை மாற்றக் கோளாறு இல்லாமல் தனிநபர்களில் நீரிழிவு நோயிலிருந்து கிளைகோகார்டிகாய்டு-செயல்படுத்தப்பட்ட மறைந்த நீரிழிவு நோயைப் பிரிக்க அனுமதிக்கலாம். முதல் வழக்கில், நீரிழிவு முன்னர் உருவாகிறது, சில நேரங்களில் ஏற்கனவே கிளைகோகார்டிகாய்டுகளுடன் சிகிச்சையின் முதல் நாட்களில்.
அறிகுறிகள் சிறப்பாக வெளிப்படுத்தப்படுகின்றன, பெரும்பாலும் நீரிழிவு நோயின் முக்கிய அறிகுறிகள் உள்ளன: பாலியூரியா, பாலிடிப்சியா, பாலிஃபாஜி மற்றும் எடை இழப்பு. இதுபோன்ற சந்தர்ப்பங்களில், சிறுநீரில் அசிட்டோனுடன் கூடிய கெட்டோஅசிடோசிஸ் மற்றும் நீரிழிவு கோமாவின் ஆரம்ப வெளிப்பாடுகள் கூட உருவாகலாம்.
நீரிழிவு நோய் ஏற்கனவே இருந்திருந்தால், ஆனால் நோயாளிக்கும் அவரது மருத்துவருக்கும் இது பற்றி தெரியாது என்றால், பல நாட்களுக்கு கிளைகோகார்டிகாய்டுகளுடன் சிகிச்சையளிப்பது நீரிழிவு கோமாவின் விரைவான வளர்ச்சியுடன் இந்த நிலையில் கூர்மையான சரிவை ஏற்படுத்தும்.
நீரிழிவு வகை வளர்சிதை மாற்றக் கோளாறு இருப்பதற்கு முன்பே நம்பகமான தரவு இல்லாத நிலையில், ஸ்டீராய்டு நீரிழிவு நோயின் மருத்துவ படத்தில் சில அம்சங்கள் காணப்படுகின்றன. இந்த சந்தர்ப்பங்களில், கிளைகோகார்டிகாய்டுகளுடன் நீண்ட சிகிச்சையின் பின்னர் நீரிழிவு நோய் கண்டறியப்படுகிறது - பெரும்பாலும் பல மாதங்கள் அல்லது பல வருட சிகிச்சையின் பின்னர்.
உதவிக்குறிப்புகள்! இந்த நிகழ்வுகளில் கெட்டோஅசிடோசிஸ் ஒரு விதிவிலக்காக மட்டுமே காணப்படுகிறது.
நீரிழிவு அறிகுறிகளின் வளர்ச்சி இருந்தபோதிலும் இயல்பை விட எடை குறையாது. இத்தகைய ஸ்டீராய்டு நீரிழிவு நோய்க்கான முன்கணிப்பு சாதகமானது. பொதுவாக கிளைகோகார்டிகாய்டுகளுடன் சிகிச்சையை நிறுத்துவதன் மூலம், நீரிழிவு நோயின் அறிகுறிகள் படிப்படியாக மறைந்து வளர்சிதை மாற்ற சமநிலை முழுமையாக மீட்டமைக்கப்படுகிறது.
இருப்பினும், ஸ்டீராய்டு சிகிச்சையானது மறைந்த நீரிழிவு நோயை ஏற்படுத்தும்போது, வளர்சிதை மாற்றக் கோளாறு பொதுவாக மாற்ற முடியாதது. இந்த சந்தர்ப்பங்களில், பி உயிரணுக்களின் இன்சுலின் சுரக்கத்தின் மிகைப்படுத்தலானது அவற்றின் செயல்பாட்டின் அழிவுடன் பிந்தையவற்றின் செயல்பாட்டு குறைவுக்கு வழிவகுத்தது என்று நம்பப்படுகிறது. ஸ்டீராய்டு சிகிச்சையை நிறுத்துவது குறைந்தது முன்னேற்றத்திற்கு வழிவகுக்கும்.
ஸ்டீராய்டு நீரிழிவு நோயின் லேசான வடிவங்களுக்கு, சல்போனிலூரியா மருந்துகளுடன் சிகிச்சையளிப்பது ஒரு நன்மை பயக்கும். எவ்வாறாயினும், கிளைகோகார்ட்டிகாய்டுகள் மற்றும் சல்பானிலூரியா தயாரிப்புகளின் கலவையைப் பயன்படுத்துவது ஆரோக்கியமான பரிசோதனை விலங்குகளில் கூட கார்போஹைட்ரேட் சகிப்புத்தன்மையை மோசமாக்கும் என்பதை எங்கள் அவதானிப்புகள் காட்டுகின்றன. எனவே, எங்கள் கருத்துப்படி, அத்தகைய ஒருங்கிணைந்த சிகிச்சையைத் தவிர்க்க வேண்டும்.
ஸ்டீராய்டு நீரிழிவு ஏற்பட்டால், கிளைகோகார்டிகாய்டுகளுடன் சிகிச்சையை உடனடியாக நிறுத்துங்கள். அப்போதுதான் சல்போனிலூரியா மருந்துகளுடன் சிகிச்சையைத் தொடங்க முடியும். இன்சுலின் சிகிச்சையை மேற்கொள்வது இன்னும் சிறந்தது, இது பி-செல்களைச் செயல்படுத்துவதற்கு சிறிது நேரம் அனுமதிக்கிறது மற்றும் அவற்றின் சுரப்பு நிர்வாகத்தை மீட்டெடுப்பதற்கான வாய்ப்பை வழங்குகிறது.
கெட்டோஅசிடோசிஸ் மற்றும் அசிட்டோனூரியா முன்னிலையில் இன்சுலின் கட்டாய சிகிச்சை உள்ளது. கிளைகோகார்டிகோஸ்டீராய்டு சிகிச்சை பயன்படுத்தப்படுவதால், அதன் நிறுத்தத்தை அனுமதிக்காதபோது, நீரிழிவு நோய்க்குறியின் சிகிச்சை இன்சுலின் மூலம் மட்டுமே மேற்கொள்ளப்படுகிறது.
ஸ்டீராய்டு நீரிழிவு நோயைத் தடுப்பதற்காக கிளைகோகார்டிகாய்டுகள் மற்றும் ACTH உடன் சிகிச்சையின் போது கொடுக்கப்பட வேண்டும் பின்வரும் நடவடிக்கைகளை எடுக்கவும்:
- கார்போஹைட்ரேட்டுகளின் உணவில் கட்டுப்பாடு மற்றும் தூய்மையான, எளிதில் உறிஞ்சப்படும் சர்க்கரைகளின் அளவைக் குறைத்தல் (தொழில்துறை சர்க்கரை, சர்க்கரை, தேன் போன்றவற்றால் தயாரிக்கப்பட்ட பொருட்கள்).
- உணவில் புரதத்தின் அதிகரிப்பு.
- அனபோலிக் ஸ்டெராய்டுகளுடன் கூடுதல் சிகிச்சையை பரிந்துரைத்தல்.
- மறைந்திருக்கும் நீரிழிவு நோய் அல்லது உடல் பருமன் குறித்து சந்தேகம் இருந்தால், கிளைகோகார்டிகோஸ்டீராய்டுகளுடன் சிகிச்சையானது அத்தகைய சிகிச்சையின் முழுமையான அறிகுறிகளுடன் மட்டுமே மேற்கொள்ளப்பட வேண்டும், அதை இன்சுலின் சிறிய அளவுகளுடன் இணைக்க வேண்டும்.
ஸ்டீராய்டு நீரிழிவு பற்றி இன்னும் கொஞ்சம்
இந்த நோய்க்கு முக்கிய காரணம் ஹார்மோன் மருந்துகளுடன் நீண்டகால சிகிச்சை. இது நீரிழிவு நோய் என்றும் அழைக்கப்படுகிறது. மேலும், இந்த வியாதியின் வளர்ச்சி அட்ரீனல் சுரப்பிகளில் ஹார்மோன்களின் அதிகப்படியான அளவு அல்லது நீரிழிவு நோயின் சிக்கல்களுடன் தொடர்புடையது.
முக்கியமானது: ஸ்டீராய்டு நீரிழிவு கணையத்தின் செயலிழப்புடன் தொடர்புடையது அல்ல. இது ஹார்மோன் அளவுக்கு அதிகமாக ஏற்படுகிறது. இந்த மருந்துகள் ரத்து செய்யப்படும்போது இதுபோன்ற நோய் மிக விரைவாக செல்கிறது. ஆனால் பலருக்கு, நோயின் வளர்ச்சி இன்சுலின் சார்புகளைத் தூண்டும்.
என்ன மருந்துகள் தூண்டுகின்றன
அழற்சி நோய்கள், ஆஸ்துமா, மல்டிபிள் ஸ்களீரோசிஸ், ஆட்டோ இம்யூன் நோய்க்குறியீடுகளுக்கு குளுக்கோகார்டிகாய்டு மருந்துகள் பரிந்துரைக்கப்படுகின்றன. இந்த குழுவில் ப்ரெட்னிசோன், ஹைட்ரோகார்ட்டிசோன், டெக்ஸாமெதோசோன் ஆகியவை அடங்கும். டையூரிடிக் மருந்துகள் மற்றும் கருத்தடைகளும் ஸ்டீராய்டு நீரிழிவு நோயின் வளர்ச்சிக்கு பங்களிக்கின்றன.
சிறுநீரக மாற்று அறுவை சிகிச்சையின் போது, ஹார்மோன் ஏற்பாடுகள் அதிக அளவில் பரிந்துரைக்கப்படுகின்றன. சில நேரங்களில் இத்தகைய சிகிச்சை வாழ்நாள் முழுவதும் நீடிக்கும். எனவே, இந்த பிரிவில் உள்ளவர்கள் முதலில் ஆபத்தில் உள்ளனர். அதிக எடை கொண்டவர்களும் இந்த குழுவிற்கு காரணமாக இருக்கலாம். சிக்கல்களைத் தவிர்ப்பதற்காக, உணவு மற்றும் உடற்பயிற்சியுடன் அவற்றின் வெகுஜனத்தை இயல்பாக்க பரிந்துரைக்கப்படுகிறது.
நீரிழிவு நோயின் வளர்ச்சிக்கு உங்களிடம் முன்நிபந்தனைகள் இருந்தால், ஹார்மோன் மருந்துகளை நீங்களே எடுத்துக் கொள்ளாதீர்கள். ஒரு ஸ்டீராய்டு நோயின் வளர்ச்சியைத் தவிர்க்க உங்கள் உட்சுரப்பியல் நிபுணரை அணுகவும்.
அம்சங்கள் மற்றும் அறிகுறிகள்
ஸ்டீராய்டு நோய் வகை 1 மற்றும் வகை 2 நீரிழிவு நோயின் பண்புகளை ஒருங்கிணைக்கிறது. நோயின் வளர்ச்சிக்கான முன்நிபந்தனைகள் அதிக அளவு கார்டிகோஸ்டீராய்டுகளால் கணைய பீட்டா செல்களை சேதப்படுத்துவதாகும். இது டைப் 1 நீரிழிவு நோய்க்கு பொதுவானது, ஆனால் இன்சுலின் உற்பத்தி நீண்ட காலத்திற்கு தொடர்கிறது.
கவனம்! பின்னர் விரும்பிய அளவு குறைகிறது, மேலும் இந்த ஹார்மோனின் திசுக்களின் பாதிப்பு மீறப்படுகிறது.இது ஏற்கனவே வகை 2 நீரிழிவு நோயின் சிறப்பியல்பு. காலப்போக்கில், இன்சுலின் உற்பத்தி நிறுத்தப்பட்டு, நீரிழிவு நோயைப் போலவே இன்சுலின் சார்ந்திருக்கும் காலம் தொடங்குகிறது
நோய்க்கான காரணங்கள்
அட்ரீனல் சுரப்பிகள் அதிக அளவு கார்டிகோஸ்டீராய்டுகளை உற்பத்தி செய்தால் அல்லது ஒரு நபர் குளுக்கோகார்ட்டிகாய்டுகளை நீண்ட காலம் எடுத்துக் கொண்டால், உடலில் ஒரு ஹார்மோன் செயலிழப்பு தோன்றும். இதன் விளைவாக, ஸ்டீராய்டு நீரிழிவு ஏற்படுகிறது.
ஸ்டெராய்டுகள் கல்லீரலில் கிளைகோஜன் உருவாவதற்கு வழிவகுக்கிறது. இதன் விளைவாக, கிளைசீமியாவில் அதிகரிப்பு உள்ளது. மேலும், ஸ்டெராய்டுகள் பயன்படுத்தப்படும் சில நோய்கள் பாதிக்கலாம்:
- மூச்சுக்குழாய் ஆஸ்துமா,
- முடக்கு வாதம்,
- ஆட்டோ இம்யூன் நோயியல்,
- உறுப்பு மாற்று அறுவை சிகிச்சை.
நோய் வருவதைத் தூண்டும் காரணங்கள்:
- டையூரிடிக்ஸ் பயன்பாடு:
- வாய்வழி கருத்தடை
- இட்சென்கோ-குஷிங் நோய்,
- அதிக எடை
- மதுபானங்களை அடிக்கடி பயன்படுத்துதல்,
- கர்ப்ப காலத்தில்
- நரம்பியல் மற்றும் மன நோய்கள்,
- நச்சு கோயிட்டர்
- நீரிழிவு நோயின் வளர்ச்சிக்கு மரபணு முன்கணிப்பு.
 சாதாரண வகை 1 நீரிழிவு நோயைப் போலன்றி, நோயாளிகளுக்கு திடீர் எடை இழப்பு இல்லை.
சாதாரண வகை 1 நீரிழிவு நோயைப் போலன்றி, நோயாளிகளுக்கு திடீர் எடை இழப்பு இல்லை.ஸ்டீராய்டு நீரிழிவு நோயால், நோயாளிகள் பின்வரும் அறிகுறிகளைக் குறிப்பிடுகின்றனர்:
- தீராத தாகத்தின் தோற்றம்
- பெரிய அளவு சிறுநீர்
- சோர்வு,
- எடை இழப்பு
- மெத்தனப் போக்கு,
- இயலாமை குறைப்பு.
ஸ்டீராய்டு நீரிழிவு நோய்க்கான சிகிச்சை
ஸ்டீராய்டு நீரிழிவு ஒரு ஆபத்தான நோய் மற்றும் சரியான நேரத்தில் மற்றும் போதுமான சிகிச்சை தேவைப்படுகிறது. எனவே, முதல் அறிகுறிகள் தோன்றும்போது, நீங்கள் ஒரு மருத்துவமனையை நிபுணர்களுடன் தொடர்பு கொள்ள வேண்டும். அனுமதிக்கப்பட்டவுடன், மருத்துவர் ஒரு மருத்துவ வரலாற்றை சேகரித்து, ஒரு பரிசோதனையை நடத்தி, சிறப்பு கண்டறியும் முறைகளை பரிந்துரைப்பார். நோயறிதலுக்குப் பிறகு, நிபுணர் ஒரு சிகிச்சை திட்டத்தை வகுப்பார்.
ஸ்டீராய்டு சர்க்கரை சிகிச்சைக்கான சிகிச்சை உத்தி ஸ்டெராய்டுகளை ஒழிப்பதை அடிப்படையாகக் கொண்டது (நோய்க்கான காரணம்) மற்றும் முடிந்தால், ஸ்டெராய்டல் அல்லாத அழற்சி எதிர்ப்பு மருந்துடன் மாற்றுவது. வாய்வழி கருத்தடை மற்றும் டையூரிடிக்ஸ் கூட ரத்து செய்யப்படுகின்றன. சிகிச்சையாக, இரத்த சர்க்கரை மற்றும் ஒரு சிறப்பு உணவைக் குறைக்க மருந்துகள் அவசியம் பரிந்துரைக்கப்படுகின்றன. கணையத்தை மேம்படுத்த, இன்சுலின் நிர்வகிக்கப்படுகிறது. சில சந்தர்ப்பங்களில், அறுவை சிகிச்சை சிகிச்சை பயன்படுத்தப்படுகிறது. அறுவை சிகிச்சை சிகிச்சையானது ஹார்மோன் உற்பத்தியைக் குறைக்க அதிகப்படியான அட்ரீனல் திசுக்களை அகற்றுவதோடு, கார்டிகோஸ்டிரோமாக்களை அகற்றுவதையும் நோக்கமாகக் கொண்டுள்ளது.
ஸ்டீராய்டு நீரிழிவு என்பது மிகவும் தீவிரமான நோயாகும், இது அதன் மற்றொரு பெயரில் ஒன்றாகும் - முதல் வகையின் இரண்டாம் நிலை இன்சுலின் சார்ந்த நீரிழிவு நோய். நோய்க்கு நோயாளியிடமிருந்து ஒரு தீவிர அணுகுமுறை தேவைப்படுகிறது. இந்த வகை நீரிழிவு சில ஹார்மோன் மருந்துகளின் நீண்டகால பயன்பாட்டின் பின்னணியில் உருவாகலாம், எனவே இது மருந்து நீரிழிவு என்று அழைக்கப்படுகிறது.
ஸ்டீராய்டு நீரிழிவு என்றால் என்ன
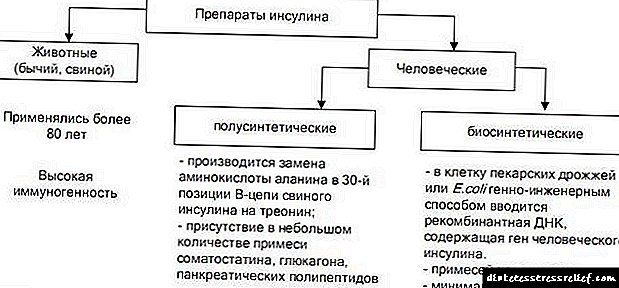
ஸ்டீராய்டு நீரிழிவு என்பது ஒரு வகை சர்க்கரை நோயாகும், இது இரண்டாம் நிலை வடிவத்தைக் கொண்டுள்ளது. சிறுநீரக செயல்பாடு பலவீனமடையும் போது ஒரு நோய் ஏற்படுகிறது, மேலும் அட்ரீனல் கோர்டெக்ஸின் ஹார்மோன் அதிகமாக சுரக்கிறது. இந்த வகை நீரிழிவு நோய் ஹார்மோன் மருந்துகளை நீண்ட காலமாகப் பயன்படுத்துவதால் ஏற்படலாம்.
ஸ்டீராய்டு நீரிழிவு மருந்துகள்
இரண்டாம் நிலை நீரிழிவு சிகிச்சையில் பரிந்துரைக்கப்படும் ஹார்மோன் மருந்துகள் வளர்சிதை மாற்றக் கோளாறுகளுக்கு பங்களிக்கின்றன, குறிப்பாக புரத தொகுப்பு. அத்தியாவசிய மருந்துகள் - இது ப்ரெட்னிசோலோன், டெக்ஸாமெதாசோன், ஹார்மோன் குழுவோடு தொடர்புடையது, அதே போல் ஹைப்போதியாசைடு, நாவிட்ரெக்ஸ், டிக்ளோதியாசைடு - இவை டையூரிடிக்ஸ்.
இத்தகைய மருந்துகளின் பயன்பாடு முதன்மை வடிவத்தில் நீரிழிவு நோயாளிகளுக்கு இரத்த குளுக்கோஸ் அளவைப் பராமரிக்கவும் உடலில் இருந்து அதிகப்படியான திரவத்தை அகற்றவும் உதவுகிறது. அதே நேரத்தில், அவற்றின் நீடித்த பயன்பாடு இரண்டாம் நிலை வடிவத்தை ஏற்படுத்தும் - ஸ்டீராய்டு நீரிழிவு நோய். இந்த வழக்கில், நோயாளிக்கு இன்சுலின் இல்லாமல் செய்ய முடியாது. அதிக எடையுள்ள நபர்களும், தசை வெகுஜனத்தை அதிகரிக்க ஸ்டீராய்டு மருந்துகளைப் பயன்படுத்தும் விளையாட்டு வீரர்களும் ஆபத்தில் உள்ளனர்.
இரண்டாம் நிலை நீரிழிவு நோயின் வளர்ச்சிக்கு பங்களிக்கும் வேறு சில மருந்துகள் உள்ளன: கருத்தடை, டையூரிடிக்ஸ் மற்றும் ஆஸ்துமா, இரத்த அழுத்தம் மற்றும் ஆர்த்ரோசிஸ் ஆகியவற்றிற்கு பரிந்துரைக்கப்பட்ட மருந்துகள்.
ஹார்மோன் மருந்துகளை பரிந்துரைக்கும்போது, அதிக எடை ஏற்படுவதைத் தவிர்க்க நீங்கள் அதிக செயலில் இருக்க வேண்டும். சிகிச்சையை கலந்துகொள்ளும் மருத்துவர் கண்டிப்பாக கண்காணிக்க வேண்டும்.
ஸ்டீராய்டு நீரிழிவு நோயின் அறிகுறிகள்
நீரிழிவு ஒரு ஸ்டீராய்டு வடிவத்திற்குள் சென்றவுடன், நோயாளி கடுமையான பலவீனம், அதிக வேலை மற்றும் மோசமான ஆரோக்கியத்தை கடக்காமல் உணரத் தொடங்குகிறார். ஆதாரங்கள் நீரிழிவு நோயின் முதன்மை வடிவத்திற்கான சிறப்பியல்பு - நிலையான தாகம் மற்றும் வாயிலிருந்து அசிட்டோனின் வாசனை - மிகவும் பலவீனமானவை. ஆபத்து என்னவென்றால், எந்தவொரு நோயிலும் இத்தகைய அறிகுறிகள் ஏற்படக்கூடும். ஆகையால், நோயாளி சரியான நேரத்தில் மருத்துவரை அணுகவில்லை என்றால், இந்த நோய் ஸ்டீராய்டு நீரிழிவு நோயின் கடுமையான வடிவமாக மாறும், அடிக்கடி தாக்குதல்களுடன். இன்சுலின் தேவை அதிகரித்து வருகிறது.
ஆஸ்துமா, உயர் இரத்த அழுத்தம், ஆர்த்ரோசிஸ் மற்றும் பிற நோய்களுக்கு சிகிச்சையளிக்கும் போது ஸ்டீராய்டு நீரிழிவு ஏற்பட்டால், நோயாளி வறண்ட வாய், அடிக்கடி சிறுநீர் கழித்தல், திடீர் எடை இழப்பு ஆகியவற்றை உணர்கிறார்.
சில சந்தர்ப்பங்களில், ஆண்களுக்கு பாலியல் இயல்புடைய பிரச்சினைகள் ஏற்படத் தொடங்குகின்றன, பெண்களில் - பிறப்புறுப்பு உறுப்புகளின் தொற்று நோய்கள்.
சில நோயாளிகளுக்கு பார்வை, கூச்ச உணர்வு மற்றும் கைகால்களின் உணர்வின்மை, பசியின் இயற்கைக்கு மாறான உணர்வு போன்ற பிரச்சினைகள் உள்ளன.
நீங்கள் நிலையான பலவீனத்தை உணர்ந்து விரைவாக சோர்வடைந்தால், சர்க்கரைக்கு சிறுநீர் மற்றும் இரத்த பரிசோதனை செய்வது நல்லது. ஒரு விதியாக, இரண்டாம் நிலை நீரிழிவு நோயின் துவக்கத்துடன் அவற்றில் குளுக்கோஸின் அளவு கூர்மையாக அதிகரிக்கிறது மற்றும் அனுமதிக்கப்பட்ட விதிமுறைகளை மீறுகிறது.
ஸ்டீராய்டு நீரிழிவு நோயைக் கண்டறிதல் மற்றும் சிகிச்சை செய்தல்
ஸ்டீராய்டு நீரிழிவு நோயின் அறிகுறிகள் வேறு எந்த நோய்க்கான அறிகுறிகளையும் ஒத்திருப்பதால், சிறுநீர் மற்றும் சர்க்கரைக்கான இரத்த பரிசோதனைகளின் முடிவுகளால் மட்டுமே இதைக் கண்டறிய முடியும். அவற்றில் உள்ள குளுக்கோஸ் உள்ளடக்கம் 11 மி.மீ.க்கு மேல் இருந்தால், இது பெரும்பாலும் நீரிழிவு நோயின் இரண்டாம் வடிவமாகும்.
கூடுதலாக, உட்சுரப்பியல் நிபுணர் சிறுநீரகங்கள் மற்றும் அட்ரீனல் சுரப்பிகளைப் பரிசோதிக்க நியமிக்கிறார். ஹார்மோன் மற்றும் டையூரிடிக் மருந்துகளை எடுத்துக்கொள்வதன் உண்மை கணக்கில் எடுத்துக்கொள்ளப்படுகிறது.

இந்த காரணிகளின் அடிப்படையில், சர்க்கரை அளவைக் குறைப்பதற்கும் சிறுநீரக செயல்பாட்டை இயல்பாக்குவதற்கும் நோக்கமாக சிகிச்சை பரிந்துரைக்கப்படுகிறது.
சிகிச்சை நோயின் சிக்கலைப் பொறுத்தது. ஆரம்ப கட்டங்களில், நோயாளி சரியான உணவு மற்றும் மருந்து மூலம் பெறலாம். புறக்கணிக்கப்பட்ட நிலையில், அறுவை சிகிச்சை தலையீடு தேவை.
ஸ்டீராய்டு நீரிழிவு சிகிச்சையில் முக்கிய திசைகள்:
- நோயின் இருப்பைத் தூண்டும் மருந்துகளை ரத்து செய்தல்.
- கடினமான உணவு. நோயாளி கார்போஹைட்ரேட்டுகள் குறைவாக உள்ள உணவுகளை மட்டுமே உண்ண முடியும்.
- கணையத்தின் செயல்பாடுகளை இயல்பாக்குவதற்கும், இரத்த சர்க்கரை அளவை உறுதிப்படுத்துவதற்கும், இன்சுலின் ஊசி பரிந்துரைக்கப்படுகிறது (மேலும் காண்க - இன்சுலின் சரியாக எவ்வாறு செலுத்த வேண்டும்).
- சர்க்கரை அளவைக் குறைக்கும் பிற மருந்துகளும் பரிந்துரைக்கப்படுகின்றன.
சர்க்கரை அளவை உறுதிப்படுத்த மற்ற மருந்துகள் விரும்பிய விளைவைக் கொடுக்காவிட்டால் மட்டுமே இன்சுலின் பரிந்துரைக்கப்படுகிறது. ஊசி உட்கொள்வது ஸ்டீராய்டு நீரிழிவு நோயின் கடுமையான சிக்கல்களைத் தடுக்கிறது.
அரிதான சந்தர்ப்பங்களில், நோயாளிக்கு தேவை அறுவை சிகிச்சையின் தலையீடும் . அட்ரீனல் கோர்டெக்ஸ் அல்லது அதிகப்படியான திசு, பல்வேறு நியோபிளாம்களில் அகற்றுவதை நோக்கமாகக் கொள்ளலாம். சில நேரங்களில் அட்ரீனல் சுரப்பிகள் இரண்டும் முற்றிலும் அகற்றப்படுகின்றன. இத்தகைய அறுவை சிகிச்சை நோயின் போக்கைத் தணிக்கும், சில சமயங்களில் சர்க்கரை அளவு இறுதியாக மீட்டெடுக்கப்படும்.
ஆனால் ஒரு தீங்கு உள்ளது. அறுவைசிகிச்சைக்குப் பிறகு, உடலில் வளர்சிதை மாற்ற செயல்முறைகள் மீறப்படுகின்றன, சிறுநீரக செயல்பாடு நீண்ட காலத்திற்கு மீட்டமைக்கப்படுகிறது. இவை அனைத்தும் உடலில் பல்வேறு சிக்கல்களுக்கு வழிவகுக்கும். இது சம்பந்தமாக, அறுவை சிகிச்சை தலையீடு மிகவும் அரிதாகவே பயன்படுத்தப்படுகிறது.
ஸ்டீராய்டு நீரிழிவு தடுப்பு
தடுப்பு நோக்கங்களுக்காக, ஸ்டீராய்டு நீரிழிவு ஏற்படுவதைத் தவிர்க்க, நீங்கள் தொடர்ந்து கடைபிடிக்க வேண்டும் குறைந்த கார்ப் உணவு . இது நீரிழிவு நோயாளிகளுக்கும் சாத்தியமான நோயாளிகளுக்கும் ஒரு சிறப்பம்சமாகும்.

பிற நோய்களுக்கு சிகிச்சையளிக்க நீங்கள் ஹார்மோன் மருந்துகளைப் பயன்படுத்தினால், நீங்கள் அடிக்கடி உடற்பயிற்சி செய்ய வேண்டும். இல்லையெனில், எடை கூர்மையாக அதிகரிக்கும் அபாயம் உள்ளது, இது உடலில் சர்க்கரையின் அளவை அதிகரிக்க தூண்டுகிறது. நீங்கள் தொடர்ந்து சோர்வு, வேலை செய்யும் திறனைக் குறைத்தால், உடனடியாக ஒரு நிபுணரின் ஆலோசனையைப் பெற வேண்டும்.
ஸ்டீராய்டு நீரிழிவு நோயின் இன்சுலின் வடிவம் அரிதான சந்தர்ப்பங்களில் முற்றிலும் குணமாகும். நோய் இயங்க மதிப்பில்லை என்பதை புரிந்து கொள்ள வேண்டும். ஒரு நிபுணரை சரியான நேரத்தில் தொடர்புகொள்வது கடுமையான விளைவுகளைத் தவிர்க்க உதவும். சுய மருந்துக்கு மதிப்பு இல்லை. சிகிச்சை உடலின் அறிகுறிகள் மற்றும் தனிப்பட்ட பண்புகளைப் பொறுத்தது.
சில நேரங்களில் ஒரு நோயைச் சமாளிக்க வடிவமைக்கப்பட்ட மருந்துகள் பிற உடல்நலப் பிரச்சினைகளை ஏற்படுத்துகின்றன. நிகழ்வுகளின் இத்தகைய வளர்ச்சியைக் கணிப்பது பெரும்பாலும் சாத்தியமில்லை. ஆயினும்கூட, சில மருந்துகளின் பயன்பாடு காரணமாக நோய்கள் ஏற்பட்டால் தீர்க்கமான பாத்திரத்தை வகிக்கக்கூடிய காரணிகளை தீர்மானிக்க மருத்துவர்கள் மற்றும் விஞ்ஞானிகள் தொடர்ந்து பணியாற்றி வருகின்றனர். இந்த வகை நயவஞ்சக நோய்களில் ஒன்று ஸ்டீராய்டு நீரிழிவு நோய், இதன் அறிகுறிகள் மற்றும் சிகிச்சையானது “ஆரோக்கியத்தைப் பற்றி பிரபலமானது” என்ற இந்த பக்கத்தில் இன்னும் கொஞ்சம் விரிவாக விவாதிப்போம்.
ஸ்டீராய்டு நீரிழிவு என்பது நீரிழிவு நோயின் கடுமையான வடிவம். இது பல்வேறு வயது நோயாளிகளுக்கு உருவாகக்கூடிய நோயின் இன்சுலின் சார்ந்த வடிவமாகும். அத்தகைய நோயியலைக் கண்டறிவதில் முக்கிய சிக்கல் உச்சரிக்கப்படும் அறிகுறிகளின் பற்றாக்குறை.
ஸ்டீராய்டு நீரிழிவு நோய் ஏற்படுவதை மருத்துவர்கள் பெரும்பாலும் பல்வேறு மருந்துகளின் பயன்பாட்டுடன் தொடர்புபடுத்துகிறார்கள். குறிப்பாக ஆபத்தில் குளுக்கோகார்ட்டிகாய்டுகள் உள்ளன, அவை நீண்ட காலமாகப் பயன்படுத்தப்படுகின்றன. மேலும், சில மருத்துவர்கள் இத்தகைய நோயியலின் வளர்ச்சியை வாய்வழி கருத்தடை மருந்துகள், டையூரிடிக்ஸ் மற்றும் வேறு சில மருந்துகளால் தூண்டலாம் என்று வாதிடுகின்றனர்.
ஸ்டீராய்டு நீரிழிவு நோயின் அறிகுறிகள்
பொதுவாக ஸ்டீராய்டு நீரிழிவு நோயின் முக்கிய வெளிப்பாடுகள் நீரிழிவு நோயால் அதன் பிற வகைகளுடன் சமமானவை. இந்த நோய் தாகம், அதிகரித்த சிறுநீர் கழித்தல் மற்றும் சோர்வு ஆகியவற்றின் தோற்றத்தைத் தூண்டுகிறது. ஆனால் அதே நேரத்தில், இத்தகைய அறிகுறிகளின் தீவிரம் மிகக் குறைவு, எனவே பல நோயாளிகள் அவற்றில் எந்த கவனத்தையும் செலுத்துவதில்லை.
டைப் 1 நீரிழிவு நோயின் கிளாசிக்கல் படிப்புக்கு மாறாக, நோயாளிகள் எடையும் குறைக்க மாட்டார்கள். மேலும் இரத்த பரிசோதனைகள் எப்போதும் சரியான நோயறிதலைச் செய்வதை சாத்தியமாக்குவதில்லை.
ஸ்டீராய்டு நீரிழிவு நோயால் இரத்தம் மற்றும் சிறுநீரில் உள்ள சர்க்கரையின் அளவு அரிதாகவே பேரழிவு அளவை அடைகிறது. கூடுதலாக, இரத்தத்தில் அல்லது சிறுநீரில் உள்ள அசிட்டோன் அரிதாகவே காணப்படுகிறது.
நீரிழிவு நோயை எவ்வாறு சரிசெய்வது, என்ன சிகிச்சையைப் பயன்படுத்துவது ?
ஸ்டீராய்டு நீரிழிவு நோய்க்கான சிகிச்சை விரிவானதாக இருக்க வேண்டும். இது இரத்த சர்க்கரையை இயல்பாக்குவதற்கும் நோய்க்கான காரணங்களை சரிசெய்வதற்கும் வடிவமைக்கப்பட்டுள்ளது (அட்ரீனல் கோர்டெக்ஸின் உடலில் ஹார்மோன்களின் வளர்ச்சி). சில நேரங்களில், ஸ்டீராய்டு நீரிழிவு நோயைத் திருத்துவதற்கு, நோயின் வளர்ச்சிக்கு வழிவகுத்த மருந்துகளை மட்டும் ரத்து செய்தால் போதும். சில சந்தர்ப்பங்களில், நோயாளிகளுக்கு குளுக்கோகார்ட்டிகாய்டு ஹார்மோன்களின் விளைவை சமப்படுத்தக்கூடிய அனபோலிக் ஹார்மோன்கள் பரிந்துரைக்கப்படுகின்றன.
நீரிழிவு சிகிச்சையானது நோயாளியில் அடையாளம் காணப்பட்ட அசாதாரணங்களைப் பொறுத்தது. எடுத்துக்காட்டாக, அதிகப்படியான உடல் எடையுடன் மற்றும் இன்சுலின் பாதுகாப்பான உற்பத்தியுடன், நோயாளிகளுக்கு உணவு ஊட்டச்சத்து மற்றும் இரத்த சர்க்கரையை குறைக்க மருந்துகளின் பயன்பாடு ஆகியவை காட்டப்படுகின்றன, இது தியாசோலிடினியோன் மற்றும் குளுக்கோபேஜ் ஆகியவற்றால் குறிக்கப்படுகிறது. சில சந்தர்ப்பங்களில், இது போதுமான மற்றும் சரியாக தேர்ந்தெடுக்கப்பட்ட உணவு உணவாக இருக்கலாம்.
சாதாரண அல்லது சற்று அதிகரித்த உடல் எடை கொண்ட நோயாளிகள் சிகிச்சை அட்டவணை எண் 9 இன் படி ஒரு உணவைப் பின்பற்ற வேண்டும். இந்த உணவின் மூலம், அதிக கிளைசெமிக் குறியீட்டால் வகைப்படுத்தப்படும் உணவுகள் உணவில் இருந்து விலக்கப்பட வேண்டும். உணவில் குறைந்த கிளைசெமிக் குறியீட்டுடன் கூடிய உணவுகள் இருக்க வேண்டும்.
உணவு பெரும்பாலும் சிறிய பகுதிகளில் எடுக்கப்பட வேண்டும், எடுத்துக்காட்டாக, மூன்று மணி நேர இடைவெளியுடன். பதிவு செய்யப்பட்ட பொருட்கள், ஆல்கஹால் மற்றும் கிட்டத்தட்ட அனைத்து மசாலாப் பொருட்களும் வறுத்த, காரமான, உப்பு மற்றும் புகைபிடித்த உணவுகள் தடைசெய்யப்பட்டுள்ளன. சர்க்கரைக்கு பதிலாக, சர்க்கரை மாற்றுகளை பயன்படுத்த வேண்டும். உணவில் (ஆரோக்கியமான மக்களைப் போல) நிலையான அளவு புரதங்கள் பராமரிக்கப்பட வேண்டும், மேலும் கொழுப்புகள் மற்றும் கார்போஹைட்ரேட்டுகளின் அளவைக் குறைக்க வேண்டும். மெனுவில் சுண்டவைத்த, வேகவைத்த அல்லது வேகவைத்த உணவு மட்டுமே இருக்க வேண்டும்.
அதிக எடை இருந்தால், உணவு மிகவும் கண்டிப்பாக இருக்க வேண்டும் - சிகிச்சை அட்டவணை எண் 8 இன் படி. இது குறைந்த கலோரி கொண்ட உணவு, மெனு கார்போஹைட்ரேட்டுகள் மற்றும் உப்பு அளவை கணிசமாகக் குறைக்கிறது, மேலும் கொழுப்பு உட்கொள்ளலும் கணிசமாக மட்டுப்படுத்தப்பட்டுள்ளது.
உடல் எடையை இயல்பாக்குவது மிக முக்கியமான பாத்திரத்தை வகிக்கிறது, ஏனெனில் கூடுதல் பவுண்டுகள் பல்வேறு சிக்கல்களின் வளர்ச்சிக்கு வழிவகுக்கும், நோய் ஒப்பீட்டளவில் சாதகமாக இருந்தாலும் கூட.
ஸ்டீராய்டு நீரிழிவு நோய் கணையத்தின் செயல்பாடு குறைவதற்கு வழிவகுத்திருந்தால், கவனமாக தேர்ந்தெடுக்கப்பட்ட அளவுகளில் இன்சுலின் நிர்வாகம் நோயாளிகளுக்கு உதவும். இந்த சூழ்நிலையில், உடலின் சுமையை சற்று குறைக்க இன்சுலின் உதவும். பீட்டா செல்கள் முற்றிலுமாக அழிக்கப்படாவிட்டால், காலப்போக்கில், கணையம் மீண்டும் சாதாரணமாக வேலை செய்யத் தொடங்கும்.
ஸ்டீராய்டு நீரிழிவு நோயின் வளர்ச்சி கணையத்தின் முழு செயல்பாட்டை நிறுத்துவதற்கு வழிவகுத்திருந்தால், அது இனி இன்சுலின் உற்பத்தி செய்யாது, இது ஊசிக்கு பரிந்துரைக்கப்படுகிறது. இந்த வழக்கில், இரத்த சர்க்கரை அளவு மற்றும் சிகிச்சையானது வகை 1 நீரிழிவு நோய்க்கான அதே திட்டத்தின் படி கட்டுப்படுத்தப்படுகிறது. துரதிர்ஷ்டவசமாக, பீட்டா செல்கள் ஏற்கனவே இறந்துவிட்டால், அவை மீட்க முடியாது, அதாவது சிகிச்சை வாழ்நாள் முழுவதும் இருக்கும்.
இந்த சூழ்நிலையில் சர்க்கரை அளவு பராமரிக்கப்படுகிறது, கணையத்தின் திறன்களை மையமாகக் கொண்டது, அத்துடன் உட்செலுத்தப்பட்ட இன்சுலின் உடல் திசுக்களின் உணர்திறன் ஆகியவற்றில் கவனம் செலுத்துகிறது.
சில சந்தர்ப்பங்களில், அறுவை சிகிச்சை சிகிச்சையானது ஸ்டீராய்டு நீரிழிவு நோயாளிகளுக்கு உதவும் - எடுத்துக்காட்டாக, அட்ரீனல் சுரப்பிகளின் ஹைப்பர் பிளேசியா (நோயியல் பெருக்கம்) கண்டறியப்படும்போது. நோயியலை அறுவை சிகிச்சை மூலம் நீக்குவது நீரிழிவு நோயின் போக்கை மேம்படுத்துவதையோ அல்லது உடலில் சர்க்கரையின் அளவை இயல்பாக்குவதையோ சாத்தியமாக்குகிறது.
1940 இல் ஸ்டெராய்டுகளின் வளர்ச்சியும் பயன்பாடும் பல வழிகளில் நவீன அதிசயமாக மாறியது. பரவலான நோய்களால் பாதிக்கப்பட்ட பல நோயாளிகளின் விரைவான மீட்புக்கு அவை பங்களித்தன.
இருப்பினும், செயற்கை ஹார்மோன்கள் ஆபத்தான மருந்துகளாக மாறியது, இது சில சந்தர்ப்பங்களில் கடுமையான தீங்கு மற்றும் பிற தொடர்புடைய விரும்பத்தகாத பக்க வளர்சிதை மாற்ற விளைவுகளை ஏற்படுத்தியது. உண்மையில், சிகிச்சையானது ஸ்டீராய்டு நீரிழிவு நோயை ஏற்படுத்தும், ஏனெனில் அவை கல்லீரல், எலும்பு தசை மற்றும் கொழுப்பு திசுக்களின் மட்டத்தில் இன்சுலின் எதிர்ப்பை ஏற்படுத்துகின்றன.
ஸ்டெராய்டுகள் பின்வரும் விளைவுகளுக்கு வழிவகுக்கும்:
தீவு இன்சுலின் உற்பத்தி செய்யும் உயிரணுக்களின் கணைய செயலிழப்பு குறைவதும் நிரூபிக்கப்பட்டுள்ளது.
ஸ்டீராய்டு நீரிழிவு என்பது இன்சுலின் சார்ந்த நோயின் பூர்வாங்க வரலாற்றைக் கொண்ட அல்லது இல்லாமல் ஒரு நோயாளிக்கு குளுக்கோகார்ட்டிகாய்டுகளின் பயன்பாட்டுடன் தொடர்புடைய கிளைசீமியாவின் அசாதாரண அதிகரிப்பு என வரையறுக்கப்படுகிறது. இந்த வகை நோயியலைக் கண்டறிவதற்கான அளவுகோல்கள் கிளைசீமியாவை நிர்ணயிப்பதாகும்:
- வெற்று வயிற்றில் - 7.0 mmol / l க்கும் குறைவாக,
- வாய்வழி சகிப்புத்தன்மை சோதனையுடன் 2 மணி நேரத்திற்குப் பிறகு - 11.1 mmol / l க்கும் அதிகமாக,
- ஹைப்பர் கிளைசீமியாவின் அறிகுறிகளைக் கொண்ட நோயாளிகளுக்கு - 6.5 மிமீல் / எல் க்கும் குறைவாக.
ஸ்டீராய்டு நீரிழிவு நோய்க்கான காரணங்கள்
ஹார்மோன் ரசாயன தூதர்கள் இயற்கையாகவே அட்ரீனல் சுரப்பிகள் மற்றும் இனப்பெருக்க உறுப்புகளால் உடலில் உற்பத்தி செய்யப்படுகிறார்கள். அவை நோயெதிர்ப்பு மண்டலத்தை குழப்புகின்றன மற்றும் பின்வரும் தன்னுடல் தாக்க நோய்களுக்கு சிகிச்சையளிக்கப் பயன்படுகின்றன,

தங்கள் இலக்கை அடைய, கார்டிகோஸ்டீராய்டுகள் சிறுநீரகங்களால் உற்பத்தி செய்யப்படும் கார்டிசோல் என்ற ஹார்மோனின் விளைவுகளைப் பிரதிபலிக்கின்றன, இதனால் உயர் இரத்த அழுத்தம் மற்றும் குளுக்கோஸ் காரணமாக மன அழுத்த சூழ்நிலைகளுக்கு வழிவகுக்கிறது.
இருப்பினும், நன்மையுடன், செயற்கை செயலில் உள்ள பொருட்கள் பக்க விளைவுகளைக் கொண்டிருக்கின்றன, எடுத்துக்காட்டாக, எடை அதிகரிப்பு மற்றும் எலும்புகள் மெல்லியதாக நீண்ட காலத்திற்கு எடுத்துக் கொள்ளும்போது. கார்டிகோஸ்டீராய்டு நோயாளிகள் தூண்டப்பட்ட மாநிலத்தின் வளர்ச்சிக்கு ஆளாகிறார்கள்.
அதிக கிளைசெமிக் செறிவுகளில், இன்சுலின் உற்பத்தி செய்யும் செல்கள் குளுக்கோஸை உறிஞ்சுவதற்கு அதிக ஹார்மோனை வெளியிடுகின்றன. எனவே, இது முழு உயிரினத்தின் சரியான செயல்பாட்டிற்கு சர்க்கரையை சாதாரண வரம்புக்குள் சமன் செய்கிறது.
இரண்டு வகைகளின் நோயியல் நிலையில், ஸ்டெராய்டுகள் குளுக்கோஸ் கட்டுப்பாட்டை சிக்கலாக்குகின்றன. அவை கிளைசீமியாவை மூன்று வழிகளில் அதிகரிக்கின்றன:
- இன்சுலின் செயல்பாட்டைத் தடுக்கும்.
- சர்க்கரையின் அளவை அதிகரிக்கவும்.
- கல்லீரலால் கூடுதல் குளுக்கோஸின் உற்பத்தி.
ஆஸ்துமாவுக்கு சிகிச்சையளிக்க பயன்படுத்தப்படும் உள்ளிழுக்கும் செயற்கை பொருட்கள் சர்க்கரை அளவை பாதிக்காது. இருப்பினும், அதன் நிலை சில நாட்களில் உயர்கிறது மற்றும் நேரம், டோஸ் மற்றும் ஹார்மோன்களின் வகையைப் பொறுத்து மாறுபடும்:
- வாய்வழி மருந்துகளின் விளைவுகள் நிறுத்தப்பட்ட 48 மணி நேரத்திற்குள் மறைந்துவிடும்,
- ஊசி மருந்துகளின் விளைவுகள் 3 முதல் 10 நாட்கள் வரை நீடிக்கும்.
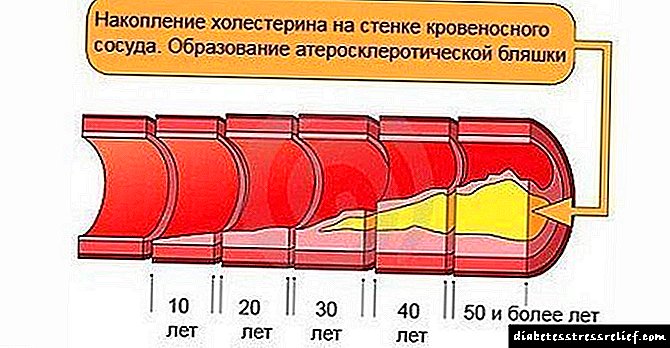
 ஸ்டெராய்டுகளின் பயன்பாட்டை நிறுத்திய பிறகு, கிளைசீமியா படிப்படியாக குறைகிறது, இருப்பினும், சிலர் டைப் 2 நீரிழிவு நோயால் பாதிக்கப்படலாம், இது வாழ்நாள் முழுவதும் சிகிச்சையளிக்கப்பட வேண்டும். இந்த வகை நோயியல் ஸ்டெராய்டுகளின் நீண்டகால பயன்பாட்டுடன் உருவாகிறது (3 மாதங்களுக்கு மேல்).
ஸ்டெராய்டுகளின் பயன்பாட்டை நிறுத்திய பிறகு, கிளைசீமியா படிப்படியாக குறைகிறது, இருப்பினும், சிலர் டைப் 2 நீரிழிவு நோயால் பாதிக்கப்படலாம், இது வாழ்நாள் முழுவதும் சிகிச்சையளிக்கப்பட வேண்டும். இந்த வகை நோயியல் ஸ்டெராய்டுகளின் நீண்டகால பயன்பாட்டுடன் உருவாகிறது (3 மாதங்களுக்கு மேல்).