இன்சுலின் இன்சுமன் விரைவான ஜி.டி.யின் பண்புகள், பண்புகள் மற்றும் பயன்பாடு
ஊசி 100 IU / ml
1 மில்லி கரைசல் உள்ளது
செயலில் உள்ள பொருள்: மனித இன்சுலின் 100 IU (3,571 மிகி),
Excipients: கிளிசரால் 85%, மெட்டாக்ரெசோல், சோடியம் டைஹைட்ரஜன் பாஸ்பேட் டைஹைட்ரேட், சோடியம் ஹைட்ராக்சைடு, செறிவூட்டப்பட்ட ஹைட்ரோகுளோரிக் அமிலம், ஊசி போடுவதற்கான நீர்.
வெளிப்படையான நிறமற்ற அல்லது கிட்டத்தட்ட நிறமற்ற திரவம்.
மருந்தியல் பண்புகள்
மருந்தியக்கத்தாக்கியல்
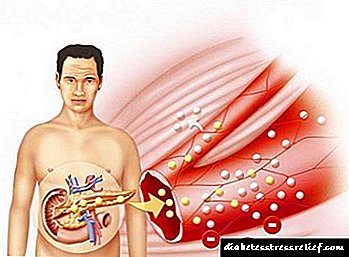
Insuman® விரைவான ஜிடி ஒரு விரைவான துவக்கம் மற்றும் ஒரு குறுகிய கால செயலால் வகைப்படுத்தப்படுகிறது. சர்க்கரை குறைக்கும் விளைவு தோலடி நிர்வாகத்திற்குப் பிறகு 30 நிமிடங்களுக்குள் வெளிப்படுகிறது, மேலும் 1-4 மணி நேரத்திற்குள் அதிகபட்சத்தை அடைகிறது. விளைவு 7-9 மணி நேரம் நீடிக்கும்.
இன்சுலின் சீரம் அரை ஆயுள் சுமார் 4-6 நிமிடங்கள் ஆகும். இது கடுமையான சிறுநீரக செயலிழப்பில் நீடிக்கிறது. இன்சுலின் மருந்தியக்கவியல் அதன் வளர்சிதை மாற்ற விளைவை பிரதிபலிக்காது என்பதை கவனத்தில் கொள்ள வேண்டும்.
பார்மாகோடைனமிக்ஸ்
Insuman® ரேபிட் ஒரு நடுநிலை இன்சுலின் தீர்வு (வழக்கமான இன்சுலின்).
Insuman® ரேபிட் எச்.டி இன்சுலின் மனித இன்சுலினுக்கு ஒத்ததாக உள்ளது, இது மறுசீரமைப்பு டி.என்.ஏ தொழில்நுட்பத்தால் பயன்படுத்தப்படுகிறது எஸ்கெரிச்சியா கோலி.
மனித இன்சுலின் போல, மனிதாபிமானமற்ற® விரைவான ஜி.டி.
- இரத்த குளுக்கோஸைக் குறைக்கிறது மற்றும் அனபோலிக் விளைவுகளை மேம்படுத்துகிறது
வினையூக்க விளைவுகளை குறைக்கும் போது
- உயிரணுக்களில் குளுக்கோஸ் போக்குவரத்தை அதிகரிக்கிறது மற்றும் தசைகள் மற்றும் கல்லீரலில் கிளைகோஜன் உருவாகிறது, பைருவேட்டின் பயன்பாட்டை மேம்படுத்துகிறது, கிளைகோஜெனோலிசிஸ் மற்றும் கிளைகோனோஜெனீசிஸைத் தடுக்கிறது
- கல்லீரல் மற்றும் கொழுப்பு திசுக்களில் லிபோஜெனீசிஸை அதிகரிக்கிறது மற்றும் லிபோலிசிஸைத் தடுக்கிறது
- செல்கள் மூலம் அமினோ அமிலங்களின் நுகர்வு ஊக்குவிக்கிறது மற்றும் புரத தொகுப்பை செயல்படுத்துகிறது
- உயிரணுக்களில் பொட்டாசியத்தின் ஓட்டத்தை அதிகரிக்கிறது
அளவு மற்றும் நிர்வாகம்
நோயாளியின் உணவு, உடல் செயல்பாடு மற்றும் வாழ்க்கை முறைக்கு ஏற்ப விரும்பிய இரத்த குளுக்கோஸ் அளவுகள், பயன்படுத்த வேண்டிய இன்சுலின் ஏற்பாடுகள் மற்றும் அளவு விதிமுறை (டோஸ், நேர விநியோகம்) தனித்தனியாக தேர்ந்தெடுக்கப்படுகின்றன.
தினசரி அளவு மற்றும் நிர்வாக நேரம்
இன்சுலின் வீக்கத்திற்கு மாறாத விதிகள் எதுவும் இல்லை. நோயாளியின் உடல் எடையில் 1 கிலோவுக்கு இன்சுலின் சராசரி தினசரி தேவை 0.5-1.0 IU ஆகும். அடிப்படை வளர்சிதை மாற்ற தேவை இன்சுலின் தினசரி டோஸில் 40-60% ஆகும். Insuman® விரைவான எச்.டி உணவுக்கு 15-20 நிமிடங்களுக்கு முன் தோலடி முறையில் நிர்வகிக்கப்படுகிறது.
கடுமையான ஹைப்பர் கிளைசீமியா அல்லது கெட்டோஅசிடோசிஸ் சிகிச்சையில், இன்சுலின் நிர்வாகம் என்பது விரிவான சிகிச்சை முறையின் ஒரு ஒருங்கிணைந்த பகுதியாகும், இதில் இரத்த குளுக்கோஸ் அளவு விரைவாகக் குறைவது தொடர்பான கடுமையான சிக்கல்களில் இருந்து நோயாளியைப் பாதுகாக்கும் நடவடிக்கைகள் அடங்கும். இத்தகைய சிகிச்சைக்கு நோயாளியை கவனமாக கண்காணிக்க வேண்டும் (வளர்சிதை மாற்ற நிலை, அமில-அடிப்படை மற்றும் எலக்ட்ரோலைட் சமநிலை, முக்கிய உறுப்புகளின் செயல்பாட்டு குறிகாட்டிகள் போன்றவை) தீவிர சிகிச்சை பிரிவில் அல்லது இதே போன்ற நிலைமைகளில்.
இரண்டாம் நிலை டோஸ் சரிசெய்தல்
வளர்சிதை மாற்றக் கட்டுப்பாட்டை மேம்படுத்துவது அதிகரிப்புக்கு வழிவகுக்கும்
இன்சுலின் உணர்திறன், இன்சுலின் தேவைகள் குறைவதற்கு வழிவகுக்கிறது. நோயாளியின் எடை அல்லது வாழ்க்கை முறை மாறினால், இரத்தச் சர்க்கரைக் குறைவு அல்லது ஹைப்பர் கிளைசீமியாவுக்கு அதிகரித்த போக்குக்கு பங்களிக்கும் டோஸ் சரிசெய்தல் தேவைப்படலாம் (“சிறப்பு வழிமுறைகளை” பார்க்கவும்).
சிறப்பு நோயாளி குழுக்கள்
பலவீனமான கல்லீரல் அல்லது சிறுநீரக செயல்பாடு மற்றும் வயதான காலத்தில் இன்சுலின் தேவை குறைக்கப்படலாம் ("சிறப்பு வழிமுறைகளை" பார்க்கவும்).
Insuman® Rapid GT தோலடி முறையில் நிர்வகிக்கப்படுகிறது. மருந்தின் நரம்பு நிர்வாகம் அனுமதிக்கப்படுகிறது.
இன்சுலின் உறிஞ்சுதல் மற்றும் அதன் விளைவாக, இரத்தச் சர்க்கரைக் குறைவு விளைவு, ஊசி இடத்தைப் பொறுத்து மாறுபடலாம் (எடுத்துக்காட்டாக, தொடை மண்டலத்துடன் ஒப்பிடுகையில் வயிற்று சுவர்).உட்செலுத்துதல் தளம் ஒவ்வொரு முறையும் ஒரே பகுதிக்குள் மாற்றப்பட வேண்டும்.
இன்ட்ரெவனஸ் இன்சுலின் சிகிச்சை ஒரு தீவிர சிகிச்சை பிரிவில் அல்லது பொருத்தமான கண்காணிப்பு மற்றும் உபகரணங்களுடன் மேற்கொள்ளப்பட வேண்டும்.
பொதுவான பண்புகள்
 இன்சுமன் ரேபிட் என்பது நீரிழிவு நோய்க்கு பரிந்துரைக்கப்படும் மருந்து. திரவ வடிவில் கிடைக்கிறது மற்றும் ஊசி வடிவில் பயன்படுத்தப்படுகிறது.
இன்சுமன் ரேபிட் என்பது நீரிழிவு நோய்க்கு பரிந்துரைக்கப்படும் மருந்து. திரவ வடிவில் கிடைக்கிறது மற்றும் ஊசி வடிவில் பயன்படுத்தப்படுகிறது.
மருத்துவ நடைமுறையில், இது மற்ற வகை இன்சுலின் உடன் பயன்படுத்தப்படலாம். சர்க்கரை குறைக்கும் மாத்திரைகளின் பயனற்ற தன்மை, அவற்றின் சகிப்பின்மை அல்லது முரண்பாடுகளுடன் வகை 1 நீரிழிவு மற்றும் வகை 2 நீரிழிவு நோய்க்கு இது பரிந்துரைக்கப்படுகிறது.
ஹார்மோன் இரத்தச் சர்க்கரைக் குறைவு விளைவைக் கொண்டுள்ளது. மருந்தின் கலவை மனித இன்சுலின் ஆகும், இது 100% கரைதிறன் கொண்ட ஒரு குறுகிய செயலாகும். இந்த பொருள் ஆய்வகத்தில் மரபணு பொறியியல் மூலம் பெறப்பட்டது.
கரையக்கூடிய இன்சுலின் - மருந்தின் செயலில் உள்ள பொருள். பின்வரும் கூறுகள் கூடுதலாக பயன்படுத்தப்பட்டன: எம்-கிரெசோல், கிளிசரால், சுத்திகரிக்கப்பட்ட நீர், ஹைட்ரோகுளோரிக் அமிலம், சோடியம் ஹைட்ராக்சைடு, சோடியம் டைஹைட்ரஜன் பாஸ்பேட் டைஹைட்ரேட்.
வெளியீட்டு வடிவம் மற்றும் அமைப்பு
அளவு வடிவம் - ஊசி: நிறமற்ற, வெளிப்படையானது (நிறமற்ற கண்ணாடி பாட்டில்களில் தலா 5 மில்லி, ஒரு அட்டை மூட்டையில் 5 பாட்டில்கள், நிறமற்ற கண்ணாடி தோட்டாக்களில் 3 மில்லி, கொப்புளம் பொதிகளில் 5 பொதியுறைகள், ஒரு அட்டைப் பொதியில் 1 பொதி, தலா 3 மில்லி சோலோஸ்டார் ஒற்றை-பயன்பாட்டு சிரிஞ்ச் பேனாக்களில் பொருத்தப்பட்ட நிறமற்ற கண்ணாடி தோட்டாக்களில், ஒரு அட்டைப் பொதி 5 சிரிஞ்ச் பேனாக்களில், ஒவ்வொரு பேக்கிலும் இன்சுமன் ரேபிட் ஜிடி பயன்படுத்துவதற்கான வழிமுறைகளும் உள்ளன).
1 மில்லி கரைசலின் கலவை:
- செயலில் உள்ள பொருள்: கரையக்கூடிய இன்சுலின் (மனித மரபணு பொறியியல்) - 100 IU (சர்வதேச அலகுகள்), இது 3,571 மிகிக்கு ஒத்திருக்கிறது,
- துணை கூறுகள்: உட்செலுத்தலுக்கான நீர், கிளிசரால் 85%, சோடியம் டைஹைட்ரஜன் பாஸ்பேட் டைஹைட்ரேட், மெட்டாக்ரெசோல் (எம்-கிரெசோல்), அத்துடன் ஹைட்ரோகுளோரிக் அமிலம் மற்றும் சோடியம் ஹைட்ராக்சைடு (pH ஐ சரிசெய்ய).
பார்மாகோடைனமிக்ஸ்
ஹைபோகிளைசெமிக் மருந்தின் செயலில் உள்ள பொருள் இன்சுமேன் ரேபிட் ஜிடி என்பது கரையக்கூடிய இன்சுலின் ஆகும், இது ஈ.கோலியின் கே 12 விகாரத்தைப் பயன்படுத்தி மரபணு பொறியியலால் பெறப்படுகிறது, இது மனித இன்சுலின் கட்டமைப்பில் ஒத்ததாக இருக்கிறது.
மருந்து இரத்தத்தில் குளுக்கோஸின் செறிவைக் குறைக்கிறது, காடபாலிக் விளைவுகளைக் குறைக்கிறது மற்றும் அனபோலிக் விளைவுகளின் வளர்ச்சிக்கு பங்களிக்கிறது. உயிரணுக்களில் குளுக்கோஸ் மற்றும் பொட்டாசியம் போக்குவரத்தை அதிகரிக்கிறது, கல்லீரல் மற்றும் கொழுப்பு திசுக்களில் லிபோஜெனீசிஸ், தசைகள் மற்றும் கல்லீரலில் கிளைகோஜன் உருவாகிறது. இது லிபோலிசிஸ், கிளைகோஜெனோலிசிஸ் மற்றும் குளுக்கோனோஜெனீசிஸைத் தடுக்கிறது. பைருவேட் பயன்பாட்டை மேம்படுத்துகிறது. புரத தொகுப்பு மற்றும் அமினோ அமிலங்களின் உயிரணுக்களின் ஓட்டத்தை மேம்படுத்துகிறது.
இன்சுமேன் ரேபிட் ஜிடி என்பது இன்சுலின் தயாரிப்பாகும், இது விரைவான தொடக்கமும் குறுகிய கால நடவடிக்கையும் கொண்டது. தோலடி (sc) நிர்வாகத்திற்குப் பிறகு இரத்தச் சர்க்கரைக் குறைவு விளைவு 30 நிமிடங்களுக்குள் உருவாகிறது, 1-4 மணி நேரத்திற்குப் பிறகு அதிகபட்சத்தை அடைகிறது, மேலும் 7–9 மணி நேரம் நீடிக்கும்.
பயன்பாட்டிற்கான அறிகுறிகள்
- இன்சுலின் தேவைப்படும் நீரிழிவு சிகிச்சைக்கு,
- கெட்டோஅசிடோசிஸ் மற்றும் நீரிழிவு கோமா சிகிச்சை,
- அறுவைசிகிச்சை தலையீடுகளின் போது (அறுவை சிகிச்சைக்கு முன்னும் பின்னும், அதேபோல் அறுவை சிகிச்சைக்குப் பிறகும்) நீரிழிவு நோயாளிகளுக்கு வளர்சிதை மாற்ற இழப்பீட்டை அடைதல்.
முரண்
இன்சுமேன் ரேபிட் ஜிடியின் பயன்பாடு இரத்தச் சர்க்கரைக் குறைவு மற்றும் மருந்துகளின் எந்தவொரு கூறுகளுக்கும் (செயலில் அல்லது துணை) ஹைபர்சென்சிட்டிவிட்டி நோயாளிகளுக்கு முரணாக உள்ளது.
பின்வரும் சந்தர்ப்பங்களில், மருந்து எச்சரிக்கையுடன் பயன்படுத்தப்பட வேண்டும் (நோயாளியின் நிலையை கவனமாக கண்காணிப்பது அவசியம், இன்சுலின் டோஸ் சரிசெய்தல் தேவைப்படலாம்):
- சிறுநீரக / கல்லீரல் செயலிழப்பு,
- பெருக்க ரெட்டினோபதி, குறிப்பாக ஒளிச்சேர்க்கை (லேசர் சிகிச்சை) மூலம் சிகிச்சை பெறாத நோயாளிகளுக்கு,
- இடைப்பட்ட நோய்கள்
- கரோனரி / பெருமூளை தமனிகளின் கடுமையான ஸ்டெனோசிஸ்,
- மேம்பட்ட வயது.
இன்சுமன் ரேபிட் ஜிடி, பயன்பாட்டிற்கான வழிமுறைகள்: முறை மற்றும் அளவு
இன்சுலின் வீக்கத்திற்கு கண்டிப்பாக ஒழுங்குபடுத்தப்பட்ட விதிகள் எதுவும் இல்லை.மருந்து, இரத்தத்தில் குளுக்கோஸின் இலக்கு செறிவு, வீரியமான விதிமுறை (டோஸ் மற்றும் நிர்வாகத்தின் நேரம்) ஒவ்வொரு நோயாளிக்கும் கலந்துகொள்ளும் மருத்துவரால் தீர்மானிக்கப்படுகிறது மற்றும் சரிசெய்யப்படுகிறது, அவருடைய உணவு, வாழ்க்கை முறை மற்றும் உடல் செயல்பாடுகளின் அளவை கணக்கில் எடுத்துக்கொள்கிறது.
சராசரியாக தினசரி டோஸ் 0.5–1 IU / kg ஆகும், அதே நேரத்தில் இன்சுலின் தேவையான தினசரி டோஸில் 40-60% என்பது மனிதனின் இன்சுலின் நீடித்த செயலின் விகிதமாகும்.
இன்சுமேன் ரேபிட் ஜிடி உணவுக்கு 15-20 நிமிடங்களுக்கு முன் ஆழமாக நிர்வகிக்கப்படுகிறது, நிர்வாகத்தின் அதே உடற்கூறியல் பகுதிக்குள் ஊசி இடங்களை மாற்றுகிறது. உட்செலுத்துதல் தளத்தை மாற்றுவது (எடுத்துக்காட்டாக, அடிவயிற்றில் இருந்து தொடையில் வரை) மருத்துவருடனான ஒப்பந்தத்தால் மட்டுமே சாத்தியமாகும், ஏனெனில் இன்சுலின் உறிஞ்சுதல் குறைந்து, அதன் விளைவாக, அதன் இரத்தச் சர்க்கரைக் குறைவு விளைவு ஏற்படும்.
தேவைப்பட்டால், இன்சுமேன் ரேபிட் ஜிடி நரம்பு வழியாக நிர்வகிக்க அனுமதிக்கப்படுகிறது (iv), இருப்பினும், இந்த விஷயத்தில், ஒரு மருத்துவமனையில் அல்லது வேறு இடங்களில் சிகிச்சை மேற்கொள்ளப்படுகிறது, ஆனால் இதேபோன்ற சிகிச்சை மற்றும் கண்காணிப்பு நிலைமைகளுக்கு உட்பட்டது.
சேகரிப்பு / நிர்வாகத்திற்கு உடனடியாக முன், தீர்வு ஆராயப்பட வேண்டும் - இது வெளிப்படையான வெளிப்பாடுகள் இல்லாமல், முற்றிலும் வெளிப்படையானதாகவும் நிறமற்றதாகவும் இருக்க வேண்டும். மருந்து வேறு தோற்றத்தைக் கொண்டிருந்தால், நீங்கள் அதைப் பயன்படுத்த முடியாது.
சிலிகான் குழாய்களைக் கொண்ட பல்வேறு வகையான இன்சுலின் விசையியக்கக் குழாய்களில் (உள்வைப்பு விசையியக்கக் குழாய்கள் உட்பட) இன்சுமேன் ரேபிட் ஜிடி பயன்படுத்த தடை விதிக்கப்பட்டுள்ளது.
விலங்கு தோற்றத்தின் இன்சுலின், வேறுபட்ட செறிவின் இன்சுலின், இன்சுலின் ஒப்புமை மற்றும் வேறு எந்த மருந்துகளுடனும் இந்த மருந்து கலக்கப்படக்கூடாது.
ஒரே நிறுவனம் (சனோஃபி-அவென்டிஸ்) தயாரிக்கும் அனைத்து மனித இன்சுலின் தயாரிப்புகளுடன் இன்சுமன் ரேபிட் ஜிடியை கலக்க அனுமதிக்கப்படுகிறது.
மருந்து நிர்வாகத்தைப் பொறுத்தவரை, பொருத்தமான செறிவுக்கு செலவழிப்பு பிளாஸ்டிக் சிரிஞ்ச்கள் மட்டுமே பயன்படுத்தப்பட வேண்டும் - 5 மில்லி குப்பிகளைப் பயன்படுத்தும் போது, ஆப்டிபென் புரோ 1 அல்லது க்ளிக்ஸ்டார் சிரிஞ்ச் பேனாக்கள் - 3 மில்லி தோட்டாக்களைப் பயன்படுத்தும் போது.
இரத்தத்தில் குளுக்கோஸின் அளவை நிர்ணயிக்கும் அதிர்வெண் மற்றும் வாழ்க்கை முறை அல்லது உணவில் ஏதேனும் மாற்றங்கள் ஏற்பட்டால் இன்சுமன் ரேபிட் ஜிடியின் அளவை விதிமுறைகள் குறித்த பரிந்துரைகள் குறித்து மருத்துவர் ஒவ்வொரு நோயாளிக்கும் தெளிவான வழிமுறைகளை வழங்க வேண்டும்.
கடுமையான ஹைப்பர் கிளைசீமியா மற்றும் கெட்டோஅசிடோசிஸில், இன்சுலின் பயன்பாடு சிக்கலான சிகிச்சையின் ஒரு முக்கிய அங்கமாகும், இது இரத்த குளுக்கோஸின் தீவிர குறைவு காரணமாக நோயாளியை ஏற்படக்கூடிய கடுமையான சிக்கல்களிலிருந்து பாதுகாப்பதற்கான நடவடிக்கைகளையும் உள்ளடக்கியது. சிகிச்சையின் விதிமுறைக்கு தீவிர சிகிச்சை பிரிவில் கவனமாக கண்காணிப்பு தேவைப்படுகிறது, இதில் உடலின் முக்கிய அறிகுறிகளைக் கண்காணித்தல், வளர்சிதை மாற்ற நிலையை தீர்மானித்தல், எலக்ட்ரோலைட் சமநிலை மற்றும் அமில-அடிப்படை சமநிலை ஆகியவை அடங்கும்.
அளவு சரிசெய்தல்
இன்சுமன் ரேபிட் ஜிடியின் அளவை மாற்றுவது பின்வரும் சந்தர்ப்பங்களில் தேவைப்படலாம்:
- மேம்பட்ட வளர்சிதை மாற்ற கட்டுப்பாடு (இன்சுலின் அதிகரித்த உணர்திறன், இதன் காரணமாக உடலின் தேவை குறைகிறது),
- உடல் செயல்பாடு, உணவு போன்றவற்றை உள்ளடக்கிய நோயாளியின் உடல் எடை அல்லது வாழ்க்கை முறையின் மாற்றம்.
- பிற சூழ்நிலைகள் இதன் செல்வாக்கின் கீழ் ஹைப்போ- அல்லது ஹைப்பர் கிளைசீமியாவின் வளர்ச்சியை அதிகரிக்கும்,
- முதுமை
- சிறுநீரக செயலிழப்பு.
மற்றொரு வகை இன்சுலினிலிருந்து இன்சுமன் ரேபிட் ஜி.டி.க்கு மாற்றம்
இன்சுமான் ரேபிட் ஜி.டி.யின் டோஸ் சரிசெய்தல் பின்வரும் சந்தர்ப்பங்களில் தேவைப்படலாம்: விலங்கு தோற்றத்தின் இன்சுலினிலிருந்து மாற்றம், மற்றொரு வகை மனித இன்சுலினிலிருந்து மாற்றம், வேறுபட்ட கால இன்சுலினிலிருந்து மாற்றம்.
விலங்கு தோற்றத்தின் இன்சுலினிலிருந்து ஒரு நோயாளியை இன்சுமேன் ரேபிட் ஜி.டி.க்கு மாற்றும்போது, குறிப்பாக இரத்தச் சர்க்கரைக் குறைவுக்கு ஆளான நோயாளிகளுக்கு, இதற்கு முன்னர் ஆன்டிபாடிகள் இருப்பதால் அதிக அளவு இன்சுலின் தேவைப்பட்டது, முன்பு இரத்தத்தில் குளுக்கோஸின் குறைந்த செறிவுகளில் நடத்தப்பட்டது. .
இன்சுலின் வகையை மாற்றிய உடனேயே, சில வாரங்களுக்குப் பிறகு ஒரு டோஸ் குறைப்பு தேவைப்படலாம்.எனவே, முந்தைய இன்சுலினை இன்சுமன் ரேபிட் ஜி.டி உடன் மாற்றியதும், அதன் பயன்பாட்டின் முதல் வாரங்களில், நோயாளியின் நிலையை கவனமாக கண்காணிக்கவும், இரத்தத்தில் குளுக்கோஸின் செறிவு வழங்கவும் பரிந்துரைக்கப்படுகிறது. ஆன்டிபாடிகள் இருப்பதால் அதிக அளவுகளில் இன்சுலின் பெற்ற நோயாளிகள் ஒரு மருத்துவமனையில் மாற்றப்பட வேண்டும், ஏனென்றால் இன்னும் முழுமையான மருத்துவ மேற்பார்வை வழங்க வாய்ப்பு உள்ளது.
குப்பிகளில் இன்சுமன் ரேபிட் ஜிடியின் பயன்பாடு
- புதிய பாட்டில் இருந்து பிளாஸ்டிக் தொப்பியை அகற்றவும்.
- இன்சுலின் தேவையான அளவிற்கு சமமான அளவில் சிரிஞ்சில் காற்றைச் சேகரித்து, அதை குப்பியில் உள்ளிடவும் (கரைசலில் அல்ல).
- சிரிஞ்சை அகற்றாமல், பாட்டிலை தலைகீழாக மாற்றி, பரிந்துரைக்கப்பட்ட அளவை இன்சுலின் டயல் செய்யுங்கள்.
- சிரிஞ்சிலிருந்து காற்று குமிழ்களை அகற்றவும்.
- உட்செலுத்தப்பட்ட இடத்தில் ஒரு மடி தோலை எடுத்து, தோலின் கீழ் ஒரு ஊசியைச் செருகவும், மெதுவாக இன்சுலின் செலுத்தவும்.
- ஊசியை அகற்றி, ஊசி போடும் இடத்தை பருத்தி துணியால் பல நொடிகள் கசக்கி விடுங்கள்.
- குப்பியின் முதல் இன்சுலின் விநியோக தேதியை குப்பியின் லேபிளில் எழுதுங்கள்.
தோட்டாக்களில் இன்சுமன் ரேபிட் ஜிடியின் பயன்பாடு
கார்ட்ரிட்ஜ் இன்சுலின் ஆப்டிபென் புரோ 1 மற்றும் க்ளிக்ஸ்டார் சிரிஞ்ச் பேனாக்களுடன் பயன்படுத்த வடிவமைக்கப்பட்டுள்ளது. நிறுவலுக்கு முன், பொதியுறைகளை அறை வெப்பநிலையில் 1-2 மணி நேரம் வைத்திருக்க வேண்டும், ஏனெனில் குளிர்ந்த தயாரிப்பின் ஊசி வலிமிகுந்ததாக இருக்கும். உட்செலுத்துவதற்கு முன், கெட்டியில் இருந்து காற்று குமிழ்களை அகற்றவும்.
தோட்டாக்கள் மற்ற வகை இன்சுலினுடன் கலக்க வடிவமைக்கப்படவில்லை, மறுபயன்பாட்டிற்கு அல்ல.
சிரிஞ்ச் பேனாவின் முறிவு ஏற்பட்டால், ஒரு குறிப்பிட்ட இன்சுலின் செறிவுக்காக வடிவமைக்கப்பட்ட ஒரு வழக்கமான செலவழிப்பு சிரிஞ்சைப் பயன்படுத்தி கெட்டியில் இருந்து மருந்தின் தேவையான அளவை நிர்வகிக்கலாம்.
கெட்டி நிறுவிய பின், நீங்கள் அதை 4 வாரங்களுக்கு பயன்படுத்தலாம்.
முதல் டோஸ் செலுத்தப்படுவதற்கு முன்பு ஒவ்வொரு முறையும் ஒரு புதிய கெட்டியை நிறுவிய பின், சிரிஞ்ச் பேனாவின் சரியான செயல்பாட்டை சரிபார்க்க வேண்டும்.
சிரிஞ்ச் பேனா சோலோஸ்டாரில் இன்சுமன் ரேபிட் ஜிடியின் பயன்பாடு
சிரிஞ்ச் பேனா சோலோஸ்டாரில் இன்சுமன் ரேபிட் ஜிடியின் தீர்வை தோலடி மட்டுமே நிர்வகிக்க முடியும்.
முதல் பயன்பாட்டிற்கு முன், சிரிஞ்ச் பேனாவை அறை வெப்பநிலையில் 1-2 மணி நேரம் வைத்திருக்க வேண்டும். ஒவ்வொரு பயன்பாட்டிற்கும் முன், சிரிஞ்ச் பேனாவின் உள்ளே உள்ள கெட்டியை பரிசோதித்து தீர்வு நல்ல நிலையில் இருப்பதை உறுதிசெய்க.
பயன்படுத்தப்பட்ட சிரிஞ்ச் பேனாக்கள் அழிவுக்கு உட்பட்டவை, ஏனெனில் அவை மீண்டும் மீண்டும் பயன்படுத்தப்படுவதில்லை.
தொற்றுநோயைத் தவிர்க்க, ஒரு நோயாளி மட்டுமே ஒவ்வொரு சிரிஞ்ச் பேனாவையும் பயன்படுத்த வேண்டும்.
சோலோஸ்டார் சிரிஞ்ச் பேனாவைப் பயன்படுத்துவது பற்றிய தகவல்:
- சோலோஸ்டாருடன் இணக்கமான ஊசிகளைப் பயன்படுத்தவும்,
- ஒவ்வொரு முறையும் ஒரு புதிய ஊசியைப் பயன்படுத்தி பாதுகாப்பு சோதனையை மேற்கொள்ளுங்கள்,
- ஊசியைப் பயன்படுத்துவது மற்றும் நோய்த்தொற்று பரவும் வாய்ப்பு சம்பந்தப்பட்ட விபத்துகளைத் தடுக்க சிறப்பு முன்னெச்சரிக்கை நடவடிக்கைகளை மேற்கொள்ளுங்கள்,
- சிரிஞ்ச் பேனாவை அதன் செயல்பாட்டின் சரியான தன்மையில் சேதம் அல்லது சந்தேகம் முன்னிலையில் பயன்படுத்த வேண்டாம்,
- முக்கிய இழப்பு அல்லது சேதம் ஏற்பட்டால் எப்போதும் உதிரி சிரிஞ்ச் பேனாவை எடுத்துச் செல்லுங்கள்,
- சிரிஞ்ச் பேனாவை அழுக்கு மற்றும் தூசியிலிருந்து பாதுகாக்கவும் (சுத்தமான, ஈரமான துணியால் துடைக்கவும், துவைக்கவோ, கிரீஸ் செய்யவோ அல்லது சேதத்தைத் தடுக்க திரவத்தில் மூழ்கவோ கூடாது).
சிரிஞ்ச் பேனாவின் பயன்பாடு சோலோஸ்டார்:
- இன்சுலின் கட்டுப்பாடு: முதல் பயன்பாட்டிற்கு முன், இன்சுலின் வகை சரியாக தேர்ந்தெடுக்கப்பட்டதா என்பதை உறுதிப்படுத்த சிரிஞ்ச் பேனாவில் உள்ள லேபிளை சரிபார்க்க பரிந்துரைக்கப்படுகிறது. இன்சுமேன் ரேபிட் ஜிடி தயாரிப்பதற்காக வடிவமைக்கப்பட்ட சிரிஞ்ச் பேனா சோலோஸ்டார், மஞ்சள் பொத்தான் மற்றும் நிவாரண மோதிரத்துடன் வெள்ளை நிறத்தில் உள்ளது. தொப்பியை அகற்றிய பிறகு, வெளிப்படைத்தன்மை, நிறமற்ற தன்மை மற்றும் வெளிநாட்டு துகள்கள் இல்லாதிருப்பதற்கு சிரிஞ்ச் பேனாவில் உள்ள கரைசலின் தோற்றத்தை நீங்கள் சரிபார்க்க வேண்டும்.
- ஊசி இணைப்பு: இணக்கமான ஊசிகளை மட்டுமே பயன்படுத்துவது முக்கியம். ஒவ்வொரு ஊசிக்கும் ஒரு புதிய மலட்டு ஊசி நிறுவப்பட வேண்டும். தொப்பியை அகற்றிய பின் ஊசியை கவனமாக வைக்கவும்.
- ஒரு பாதுகாப்பு சோதனையை நடத்துதல் (சிரிஞ்ச் பேனா மற்றும் ஊசி வேலை செய்கிறதா என்பதை உறுதிப்படுத்த ஒவ்வொரு ஊசிக்கு முன்பும் ஒரு சோதனை செய்ய வேண்டியது அவசியம், அதே போல் காற்று குமிழ்கள் இல்லாதது): வெளி மற்றும் உள் தொப்பிகளை அகற்றிய பின், 2 அலகுகளின் அளவை அளவிடவும், ஊசி மூலம் சிரிஞ்ச் பேனாவை வைக்கவும் மற்றும் மெதுவாக தட்டவும் கெட்டி மீது விரல், இதனால் அனைத்து காற்று குமிழ்கள் ஊசிக்குச் சென்று, மஞ்சள் பொத்தானை அழுத்தவும். தீர்வு ஊசியின் நுனியில் தோன்றினால், சிரிஞ்ச் பேனா மற்றும் ஊசி சரியாக வேலை செய்யும். மருந்து தோன்றாவிட்டால், ஊசியின் நுனியில் இன்சுலின் தோன்றும் வரை முழு நடைமுறையும் மீண்டும் செய்யப்பட வேண்டும்.
- டோஸ் தேர்வு: சோலோஸ்டார் சிரிஞ்ச் பேனாவில் குறைந்தபட்ச (1 யூனிட்) முதல் அதிகபட்சம் (80 அலகுகள்) வரை 1 இன் துல்லியத்துடன் அளவை அமைக்க முடியும். இன்னும் அதிக அளவு தேவைப்பட்டால், 2 ஊசி அல்லது அதற்கு மேற்பட்டவை வழங்கப்படுகின்றன. பரிந்துரைக்கப்பட்ட அளவைத் தேர்ந்தெடுக்கும் தருணத்தில், “0” இலக்கத்தை அளவு சாளரத்தில் காட்ட வேண்டும்.
- டோஸ் நிர்வாகம்: தோலின் கீழ் ஒரு ஊசியைச் செருகுவது அவசியம் மற்றும் மஞ்சள் பொத்தானை முழுமையாக அழுத்தவும். 10 விநாடிகளுக்கு, பொத்தானை அழுத்தி வைத்துக் கொள்ளுங்கள், மேலும் இன்சுலின் தேர்ந்தெடுக்கப்பட்ட அளவின் முழுமையான நிர்வாகத்தை உறுதிப்படுத்த ஊசியை அகற்ற வேண்டாம்.
- ஊசியை அகற்றி அழித்தல்: ஒவ்வொரு ஊசிக்குப் பிறகு, ஊசியை அகற்றி அப்புறப்படுத்த வேண்டும். விபத்துக்களின் அபாயத்தைத் தவிர்க்கவும், தொற்றுநோயைத் தடுக்கவும், சிறப்பு முன்னெச்சரிக்கை நடவடிக்கைகளைப் பின்பற்ற வேண்டியது அவசியம் (எடுத்துக்காட்டாக, ஒரு கையால் தொப்பியைப் போடுங்கள்). ஊசியை அகற்றிய பின், சிரிஞ்ச் பேனாவை ஒரு தொப்பியுடன் மூடு.
சோலோஸ்டார் சிரிஞ்ச் பேனாவின் முதல் பயன்பாட்டிற்கு முன், அதன் பயன்பாட்டிற்கான வழிமுறைகளைப் படிக்க பரிந்துரைக்கப்படுகிறது.
பக்க விளைவுகள்
இன்சுலின் சிகிச்சையின் மிகவும் பொதுவான பக்க விளைவு இரத்தச் சர்க்கரைக் குறைவு ஆகும். இன்சுமன் ரேபிட் ஜிடி நிர்வகிக்கப்படும் டோஸ் இன்சுலின் உடலின் தேவையை மீறும் சந்தர்ப்பங்களில் இது பெரும்பாலும் உருவாகிறது. தொடர்ச்சியான கடுமையான அத்தியாயங்களுடன், வலிப்பு மற்றும் கோமா உள்ளிட்ட நரம்பியல் அறிகுறிகளின் வளர்ச்சி சாத்தியமாகும். கடுமையான மற்றும் நீடித்த அத்தியாயங்கள் நோயாளிக்கு உயிருக்கு ஆபத்தானவை.
பல நோயாளிகளில் நியூரோகிளைகோபீனியாவின் வெளிப்பாடுகள் அனுதாப நரம்பு மண்டலத்தின் நிர்பந்தமான செயல்பாட்டின் அறிகுறிகளால் (ஹைபோகிளைசீமியாவை வளர்ப்பதற்கு பதிலளிக்கும் வகையில்) முன்னதாக உள்ளன, இது இரத்த குளுக்கோஸின் வேகமான அல்லது அதிக உச்சரிப்புடன் உச்சரிக்கப்படலாம். குளுக்கோஸின் கூர்மையான குறைவு ஹைபோகாலேமியா (இருதய அமைப்பின் சிக்கல்) மற்றும் பெருமூளை வீக்கம் ஆகியவற்றின் வளர்ச்சியை ஏற்படுத்தும்.
பிற சாத்தியமான பக்க விளைவுகள் (நிகழ்வின் அதிர்வெண் மூலம் வகைப்பாடு: பெரும்பாலும் - ≥ 1/100 முதல்
மருந்தியல் சிகிச்சை குழு:
பயன்பாட்டிற்கான அறிகுறிகள்
இன்சுலின் சார்ந்த நீரிழிவு நோய். நீரிழிவு கோமா மற்றும் கெட்டோஅசிடோசிஸ் சிகிச்சைக்காகவும், நீரிழிவு நோயால் பாதிக்கப்பட்டவர்களுக்கு வளர்சிதை மாற்ற இழப்பீட்டை அடைவதற்கும், முன், உள் மற்றும் அறுவை சிகிச்சைக்கு முந்தைய காலங்களில் இன்சுமேன் ரேபிட் ஜிடி குறிக்கப்படுகிறது.
- ஹைப்போகிளைசிமியா
- இன்சுலின் சிகிச்சை மிக முக்கியமான நிகழ்வுகளைத் தவிர்த்து, இன்சுலின் அல்லது மருந்தின் எந்தவொரு துணை கூறுகளுக்கும் ஹைபர்சென்சிட்டிவிட்டி எதிர்வினை. இதுபோன்ற சந்தர்ப்பங்களில், இன்சுமன் ரேபிட் ஜிடியின் பயன்பாடு கவனமாக மருத்துவ மேற்பார்வையுடனும், தேவைப்பட்டால், ஒவ்வாமை எதிர்ப்பு சிகிச்சையுடன் இணைந்து சாத்தியமாகும்.
முன்னெச்சரிக்கைகள் மற்றும் சிறப்பு வழிமுறைகள்
விலங்கு தோற்றத்தின் இன்சுலின் மூலம் மனித இன்சுலின் சாத்தியமான குறுக்கு-நோயெதிர்ப்பு எதிர்வினை. விலங்கு தோற்றத்தின் இன்சுலின் மற்றும் எம்-கிரெசோலுக்கு நோயாளியின் அதிகரித்த உணர்திறன் மூலம், இன்சுமேன் ரேபிட் ஜிடியின் சகிப்புத்தன்மை ஒரு கிளினிக்கில் இன்ட்ராடெர்மல் சோதனைகளைப் பயன்படுத்தி மதிப்பீடு செய்யப்பட வேண்டும். மனித இன்சுலின் ஒரு உள்நோக்கி பரிசோதனையின் போது ஹைபர்சென்சிட்டிவிட்டி கண்டறியப்பட்டால் (ஆர்தஸ் போன்ற உடனடி எதிர்வினை), மேலும் மருத்துவ சிகிச்சையின் கீழ் மேலதிக சிகிச்சைகள் மேற்கொள்ளப்பட வேண்டும்.விலங்கு தோற்றத்தின் இன்சுலின் அதிக உணர்திறன் கொண்ட நோயாளிகளில், மனித இன்சுலின் குறுக்கு-நோயெதிர்ப்பு எதிர்வினை மற்றும் விலங்கு தோற்றத்தின் இன்சுலின் காரணமாக மனித இன்சுலின்களுக்கு மாறுவது கடினம்.
உட்செலுத்தப்பட்ட இன்சுலின் அளவு அதன் தேவையை மீறினால் இரத்தச் சர்க்கரைக் குறைவு உருவாகலாம்.
இரத்த சர்க்கரையின் கூர்மையான வீழ்ச்சி குறித்து நோயாளி அல்லது பிறருக்கு சில மருத்துவ அறிகுறிகள் மற்றும் அறிகுறிகள் உள்ளன. அவற்றுள் பின்வருவன அடங்கும்: திடீர் வியர்வை, படபடப்பு, நடுக்கம், பசி, மயக்கம், தூக்கக் கலக்கம், பயம், மனச்சோர்வு, எரிச்சல், அசாதாரண நடத்தை, பதட்டம், வாயிலும் வாயிலும் பரேஸ்டீசியா, வலி, தலைவலி, இயக்கங்களின் ஒருங்கிணைப்பு இல்லாமை, அத்துடன் நிலையற்றது நரம்பியல் கோளாறுகள் (பேச்சு மற்றும் பார்வைக் கோளாறுகள், பக்கவாத அறிகுறிகள்) மற்றும் அசாதாரண உணர்வுகள். சர்க்கரை அளவு அதிகரித்து வருவதால், நோயாளி சுய கட்டுப்பாட்டையும், நனவையும் கூட இழக்கக்கூடும். இதுபோன்ற சந்தர்ப்பங்களில், சருமத்தின் குளிர்ச்சியும் ஈரப்பதமும் காணப்படலாம், மேலும் வலிப்பு ஏற்படக்கூடும்.
பல நோயாளிகள், அட்ரினெர்ஜிக் பின்னூட்ட பொறிமுறையின் விளைவாக, இரத்த சர்க்கரை குறைவதைக் குறிக்கும் பின்வரும் அறிகுறிகளை உருவாக்கக்கூடும்: வியர்வை, தோல் ஈரப்பதம், பதட்டம், டாக்ரிக்கார்டியா (படபடப்பு), உயர் இரத்த அழுத்தம், நடுக்கம், மார்பு வலிகள், இதய தாள தொந்தரவுகள்.
ஆகையால், நீரிழிவு மற்றும் இன்சுலின் பெறும் ஒவ்வொரு நோயாளியும் இரத்தச் சர்க்கரைக் குறைவின் அறிகுறியாக இருக்கும் அசாதாரண அறிகுறிகளை அடையாளம் காண கற்றுக்கொள்ள வேண்டும். இரத்த சர்க்கரை மற்றும் சிறுநீரை தவறாமல் கண்காணிக்கும் நோயாளிகளுக்கு இரத்தச் சர்க்கரைக் குறைவு வருவதற்கான வாய்ப்புகள் குறைவு. கடுமையான இரத்தச் சர்க்கரைக் குறைவுக்கான போக்கு நோயாளியின் காரை ஓட்டுவதற்கும் எந்த இயந்திரத்தையும் இயக்குவதற்கும் உள்ள திறனைக் குறைக்கும். சர்க்கரை அல்லது கார்போஹைட்ரேட்டுகள் அதிகம் உள்ள உணவுகளை சாப்பிடுவதன் மூலம் நோயாளி கவனித்த சர்க்கரை அளவு குறைவதை சரிசெய்ய முடியும். இந்த நோக்கத்திற்காக, நோயாளி எப்போதும் அவருடன் 20 கிராம் குளுக்கோஸை வைத்திருக்க வேண்டும். இரத்தச் சர்க்கரைக் குறைவின் மிகவும் கடுமையான நிலைமைகளில், குளுகோகனின் தோலடி ஊசி குறிக்கப்படுகிறது (இது ஒரு மருத்துவர் அல்லது நர்சிங் ஊழியர்களால் செய்யப்படலாம்). போதுமான முன்னேற்றத்திற்குப் பிறகு, நோயாளி சாப்பிட வேண்டும். இரத்தச் சர்க்கரைக் குறைவை உடனடியாக அகற்ற முடியாவிட்டால், ஒரு மருத்துவரை அவசரமாக அழைக்க வேண்டும். இன்சுலின் அளவை சரிசெய்ய வேண்டியதன் அவசியம் குறித்து முடிவெடுப்பதற்காக, இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சியைப் பற்றி உடனடியாக மருத்துவரிடம் தெரிவிக்க வேண்டியது அவசியம்.
சில சூழ்நிலைகளில், இரத்தச் சர்க்கரைக் குறைவின் அறிகுறிகள் லேசானதாகவோ அல்லது இல்லாமலோ இருக்கலாம். வயதான நோயாளிகளுக்கு, நரம்பு மண்டலத்தின் (நரம்பியல்) புண்கள் முன்னிலையில், இணக்கமான மனநோயுடன், பிற மருந்துகளுடன் இணக்கமான சிகிச்சையுடன் (“பிற மருந்துகளுடன் தொடர்பு கொள்ளுங்கள்” ஐப் பார்க்கவும்), இன்சுலின் மாற்றும்போது, இரத்த சர்க்கரையின் குறைந்த பராமரிப்பு அளவோடு இதுபோன்ற சூழ்நிலைகள் ஏற்படுகின்றன.
இரத்த சர்க்கரையின் கூர்மையான குறைவுக்கு பின்வரும் காரணங்கள் சாத்தியமாகும்: இன்சுலின் அதிகப்படியான அளவு, முறையற்ற இன்சுலின் ஊசி (வயதான நோயாளிகளுக்கு), மற்றொரு வகை இன்சுலின் மாறுதல், உணவைத் தவிர்ப்பது, வாந்தி, வயிற்றுப்போக்கு, உடற்பயிற்சி, மன அழுத்த சூழ்நிலைகளை நீக்குதல், ஆல்கஹால் குடிப்பது மற்றும் தேவையை குறைக்கும் நோய்கள் இன்சுலின் (கடுமையான கல்லீரல் அல்லது சிறுநீரக நோய், அட்ரீனல் கோர்டெக்ஸின் செயல்பாடு குறைதல், பிட்யூட்டரி அல்லது தைராய்டு சுரப்பி), ஊசி இடத்தின் மாற்றம் (எடுத்துக்காட்டாக, அடிவயிற்றின் தோல், தோள்பட்டை அல்லது தொடையில்), அத்துடன் பிற மருந்துகளுடன் தொடர்பு பொருள் ("பிற மருந்துகளுடன் தொடர்பு" பார்க்கவும்)
இன்சுலின் சிகிச்சையின் ஆரம்பத்தில், மற்றொரு இன்சுலின் தயாரிப்புக்கு மாறும்போது, குறைந்த பராமரிப்பு இரத்த சர்க்கரை அளவைக் கொண்ட நோயாளிகளுக்கு இரத்தச் சர்க்கரைக் குறைவு ஏற்படும் அபாயம் அதிகம்.
ஒரு சிறப்பு ஆபத்து குழுவில் இரத்தச் சர்க்கரைக் குறைவின் எபிசோடுகள் மற்றும் கரோனரி அல்லது பெருமூளைக் குழாய்களின் குறிப்பிடத்தக்க குறுகல் (பலவீனமான கரோனரி அல்லது பெருமூளை சுழற்சி) மற்றும் பெருக்கக்கூடிய ரெட்டினோபதி நோயாளிகள் உள்ளனர்.
ஒரு உணவைப் பின்பற்றுவதில் தோல்வி, இன்சுலின் ஊசி போடுவது, தொற்று அல்லது பிற நோய்களின் விளைவாக இன்சுலின் தேவை அதிகரித்தல் மற்றும் உடல் செயல்பாடு குறைவது இரத்த சர்க்கரை (ஹைப்பர் கிளைசீமியா) அதிகரிப்பதற்கு வழிவகுக்கும், இது இரத்தத்தில் உள்ள கீட்டோன் உடல்களின் அளவு அதிகரிப்பதன் மூலம் (கெட்டோஅசிடோசிஸ்). கெட்டோஅசிடோசிஸ் சில மணிநேரங்கள் அல்லது நாட்களுக்குள் உருவாகலாம். வளர்சிதை மாற்ற அமிலத்தன்மையின் முதல் அறிகுறிகளில் (தாகம், அடிக்கடி சிறுநீர் கழித்தல், பசியின்மை, சோர்வு, வறண்ட தோல், ஆழமான மற்றும் விரைவான சுவாசம், சிறுநீரில் அசிட்டோன் மற்றும் குளுக்கோஸின் அதிக செறிவு), அவசர மருத்துவ தலையீடு அவசியம்.
ஒரு மருத்துவரை மாற்றும்போது (எடுத்துக்காட்டாக, விபத்து காரணமாக மருத்துவமனையில் சேர்க்கும்போது, விடுமுறையின் போது நோய்), நோயாளி தனக்கு நீரிழிவு நோய் இருப்பதாக மருத்துவரிடம் தெரிவிக்க வேண்டும்.
கர்ப்பம் மற்றும் பாலூட்டுதல்
கர்ப்ப காலத்தில் இன்சுமன் ரேபிட் ஜி.டி.யுடன் சிகிச்சை தொடர வேண்டும். கர்ப்ப காலத்தில், குறிப்பாக முதல் மூன்று மாதங்களுக்குப் பிறகு, இன்சுலின் தேவை அதிகரிக்கும் என்று எதிர்பார்க்க வேண்டும். இருப்பினும், பிறந்த உடனேயே, இன்சுலின் தேவை பொதுவாக குறைகிறது, இது இரத்தச் சர்க்கரைக் குறைவின் குறிப்பிடத்தக்க ஆபத்தை ஏற்படுத்துகிறது. நீங்கள் கர்ப்பமாக இருந்தால் அல்லது கர்ப்பத்தைத் திட்டமிடுகிறீர்களானால், உங்கள் மருத்துவரிடம் தெரிவிக்க மறக்காதீர்கள்.
தாய்ப்பால் கொடுக்கும் போது, இன்சுலின் சிகிச்சையில் எந்த கட்டுப்பாடுகளும் இல்லை. இருப்பினும், டோஸ் மற்றும் உணவு மாற்றங்கள் தேவைப்படலாம்.
அளவு மற்றும் நிர்வாகம்.
ஒரு நோயாளிக்கு இன்சுலின் அளவைத் தேர்ந்தெடுப்பது உணவு, உடல் செயல்பாடு மற்றும் வாழ்க்கை முறையைப் பொறுத்து மருத்துவரால் தனித்தனியாக மேற்கொள்ளப்படுகிறது. இரத்தத்தில் உள்ள சர்க்கரையின் அளவையும், திட்டமிட்ட உடல் செயல்பாடுகளின் அடிப்படையிலும், கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் அடிப்படையிலும் இன்சுலின் அளவு தீர்மானிக்கப்படுகிறது. இன்சுலின் சிகிச்சைக்கு பொருத்தமான நோயாளியின் சுய பயிற்சி தேவைப்படுகிறது. இரத்தத்தில் சர்க்கரையின் அளவை எவ்வளவு அடிக்கடி தீர்மானிக்க வேண்டும் என்பதையும், சிறுநீரில், மருத்துவர் தேவையான வழிமுறைகளை வழங்க வேண்டும், மேலும் உணவில் ஏதேனும் மாற்றங்கள் ஏற்பட்டால் அல்லது இன்சுலின் சிகிச்சையின் விதிமுறைகளில் பொருத்தமான பரிந்துரைகளையும் வழங்க வேண்டும்.
இன்சுலின் சராசரி தினசரி டோஸ் நோயாளியின் உடல் எடையில் ஒரு கிலோவுக்கு 0.5 முதல் 1.0 எம்.இ வரை இருக்கும், மேலும் 40-60% டோஸ் நீடித்த செயலுடன் மனித இன்சுலின் மீது விழுகிறது.
விலங்கு இன்சுலினிலிருந்து மனித இன்சுலினுக்கு மாறும்போது, இன்சுலின் அளவைக் குறைக்க வேண்டியிருக்கும். மற்ற வகை இன்சுலினிலிருந்து இந்த மருந்துக்கு மாறுவது மருத்துவ மேற்பார்வையின் கீழ் மட்டுமே மேற்கொள்ளப்பட முடியும். இதுபோன்ற மாற்றத்திற்குப் பிறகு முதல் வாரங்களில் கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் நிலையை குறிப்பாக அடிக்கடி கண்காணிப்பது அவசியம்.
இன்சுமேன் ரேபிட் ஜிடி வழக்கமாக உணவுக்கு 15-20 நிமிடங்களுக்கு முன் ஆழமாக தோலடி முறையில் நிர்வகிக்கப்படுகிறது. மருந்தின் உள் நிர்வாகம் அனுமதிக்கப்படுகிறது. ஊசி தளம் ஒவ்வொரு முறையும் மாற்றப்பட வேண்டும். உட்செலுத்துதல் பகுதியை மாற்றுவது (எடுத்துக்காட்டாக, அடிவயிற்றில் இருந்து தொடையில் வரை) ஒரு மருத்துவரை அணுகிய பின்னரே செய்ய வேண்டும்.
ஹைபர்கிளைசெமிக் கோமா மற்றும் கெட்டோஅசிடோசிஸ் சிகிச்சையில் இன்சுமேன் ரேபிட் ஜி.டி.யை நரம்பு வழியாக நிர்வகிக்க முடியும், அத்துடன் நீரிழிவு நோயாளிகளுக்கு முந்தைய, உள் மற்றும் அறுவை சிகிச்சைக்கு முந்தைய காலங்களில் வளர்சிதை மாற்ற இழப்பீட்டை அடையலாம்.
இன்சுமேன் ரேபிட் ஜிடி பல்வேறு வகையான இன்சுலின் பம்புகளில் பயன்படுத்தப்படவில்லை (பொருத்தப்பட்டவை உட்பட), அங்கு சிலிகான் பூச்சு பயன்படுத்தப்படுகிறது.
இன்சுலின் ரேபிட் ஜிடியை வேறு செறிவின் இன்சுலினுடன் (எடுத்துக்காட்டாக, 40 IU / ml மற்றும் 100 IU / ml), விலங்கு தோற்றம் அல்லது பிற மருந்துகளின் இன்சுலினுடன் கலக்க வேண்டாம். வெளிப்படையான இயந்திர அசுத்தங்கள் இல்லாத தெளிவான, நிறமற்ற இன்சுமன் ரேபிட் ஜிடி தீர்வுகளை மட்டுமே பயன்படுத்துங்கள்.
குப்பியில் இன்சுலின் செறிவு 100 IU / ml என்பதை நினைவில் கொள்ள வேண்டும், எனவே நீங்கள் கொடுக்கப்பட்ட இன்சுலின் செறிவுக்காக வடிவமைக்கப்பட்ட பிளாஸ்டிக் சிரிஞ்ச்களை மட்டுமே பயன்படுத்த வேண்டும்.சிரிஞ்சில் வேறு எந்த மருந்தையும் அல்லது அதன் மீதமுள்ள அளவுகளையும் கொண்டிருக்கக்கூடாது.
குப்பியில் இருந்து இன்சுலின் முதல் தொகுப்பிற்கு முன், பிளாஸ்டிக் தொப்பியை அகற்றவும் (தொப்பியின் இருப்பு திறக்கப்படாத குப்பியின் சான்று). ஊசி தீர்வு முற்றிலும் வெளிப்படையானதாகவும் நிறமற்றதாகவும் இருக்க வேண்டும்.
குப்பியில் இருந்து இன்சுலின் எடுக்கப்படுவதற்கு முன்பு, இன்சுலின் பரிந்துரைக்கப்பட்ட அளவிற்கு சமமான காற்றின் அளவு சிரிஞ்சில் உறிஞ்சப்பட்டு குப்பியில் செலுத்தப்படுகிறது (திரவத்திற்குள் அல்ல). பின்னர் சிரிஞ்சுடன் கூடிய குப்பியை சிரிஞ்சுடன் தலைகீழாக மாற்றி தேவையான அளவு இன்சுலின் சேகரிக்கப்படுகிறது. உட்செலுத்துவதற்கு முன், சிரிஞ்சிலிருந்து காற்று குமிழ்களை அகற்றவும்.
ஊசி போடும் இடத்தில் தோல் ஒரு மடங்கு எடுக்கப்படுகிறது, தோலின் கீழ் ஒரு ஊசி செருகப்படுகிறது, இன்சுலின் மெதுவாக செலுத்தப்படுகிறது. உட்செலுத்தப்பட்ட பிறகு, ஊசி மெதுவாக அகற்றப்பட்டு, ஊசி தளம் பல விநாடிகளுக்கு பருத்தி துணியால் அழுத்தப்படுகிறது. குப்பியில் இருந்து முதல் இன்சுலின் கிட்டின் தேதி குப்பியின் லேபிளில் எழுதப்பட வேண்டும்.
பாட்டில்களை திறந்த பிறகு ஒளி மற்றும் வெப்பத்திலிருந்து பாதுகாக்கப்பட்ட இடத்தில் 4 வாரங்களுக்கு + 25 ° C க்கு மிகாமல் வெப்பநிலையில் சேமிக்க முடியும்.
பிற மருந்துகளுடன் தொடர்பு
ஒரே நேரத்தில் பல மருந்துகளின் பயன்பாடு இன்சுமன் ராபிடா ஜிடியின் சர்க்கரையை குறைக்கும் விளைவை பலவீனப்படுத்தலாம் அல்லது மேம்படுத்தலாம். எனவே, இன்சுலின் பயன்படுத்தும் போது, மருத்துவரின் சிறப்பு அனுமதியின்றி வேறு எந்த மருந்துகளையும் நீங்கள் எடுக்க முடியாது.
இன்சுலின் நோயாளிகள் ஒரே நேரத்தில் ஏ.சி.இ இன்ஹிபிட்டர்கள், அசிடைல்சாலிசிலிக் அமிலம் மற்றும் பிற சாலிசிலேட்டுகள், ஆம்பெடமைன், அனபோலிக் ஸ்டெராய்டுகள் மற்றும் ஆண் பாலின ஹார்மோன்கள், சைபன்சோலின், ஃபைப்ரேட்டுகள், டிஸோபிரமைடு, சைக்ளோபாஸ்பாமைடு, பினாக்ஸிஃபின் அமீன், குளுக்கோஸ், குளுக்கோஸ் ஆகியவற்றைப் பெற்றால் இரத்தச் சர்க்கரைக் குறைவு ஏற்படலாம். .
இன்சுலின் மற்றும் கார்டிகோட்ரோபின், கார்டிகோஸ்டீராய்டுகள், டயசாக்சைடு, ஹெபரின், ஐசோனியாசிட், பார்பிட்யூரேட்டுகள், நிகோடினிக் அமிலம், பினோல்ஃப்தலின், பினோதியாசின் வழித்தோன்றல்கள், பினைட்டோயின், டையூரிடிக்ஸ், டானாசோல், ஈஸ்ட்ரோஜோஜென், ஈஸ்ட்ரோஜோஜென், ஈஸ்ட்ரோசெஜென் Gomonov.
ஒரே நேரத்தில் இன்சுலின் மற்றும் குளோனிடைன், ரெசர்பைன் அல்லது ஒரு லித்தியம் உப்பு ஆகியவற்றைப் பெறும் நோயாளிகளில், இன்சுலின் செயல்பாட்டின் பலவீனமடைதல் மற்றும் ஆற்றல் ஆகியவற்றைக் காணலாம். பென்டாமைடின் இரத்தச் சர்க்கரைக் குறைவைத் தொடர்ந்து ஹைபர்கிளைசீமியாவை ஏற்படுத்தக்கூடும்.
ஆல்கஹால் குடிப்பதால் இரத்தச் சர்க்கரைக் குறைவு ஏற்படலாம் அல்லது ஏற்கனவே குறைந்த இரத்த சர்க்கரையை ஆபத்தான அளவுக்கு குறைக்கலாம். இன்சுலின் பெறும் நோயாளிகளுக்கு ஆல்கஹால் சகிப்புத்தன்மை குறைகிறது. அனுமதிக்கக்கூடிய அளவு ஆல்கஹால் உங்கள் மருத்துவரால் தீர்மானிக்கப்பட வேண்டும். நாள்பட்ட குடிப்பழக்கம், அத்துடன் மலமிளக்கியின் அதிகப்படியான பயன்பாடு கிளைசீமியாவை பாதிக்கும்.
பீட்டா-தடுப்பான்கள் இரத்தச் சர்க்கரைக் குறைவின் அபாயத்தை அதிகரிக்கின்றன, மேலும் பிற அனுதாப முகவர்களுடன் (குளோனிடைன், குவானெடிடின், ரெசர்பைன்) இரத்தச் சர்க்கரைக் குறைவின் வெளிப்பாட்டை பலவீனப்படுத்தலாம் அல்லது மறைக்கலாம்.
இன்சுலின் நிர்வகிக்கப்படும் அளவு அதன் தேவையை மீறினால் மிகவும் பொதுவான பக்க விளைவு ஹைப்போகிளைசீமியா உருவாகலாம் ("முன்னெச்சரிக்கைகள் மற்றும் சிறப்பு வழிமுறைகளை" பார்க்கவும்).
இரத்த சர்க்கரையின் குறிப்பிடத்தக்க ஏற்ற இறக்கங்கள் குறுகிய கால காட்சி தொந்தரவுகளை ஏற்படுத்தும். மேலும், குறிப்பாக தீவிர இன்சுலின் சிகிச்சையால், நீரிழிவு ரெட்டினோபதியின் போக்கை குறுகிய கால மோசமாக்குவது சாத்தியமாகும். லேசர் சிகிச்சையின் போக்கைப் பயன்படுத்தாமல், பெருக்கக்கூடிய ரெட்டினோபதி நோயாளிகளில், கடுமையான இரத்தச் சர்க்கரைக் குறைவு நிலைமைகள் குருட்டுத்தன்மைக்கு வழிவகுக்கும்.
சில நேரங்களில் உட்செலுத்துதல் தளத்தில் கொழுப்பு திசுக்களின் அட்ராபி அல்லது ஹைபர்டிராபி ஏற்படலாம், இது உட்செலுத்துதல் தளத்தை தொடர்ந்து மாற்றுவதன் மூலம் தவிர்க்கலாம். அரிதான சந்தர்ப்பங்களில், ஊசி போடும் இடத்தில் லேசான சிவத்தல் ஏற்படலாம், தொடர்ந்து சிகிச்சையுடன் மறைந்துவிடும்.குறிப்பிடத்தக்க எரித்மா உருவாகி, அரிப்பு மற்றும் வீக்கத்துடன் சேர்ந்து, ஊசி இடத்திற்கு அப்பால் அதன் விரைவான பரவல், அத்துடன் மருந்துகளின் கூறுகளுக்கு (இன்சுலின், எம்-கிரெசோல்) பிற கடுமையான பாதகமான எதிர்விளைவுகள் ஏற்பட்டால், உடனடியாக மருத்துவரிடம் தெரிவிக்க வேண்டியது அவசியம், சில சந்தர்ப்பங்களில் இத்தகைய எதிர்வினைகள் நோயாளியின் உயிருக்கு அச்சுறுத்தலாக இருக்கும். கடுமையான ஹைபர்சென்சிட்டிவிட்டி எதிர்வினைகள் மிகவும் அரிதானவை. ஆஞ்சியோடீமா, ப்ரோன்கோஸ்பாஸ்ம், இரத்த அழுத்தத்தில் ஒரு துளி மற்றும் மிகவும் அரிதாக அனாபிலாக்டிக் அதிர்ச்சி ஆகியவற்றின் வளர்ச்சியும் அவற்றுடன் இருக்கலாம். ஹைபர்சென்சிட்டிவிட்டி எதிர்வினைகளுக்கு இன்சுலின் உடனான சிகிச்சையில் உடனடி திருத்தம் தேவை மற்றும் பொருத்தமான அவசர நடவடிக்கைகளை பின்பற்ற வேண்டும்.
இன்சுலினுக்கு ஆன்டிபாடிகள் உருவாகலாம், இது நிர்வகிக்கப்படும் இன்சுலின் அளவை சரிசெய்ய வேண்டியிருக்கும். திசுக்களின் வீக்கத்தைத் தொடர்ந்து, குறிப்பாக இன்சுலின் சிகிச்சையின் தீவிர போக்கிற்குப் பிறகு இது சோடியம் தக்கவைப்பு சாத்தியமாகும்.
இரத்த சர்க்கரை அளவைக் கூர்மையாகக் குறைப்பதன் மூலம், ஹைபோகாலேமியாவை (இருதய அமைப்பிலிருந்து வரும் சிக்கல்கள்) அல்லது பெருமூளை வீக்கத்தின் வளர்ச்சியை உருவாக்க முடியும்.
சில பக்க விளைவுகள், சில நிபந்தனைகளின் கீழ், உயிருக்கு ஆபத்தானதாக இருப்பதால், அவை நிகழும்போது கலந்துகொள்ளும் மருத்துவரிடம் தெரிவிக்க வேண்டியது அவசியம்.
ஏதேனும் பக்கவிளைவுகளை நீங்கள் கவனித்தால், தயவுசெய்து உங்கள் மருத்துவரை அணுகவும்!
அளவுக்கும் அதிகமான
இன்சுலின் அதிகப்படியான அளவு கடுமையான மற்றும் சில நேரங்களில் உயிருக்கு ஆபத்தான இரத்தச் சர்க்கரைக் குறைவுக்கு வழிவகுக்கும். நோயாளி நனவாக இருந்தால், அவர் உடனடியாக குளுக்கோஸை எடுத்து பின்னர் கார்போஹைட்ரேட்டுகளைக் கொண்ட தயாரிப்புகளை எடுக்க வேண்டும் ("முன்னெச்சரிக்கைகள் மற்றும் சிறப்பு வழிமுறைகள்" ஐப் பார்க்கவும்). நோயாளி மயக்க நிலையில் இருந்தால், 1 மி.கி குளுகோகன் / மீ நிர்வகிக்கப்பட வேண்டும். ஒரு மாற்று முறையாக, அல்லது குளுகோகன் ஊசி பயனுள்ளதாக இல்லாவிட்டால், 30% -50% iv குளுக்கோஸ் கரைசலில் 20-30 மில்லி நிர்வகிக்கப்படுகிறது. தேவைப்பட்டால், குளுக்கோஸின் மேலேயுள்ள அளவை மீண்டும் அறிமுகப்படுத்துவது சாத்தியமாகும். குழந்தைகளில், நிர்வகிக்கப்படும் குளுக்கோஸின் அளவு குழந்தையின் உடல் எடைக்கு ஏற்ப அமைக்கப்படுகிறது.
குளுக்ககோன் ஊசி அல்லது குளுக்கோஸ் நிர்வாகத்தைத் தொடர்ந்து கடுமையான அல்லது நீடித்த இரத்தச் சர்க்கரைக் குறைவு ஏற்பட்டால், இரத்தச் சர்க்கரைக் குறைவின் மறு வளர்ச்சியைத் தடுப்பதற்காக குறைந்த செறிவூட்டப்பட்ட குளுக்கோஸ் கரைசலைக் கொண்டு பரிந்துரைக்கப்படுகிறது. சிறு குழந்தைகளில், கடுமையான ஹைப்பர் கிளைசீமியாவின் சாத்தியமான வளர்ச்சியுடன், இரத்தத்தில் சர்க்கரையின் அளவை கவனமாக கண்காணிக்க வேண்டியது அவசியம்.
சில நிபந்தனைகளின் கீழ், சிகிச்சையை மிகவும் கவனமாக கண்காணிக்கவும் கண்காணிக்கவும் நோயாளிகளை தீவிர சிகிச்சை பிரிவில் மருத்துவமனையில் சேர்க்க பரிந்துரைக்கப்படுகிறது.
வெளியீட்டு படிவம்
ஊசி தீர்வு 5 மில்லி குப்பிகளில் 100 IU / ml ..
பயன்பாட்டு அறிவுறுத்தலுடன் 5 பாட்டில்களின் தொகுப்பில்.
சேமிப்பக நிலைமைகள்
+ 2 ° C முதல் + 8 ° C வரை வெப்பநிலையில் சேமிக்கவும் (வீட்டு குளிர்சாதன பெட்டியின் காய்கறி பிரிவு). உறைபனியைத் தவிர்க்கவும், உறைவிப்பான் பெட்டியின் சுவர்கள் அல்லது குளிர் சேமிப்பகத்துடன் குப்பியின் நேரடி தொடர்பைத் தவிர்க்கவும்.
குழந்தைகளுக்கு எட்டாதவாறு இருங்கள்!
காலாவதி தேதி
அடுக்கு வாழ்க்கை 2 ஆண்டுகள்.
தொகுப்பில் சுட்டிக்காட்டப்பட்ட காலாவதி தேதிக்குப் பிறகு மருந்து பயன்படுத்த முடியாது.
மருந்தகங்களிலிருந்து விடுமுறை: மருந்து
ஜெர்மனியின் அவென்டிஸ் பார்மா டாய்ச்லேண்ட் ஜி.எம்.பி.எச்.
ப்ரூனிங்ஸ்ட்ராஸ் 50, டி -65926, பிராங்பேர்ட், ஜெர்மனி.
நுகர்வோர் உரிமைகோரல்கள் உள்ள பிரதிநிதி அலுவலகத்தின் முகவரிக்கு அனுப்பப்பட வேண்டும்:
101000, மாஸ்கோ, உலன்ஸ்கி லேன், 5
அறிகுறிகள் மற்றும் முரண்பாடுகள்
பின்வரும் சந்தர்ப்பங்களில் மருந்து பரிந்துரைக்கப்படுகிறது:
- டிஎம் 1 (இன்சுலின் சார்ந்த வடிவம்) மற்றும் டிஎம் 2,
- கடுமையான சிக்கல்களுக்கு சிகிச்சையளிக்க,
- நீரிழிவு கோமாவை அகற்ற,
- தயாரிப்பிலும் செயல்பாட்டிலும் பரிமாற்ற இழப்பீடு பெறுதல்.
இத்தகைய சூழ்நிலைகளில் ஹார்மோன் பரிந்துரைக்கப்படவில்லை:
- சிறுநீரக / கல்லீரல் செயலிழப்பு,
- செயலில் உள்ள பொருளுக்கு எதிர்ப்பு,
- கரோனரி / பெருமூளை தமனிகளின் ஸ்டெனோசிஸ்,
- மருந்துக்கு சகிப்புத்தன்மை,
- இடைப்பட்ட நோய்கள் கொண்ட நபர்கள்,
- பெருக்கக்கூடிய ரெட்டினோபதி கொண்ட நபர்கள்.
முக்கியம்! தீவிர கவனத்துடன், வயதான நீரிழிவு நோயாளிகளை எடுக்க வேண்டும்.
பயன்பாட்டிற்கான வழிமுறைகள்
 தேர்வு மற்றும் அளவு சரிசெய்தல் தனித்தனியாக ஒதுக்கப்படுகின்றன. குளுக்கோஸ் குறிகாட்டிகள், உடல் செயல்பாடுகளின் அளவு, கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் நிலை ஆகியவற்றிலிருந்து மருத்துவர் அதை தீர்மானிக்கிறார். குளுக்கோஸ் செறிவில் மாற்றம் ஏற்பட்டால் நோயாளிக்கு பரிந்துரைகள் வழங்கப்படுகின்றன.
தேர்வு மற்றும் அளவு சரிசெய்தல் தனித்தனியாக ஒதுக்கப்படுகின்றன. குளுக்கோஸ் குறிகாட்டிகள், உடல் செயல்பாடுகளின் அளவு, கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் நிலை ஆகியவற்றிலிருந்து மருத்துவர் அதை தீர்மானிக்கிறார். குளுக்கோஸ் செறிவில் மாற்றம் ஏற்பட்டால் நோயாளிக்கு பரிந்துரைகள் வழங்கப்படுகின்றன.
மருந்தின் தினசரி டோஸ், எடையை கணக்கில் எடுத்துக்கொள்வது 0.5 IU / kg ஆகும்.
இந்த ஹார்மோன் நரம்பு வழியாக, உள்ளுறுப்புடன், தோலடி முறையில் நிர்வகிக்கப்படுகிறது. மிகவும் பொதுவாக பயன்படுத்தப்படும் தோலடி முறை. உணவுக்கு 15 நிமிடங்களுக்கு முன் ஒரு ஊசி மேற்கொள்ளப்படுகிறது.
மோனோ தெரபி மூலம், மருந்து நிர்வாகத்தின் அதிர்வெண் சுமார் 3 மடங்கு ஆகும், சில சந்தர்ப்பங்களில் இது ஒரு நாளைக்கு 5 முறை வரை அடையலாம். ஊசி தளம் அவ்வப்போது அதே மண்டலத்திற்குள் மாறுகிறது. இடத்தின் மாற்றம் (எடுத்துக்காட்டாக, கையிலிருந்து வயிற்றுக்கு) ஒரு மருத்துவரை அணுகிய பின்னர் மேற்கொள்ளப்படுகிறது. மருந்தின் தோலடி நிர்வாகத்திற்கு, ஒரு சிரிஞ்ச் பேனாவைப் பயன்படுத்த பரிந்துரைக்கப்படுகிறது.
முக்கியம்! உட்செலுத்துதல் தளத்தைப் பொறுத்து வேறுபடுகிறது.
மருந்து நீண்ட காலமாக செயல்படும் இன்சுலின் உடன் இணைக்கப்படலாம்.
இன்சுலின் நிர்வாகம் குறித்த சிரிஞ்ச்-பேனா வீடியோ பயிற்சி:
அளவு சரிசெய்தல்
மருந்தின் அளவை பின்வரும் சந்தர்ப்பங்களில் சரிசெய்யலாம்:
- வாழ்க்கை முறை மாறினால்
- செயலில் உள்ள பொருளுக்கு அதிகரித்த உணர்திறன்,
- நோயாளியின் எடையில் மாற்றம்
- மற்றொரு மருந்திலிருந்து மாறும்போது.
 மற்றொரு பொருளிலிருந்து (2 வாரங்களுக்குள்) மாறிய பிறகு முதல் முறையாக, மேம்படுத்தப்பட்ட குளுக்கோஸ் கட்டுப்பாடு பரிந்துரைக்கப்படுகிறது.
மற்றொரு பொருளிலிருந்து (2 வாரங்களுக்குள்) மாறிய பிறகு முதல் முறையாக, மேம்படுத்தப்பட்ட குளுக்கோஸ் கட்டுப்பாடு பரிந்துரைக்கப்படுகிறது.
பிற மருந்துகளின் அதிக அளவுகளிலிருந்து, நெருக்கமான மருத்துவ மேற்பார்வையின் கீழ் இந்த மருந்துக்கு மாறுவது அவசியம்.
விலங்குகளிலிருந்து மனித இன்சுலினுக்கு மாறும்போது, அளவை சரிசெய்தல் செய்யப்படுகிறது.
பின்வரும் வகை நபர்களுக்கு அதன் குறைப்பு தேவைப்படுகிறது:
- சிகிச்சையின் போது முன்னர் குறைந்த சர்க்கரை சரி செய்யப்பட்டது,
- முன்னதாக அதிக அளவு மருந்துகளை எடுத்துக்கொள்வது,
- ஒரு இரத்தச் சர்க்கரைக் குறைவு நிலையை உருவாக்குவதற்கான முன்கணிப்பு.
சிறப்பு அறிவுறுத்தல்கள் மற்றும் நோயாளிகள்
 கர்ப்பம் ஏற்படும்போது, மருந்து சிகிச்சை நிறுத்தப்படாது. செயலில் உள்ள பொருள் நஞ்சுக்கொடியைக் கடக்காது.
கர்ப்பம் ஏற்படும்போது, மருந்து சிகிச்சை நிறுத்தப்படாது. செயலில் உள்ள பொருள் நஞ்சுக்கொடியைக் கடக்காது.
பாலூட்டலுடன், சேர்க்கை கட்டுப்பாடுகள் இல்லை. முக்கிய விஷயம் என்னவென்றால், இன்சுலின் அளவை சரிசெய்கிறது.
இரத்தச் சர்க்கரைக் குறைவு எதிர்வினைகளைத் தடுக்க, வயதானவர்களுக்கு மருந்துடன் சிகிச்சையளிப்பது எச்சரிக்கையுடன் மேற்கொள்ளப்படுகிறது.
பலவீனமான கல்லீரல் / சிறுநீரக செயல்பாடு உள்ளவர்கள் இன்சுமன் ரேபிடிற்கு மாறி, ஒரு நிபுணரின் நெருக்கமான மேற்பார்வையின் கீழ் அளவை சரிசெய்கிறார்கள்.
உட்செலுத்தப்பட்ட கரைசலின் வெப்பநிலை 18-28ºС ஆக இருக்க வேண்டும். கடுமையான தொற்று நோய்களில் இன்சுலின் எச்சரிக்கையுடன் பயன்படுத்தப்படுகிறது - டோஸ் சரிசெய்தல் இங்கே தேவைப்படுகிறது. மருந்து எடுத்துக் கொள்ளும்போது, நோயாளி மதுவை விலக்குகிறார். இது இரத்தச் சர்க்கரைக் குறைவை ஏற்படுத்தும்.
முக்கியம்! மற்ற மருந்துகளை எடுக்க குறிப்பாக கவனம் தேவை. அவற்றில் சில இன்சுமனின் விளைவைக் குறைக்கலாம் அல்லது அதிகரிக்கலாம்.
மருந்து எடுத்துக் கொள்ளும்போது, நோயாளி தனது நிலையில் ஏதேனும் மாற்றங்களைக் கவனிக்க வேண்டும். இரத்தச் சர்க்கரைக் குறைவுக்கு முந்தைய அறிகுறிகளை சரியான நேரத்தில் அங்கீகரிக்க இது அவசியம்.
குளுக்கோஸ் மதிப்புகளை தீவிரமாக கண்காணிக்கவும் பரிந்துரைக்கப்படுகிறது. சர்க்கரையின் குறைந்த பராமரிப்பு செறிவுள்ள நபர்களில் மருந்தின் பயன்பாட்டுடன் தொடர்புடைய இரத்தச் சர்க்கரைக் குறைவின் அபாயங்கள் அதிகம். நோயாளி எப்போதும் 20 கிராம் குளுக்கோஸை எடுத்துச் செல்ல வேண்டும்.
மிகுந்த எச்சரிக்கையுடன், எடுத்துக்கொள்ளுங்கள்:
- இணக்க சிகிச்சையுடன்,
- மற்றொரு இன்சுலினுக்கு மாற்றும்போது,
- நீரிழிவு நோய் நீடித்த நபர்கள்,
- வயதானவர்கள்
- இரத்தச் சர்க்கரைக் குறைவின் படிப்படியான வளர்ச்சி கொண்ட நபர்கள்,
- இணக்கமான மனநோயுடன்.
குறிப்பு! இன்சுமானுக்கு மாறும்போது, மருந்தின் சகிப்புத்தன்மையின் மதிப்பீடு நிகழ்கிறது. மருந்தின் ஒரு சிறிய டோஸ் தோலடி முறையில் செலுத்தப்படுகிறது. நிர்வாகத்தின் தொடக்கத்தில், இரத்தச் சர்க்கரைக் குறைவு தாக்குதல்கள் தோன்றக்கூடும்.
பிற மருந்துகளுடன் தொடர்பு
 ஒரு மருத்துவரின் ஆலோசனை இல்லாமல், மற்ற மருந்துகளின் ஒரே நேரத்தில் பயன்படுத்த பரிந்துரைக்கப்படவில்லை.அவை இன்சுலின் விளைவை அதிகரிக்கலாம் அல்லது குறைக்கலாம் அல்லது சிக்கலான நிலைமைகளைத் தூண்டலாம்.
ஒரு மருத்துவரின் ஆலோசனை இல்லாமல், மற்ற மருந்துகளின் ஒரே நேரத்தில் பயன்படுத்த பரிந்துரைக்கப்படவில்லை.அவை இன்சுலின் விளைவை அதிகரிக்கலாம் அல்லது குறைக்கலாம் அல்லது சிக்கலான நிலைமைகளைத் தூண்டலாம்.
கருத்தடை மருந்துகள், குளுக்கோகார்டிகோஸ்டீராய்டுகள் ஹார்மோன்கள் (புரோஜெஸ்ட்டிரோன், ஈஸ்ட்ரோஜன்), டையூரிடிக்ஸ், பல ஆன்டிசைகோடிக் மருந்துகள், அட்ரினலின், தைராய்டு ஹார்மோன்கள், குளுகோகன், பார்பிட்யூரேட்டுகள் ஆகியவற்றைப் பயன்படுத்தி ஹார்மோனின் விளைவில் குறைவு காணப்படுகிறது.
இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சி பிற ஆண்டிடியாபடிக் மருந்துகளின் கூட்டுப் பயன்பாட்டுடன் ஏற்படலாம். இது சல்போனமைடு நுண்ணுயிர் எதிர்ப்பிகள், எம்.ஏ.ஓ தடுப்பான்கள், அசிடைல்சாலிசிலிக் அமிலம், ஃபைப்ரேட்டுகள், டெஸ்டோஸ்டிரோன் ஆகியவற்றிற்கும் பொருந்தும்.
ஹார்மோனுடன் கூடிய ஆல்கஹால் சர்க்கரையை ஒரு முக்கியமான நிலைக்கு குறைக்கிறது, இதனால் இரத்தச் சர்க்கரைக் குறைவு ஏற்படுகிறது. அனுமதிக்கப்பட்ட அளவு மருத்துவரால் தீர்மானிக்கப்படுகிறது. மலமிளக்கியை எடுத்துக்கொள்வதிலும் நீங்கள் எச்சரிக்கையாக இருக்க வேண்டும் - அவற்றின் அதிகப்படியான உட்கொள்ளல் சர்க்கரையின் அளவை கணிசமாக பாதிக்கிறது.
பென்டாமைடின் வெவ்வேறு நிலைகளை ஏற்படுத்தும் - ஹைப்பர் கிளைசீமியா மற்றும் இரத்தச் சர்க்கரைக் குறைவு. மருந்து இதய செயலிழப்பைத் தூண்டும். குறிப்பாக ஆபத்தில் உள்ளவர்களில்.
குறிப்பு! சிரிஞ்ச் பேனாவில் உள்ள தீர்வின் அடுக்கு வாழ்க்கை ஒரு மாதத்திற்கு மேல் இல்லை. முதல் மருந்து உட்கொள்ளும் தேதி குறிப்பிடப்பட வேண்டும்.
ஒரே மாதிரியான மருந்துகள் (வெளியீட்டு வடிவம் மற்றும் செயலில் உள்ள பாகத்தின் இருப்புடன் பொருந்துகின்றன) பின்வருவனவற்றை உள்ளடக்குகின்றன: ஆக்ட்ராபிட் எச்.எம், வோசுலின்-ஆர், இன்சுவிட் என், ரின்சுலின்-ஆர், ஹுமோதர், ஃபர்மசூலின் என். பட்டியலிடப்பட்ட மருந்துகளில் மனித இன்சுலின் அடங்கும்.
உற்பத்தியாளர் - சனோஃபி-அவென்டிஸ் (பிரான்ஸ்), சனோஃபி
தலைப்பு: Insuman® Rapid GT, Insuman® Rapid GT
தேவையான பொருட்கள்: உட்செலுத்தலுக்கான நடுநிலை கரைசலின் 1 மில்லி மனித இன்சுலின் 100 IU ஐக் கொண்டுள்ளது.
பெறுநர்கள்: எம்-கிரெசோல், சோடியம் டைஹைட்ரஜன் பாஸ்பேட் டைஹைட்ரேட், கிளிசரால், சோடியம் ஹைட்ராக்சைடு, ஹைட்ரோகுளோரிக் அமிலம், ஊசி போடுவதற்கான நீர்.
மருந்தியல் நடவடிக்கை: இன்சுமேன் ரேபிட் ஜிடி இன்சுலின் கொண்டுள்ளது, இது மனித இன்சுலின் கட்டமைப்பில் ஒத்திருக்கிறது மற்றும் மரபணு பொறியியலால் பெறப்படுகிறது. சர்க்கரையை குறைக்கும் விளைவு 30 நிமிடங்களுக்குள் விரைவாக நிகழ்கிறது, மேலும் மருந்தின் தோலடி நிர்வாகத்திற்குப் பிறகு 1-4 மணி நேரத்திற்குள் அதிகபட்சத்தை அடைகிறது. விளைவு 7-9 மணி நேரம் நீடிக்கும். இன்சுமன் ரேபிட் ஜிடியை ஹோச்ஸ்ட் மரியன் ரூசலில் இருந்து அனைத்து மனித இன்சுலின்களிலும் கலக்க முடியும், பம்ப் நிர்வாகத்திற்காக நோக்கம் கொண்ட இன்சுலின் தவிர.
பயன்பாட்டிற்கான அறிகுறிகள்: இன்சுலின் சார்ந்த நீரிழிவு நோய். நீரிழிவு கோமா மற்றும் கெட்டோஅசிடோசிஸ் சிகிச்சைக்காகவும், நீரிழிவு நோயால் பாதிக்கப்பட்ட நோயாளிகளுக்கு வளர்சிதை மாற்ற இழப்பீட்டை அடைவதற்கு முன், உள், மற்றும் அறுவை சிகிச்சைக்கு முந்தைய காலங்களில் இன்சுமேன் ரேபிட் ஜிடி குறிக்கப்படுகிறது.
பயன்பாட்டு முறை: இன்சுமேன் ரேபிட் ஜிடி வழக்கமாக உணவுக்கு 15-20 நிமிடங்களுக்கு முன் ஆழமாக தோலடி முறையில் நிர்வகிக்கப்படுகிறது. மருந்தின் உள் நிர்வாகம் அனுமதிக்கப்படுகிறது. ஊசி தளம் ஒவ்வொரு முறையும் மாற்றப்பட வேண்டும். ஹைபர்கிளைசெமிக் கோமா மற்றும் கெட்டோஅசிடோசிஸ் சிகிச்சையில் இன்சுமேன் ரேபிட் ஜி.டி.யை நரம்பு வழியாக நிர்வகிக்க முடியும், அத்துடன் நீரிழிவு நோயாளிகளுக்கு முந்தைய, உள் மற்றும் அறுவை சிகிச்சைக்கு முந்தைய காலங்களில் வளர்சிதை மாற்ற இழப்பீட்டை அடையலாம். இன்சுமேன் ரேபிட் ஜிடி பல்வேறு வகையான இன்சுலின் பம்புகளில் பயன்படுத்தப்படவில்லை (பொருத்தப்பட்டவை உட்பட), அங்கு சிலிகான் பூச்சு பயன்படுத்தப்படுகிறது.
பக்க விளைவுகள்: சில நேரங்களில் உட்செலுத்துதல் தளத்தில் கொழுப்பு திசுக்களின் அட்ராபி அல்லது ஹைபர்டிராபி ஏற்படலாம், இது உட்செலுத்துதல் தளத்தை தொடர்ந்து மாற்றுவதன் மூலம் தவிர்க்கலாம்.
அரிதான சந்தர்ப்பங்களில், ஊசி போடும் இடத்தில் லேசான சிவத்தல் ஏற்படலாம், தொடர்ந்து சிகிச்சையுடன் மறைந்துவிடும். குறிப்பிடத்தக்க எரித்மா உருவாகி, அரிப்பு மற்றும் வீக்கத்துடன் சேர்ந்து, ஊசி இடத்திற்கு அப்பால் அதன் விரைவான பரவல், அத்துடன் மருந்துகளின் கூறுகளுக்கு (இன்சுலின், எம்-கிரெசோல்) பிற கடுமையான பாதகமான எதிர்விளைவுகள் ஏற்பட்டால், உடனடியாக மருத்துவரிடம் தெரிவிக்க வேண்டியது அவசியம், சில சந்தர்ப்பங்களில் இத்தகைய எதிர்வினைகள் நோயாளியின் உயிருக்கு அச்சுறுத்தலாக இருக்கும்.
கடுமையான ஹைபர்சென்சிட்டிவிட்டி எதிர்வினைகள் மிகவும் அரிதானவை.ஆஞ்சியோடீமா, ப்ரோன்கோஸ்பாஸ்ம், இரத்த அழுத்தத்தில் ஒரு துளி மற்றும் மிகவும் அரிதாக அனாபிலாக்டிக் அதிர்ச்சி ஆகியவற்றின் வளர்ச்சியும் அவற்றுடன் இருக்கலாம். ஹைபர்சென்சிட்டிவிட்டி எதிர்வினைகளுக்கு இன்சுலின் உடனான சிகிச்சையில் உடனடி திருத்தம் தேவை மற்றும் பொருத்தமான அவசர நடவடிக்கைகளை பின்பற்ற வேண்டும்.
இன்சுலினுக்கு ஆன்டிபாடிகள் உருவாகலாம், இது நிர்வகிக்கப்படும் இன்சுலின் அளவை சரிசெய்ய வேண்டியிருக்கும். திசுக்களின் வீக்கத்தைத் தொடர்ந்து, குறிப்பாக இன்சுலின் சிகிச்சையின் தீவிர போக்கிற்குப் பிறகு இது சோடியம் தக்கவைப்பு சாத்தியமாகும்.
முரண்: இன்சுலின் சிகிச்சை மிக முக்கியமான சந்தர்ப்பங்களில் தவிர, இன்சுலின் அல்லது மருந்தின் எந்தவொரு துணை கூறுகளுக்கும் ஹைபர்சென்சிட்டிவிட்டி எதிர்வினை. இதுபோன்ற சந்தர்ப்பங்களில், இன்சுமன் ரேபிட் ஜிடியின் பயன்பாடு கவனமாக மருத்துவ மேற்பார்வையுடனும், தேவைப்பட்டால், ஒவ்வாமை எதிர்ப்பு சிகிச்சையுடன் இணைந்து சாத்தியமாகும்.
மருந்து இடைவினைகள்: இன்சுலின் மற்றும் கார்டிகோட்ரோபின், கார்டிகோஸ்டீராய்டுகள், டயசாக்சைடு, ஹெபரின், ஐசோனியாசிட், பார்பிட்யூரேட்டுகள், நிகோடினிக் அமிலம், பினோல்ஃப்தலின், பினோதியாசின் வழித்தோன்றல்கள், பினைட்டோயின், டையூரிடிக்ஸ், டானாசோல், ஈஸ்ட்ரோஜோஜென், ஈஸ்ட்ரோஜோஜென், ஈஸ்ட்ரோசெஜென் Gomonov. ஒரே நேரத்தில் இன்சுலின் மற்றும் குளோனிடைன், ரெசர்பைன் அல்லது ஒரு லித்தியம் உப்பு ஆகியவற்றைப் பெறும் நோயாளிகளில், இன்சுலின் செயல்பாட்டின் பலவீனமடைதல் மற்றும் ஆற்றல் ஆகியவற்றைக் காணலாம். பென்டாமைடின் இரத்தச் சர்க்கரைக் குறைவைத் தொடர்ந்து ஹைபர்கிளைசீமியாவை ஏற்படுத்தக்கூடும். ஆல்கஹால் குடிப்பதால் இரத்தச் சர்க்கரைக் குறைவு ஏற்படலாம் அல்லது ஏற்கனவே குறைந்த இரத்த சர்க்கரையை ஆபத்தான அளவுக்கு குறைக்கலாம். இன்சுலின் பெறும் நோயாளிகளுக்கு ஆல்கஹால் சகிப்புத்தன்மை குறைகிறது. அனுமதிக்கக்கூடிய அளவு ஆல்கஹால் உங்கள் மருத்துவரால் தீர்மானிக்கப்பட வேண்டும். நாள்பட்ட குடிப்பழக்கம், அத்துடன் மலமிளக்கியின் அதிகப்படியான பயன்பாடு கிளைசீமியாவை பாதிக்கும். பீட்டா-தடுப்பான்கள் இரத்தச் சர்க்கரைக் குறைவின் அபாயத்தை அதிகரிக்கின்றன, மேலும் பிற அனுதாப முகவர்களுடன் (குளோனிடைன், குவானெடிடின், ரெசர்பைன்) இரத்தச் சர்க்கரைக் குறைவின் வெளிப்பாட்டை பலவீனப்படுத்தலாம் அல்லது மறைக்கலாம்.
கர்ப்பம் மற்றும் பாலூட்டுதல்: கர்ப்ப காலத்தில் இன்சுமன் ரேபிட் ஜி.டி.யுடன் சிகிச்சை தொடர வேண்டும். கர்ப்ப காலத்தில், குறிப்பாக முதல் மூன்று மாதங்களுக்குப் பிறகு, இன்சுலின் தேவை அதிகரிக்கும் என்று எதிர்பார்க்க வேண்டும். இருப்பினும், பிறந்த உடனேயே, இன்சுலின் தேவை பொதுவாக குறைகிறது, இது இரத்தச் சர்க்கரைக் குறைவின் குறிப்பிடத்தக்க ஆபத்தை ஏற்படுத்துகிறது. தாய்ப்பால் கொடுக்கும் போது, இன்சுலின் சிகிச்சையில் எந்த கட்டுப்பாடுகளும் இல்லை. இருப்பினும், டோஸ் மற்றும் உணவு மாற்றங்கள் தேவைப்படலாம்.
சேமிப்பக நிலைமைகள்: + 2 ° C முதல் + 8 ° C வெப்பநிலையில் சேமிக்கவும். உறைபனியைத் தவிர்க்கவும், உறைவிப்பான் பெட்டியின் சுவர்கள் அல்லது குளிர் சேமிப்பகத்துடன் பாட்டிலின் நேரடி தொடர்பைத் தவிர்க்கவும்.
கூடுதலாக: எச்சரிக்கையுடன், இஸ்கிமிக் வகைக்கு ஏற்ப முன்னர் இருந்த செரிப்ரோவாஸ்குலர் கோளாறுகள் மற்றும் இஸ்கிமிக் இதய நோய்களின் கடுமையான வடிவங்களுடன் நோயாளிகளுக்கு டோஸ் விதிமுறை தேர்ந்தெடுக்கப்படுகிறது. நீங்கள் வேறொரு வகை இன்சுலினுக்கு மாறும்போது இன்சுலின் தேவை மாறலாம் (விலங்கு தோற்றத்தின் இன்சுலினை இன்சுமன் ரேபிட் உடன் மாற்றும்போது, டோஸ் பொதுவாக குறைக்கப்படுகிறது), உணவு, வயிற்றுப்போக்கு, வாந்தி, வழக்கமான உடல் செயல்பாடுகளில் மாற்றம், சிறுநீரக நோய்கள், கல்லீரல், பிட்யூட்டரி சுரப்பி, தைராய்டு சுரப்பி, ஊசி தளத்தின் மாற்றம். ஒரு இரத்தச் சர்க்கரைக் குறைவின் நிலையின் அறிகுறிகள், நீரிழிவு கோமாவின் முதல் அறிகுறிகள் மற்றும் அவரது நிலையில் ஏற்படும் அனைத்து மாற்றங்களையும் பற்றி மருத்துவருக்கு தெரிவிக்க வேண்டிய அவசியம் குறித்து நோயாளிக்கு தெரிவிக்கப்பட வேண்டும்.
ஒவ்வொரு நிமிடமும் கணக்கிடும் சூழ்நிலையில் விரைவான சர்க்கரையை குறைக்கும் விளைவை வழங்க இன்சுலின் "இன்சுமன் ரேபிட் ஜிடி" உதவும். எல்லாவற்றிற்கும் மேலாக, நீரிழிவு என்பது ஒரு தீவிர நோயாகும், இது பெரும்பாலும் மரணம் அல்லது இயலாமைக்கு காரணமாகிறது. சரியான நேரத்தில் பதிலளிப்பதற்கு, ஈடுசெய்ய முடியாத உதவியாளர்கள் வேகமான இன்சுலின் ஊசி.
உடலுக்கு வெளிப்படும் கலவை மற்றும் கொள்கைகள்
1 மில்லி பொருளில்:
- மனிதனுக்கு ஒத்த 100 IU கரையக்கூடிய இன்சுலின், இது 3,571 மிகி மனித ஹார்மோனுக்கு ஒத்திருக்கிறது.
- சேர்த்தல்:
- கிளிசரால் 85%,
- கிண்ணவடிவான,
- சோடியம் ஹைட்ராக்சைடு
- ஹைட்ரோகுளோரிக் அமிலம்
- சோடியம் டைஹைட்ரஜன் பாஸ்பேட் டைஹைட்ரேட்,
- காய்ச்சி வடிகட்டிய நீர்.
ஹைப்போகிளைசெமிக் மருந்து "இன்சுமன் ரேபிட் ஜிடி" என்பது குறுகிய செயல்பாட்டு இன்சுலின்களைக் குறிக்கிறது. சர்வதேச லாப நோக்கற்ற பெயர் (ஐ.என்.என்) -. மரபணு பொறியாளர்கள் முற்றிலும் கரையக்கூடிய, மனிதனுக்கு ஒத்த, இன்சுலின் பெற முடிந்தது. இது ஒரு விரைவான சிகிச்சை விளைவைக் கொண்டிருக்கிறது, இதன் காலம் 9 மணி நேரம் வரை இருக்கும். சர்க்கரையை குறைக்கும் விளைவு 30 நிமிடங்களுக்குப் பிறகு தன்னை வெளிப்படுத்துகிறது, அதன் உச்சத்தை அடைகிறது, சராசரியாக, 2-3 மணி நேரத்திற்குப் பிறகு, சிறுநீரகங்களின் வளர்சிதை மாற்றம் மற்றும் செயல்பாட்டைப் பொறுத்து.
மருந்து பின்வருமாறு உடலை பாதிக்கிறது:
 கிளைக்கோஜன் உற்பத்திக்கு மருந்து பங்களிக்கிறது.
கிளைக்கோஜன் உற்பத்திக்கு மருந்து பங்களிக்கிறது.
- இரத்த சர்க்கரையை குறைக்க உதவுகிறது
- புரத தொகுப்பை செயல்படுத்துகிறது,
- பொட்டாசியத்துடன் இரத்த அணுக்களை நிறைவு செய்ய உதவுகிறது
- லிப்பிட் முறிவைத் தடுக்கிறது,
- குளுக்கோஸை கார்போஹைட்ரேட்டுகளிலிருந்து கொழுப்பு அமிலங்களாக மாற்றும் செயல்முறையை துரிதப்படுத்துகிறது,
- அமினோ அமிலங்களுடன் செல்களை நிறைவு செய்கிறது,
- கிளைகோஜன் உருவாக்கம் அதிகரிக்கிறது,
- குளுக்கோஸ் வளர்சிதை மாற்றத்தின் இறுதி தயாரிப்புகளின் பயன்பாட்டை மேம்படுத்துகிறது,
- வினையூக்க செயல்முறைகளின் வேகத்தை குறைக்கிறது.
ஒற்றை பயன்பாட்டிற்கான சிரிஞ்ச் பேனா “சோலோஸ்டார்” இன்சுலின் வழங்கும் செயல்முறையை கணிசமாக எளிதாக்குகிறது. இன்சுலின் சிரிஞ்சில் மருந்தை வரைய நீண்ட மற்றும் கவனமாக எடுக்காது: ஊசி ஏற்கனவே ஒரு ஊசிக்கு தயாராக உள்ளது.
பயன்பாட்டிற்கான அறிகுறிகள் மற்றும் வழிமுறைகள்
விரைவான இன்சுலின் பயன்பாட்டிற்கு குறிக்கப்படுகிறது:
- நீரிழிவு நோயால் பாதிக்கப்பட்ட இன்சுலின் சார்ந்த நோயாளிகள்,
- ஹைப்பர் கிளைசெமிக் கோமாவிலிருந்து நீக்குவதற்கும் கெட்டோஅசிடோசிஸுக்கு சிகிச்சையளிப்பதற்கும்,
- நீரிழிவு நோயாளிகளுக்கு அறுவை சிகிச்சை தலையீட்டில் ஒரு இணைப்பாக.
 மருந்தை சரியாக அளவிட, அதைப் பயன்படுத்துவதற்கு முன்பு வழிமுறைகளைப் படிப்பது நல்லது.
மருந்தை சரியாக அளவிட, அதைப் பயன்படுத்துவதற்கு முன்பு வழிமுறைகளைப் படிப்பது நல்லது.பயன்பாட்டிற்கு முன் மருந்தின் தவறான அளவிலிருந்து ஏற்படும் அபாயங்களைக் குறைக்க, பயன்பாட்டிற்கான வழிமுறைகளைப் படித்தால் மட்டும் போதாது. உங்கள் மருத்துவருடன் கலந்தாலோசித்து, தனித்தனியாக அளவைக் கணக்கிடுவது கட்டாயமாகும், இது பல காரணிகளைப் பொறுத்தது. அவற்றில் மிகவும் பொதுவானவை:
- நோயாளியின் உடல் செயல்பாடுகளின் நிலை,
- வாழ்க்கை,
- உணவு,
- பாலினம், வயது மற்றும் எடை
- மற்ற மருந்துகளை எடுத்துக்கொள்வது
- நாட்பட்ட நோய்களின் இருப்பு.
பட்டியலிடப்பட்ட குறிகாட்டிகளில் ஏதேனும் ஒன்றை மாற்றினால், மருந்தின் அளவை மீண்டும் கணக்கிட நீங்கள் மீண்டும் ஒரு மருத்துவரை அணுக வேண்டும் என்பதை நினைவில் கொள்ள வேண்டும். உடலின் எடையில் ஒரு சிறிய மாற்றம் கூட நீங்கள் இன்சுலின் அளவை சரியான நேரத்தில் சரிசெய்யாவிட்டால் விரும்பத்தகாத விளைவுகளுக்கு வழிவகுக்கும்.
அறிவுறுத்தல்கள் அனைத்து நோயாளிகளுக்கும் பொதுவான வழிமுறைகளைக் கொண்டுள்ளன:
- 15-20 நிமிடங்கள் சாப்பிடுவதற்கு முன்பு மருந்து தோலின் கீழ் நிர்வகிக்கப்படுகிறது.
- தோல் எதிர்வினைகளைத் தடுக்க, எல்லா நேரங்களிலும் வெவ்வேறு இடங்களில் ஒரு ஊசி செலுத்துவது மதிப்பு.
- வளர்சிதை மாற்றத்தின் விலை இன்சுலின் தினசரி டோஸில் 50% ஆகும்.
- ஒரு நாளைக்கு, இன்சுலின் உடலின் தேவை 1 கிலோ உடல் எடையில் 0.5-1.0 IU ஆகும்.
- ஒரு மருத்துவமனை அமைப்பில் மருத்துவர்களின் மேற்பார்வையின் கீழ் மட்டுமே இந்த மருந்தை நரம்பு வழியாக வழங்க முடியும்.
நீரிழிவு மருந்து கண்ணோட்டம்
நோவோராபிட் சமீபத்திய மருந்தியல் முன்னேற்றங்களுக்கு சொந்தமானது. மருந்து மனித ஹார்மோனின் பற்றாக்குறையை ஈடுசெய்ய உதவுகிறது, ஒரே குழுவின் பிற மருந்துகளை விட பல அம்சங்களையும் நன்மைகளையும் கொண்டுள்ளது:
- வேகமாக செரிமானம்.
- சர்க்கரையின் விரைவான வீழ்ச்சி.
- நிலையான சிற்றுண்டிகளைச் சார்ந்து இல்லாதது.
- அல்ட்ராஷார்ட் வெளிப்பாடு.
- வசதியான வெளியீட்டு படிவங்கள்.
எண்டோகிரைன் நோயியலுக்கு எதிரான நோவோராபிட் மாற்றக்கூடிய கண்ணாடி தோட்டாக்களில் (பென்ஃபில்) மற்றும் ஆயத்த பேனாக்கள் (ஃப்ளெக்ஸ்பென்) வடிவத்தில் கிடைக்கிறது. வெளியீட்டின் இரு வடிவங்களிலும் உள்ள வேதியியல் கூறு ஒரே மாதிரியானது. மருந்துகள் பாதுகாப்பாக தொகுக்கப்பட்டுள்ளன, மேலும் ஹார்மோன் எந்த மருந்தியல் வகையிலும் பயன்படுத்த வசதியானது.
கூறுகள் மற்றும் கலவை
நோவோராபிட்டின் முக்கிய கலவை மருந்தின் 1 மில்லி ஒன்றுக்கு கூறுகளின் மொத்த உள்ளடக்கத்தின் அடிப்படையில் கணக்கிடப்படுகிறது. செயலில் உள்ள பொருள் இன்சுலின் அஸ்பார் 100 அலகுகள் (சுமார் 3.5 மி.கி) ஆகும். துணை கூறுகளில், உள்ளன:
- கிளிசரால் (16 மி.கி வரை).
- மெட்டாக்ரெசோல் (சுமார் 1.72 மிகி).
- துத்தநாக குளோரைடு (19.7 எம்.சி.ஜி வரை).
- சோடியம் குளோரைடு (0.57 மிகி வரை).
- சோடியம் ஹைட்ராக்சைடு (2.2 மிகி வரை).
- ஹைட்ரோகுளோரிக் அமிலம் (1.7 மிகி வரை).
- பீனால் (1.5 மி.கி வரை).
- சுத்திகரிக்கப்பட்ட நீர் (1 மில்லி).
கருவி ஒரு உச்சரிக்கப்படும் நிறம், வண்டல் இல்லாமல் ஒரு தெளிவான தீர்வாகும்.
மருந்தியல் அம்சங்கள்
முக்கிய பொருள் இன்சுலின் அஸ்பார்ட் காரணமாக நோவோராபிட் ஒரு உச்சரிக்கப்படும் இரத்தச் சர்க்கரைக் குறைவு விளைவைக் கொண்டுள்ளது. இந்த வகையான இன்சுலின் குறுகிய மனித ஹார்மோனின் அனலாக் ஆகும். மறுசீரமைப்பு டி.என்.ஏ மட்டத்தில் பல்வேறு தொழில்நுட்ப செயல்முறைகளின் விளைவாக இந்த பொருள் பெறப்படுகிறது. இன்சுலின் நோவோராபிட் செல்லுலார் ஏற்பிகளுடன் உயிரியல் உறவில் நுழைந்து, நரம்பு முடிவுகளின் ஒற்றை சிக்கலை உருவாக்குகிறது.

இந்த மருந்தை 2 வயது முதல் பெரியவர்கள் மற்றும் குழந்தைகளுக்கு எந்த வகையான நீரிழிவு நோய்க்கும் பயன்படுத்தலாம்!
கிளைசெமிக் குறியீட்டின் குறைவின் பின்னணியில், உள்விளைவு கடத்துத்திறனில் வழக்கமான அதிகரிப்பு, லிபோஜெனீசிஸ் மற்றும் கிளைகோஜெனோஜெனெசிஸின் செயல்முறைகளை செயல்படுத்துதல், அத்துடன் பல்வேறு மென்மையான திசுக்களை உறிஞ்சுவதில் அதிகரிப்பு ஆகியவை நடைபெறுகின்றன. அதே நேரத்தில், கல்லீரல் கட்டமைப்புகளால் குளுக்கோஸின் உற்பத்தி குறைகிறது. நோவோராபிட் உடலால் சிறப்பாக உறிஞ்சப்படுகிறது, இயற்கையான இன்சுலினை விட மிக விரைவாக குணப்படுத்தும் விளைவைக் கொண்டுள்ளது. சாப்பிட்ட முதல் 3-4 மணிநேரங்களில், இன்சுலின் அஸ்பார்ட் பிளாஸ்மா சர்க்கரை அளவை அதே மனித இன்சுலினை விட மிக வேகமாக குறைக்கிறது, ஆனால் மனித உடலில் உற்பத்தி செய்யப்படும் இயற்கையான இன்சுலினை விட தோலடி ஊசி மூலம் நோவோராபிட் விளைவு மிகக் குறைவு.
அனலாக்ஸ் மற்றும் பொதுவானவை
நோவோராபிட் என்ற ஹார்மோன் அதே குழுவின் பிற மருந்துகளுடன் மாற்றப்படலாம். முழுமையான மருத்துவ பரிசோதனைக்குப் பிறகுதான் அனலாக்ஸ் தேர்ந்தெடுக்கப்படுகின்றன. முக்கிய ஒப்புமைகளில் ஹுமலாக், ஆக்ட்ராபிட், புரோட்டாஃபான், ஜென்சுலின் என், அப்பிட்ரா, நோவோமிக்ஸ் மற்றும் பிற உள்ளன. வெவ்வேறு பகுதிகளில் நோவோராபிட் என்ற ஹார்மோனின் விலை ஒரு தொகுப்புக்கு 1800 முதல் 2200 வரை மாறுபடும்.

நோவோமிக்ஸ் நோவோராபிட்டுக்கு மாற்றாகவும் மாறலாம்.
ஹார்மோன் விளக்கம்
- இன்சுலின் 3,571 மிகி (100 IU 100% மனித கரையக்கூடிய ஹார்மோன்) என்ற ஹார்மோன்.
- மெட்டாக்ரெசோல் (2.7 மி.கி வரை).
- கிளிசரால் (சுமார் 84% = 18.824 மிகி).
- ஊசிக்கு நீர்.
- சோடியம் டைஹைட்ரஜன் பாஸ்பேட் டைஹைட்ரேட் (சுமார் 2.1 மிகி).
மனிதாபிமானமற்ற விரைவான ஜி.டி. முழுமையான வெளிப்படைத்தன்மையின் நிறமற்ற திரவத்தால் குறிக்கப்படுகிறது. இது குறுகிய-செயல்பாட்டு ஹைப்போகிளைசெமிக் முகவர்களின் குழுவிற்கு சொந்தமானது. நீடித்த சேமிப்பின் போது கூட இன்சுமேன் வண்டலை உருவாக்குவதில்லை.
பார்மகோடைனமிக் பண்புகள்
இன்சுமன் ரேபிட் ஜி.டி. மனித ஹார்மோனுடன் கட்டமைப்பு ரீதியாக ஒத்த ஒரு ஹார்மோனைக் கொண்டுள்ளது. மருந்து மரபணு பொறியியல் மூலம் பெறப்படுகிறது. இன்சுமனின் நடவடிக்கையின் முக்கிய வழிமுறைகள் பின்வருமாறு:
- பிளாஸ்மா குளுக்கோஸ் குறைந்தது.
- கேடபாலிக் செயல்முறைகளின் குறைப்பு.
- செல்கள் ஆழமாக குளுக்கோஸை மாற்றுவதை பலப்படுத்துதல்.
- கல்லீரல் கட்டமைப்புகளில் லிபோஜெனீசிஸை மேம்படுத்துதல்.
- பொட்டாசியத்தின் ஊடுருவலை பலப்படுத்துதல்.
- புரதம் மற்றும் அமினோ அமிலத் தொகுப்பின் செயல்படுத்தல்.
இன்சுமன் ரேபிட் ஜி.டி. இது ஒரு விரைவான செயல்பாட்டைக் கொண்டுள்ளது, ஆனால் குறுகிய காலத்தைக் கொண்டுள்ளது. மருந்தின் தோலடி நிர்வாகத்திற்குப் பிறகு ஏற்கனவே அரை மணி நேரத்திற்குப் பிறகு இரத்தச் சர்க்கரைக் குறைவு விளைவு அடையப்படுகிறது. விளைவு 9 மணி நேரம் வரை நீடிக்கும்.
பின்வரும் நிபந்தனைகள் முக்கிய அறிகுறிகளுக்கு காரணமாக இருக்க வேண்டும்:
- நீரிழிவு நோய் (இன்சுலின் சார்ந்த வகை).
- நீரிழிவு நோயின் பின்னணியில் கோமா.
- முற்போக்கான கெட்டோஅசிடோசிஸ்.
- வளர்சிதை மாற்ற இழப்பீடு தேவை (எடுத்துக்காட்டாக, அறுவை சிகிச்சைக்கு முன் அல்லது பின்).
முக்கிய முரண்பாடுகளில் இரத்தச் சர்க்கரைக் குறைவு அல்லது இரத்த சர்க்கரையின் அதிகப்படியான குறைவு, மருந்துகளின் கலவையில் எந்தவொரு கூறுகளுக்கும் ஒவ்வாமை, அதிக உணர்திறன் ஆகியவை அடங்கும்.

ஒரு மருந்தை பரிந்துரைக்கும்போது இன்சுமன் ரேபிட் ஜி.டி. மருத்துவர் பல காரணிகளை கணக்கில் எடுத்துக்கொள்கிறார்: வயது, மருத்துவ வரலாறு, நீரிழிவு நோயின் பொதுவான படிப்பு, உள் உறுப்புகளின் நாட்பட்ட நோய்கள் மற்றும் அதனுடன் தொடர்புடைய நோயியல். சில நேரங்களில் நீரிழிவு மருந்துகளை உட்கொள்வது காரை ஓட்டுவது அல்லது அபாயகரமான தொழில்களில் வேலை செய்வதைத் தடுக்கிறது.
வெவ்வேறு பிராந்தியங்களில் மருந்துகளின் சராசரி செலவு ஒரு பொதிக்கு 700 முதல் 1300 ரூபிள் வரை மாறுபடும்.
விலை பல்வேறு காரணிகளைப் பொறுத்தது.
இரண்டு மருந்துகளும் குறுகிய செயல்பாட்டு ஹைப்போகிளைசெமிக் முகவர்கள். நீரிழிவு நோய்க்கு எதிரான மருந்துகளை மாற்றுவது ஒரு நிபுணரிடம் கலந்தாலோசித்த பின்னரே மேற்கொள்ளப்படுகிறது. இன்சுமன் ரேபிட் ஜி.டி. நீரிழிவு நோயின் பல்வேறு நிலைகளில் நோயாளியின் இயல்பான வாழ்க்கை நிலையை பராமரிக்க உங்களை அனுமதிக்கிறது. நோவோராபிட் அதே பண்புகளைக் கொண்டுள்ளது இன்சுமன் ரேபிட் ஜிடி, ஆனால் மனித இன்சுலின் கிட்டத்தட்ட முழுமையாக மீண்டும் நிகழ்கிறது.
தயாரிப்பு: INSUMAN ® RAPID GT (INSUMAN ® RAPID GT)
செயலில் உள்ள பொருள்: இன்சுலின் மனித
ATX குறியீடு: A10AB01
கே.எஃப்.ஜி: குறுகிய செயல்படும் மனித இன்சுலின்
பிரா. எண்: பி N011995 / 01
பதிவு செய்த தேதி: 03.03.11
உரிமையாளர் ரெக். acc.: SANOFI-AVENTIS Deutschland (ஜெர்மனி)
அளவு படிவம், கலவை மற்றும் பேக்கேஜிங்
ஊசிக்கான தீர்வு வெளிப்படையான, நிறமற்ற.
ஊசிக்கான தீர்வு வெளிப்படையான, நிறமற்ற.
Excipients: மெட்டாக்ரெசோல் (எம்-கிரெசோல்), சோடியம் டைஹைட்ரஜன் பாஸ்பேட் டைஹைட்ரேட், கிளிசரால் 85%, சோடியம் ஹைட்ராக்சைடு (pH ஐ சரிசெய்ய), ஹைட்ரோகுளோரிக் அமிலம் (pH ஐ சரிசெய்ய), நீர் d / i.
3 மில்லி - நிறமற்ற கண்ணாடி தோட்டாக்கள் (5) - விளிம்பு செல் பேக்கேஜிங் (1) - அட்டைப் பொதிகள்.
3 மில்லி - சோலோஸ்டார் ® சிரிஞ்ச் பேனாக்களில் (5) பொருத்தப்பட்ட நிறமற்ற கண்ணாடி தோட்டாக்கள் - அட்டைப் பொதிகள்.
ஊசிக்கான தீர்வு வெளிப்படையான, நிறமற்ற.
Excipients: மெட்டாக்ரெசோல் (எம்-கிரெசோல்), சோடியம் டைஹைட்ரஜன் பாஸ்பேட் டைஹைட்ரேட், கிளிசரால் 85%, சோடியம் ஹைட்ராக்சைடு (pH ஐ சரிசெய்ய), ஹைட்ரோகுளோரிக் அமிலம் (pH ஐ சரிசெய்ய), நீர் d / i.
ஊசிக்கான தீர்வு வெளிப்படையான, நிறமற்ற.
Excipients: மெட்டாக்ரெசோல் (எம்-கிரெசோல்), சோடியம் டைஹைட்ரஜன் பாஸ்பேட் டைஹைட்ரேட், கிளிசரால் 85%, சோடியம் ஹைட்ராக்சைடு (pH ஐ சரிசெய்ய), ஹைட்ரோகுளோரிக் அமிலம் (pH ஐ சரிசெய்ய), நீர் d / i.
5 மில்லி - நிறமற்ற கண்ணாடி பாட்டில்கள் (5) - அட்டைப் பொதிகள்.
சிறப்புப் பயன்பாட்டிற்கான வழிமுறைகள்.
2012 இல் உற்பத்தியாளரால் அங்கீகரிக்கப்பட்ட மருந்தின் விளக்கம்
இன்சுமான் ரேபிட் ஜிடி இன்சுலின் மனித இன்சுலினுக்கு ஒத்ததாக இருக்கிறது மற்றும் கே 12 ஸ்ட்ரெய்ன் ஈ.கோலியைப் பயன்படுத்தி மரபணு பொறியியலால் பெறப்படுகிறது. இன்சுலின் செயல்பாட்டின் வழிமுறை:
இரத்தத்தில் குளுக்கோஸின் செறிவைக் குறைக்கிறது, அனபோலிக் விளைவுகளை ஊக்குவிக்கிறது மற்றும் கேடபாலிக் விளைவுகளை குறைக்கிறது,
இது செல்கள் உள்ளே குளுக்கோஸ் போக்குவரத்தை அதிகரிக்கிறது மற்றும் தசைகள் மற்றும் கல்லீரலில் கிளைகோஜன் உருவாகிறது மற்றும் பைருவேட்டின் பயன்பாட்டை மேம்படுத்துகிறது, கிளைகோஜெனோலிசிஸ் மற்றும் கிளைகோனோஜெனீசிஸைத் தடுக்கிறது,
கல்லீரல் மற்றும் கொழுப்பு திசுக்களில் லிபோஜெனீசிஸை அதிகரிக்கிறது மற்றும் லிபோலிசிஸைத் தடுக்கிறது,
உயிரணுக்களில் அமினோ அமிலங்களின் ஓட்டத்தையும் புரதத்தின் தொகுப்பையும் ஊக்குவிக்கிறது,
உயிரணுக்களில் பொட்டாசியம் அதிகரிப்பதை அதிகரிக்கிறது.
Insuman® Rapid GT என்பது ஒரு இன்சுலின் ஆகும், இது ஒரு விரைவான செயல் மற்றும் குறுகிய கால நடவடிக்கை. தோலடி நிர்வாகத்திற்குப் பிறகு, இரத்தச் சர்க்கரைக் குறைவு விளைவு 30 நிமிடங்களுக்குள் நிகழ்கிறது மற்றும் அதிகபட்சம் 1-4 மணி நேரத்திற்குள் அடையும். விளைவு 7-9 மணி நேரம் நீடிக்கும்.
இன்சுலின் சிகிச்சை தேவைப்படும் நீரிழிவு நோய்
நீரிழிவு கோமா மற்றும் கெட்டோஅசிடோசிஸ் சிகிச்சை,
அறுவைசிகிச்சை தலையீடுகளின் போது (அறுவை சிகிச்சைக்கு முன், அறுவை சிகிச்சையின் போது மற்றும் அறுவை சிகிச்சைக்குப் பின்) நீரிழிவு நோயாளிகளுக்கு வளர்சிதை மாற்ற இழப்பீட்டை அடைதல்.
இரத்தத்தில் குளுக்கோஸின் இலக்கு செறிவு, பயன்படுத்த வேண்டிய இன்சுலின் ஏற்பாடுகள், இன்சுலின் வீரியமான விதிமுறை (டோஸ் மற்றும் நிர்வாகத்தின் நேரம்) ஆகியவை நோயாளியின் உணவு, உடல் செயல்பாடு மற்றும் வாழ்க்கை முறை ஆகியவற்றுடன் பொருந்துமாறு தனித்தனியாக நிர்ணயிக்கப்பட்டு சரிசெய்யப்பட வேண்டும்.
இன்சுலின் அளவைப் பெறுவதற்கு துல்லியமாக ஒழுங்குபடுத்தப்பட்ட விதிகள் எதுவும் இல்லை. இருப்பினும், இன்சுலின் சராசரி தினசரி டோஸ் ஒரு நாளைக்கு ஒரு கிலோ உடல் எடையில் 0.5-1.0 ME ஆகும், மேலும் நீடித்த நடவடிக்கைகளின் மனித இன்சுலின் தினசரி இன்சுலின் 40-60% ஆகும்.
இரத்தத்தில் குளுக்கோஸின் செறிவை எத்தனை முறை தீர்மானிக்க மருத்துவர் தேவையான வழிமுறைகளை வழங்க வேண்டும், அத்துடன் உணவில் ஏதேனும் மாற்றங்கள் ஏற்பட்டால் அல்லது இன்சுலின் சிகிச்சையின் விதிமுறைகளில் தகுந்த பரிந்துரைகளை வழங்க வேண்டும்.
கடுமையான ஹைப்பர் கிளைசீமியா சிகிச்சையில் அல்லது, குறிப்பாக, கெட்டோஅசிடோசிஸ், இன்சுலின் நிர்வாகம் ஒரு விரிவான சிகிச்சை முறையின் ஒரு பகுதியாகும், இது இரத்த குளுக்கோஸ் செறிவு ஒப்பீட்டளவில் விரைவாகக் குறைவதால் ஏற்படக்கூடிய கடுமையான சிக்கல்களிலிருந்து நோயாளிகளைப் பாதுகாப்பதற்கான நடவடிக்கைகளை உள்ளடக்கியது. இந்த சிகிச்சை முறைக்கு தீவிர சிகிச்சை பிரிவில் கவனமாக கண்காணிப்பு தேவைப்படுகிறது (வளர்சிதை மாற்ற நிலையை நிர்ணயித்தல், அமில-அடிப்படை சமநிலை மற்றும் எலக்ட்ரோலைட் சமநிலை நிலை, உடலின் முக்கிய குறிகாட்டிகளைக் கண்காணித்தல்). மற்றொரு வகை இன்சுலினிலிருந்து இன்சுமான் ரேபிட் ஜி.டி.க்கு மாறுகிறது
நோயாளிகளை ஒரு வகை இன்சுலினிலிருந்து இன்னொருவருக்கு மாற்றும்போது, இன்சுலின் வீரியத்தை சரிசெய்ய வேண்டியது தேவைப்படலாம்: எடுத்துக்காட்டாக, விலங்குகளிலிருந்து பெறப்பட்ட இன்சுலினிலிருந்து மனித இன்சுலினுக்கு மாறும்போது, அல்லது ஒரு மனித இன்சுலின் தயாரிப்பிலிருந்து மற்றொன்றுக்கு மாறும்போது அல்லது கரையக்கூடிய மனித இன்சுலின் சிகிச்சை முறையிலிருந்து ஒரு விதிமுறைக்கு மாறும்போது , நீண்ட நேரம் செயல்படும் இன்சுலின் உட்பட.
விலங்குகளிலிருந்து பெறப்பட்ட இன்சுலினிலிருந்து மனித இன்சுலினுக்கு மாறிய பிறகு, இன்சுலின் அளவைக் குறைக்க வேண்டியது அவசியம், குறிப்பாக முன்பு இரத்தத்தில் குளுக்கோஸ் செறிவு குறைவாக இருந்த நோயாளிகளுக்கு, இரத்தச் சர்க்கரைக் குறைவை உருவாக்கும் போக்கு உள்ள நோயாளிகளுக்கு, முன்பு அதிக இன்சுலின் அளவு தேவைப்பட்ட நோயாளிகளுக்கு இன்சுலின் ஆன்டிபாடிகள் இருப்பதால். ஒரு புதிய வகை இன்சுலினுக்கு மாறிய உடனேயே டோஸ் சரிசெய்தல் (குறைப்பு) தேவை ஏற்படலாம் அல்லது பல வாரங்களில் படிப்படியாக உருவாகலாம்.
ஒரு வகை இன்சுலினிலிருந்து மற்றொன்றுக்கு மாறும்போது, மாற்றத்திற்குப் பிறகு முதல் வாரங்களில், இரத்த குளுக்கோஸ் செறிவை கவனமாக கண்காணிக்க பரிந்துரைக்கப்படுகிறது. ஆன்டிபாடிகள் இருப்பதால் அதிக அளவு இன்சுலின் தேவைப்படும் நோயாளிகளில், ஒரு மருத்துவமனையில் மருத்துவ மேற்பார்வையின் கீழ் மற்றொரு வகை இன்சுலின் மாற பரிந்துரைக்கப்படுகிறது.
இன்சுலின் டோஸில் கூடுதல் மாற்றம்
வளர்சிதை மாற்றக் கட்டுப்பாட்டை மேம்படுத்துவது இன்சுலின் உணர்திறன் அதிகரிப்பதற்கு வழிவகுக்கும், இதன் விளைவாக உடலின் இன்சுலின் தேவை குறையும்.
ஒரு டோஸ் மாற்றமும் பின்வருமாறு தேவைப்படலாம்:
நோயாளியின் உடல் எடையில் ஏற்படும் மாற்றங்கள்,
வாழ்க்கை முறை மாற்றங்கள் (உணவு, உடல் செயல்பாடுகளின் நிலை போன்றவை),
ஹைப்போ- அல்லது ஹைப்பர் கிளைசீமியாவுக்கு அதிக வாய்ப்புள்ள பிற சூழ்நிலைகள் (சிறப்பு வழிமுறைகளைப் பார்க்கவும்).
சிறப்பு நோயாளி குழுக்களில் அளவு விதிமுறை
இல்முதியோர் இன்சுலின் தேவைகள் குறைக்கப்படலாம் ("எச்சரிக்கையுடன்," சிறப்பு வழிமுறைகள் "என்ற பிரிவுகளைப் பார்க்கவும்). இரத்தச் சர்க்கரைக் குறைவு எதிர்வினைகளைத் தவிர்ப்பதற்காக நீரிழிவு நோயாளிகளுக்கு சிகிச்சையளித்தல், டோஸ் அதிகரிப்பு மற்றும் பராமரிப்பு டோஸ் தேர்வு ஆகியவற்றை எச்சரிக்கையுடன் மேற்கொள்ள பரிந்துரைக்கப்படுகிறது.
கல்லீரல் அல்லது சிறுநீரக செயலிழப்பு நோயாளிகளில் இன்சுலின் தேவை குறைக்கப்படலாம்.
Insuman® Rapid GT இன் நிர்வாகம்
இன்சுமேன் ரேபிட் ஜிடி வழக்கமாக உணவுக்கு 15-20 நிமிடங்களுக்கு முன் தோலடி முறையில் நிர்வகிக்கப்படுகிறது. நிர்வாகத்தின் அதே பகுதியில் உள்ள ஊசி தளம் எப்போதும் ஒவ்வொரு முறையும் மாற்றப்பட வேண்டும். இன்சுலின் நிர்வாகத்தின் பகுதியை மாற்றுவது (எடுத்துக்காட்டாக, அடிவயிற்றில் இருந்து தொடை பகுதி வரை) ஒரு மருத்துவரை அணுகிய பின்னரே செய்ய வேண்டும், ஏனெனில் இன்சுலின் உறிஞ்சப்படுவதால், அதன்படி, இரத்தத்தில் குளுக்கோஸின் செறிவைக் குறைப்பதன் விளைவு நிர்வாகத்தின் பகுதியைப் பொறுத்து மாறுபடலாம்.
Insuman® Rapid GT ஐ நரம்பு வழியாக நிர்வகிக்கலாம். இன்ட்ரெவனஸ் இன்சுலின் சிகிச்சை ஒரு மருத்துவமனை அமைப்பில் அல்லது இதேபோன்ற கண்காணிப்பு மற்றும் சிகிச்சை நிலைமைகளை வழங்கக்கூடிய நிலைமைகளில் மேற்கொள்ளப்பட வேண்டும்.
சிலிகான் குழாய்கள் பயன்படுத்தப்படும் பல்வேறு வகையான இன்சுலின் விசையியக்கக் குழாய்களில் (உள்வைப்பு விசையியக்கக் குழாய்கள் உட்பட) இன்சுமேன் ரேபிட் ஜிடி பயன்படுத்தப்படவில்லை. விலங்கு தோற்றம், இன்சுலின் அனலாக்ஸ் அல்லது பிற மருந்துகளுடன் இன்சுலின், வேறுபட்ட செறிவின் இன்சுலினுடன் இன்சுமான் ரேபிட் ஜி.டி.யை கலக்க வேண்டாம்.
Insuman® Rapid GT ஐ அனைத்து சனோஃபி-அவென்டிஸ் குழு மனித இன்சுலின் தயாரிப்புகளுடன் கலக்கலாம். இன்சுலின் விரைவான ஜி.டி.யை இன்சுலின் பம்புகளில் பயன்படுத்த குறிப்பாக நோக்கம் கொண்ட இன்சுலினுடன் கலக்கக்கூடாது. இன்சுமான் ரேபிட் ஜிடி தயாரிப்பில் இன்சுலின் செறிவு 100 IU / ml (5 மில்லி குப்பிகளை அல்லது 3 மில்லி தோட்டாக்களுக்கு) என்பதை நினைவில் கொள்ள வேண்டும், எனவே குப்பிகளைப் பயன்படுத்தும்போது இந்த இன்சுலின் செறிவுக்காக வடிவமைக்கப்பட்ட பிளாஸ்டிக் சிரிஞ்ச்களை மட்டுமே பயன்படுத்த வேண்டும், அல்லது ஆப்டிபென் சிரிஞ்ச் பேனாக்கள் தோட்டாக்களைப் பயன்படுத்தும்போது Pro1 அல்லது ClickSTAR. பிளாஸ்டிக் சிரிஞ்சில் வேறு எந்த மருந்தையும் அல்லது அதன் மீதமுள்ள அளவுகளையும் கொண்டிருக்கக்கூடாது.
குப்பியில் இருந்து இன்சுலின் முதல் தொகுப்பிற்கு முன், பிளாஸ்டிக் தொப்பியை அகற்றவும் (தொப்பியின் இருப்பு திறக்கப்படாத குப்பியின் சான்று). ஊசி தீர்வு காணக்கூடிய வெளிநாட்டு துகள்கள் இல்லாமல், முற்றிலும் வெளிப்படையானதாகவும், நிறமற்றதாகவும் இருக்க வேண்டும்.
குப்பியில் இருந்து இன்சுலின் எடுக்கப்படுவதற்கு முன்பு, இன்சுலின் பரிந்துரைக்கப்பட்ட அளவிற்கு சமமான காற்றின் அளவு சிரிஞ்சில் உறிஞ்சப்பட்டு குப்பியில் செலுத்தப்படுகிறது (திரவத்திற்குள் அல்ல). பின்னர் சிரிஞ்சுடன் கூடிய குப்பியை சிரிஞ்சுடன் தலைகீழாக மாற்றி தேவையான அளவு இன்சுலின் சேகரிக்கப்படுகிறது. உட்செலுத்துவதற்கு முன், சிரிஞ்சிலிருந்து காற்று குமிழ்களை அகற்றவும். ஊசி போடும் இடத்தில் தோல் ஒரு மடங்கு எடுக்கப்படுகிறது, தோலின் கீழ் ஒரு ஊசி செருகப்படுகிறது, இன்சுலின் மெதுவாக செலுத்தப்படுகிறது. உட்செலுத்தப்பட்ட பிறகு, ஊசி மெதுவாக அகற்றப்பட்டு, ஊசி தளம் பல விநாடிகளுக்கு பருத்தி துணியால் அழுத்தப்படுகிறது. குப்பியில் இருந்து முதல் இன்சுலின் கிட்டின் தேதி குப்பியின் லேபிளில் எழுதப்பட வேண்டும்.
பாட்டில்களை திறந்த பிறகு 4 வாரங்களுக்கு + 25 ° C க்கு மிகாமல் வெப்பநிலையில் ஒளியிலிருந்து பாதுகாக்கப்பட்ட குளிர்ந்த இடத்தில் சேமிக்க முடியும்.
ஆப்டிபென் புரோ 1 மற்றும் க்ளிக்ஸ்டார் சிரிஞ்ச் பேனாவில் கார்ட்ரிட்ஜை (100 IU / ml) நிறுவும் முன், அறை வெப்பநிலையில் 1-2 மணி நேரம் வைத்திருங்கள் (குளிர்ந்த இன்சுலின் ஊசி அதிக வேதனையளிக்கும்). உட்செலுத்துவதற்கு முன் கெட்டியில் இருந்து ஏதேனும் காற்று குமிழ்களை அகற்றவும் (ஆப்டிபென் புரோ 1 அல்லது க்ளிக்ஸ்டார் சிரிஞ்ச் பேனாக்களைப் பயன்படுத்துவதற்கான வழிமுறைகளைப் பார்க்கவும்).
கார்ட்ரிட்ஜ் இன்சுமேன் ரேபிட் ஜிடியை மற்ற இன்சுலின்களுடன் கலக்க வடிவமைக்கப்படவில்லை. வெற்று தோட்டாக்களை மீண்டும் நிரப்ப முடியாது. சிரிஞ்ச் பேனாவின் முறிவு ஏற்பட்டால், வழக்கமான சிரிஞ்சைப் பயன்படுத்தி கெட்டியிலிருந்து தேவையான அளவை உள்ளிடலாம். கெட்டியில் இன்சுலின் செறிவு 100 IU / ml என்பதை நினைவில் கொள்ள வேண்டும், எனவே இன்சுலின் இந்த செறிவுக்காக வடிவமைக்கப்பட்ட பிளாஸ்டிக் சிரிஞ்ச்களை மட்டுமே நீங்கள் பயன்படுத்த வேண்டும். சிரிஞ்சில் வேறு எந்த மருந்தையும் அல்லது அதன் மீதமுள்ள அளவுகளையும் கொண்டிருக்கக்கூடாது.
கெட்டி நிறுவிய பின், அதை 4 வாரங்களுக்கு பயன்படுத்தலாம். ஒளி மற்றும் வெப்பத்திலிருந்து பாதுகாக்கப்பட்ட இடத்தில் + 25 ° C க்கு மிகாமல் வெப்பநிலையில் நிறுவப்பட்ட கெட்டியுடன் சிரிஞ்ச் பேனாவை சேமிக்க பரிந்துரைக்கப்படுகிறது, ஆனால் குளிர்சாதன பெட்டியில் இல்லை (குளிர்ந்த இன்சுலின் ஊசி போடுவது மிகவும் வேதனையானது என்பதால்).
புதிய கார்ட்ரிட்ஜை நிறுவிய பின், முதல் டோஸ் செலுத்தப்படுவதற்கு முன்பு சிரிஞ்ச் பேனாவின் சரியான செயல்பாட்டைச் சரிபார்க்கவும் (ஆப்டிபென் புரோ 1 சிரிஞ்ச் பேனாக்கள் அல்லது க்ளிக்ஸ்டாரைப் பயன்படுத்துவதற்கான வழிமுறைகளைப் பார்க்கவும்).
கார்போஹைட்ரேட் வளர்சிதை மாற்றத்தின் விளைவுடன் தொடர்புடைய பாதகமான எதிர்வினைகள்: பெரும்பாலும் இரத்தச் சர்க்கரைக் குறைவு, இன்சுலின் நிர்வகிக்கப்படும் அளவு அதன் தேவையை மீறினால் உருவாகலாம் ("சிறப்பு வழிமுறைகள்" ஐப் பார்க்கவும்). இரத்தச் சர்க்கரைக் குறைவின் தொடர்ச்சியான அத்தியாயங்கள் கோமா, பிடிப்புகள் உள்ளிட்ட நரம்பியல் அறிகுறிகளின் வளர்ச்சிக்கு வழிவகுக்கும் ("அதிகப்படியான அளவு" என்ற பகுதியைப் பார்க்கவும்). இரத்தச் சர்க்கரைக் குறைவின் நீடித்த அல்லது கடுமையான அத்தியாயங்கள் உயிருக்கு ஆபத்தானவை.
பல நோயாளிகளில், நியூரோகிளைகோபீனியாவின் அறிகுறிகள் மற்றும் வெளிப்பாடுகள் அனுதாப நரம்பு மண்டலத்தின் செயல்பாட்டின் பிரதிபலிப்பு அறிகுறிகளால் (ஹைபோகிளைசீமியாவை வளர்ப்பதற்கு பதிலளிக்கும்) முன்னதாக இருக்கலாம். வழக்கமாக, இரத்தத்தில் குளுக்கோஸின் செறிவு அதிகமாகவோ அல்லது விரைவாகவோ குறைந்து வருவதால், அனுதாபமான நரம்பு மண்டலத்தின் ரிஃப்ளெக்ஸ் செயல்படுத்தும் நிகழ்வு மற்றும் அதன் அறிகுறிகள் அதிகமாகக் காணப்படுகின்றன.
இரத்தத்தில் குளுக்கோஸின் செறிவு கூர்மையாக குறைந்து வருவதால், ஹைபோகாலேமியாவின் வளர்ச்சி (இருதய அமைப்பிலிருந்து வரும் சிக்கல்கள்) அல்லது பெருமூளை வீக்கத்தின் வளர்ச்சி சாத்தியமாகும்.
பின்வருபவை முறையான உறுப்பு வகுப்புகளால் வகைப்படுத்தப்படும் மருத்துவ சோதனைகளில் மற்றும் நிகழ்வின் குறைவு வரிசையில் காணப்படுகின்றன: மிகவும் அடிக்கடி (> 1/10), அடிக்கடி (> 1/100 மற்றும் 1/1000 மற்றும் 1/10000 மற்றும் CONTRAINDICATIONS
இன்சுலின் அல்லது மருந்தின் ஏதேனும் துணை கூறுகளுக்கு ஹைபர்சென்சிட்டிவிட்டி எதிர்வினைகள்.
கவனத்துடன் சிறுநீரக செயலிழப்பு ஏற்பட்டால் மருந்து பயன்படுத்தப்பட வேண்டும் (இன்சுலின் வளர்சிதை மாற்றம் குறைவதால் இன்சுலின் தேவை குறைகிறது), வயதான நோயாளிகளில் (சிறுநீரக செயல்பாட்டில் படிப்படியாகக் குறைவது இன்சுலின் தேவை தொடர்ந்து அதிகரித்து வருவதற்கு வழிவகுக்கும்), கல்லீரல் செயலிழப்பு நோயாளிகளுக்கு (இன்சுலின் தேவை குறையக்கூடும் கரோனரி மற்றும் பெருமூளை தமனிகள் (ஹைபோகிளைசெமிக் எபிஐ) இன் கடுமையான ஸ்டெனோசிஸ் நோயாளிகளில், குளுக்கோனோஜெனீசிஸின் திறன் குறைதல் மற்றும் இன்சுலின் வளர்சிதை மாற்றத்தின் குறைவு காரணமாக) பெருக்கக்கூடிய ரெட்டினோபதி நோயாளிகளுக்கு (குறிப்பாக ஒளிச்சேர்க்கை (லேசர் சிகிச்சை) சிகிச்சை பெறாதவர்களுக்கு, முழுமையான இரத்தச் சர்க்கரைக் குறைவு - முழுமையான குருட்டுத்தன்மை) உள்ள நோயாளிகளுக்கு, இரத்தச் சர்க்கரைக் குறைவின் இருதய அல்லது பெருமூளை சிக்கல்களின் ஆபத்து அதிகமாக இருப்பதால், சோடியாவுக்கு சிறப்பு மருத்துவ முக்கியத்துவம் இருக்க முடியும். இடைப்பட்ட நோய்கள் உள்ள நோயாளிகளில் (இடைப்பட்ட நோய்கள் பெரும்பாலும் இன்சுலின் தேவையை அதிகரிப்பதால்).
PREGNANCY மற்றும் LACTATION
கர்ப்ப காலத்தில் Insuman® Rapid GT உடன் சிகிச்சை தொடர வேண்டும். இன்சுலின் நஞ்சுக்கொடி தடையை கடக்காது. கர்ப்பம் முழுவதும் நீரிழிவு நோயுள்ள பெண்களுக்கு அல்லது கர்ப்பகால நீரிழிவு நோயை உருவாக்கிய பெண்களுக்கு கர்ப்பம் முழுவதும் வளர்சிதை மாற்ற கட்டுப்பாட்டை திறம்பட பராமரிப்பது கட்டாயமாகும்.
கர்ப்ப காலத்தில் இன்சுலின் தேவை கர்ப்பத்தின் முதல் மூன்று மாதங்களில் குறையும் மற்றும் பொதுவாக கர்ப்பத்தின் இரண்டாவது மற்றும் மூன்றாவது மூன்று மாதங்களில் அதிகரிக்கும். பிறந்த உடனேயே, இன்சுலின் தேவை வேகமாக குறைகிறது (இரத்தச் சர்க்கரைக் குறைவின் ஆபத்து அதிகரிக்கும்). கர்ப்ப காலத்தில் மற்றும் குறிப்பாக பிரசவத்திற்குப் பிறகு, இரத்தத்தில் குளுக்கோஸின் செறிவை கவனமாக கண்காணிப்பது அவசியம்.
தாய்ப்பால் கொடுக்கும் போது, இன்சுலின் சிகிச்சையில் எந்த கட்டுப்பாடுகளும் இல்லை, இருப்பினும், இன்சுலின் அளவு மற்றும் உணவு மாற்றங்கள் தேவைப்படலாம்.
போதிய கிளைசெமிக் கட்டுப்பாடு அல்லது ஹைப்பர்- அல்லது ஹைபோகிளைசீமியாவின் எபிசோடுகளுக்கு ஒரு போக்கு ஏற்பட்டால், இன்சுலின் அளவை சரிசெய்ய முடிவு செய்வதற்கு முன், இன்சுலின் நிர்வாகத்தின் பரிந்துரைக்கப்பட்ட விதிமுறைகளை சரிபார்க்கவும், பரிந்துரைக்கப்பட்ட பகுதிக்கு இன்சுலின் செலுத்தப்படுகிறதா என்பதை உறுதிப்படுத்தவும், ஊசி நுட்பத்தின் சரியான தன்மையையும் மற்ற அனைத்து காரணிகளையும் சரிபார்க்கவும் அது இன்சுலின் விளைவை பாதிக்கலாம்.
பல மருந்துகளின் ஒரே நேரத்தில் நிர்வாகம் (“பிற மருந்துகளுடனான தொடர்பு” பகுதியைப் பார்க்கவும்) இன்சுமேன் ரேபிட் ஜிடி மருந்தின் இரத்தச் சர்க்கரைக் குறைவு விளைவை பலவீனப்படுத்தவோ அல்லது மேம்படுத்தவோ முடியும் என்பதால், மருத்துவரின் சிறப்பு அனுமதியின்றி வேறு எந்த மருந்துகளும் அதன் பயன்பாட்டின் போது எடுக்கப்படக்கூடாது.
இன்சுலின் அளவு அதன் தேவையை மீறினால் இரத்தச் சர்க்கரைக் குறைவு ஏற்படுகிறது. இரத்தத்தில் குளுக்கோஸின் குறைந்த பராமரிப்பு செறிவுள்ள நோயாளிகளுக்கு, இன்சுலின் சிகிச்சையின் தொடக்கத்தில், மற்றொரு இன்சுலின் தயாரிப்புக்கு மாறும்போது, இரத்தச் சர்க்கரைக் குறைவு ஏற்படும் அபாயம் அதிகம்.
அனைத்து இன்சுலின்களையும் போலவே, சிறப்பு கவனிப்பு எடுக்கப்பட வேண்டும் மற்றும் இரத்த இரத்த குளுக்கோஸ் செறிவை தீவிரமாக கண்காணிக்க வேண்டும், நோயாளிகளுக்கு இரத்தச் சர்க்கரைக் குறைவு அத்தியாயங்கள் சிறப்பு மருத்துவ முக்கியத்துவத்தைக் கொண்டிருக்கலாம், அதாவது கரோனரி அல்லது பெருமூளை தமனிகளின் கடுமையான ஸ்டெனோசிஸ் நோயாளிகள் (இரத்தச் சர்க்கரைக் குறைவின் இதய அல்லது பெருமூளை சிக்கல்களின் ஆபத்து) போன்றவை பரிந்துரைக்கப்படுகின்றன. , அதே போல் பெருக்கக்கூடிய ரெட்டினோபதி நோயாளிகளிலும், குறிப்பாக அவர்கள் ஒளிமின்னழுத்தத்திற்கு (லேசர் சிகிச்சை) உட்படுத்தப்படாவிட்டால், அவர்களுக்கு நிலையற்ற அமோரோசிஸ் ஆபத்து இருப்பதால் (முழுமையாக குருட்டுத்தன்மை) இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சியுடன்.
இரத்தச் சர்க்கரைக் குறைவை வளர்ப்பது குறித்து நோயாளி அல்லது பிறருக்கு குறிக்க வேண்டிய சில மருத்துவ அறிகுறிகள் மற்றும் அறிகுறிகள் உள்ளன.இவை பின்வருவனவற்றை உள்ளடக்குகின்றன: அதிகப்படியான வியர்வை, சருமத்தில் ஈரப்பதம், டாக் கார்டியா, இதய தாளக் கோளாறுகள், அதிகரித்த இரத்த அழுத்தம், மார்பு வலிகள், நடுக்கம், பதட்டம், பசி, மயக்கம், தூக்கக் கலக்கம், பயம், மனச்சோர்வு, எரிச்சல், அசாதாரண நடத்தை, பதட்டம், பரேஸ்டீசியா வாய் மற்றும் வாயைச் சுற்றிலும், தோலின் வலி, தலைவலி, இயக்கங்களின் பலவீனமான ஒருங்கிணைப்பு, அத்துடன் நிலையற்ற நரம்பியல் கோளாறுகள் (பலவீனமான பேச்சு மற்றும் பார்வை, பக்கவாத அறிகுறிகள்) மற்றும் அசாதாரண உணர்வுகள். குளுக்கோஸ் செறிவு அதிகரித்து வருவதால், நோயாளி சுய கட்டுப்பாட்டையும் நனவையும் இழக்கக்கூடும். இதுபோன்ற சந்தர்ப்பங்களில், சருமத்தின் குளிர்ச்சியும் ஈரப்பதமும் காணப்படலாம், மேலும் வலிப்பு ஏற்படக்கூடும்.
எனவே, இன்சுலின் பெறும் நீரிழிவு நோயாளிகள் ஒவ்வொருவரும் இரத்தச் சர்க்கரைக் குறைவின் அறிகுறியாக இருக்கும் அறிகுறிகளை அடையாளம் காண கற்றுக்கொள்ள வேண்டும். இரத்தத்தில் குளுக்கோஸின் செறிவை தவறாமல் கண்காணிக்கும் நோயாளிகளுக்கு இரத்தச் சர்க்கரைக் குறைவு ஏற்படுவது குறைவு. சர்க்கரை அல்லது கார்போஹைட்ரேட்டுகள் அதிகம் உள்ள உணவுகளை சாப்பிடுவதன் மூலம் நோயாளி கவனித்த இரத்த குளுக்கோஸ் செறிவு குறைவதை சரிசெய்ய முடியும். இந்த நோக்கத்திற்காக, நோயாளி எப்போதும் அவருடன் 20 கிராம் குளுக்கோஸை வைத்திருக்க வேண்டும். இரத்தச் சர்க்கரைக் குறைவின் மிகவும் கடுமையான நிலைமைகளில், குளுகோகனின் தோலடி ஊசி குறிக்கப்படுகிறது (இது ஒரு மருத்துவர் அல்லது நர்சிங் ஊழியர்களால் செய்யப்படலாம்). போதுமான முன்னேற்றத்திற்குப் பிறகு, நோயாளி சாப்பிட வேண்டும். இரத்தச் சர்க்கரைக் குறைவை உடனடியாக அகற்ற முடியாவிட்டால், ஒரு மருத்துவரை அவசரமாக அழைக்க வேண்டும். இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சியைப் பற்றி உடனடியாக மருத்துவரிடம் தெரிவிக்க வேண்டியது அவசியம், இதனால் இன்சுலின் அளவை சரிசெய்ய வேண்டிய அவசியம் குறித்து அவர் ஒரு முடிவை எடுக்கிறார். உணவுக்கு இணங்கத் தவறியது, இன்சுலின் ஊசி போடுவது, தொற்று அல்லது பிற நோய்களின் விளைவாக இன்சுலின் தேவை அதிகரித்தல் மற்றும் உடல் செயல்பாடு குறைவது ஆகியவை இரத்த குளுக்கோஸ் செறிவு (ஹைப்பர் கிளைசீமியா) அதிகரிப்பதற்கு வழிவகுக்கும், இது இரத்தத்தில் உள்ள கீட்டோன் உடல்களின் அளவு அதிகரிப்பதன் மூலம் (கெட்டோஅசிடோசிஸ்). கெட்டோஅசிடோசிஸ் சில மணிநேரங்கள் அல்லது நாட்களுக்குள் உருவாகலாம். வளர்சிதை மாற்ற அமிலத்தன்மையின் முதல் அறிகுறிகளில் (தாகம், அடிக்கடி சிறுநீர் கழித்தல், பசியின்மை, சோர்வு, வறண்ட தோல், ஆழமான மற்றும் விரைவான சுவாசம், சிறுநீரில் அசிட்டோன் மற்றும் குளுக்கோஸின் அதிக செறிவு), அவசர மருத்துவ தலையீடு அவசியம்.
ஒரு மருத்துவரை மாற்றும்போது (எடுத்துக்காட்டாக, விபத்து காரணமாக மருத்துவமனையில் சேர்க்கும்போது, விடுமுறையின் போது நோய்), நோயாளி தனக்கு நீரிழிவு நோய் இருப்பதாக மருத்துவரிடம் தெரிவிக்க வேண்டும்.
நோயாளிகளுக்கு அவை மாறும்போது, குறைவாக உச்சரிக்கப்படும் அல்லது முற்றிலும் இல்லாத அறிகுறிகளாக இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சியைப் பற்றி எச்சரிக்க வேண்டும், எடுத்துக்காட்டாக:
கிளைசெமிக் கட்டுப்பாட்டில் குறிப்பிடத்தக்க முன்னேற்றத்துடன்,
இரத்தச் சர்க்கரைக் குறைவின் படிப்படியான வளர்ச்சியுடன்,
வயதான நோயாளிகளில்,
தன்னியக்க நரம்பியல் நோயாளிகளில்,
நீரிழிவு நோயின் நீண்ட வரலாறு கொண்ட நோயாளிகளில்,
சில மருந்துகளுடன் ஒரே நேரத்தில் சிகிச்சையைப் பெறும் நோயாளிகளில் ("பிற மருந்துகளுடன் தொடர்பு" என்ற பகுதியைப் பார்க்கவும். இத்தகைய சூழ்நிலைகள் கடுமையான இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சிக்கு வழிவகுக்கும் (மற்றும் நனவு இழப்புடன்) நோயாளி தான் இரத்தச் சர்க்கரைக் குறைவை உருவாக்கி வருவதை உணரும் முன்.
சாதாரண அல்லது குறைக்கப்பட்ட கிளைகோசைலேட்டட் ஹீமோகுளோபின் மதிப்புகள் கண்டறியப்பட்டால், இரத்தச் சர்க்கரைக் குறைவின் தொடர்ச்சியான, அங்கீகரிக்கப்படாத (குறிப்பாக இரவுநேர) அத்தியாயங்களை உருவாக்குவதற்கான சாத்தியக்கூறு குறித்து கவனம் செலுத்தப்பட வேண்டும்.
இரத்தச் சர்க்கரைக் குறைவின் அபாயத்தைக் குறைக்க, நோயாளி பரிந்துரைக்கப்பட்ட அளவு மற்றும் ஊட்டச்சத்து முறைகளை கண்டிப்பாக பின்பற்ற வேண்டும், இன்சுலின் ஊசி மருந்துகளை சரியாக நிர்வகிக்க வேண்டும், மேலும் இரத்தச் சர்க்கரைக் குறைவின் அறிகுறிகள் குறித்து எச்சரிக்கப்பட வேண்டும்.
இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சியை அதிகரிக்கும் காரணிகளுக்கு கவனமாக கண்காணிப்பு தேவைப்படுகிறது மற்றும் டோஸ் சரிசெய்தல் தேவைப்படலாம். இந்த காரணிகள் பின்வருமாறு:
இன்சுலின் நிர்வாக பகுதியின் மாற்றம்,
அதிகரித்த இன்சுலின் உணர்திறன் (எ.கா. மன அழுத்த காரணிகளை நீக்குதல்),
பழக்கமில்லாத (அதிகரித்த அல்லது நீடித்த உடல் செயல்பாடு),
இடைப்பட்ட நோயியல் (வாந்தி, வயிற்றுப்போக்கு),
போதுமான உணவு உட்கொள்ளல்
உணவைத் தவிர்ப்பது
சில சிக்கலற்ற எண்டோகிரைன் நோய்கள் (ஹைப்போ தைராய்டிசம் மற்றும் முன்புற பிட்யூட்டரி பற்றாக்குறை அல்லது அட்ரீனல் கோர்டெக்ஸ் பற்றாக்குறை போன்றவை),
சில மருந்துகளின் ஒரே நேரத்தில் பயன்பாடு ("பிற மருந்துகளுடன் தொடர்பு" என்ற பகுதியைப் பார்க்கவும்).
இடைப்பட்ட நோய்களில், தீவிர வளர்சிதை மாற்ற கட்டுப்பாடு தேவைப்படுகிறது. பல சந்தர்ப்பங்களில், கீட்டோன் உடல்கள் இருப்பதற்கான சிறுநீர் சோதனைகள் சுட்டிக்காட்டப்படுகின்றன, மேலும் இன்சுலின் அளவை சரிசெய்தல் பெரும்பாலும் அவசியம். இன்சுலின் தேவை பெரும்பாலும் அதிகரிக்கிறது. டைப் 1 நீரிழிவு நோயாளிகள் குறைந்த அளவு கார்போஹைட்ரேட்டுகளை தவறாமல் உட்கொள்ள வேண்டும், அவர்கள் ஒரு சிறிய அளவு உணவை மட்டுமே எடுத்துக் கொள்ளலாம் அல்லது வாந்தியெடுத்தாலும் கூட, அவர்கள் ஒருபோதும் இன்சுலின் நிர்வாகத்தை முற்றிலுமாக நிறுத்தக்கூடாது.
குறுக்கு-நோயெதிர்ப்பு எதிர்வினைகள்
விலங்கு தோற்றத்தின் இன்சுலின் அதிக உணர்திறன் கொண்ட நோயாளிகளில், மனித இன்சுலின் குறுக்கு-நோயெதிர்ப்பு எதிர்வினை மற்றும் விலங்கு தோற்றத்தின் இன்சுலின் காரணமாக மனித இன்சுலினுக்கு மாறுவது கடினம். விலங்கு தோற்றத்தின் இன்சுலின் மற்றும் எம்-கிரெசோலுக்கு நோயாளியின் அதிகரித்த உணர்திறன் மூலம், இன்சுமேன் ® ரேபிட் ஜிடி என்ற மருந்தின் சகிப்புத்தன்மையை கிளினிக்கில் இன்ட்ராடெர்மல் சோதனைகளைப் பயன்படுத்தி மதிப்பீடு செய்ய வேண்டும். மனித இன்சுலின் (ஆர்தஸ் போன்ற உடனடி எதிர்வினை) அதிக உணர்திறனை ஒரு உள்விளைவு சோதனை வெளிப்படுத்தினால், மேலும் சிகிச்சையை மருத்துவ மேற்பார்வையின் கீழ் மேற்கொள்ள வேண்டும்.
வாகனங்களை ஓட்டும் திறன் மற்றும் கட்டுப்பாட்டு வழிமுறைகளில் செல்வாக்கு
இரத்தச் சர்க்கரைக் குறைவு அல்லது ஹைப்பர் கிளைசீமியாவின் விளைவாக நோயாளியின் கவனம் செலுத்தும் திறன் மற்றும் சைக்கோமோட்டர் எதிர்விளைவுகளின் வேகம் பலவீனமடையக்கூடும், அத்துடன் காட்சி இடையூறுகளின் விளைவாகவும் இருக்கலாம். இந்த திறன்கள் முக்கியமான சூழ்நிலைகளில் (வாகனம் ஓட்டுதல் அல்லது பிற வழிமுறைகள்) இது ஒரு குறிப்பிட்ட ஆபத்தை ஏற்படுத்தும். நோயாளிகள் வாகனம் ஓட்டும்போது கவனமாக இருக்கவும், இரத்தச் சர்க்கரைக் குறைவைத் தவிர்க்கவும் அறிவுறுத்தப்பட வேண்டும். இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சியைக் குறிக்கும் அறிகுறிகளின் விழிப்புணர்வு குறைந்து அல்லது இல்லாத நோயாளிகளுக்கு இது மிகவும் முக்கியமானது, அல்லது அடிக்கடி இரத்தச் சர்க்கரைக் குறைவின் அத்தியாயங்களைக் கொண்டுள்ளது. அத்தகைய நோயாளிகள் வாகனங்கள் அல்லது பிற வழிமுறைகளுடன் அவர்களை ஓட்டுவதற்கான சாத்தியத்தை தனித்தனியாக தீர்மானிக்க வேண்டும்.
உட்கொள்ளும் உணவு அல்லது ஆற்றலுடன் ஒப்பிடும்போது அதிகப்படியான இன்சுலின் நிர்வகிப்பது போன்ற இன்சுலின் அதிகப்படியான அளவு கடுமையான மற்றும் சில நேரங்களில் நீடித்த மற்றும் உயிருக்கு ஆபத்தான இரத்தச் சர்க்கரைக் குறைவுக்கு வழிவகுக்கும்.
சிகிச்சை: இரத்தச் சர்க்கரைக் குறைவின் லேசான அத்தியாயங்கள் (நோயாளி நனவாக இருக்கிறார்) உள்ளே கார்போஹைட்ரேட்டுகளை எடுத்துக்கொள்வதன் மூலம் நிறுத்தலாம். இன்சுலின், உணவு உட்கொள்ளல் மற்றும் உடல் செயல்பாடு ஆகியவற்றின் அளவை சரிசெய்தல் தேவைப்படலாம்.
கோமா, வலிப்பு அல்லது நரம்பியல் கோளாறுகள் கொண்ட ஹைபோகிளைசீமியாவின் மிகவும் கடுமையான அத்தியாயங்கள் குளுகோகனின் உள்ளார்ந்த அல்லது தோலடி நிர்வாகத்தால் அல்லது செறிவூட்டப்பட்ட டெக்ஸ்ட்ரோஸ் கரைசலின் நரம்பு நிர்வாகத்தால் நிறுத்தப்படலாம். குழந்தைகளில், நிர்வகிக்கப்படும் டெக்ஸ்ட்ரோஸின் அளவு குழந்தையின் உடல் எடைக்கு ஏற்ப அமைக்கப்படுகிறது. இரத்தத்தில் குளுக்கோஸின் செறிவை அதிகரித்த பிறகு, கார்போஹைட்ரேட்டுகள் மற்றும் அவதானித்தல் ஆகியவற்றின் ஆதரவான உட்கொள்ளல் தேவைப்படலாம், ஏனெனில் இரத்தச் சர்க்கரைக் குறைவின் அறிகுறிகளை மருத்துவ ரீதியாக நீக்கிய பின்னர், அதன் மறு வளர்ச்சி சாத்தியமாகும். குளுகோகன் ஊசி அல்லது டெக்ஸ்ட்ரோஸைத் தொடர்ந்து கடுமையான அல்லது நீடித்த இரத்தச் சர்க்கரைக் குறைவு ஏற்பட்டால், இரத்தச் சர்க்கரைக் குறைவின் மறு வளர்ச்சியைத் தடுப்பதற்காக குறைந்த செறிவூட்டப்பட்ட டெக்ஸ்ட்ரோஸ் கரைசலைக் கொண்டு உட்செலுத்துதல் செய்ய பரிந்துரைக்கப்படுகிறது.இளம் குழந்தைகளில், கடுமையான ஹைப்பர் கிளைசீமியாவின் சாத்தியமான வளர்ச்சியுடன், இரத்தத்தில் குளுக்கோஸின் செறிவை கவனமாக கண்காணிக்க வேண்டியது அவசியம்.
வாய்வழி ஹைப்போகிளைசெமிக் முகவர்கள், ஆஞ்சியோடென்சின் மாற்றும் என்சைம் தடுப்பான்கள், டிஸோபிரமைடு, ஃபைப்ரேட்டுகள், ஃப்ளூக்செட்டின், மோனோஅமைன் ஆக்சிடேஸ் தடுப்பான்கள், பென்டாக்ஸிஃபைலின், புரோபாக்சிஃபீன், சாலிசிலேட்டுகள், ஆம்பெடமைன், அனபோலிக் ஸ்டெராய்டுகள் மற்றும் ஆண் ஃபைனில்பாஸ்பமைன்கள், ஹைட்ரோகுளோஸ்பாமைன்கள் , சோமாடோஸ்டாடின் மற்றும் அதன் ஒப்புமைகள், சல்போனமைடுகள், டெட்ராசைக்ளின்கள், ட்ரிடோக்வாலின் அல்லது ட்ரோபாஸ்பாமைடு ஆகியவற்றை மேம்படுத்தலாம் இன்சுலின் ஹைபோகிளைசெமிக் விளைவு மற்றும் இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சியை அதிகரிக்கும்.
கார்ட்டிகோடிராப்பின், கார்ட்டிக்கோஸ்டீராய்டுகள், டெனோஸால், டயாசொக்சைட், சிறுநீரிறக்கிகள், குளுக்கோஜென் isoniazid, ஈஸ்ட்ரோஜென்கள் மற்றும் progestogens (போன்ற ஒரு ஒருங்கிணைந்த கர்ப்பத்தடை தற்போது), phenothiazine பங்குகள், வளர்ச்சி ஹார்மோன், சிம்பதோமிமெடிக் மருந்துகள் (எ.கா., எப்பினெப்பிரின், சால்ப்யுடாமால், டெர்ப்யூடாலின்), தைராய்டு ஹார்மோன் ஒருங்கிணைந்த பயன்பாடு, பார்பிட்யூரேட்டுகள், நிகோடினிக் அமிலம், பினோல்ஃப்தலின், பினைட்டோயின் வழித்தோன்றல்கள், டாக்ஸசோசின் இன்சுலின் ஹைபோகிளைசெமிக் விளைவை பலவீனப்படுத்தும்.
பீட்டா-தடுப்பான்கள், குளோனிடைன், லித்தியம் உப்புகள் இன்சுலின் ஹைப்போகிளைசெமிக் விளைவை பலப்படுத்தலாம் அல்லது பலவீனப்படுத்தலாம்.
எத்தனால் இன்சுலின் ஹைப்போகிளைசெமிக் விளைவை பலப்படுத்தலாம் அல்லது பலவீனப்படுத்தலாம். எத்தனால் நுகர்வு இரத்தச் சர்க்கரைக் குறைவை ஏற்படுத்தும் அல்லது ஏற்கனவே குறைந்த இரத்த குளுக்கோஸ் அளவை ஆபத்தான அளவிற்குக் குறைக்கும். இன்சுலின் பெறும் நோயாளிகளுக்கு எத்தனால் சகிப்புத்தன்மை குறைகிறது. அனுமதிக்கக்கூடிய அளவு ஆல்கஹால் உங்கள் மருத்துவரால் தீர்மானிக்கப்பட வேண்டும்.
பென்டாமைடினுடன் ஒரே நேரத்தில் நிர்வாகத்துடன், இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சி சாத்தியமாகும், இது சில நேரங்களில் ஹைப்பர் கிளைசீமியாவாக மாறும்.
பீட்டா-தடுப்பான்கள், குளோனிடைன், குவானெடிடின் மற்றும் ரெசர்பைன் போன்ற அனுதாப முகவர்களுடன் இணைந்தால், அனுதாப நரம்பு மண்டலத்தை செயல்படுத்துதல் (ஹைபோகிளைசீமியாவுக்கு பதிலளிக்கும் வகையில்) அனிச்சை அறிகுறிகளின் பலவீனமான அல்லது முழுமையான இல்லாமை சாத்தியமாகும்.
ஃபார்மசி ஹாலிடே நிபந்தனைகள்
சேமிப்பகத்தின் விதிமுறைகள் மற்றும் நிபந்தனைகள்
2 ° C முதல் 8 ° C வரை வெப்பநிலையில், குழந்தைகளுக்கு கிடைக்காத இடம், ஒளியிலிருந்து பாதுகாக்கப்பட்ட இடத்தில் சேமிக்க. உறைய வேண்டாம்.
அடுக்கு வாழ்க்கை 2 ஆண்டுகள். தொகுப்பில் சுட்டிக்காட்டப்பட்ட காலாவதி தேதிக்குப் பிறகு பயன்படுத்த வேண்டாம்.
குறுகிய செயல்படும் மனித இன்சுலின்
வெளியீட்டு படிவம், கலவை மற்றும் பேக்கேஜிங்
ஊசிக்கான தீர்வு வெளிப்படையான, நிறமற்ற.
பெறுநர்கள்: மெட்டாக்ரெசோல் (எம்-கிரெசோல்) - 2.7 மி.கி, சோடியம் டைஹைட்ரஜன் பாஸ்பேட் டைஹைட்ரேட் - 2.1 மி.கி, கிளிசரால் 85% - 18.824 மி.கி, சோடியம் ஹைட்ராக்சைடு (pH ஐ சரிசெய்ய) - 0.576 மிகி, ஹைட்ரோகுளோரிக் அமிலம் (pH ஐ சரிசெய்ய) - 0.232 மிகி, நீர் d / i - 1 மில்லி வரை.
3 மில்லி - நிறமற்ற கண்ணாடி தோட்டாக்கள் (5) - விளிம்பு செல் பேக்கேஜிங் (1) - அட்டைப் பொதிகள்.
3 மில்லி - சோலோஸ்டார் செலவழிப்பு சிரிஞ்ச் பேனாக்களில் (5) பொருத்தப்பட்ட நிறமற்ற கண்ணாடி தோட்டாக்கள் - அட்டைப் பொதிகள்.
5 மில்லி - நிறமற்ற கண்ணாடி பாட்டில்கள் (5) - அட்டைப் பொதிகள்.
மருந்தியல் நடவடிக்கை
இரத்தச் சர்க்கரைக் குறைவு மருந்து, குறுகிய செயல்பாட்டு இன்சுலின். இன்சுமேன் ரேபிட் ஜிடி இன்சுலின் மனித இன்சுலினுக்கு ஒத்ததாக இருக்கிறது மற்றும் கே 12 ஸ்ட்ரெய்ன் ஈ.கோலைப் பயன்படுத்தி மரபணு பொறியியலால் பெறப்படுகிறது.
இன்சுலின் இரத்த செறிவைக் குறைக்கிறது, அனபோலிக் விளைவுகளை ஊக்குவிக்கிறது மற்றும் கேடபாலிக் விளைவுகளை குறைக்கிறது. இது உயிரணுக்களில் குளுக்கோஸ் போக்குவரத்தை அதிகரிக்கிறது மற்றும் தசைகள் மற்றும் கல்லீரலில் கிளைகோஜன் உருவாகிறது, பைருவேட்டின் பயன்பாட்டை மேம்படுத்துகிறது, மேலும் கிளைகோஜெனோலிசிஸ் மற்றும் கிளைகோனோஜெனீசிஸைத் தடுக்கிறது. இன்சுலின் கல்லீரல் மற்றும் கொழுப்பு திசுக்களில் லிபோஜெனீசிஸை அதிகரிக்கிறது மற்றும் லிபோலிசிஸைத் தடுக்கிறது. உயிரணுக்களுக்கு அமினோ அமிலங்களின் ஓட்டத்தையும், புரதத்தின் தொகுப்பையும் ஊக்குவிக்கிறது, செல்லுக்குள் பொட்டாசியத்தின் ஓட்டத்தை அதிகரிக்கிறது.
இன்சுமன் ரேபிட் ஜிடி என்பது இன்சுலின் ஆகும், இது விரைவான தொடக்கமும் குறுகிய கால நடவடிக்கையும் கொண்டது.Sc நிர்வாகத்திற்குப் பிறகு, இரத்தச் சர்க்கரைக் குறைவு விளைவு 30 நிமிடங்களுக்குள் நிகழ்கிறது, அதிகபட்சம் 1-4 மணி நேரத்தில் அடையும், 7-9 மணி நேரம் நீடிக்கும்.
மருந்தியக்கத்தாக்கியல்
இன்சுமன் ரேபிட் ஜிடி என்ற மருந்தின் மருந்தகவியல் பற்றிய தகவல்கள் வழங்கப்படவில்லை.
- இன்சுலின் சிகிச்சை தேவைப்படும் நீரிழிவு நோய்,
- நீரிழிவு கோமா மற்றும் கெட்டோஅசிடோசிஸ் சிகிச்சை,
- அறுவை சிகிச்சை தலையீடுகளின் போது நீரிழிவு நோயாளிகளுக்கு வளர்சிதை மாற்ற இழப்பீட்டை அடைதல் (அறுவை சிகிச்சைக்கு முன், அறுவை சிகிச்சையின் போது மற்றும் அறுவை சிகிச்சைக்குப் பின்).
பயன்பாட்டு அம்சங்கள்:
போதிய கிளைசெமிக் கட்டுப்பாடு அல்லது ஹைப்பர்- அல்லது ஹைபோகிளைசீமியாவின் எபிசோடுகளுக்கு ஒரு போக்கு ஏற்பட்டால், இன்சுலின் அளவை சரிசெய்ய முடிவு செய்வதற்கு முன், இன்சுலின் நிர்வாகத்தின் பரிந்துரைக்கப்பட்ட விதிமுறைகளை சரிபார்க்கவும், பரிந்துரைக்கப்பட்ட பகுதிக்கு இன்சுலின் செலுத்தப்படுகிறதா என்பதை உறுதிப்படுத்தவும், ஊசி நுட்பத்தின் சரியான தன்மையையும் மற்ற அனைத்து காரணிகளையும் சரிபார்க்கவும் அது இன்சுலின் விளைவை பாதிக்கலாம்.
பல மருந்துகளின் ஒரே நேரத்தில் நிர்வாகம் (“பிற மருந்துகளுடனான தொடர்பு” பகுதியைப் பார்க்கவும்) இன்சுமேன் ரேபிட் ஜிடி மருந்தின் இரத்தச் சர்க்கரைக் குறைவு விளைவை பலவீனப்படுத்தவோ அல்லது மேம்படுத்தவோ முடியும் என்பதால், மருத்துவரின் சிறப்பு அனுமதியின்றி வேறு எந்த மருந்துகளும் அதன் பயன்பாட்டின் போது எடுக்கப்படக்கூடாது.
இன்சுலின் அளவு அதன் தேவையை மீறினால் இரத்தச் சர்க்கரைக் குறைவு ஏற்படுகிறது. இரத்தத்தில் குளுக்கோஸின் குறைந்த பராமரிப்பு செறிவுள்ள நோயாளிகளுக்கு, இன்சுலின் சிகிச்சையின் தொடக்கத்தில், மற்றொரு இன்சுலின் தயாரிப்புக்கு மாறும்போது, இரத்தச் சர்க்கரைக் குறைவு ஏற்படும் அபாயம் அதிகம்.
அனைத்து இன்சுலின்களையும் போலவே, சிறப்பு கவனிப்பு எடுக்கப்பட வேண்டும் மற்றும் இரத்த இரத்த குளுக்கோஸ் செறிவை தீவிரமாக கண்காணிக்க வேண்டும், நோயாளிகளுக்கு இரத்தச் சர்க்கரைக் குறைவு அத்தியாயங்கள் சிறப்பு மருத்துவ முக்கியத்துவத்தைக் கொண்டிருக்கலாம், அதாவது கரோனரி அல்லது பெருமூளை தமனிகளின் கடுமையான ஸ்டெனோசிஸ் நோயாளிகள் (இரத்தச் சர்க்கரைக் குறைவின் இதய அல்லது பெருமூளை சிக்கல்களின் ஆபத்து) போன்றவை பரிந்துரைக்கப்படுகின்றன. , அதே போல் பெருக்கக்கூடிய ரெட்டினோபதி நோயாளிகளிலும், குறிப்பாக அவர்கள் ஒளிமின்னழுத்தத்திற்கு (லேசர் சிகிச்சை) உட்படுத்தப்படாவிட்டால், அவர்களுக்கு நிலையற்ற அமோரோசிஸ் ஆபத்து இருப்பதால் (முழுமையாக குருட்டுத்தன்மை) இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சியுடன்.
இரத்தச் சர்க்கரைக் குறைவை வளர்ப்பது குறித்து நோயாளி அல்லது பிறருக்கு குறிக்க வேண்டிய சில மருத்துவ அறிகுறிகள் மற்றும் அறிகுறிகள் உள்ளன. இவை பின்வருவனவற்றை உள்ளடக்குகின்றன: அதிகப்படியான வியர்வை, சருமத்தில் ஈரப்பதம், இதய தாளக் கோளாறுகள், அதிகரித்த இரத்த அழுத்தம், மார்பு வலிகள், பதட்டம், பசி, மயக்கம், பயம், எரிச்சல், அசாதாரண நடத்தை, பதட்டம், வாயிலும் வாயிலும் பரேஸ்டீசியா, சருமத்தின் வலி , இயக்கங்களின் பலவீனமான ஒருங்கிணைப்பு, அத்துடன் நிலையற்ற நரம்பியல் கோளாறுகள் (பலவீனமான பேச்சு மற்றும் பார்வை, பக்கவாத அறிகுறிகள்) மற்றும் அசாதாரண உணர்வுகள். குளுக்கோஸ் செறிவு அதிகரித்து வருவதால், நோயாளி சுய கட்டுப்பாட்டையும் நனவையும் இழக்கக்கூடும். இதுபோன்ற சந்தர்ப்பங்களில், சருமத்தின் குளிர்ச்சியும் ஈரப்பதமும் காணப்படலாம், மேலும் அவை தோன்றக்கூடும்.
எனவே, இன்சுலின் பெறும் நீரிழிவு நோயாளிகள் ஒவ்வொருவரும் இரத்தச் சர்க்கரைக் குறைவின் அறிகுறியாக இருக்கும் அறிகுறிகளை அடையாளம் காண கற்றுக்கொள்ள வேண்டும். இரத்தத்தில் குளுக்கோஸின் செறிவை தவறாமல் கண்காணிக்கும் நோயாளிகளுக்கு இரத்தச் சர்க்கரைக் குறைவு ஏற்படுவது குறைவு. சர்க்கரை அல்லது கார்போஹைட்ரேட்டுகள் அதிகம் உள்ள உணவுகளை சாப்பிடுவதன் மூலம் நோயாளி கவனித்த இரத்த குளுக்கோஸ் செறிவு குறைவதை சரிசெய்ய முடியும். இந்த நோக்கத்திற்காக, நோயாளி எப்போதும் அவருடன் 20 கிராம் குளுக்கோஸை வைத்திருக்க வேண்டும். இரத்தச் சர்க்கரைக் குறைவின் மிகவும் கடுமையான நிலைமைகளில், குளுகோகனின் தோலடி ஊசி குறிக்கப்படுகிறது (இது ஒரு மருத்துவர் அல்லது நர்சிங் ஊழியர்களால் செய்யப்படலாம்). போதுமான முன்னேற்றத்திற்குப் பிறகு, நோயாளி சாப்பிட வேண்டும். இரத்தச் சர்க்கரைக் குறைவை உடனடியாக அகற்ற முடியாவிட்டால், ஒரு மருத்துவரை அவசரமாக அழைக்க வேண்டும். இன்சுலின் அளவை சரிசெய்ய வேண்டியதன் அவசியம் குறித்து முடிவெடுப்பதற்காக, இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சியைப் பற்றி உடனடியாக மருத்துவரிடம் தெரிவிக்க வேண்டியது அவசியம்.உணவுக்கு இணங்கத் தவறியது, இன்சுலின் ஊசி போடுவது, தொற்று அல்லது பிற நோய்களின் விளைவாக இன்சுலின் தேவை அதிகரித்தல் மற்றும் உடல் செயல்பாடு குறைவது ஆகியவை இரத்த குளுக்கோஸ் செறிவு (ஹைப்பர் கிளைசீமியா) அதிகரிப்பதற்கு வழிவகுக்கும், இது இரத்தத்தில் உள்ள கீட்டோன் உடல்களின் அளவு அதிகரிப்பதன் மூலம் (கெட்டோஅசிடோசிஸ்). கெட்டோஅசிடோசிஸ் சில மணிநேரங்கள் அல்லது நாட்களுக்குள் உருவாகலாம். முதல் அறிகுறிகளில் (தாகம், அடிக்கடி சிறுநீர் கழித்தல், பசியின்மை, சோர்வு, வறண்ட சருமம், ஆழமான மற்றும் விரைவான சுவாசம், சிறுநீரில் அசிட்டோன் மற்றும் குளுக்கோஸின் அதிக செறிவு), அவசர மருத்துவ தலையீடு அவசியம்.
ஒரு மருத்துவரை மாற்றும்போது (எடுத்துக்காட்டாக, விபத்து காரணமாக மருத்துவமனையில் சேர்க்கும்போது, விடுமுறையின் போது நோய்), நோயாளி தன்னிடம் இருப்பதை மருத்துவரிடம் தெரிவிக்க வேண்டும்.
நோயாளிகளுக்கு அவை மாறும்போது, குறைவாக உச்சரிக்கப்படும் அல்லது முற்றிலும் இல்லாத அறிகுறிகளாக இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சியைப் பற்றி எச்சரிக்க வேண்டும், எடுத்துக்காட்டாக:
- கிளைசெமிக் கட்டுப்பாட்டில் குறிப்பிடத்தக்க முன்னேற்றத்துடன்,
- இரத்தச் சர்க்கரைக் குறைவின் படிப்படியான வளர்ச்சியுடன்,
- வயதான நோயாளிகளில்,
- தன்னியக்க நரம்பியல் நோயாளிகளில்,
- நீரிழிவு நோயின் நீண்ட வரலாறு கொண்ட நோயாளிகளில்,
- சில மருந்துகளுடன் ஒரே நேரத்தில் சிகிச்சையைப் பெறும் நோயாளிகளில் ("பிற மருந்துகளுடன் தொடர்பு" என்ற பகுதியைப் பார்க்கவும். இத்தகைய சூழ்நிலைகள் கடுமையான இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சிக்கு வழிவகுக்கும் (மற்றும் நனவு இழப்புடன்) நோயாளி தான் இரத்தச் சர்க்கரைக் குறைவை உருவாக்கி வருவதை உணரும் முன்.
சாதாரண அல்லது குறைக்கப்பட்ட கிளைகோசைலேட்டட் ஹீமோகுளோபின் மதிப்புகள் கண்டறியப்பட்டால், இரத்தச் சர்க்கரைக் குறைவின் தொடர்ச்சியான, அங்கீகரிக்கப்படாத (குறிப்பாக இரவுநேர) அத்தியாயங்களை உருவாக்குவதற்கான சாத்தியக்கூறு குறித்து கவனம் செலுத்தப்பட வேண்டும்.
இரத்தச் சர்க்கரைக் குறைவின் அபாயத்தைக் குறைக்க, நோயாளி பரிந்துரைக்கப்பட்ட அளவு மற்றும் ஊட்டச்சத்து முறைகளை கண்டிப்பாக பின்பற்ற வேண்டும், இன்சுலின் ஊசி மருந்துகளை சரியாக நிர்வகிக்க வேண்டும், மேலும் இரத்தச் சர்க்கரைக் குறைவின் அறிகுறிகள் குறித்து எச்சரிக்கப்பட வேண்டும்.
இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சியை அதிகரிக்கும் காரணிகளுக்கு கவனமாக கண்காணிப்பு தேவைப்படுகிறது மற்றும் டோஸ் சரிசெய்தல் தேவைப்படலாம். இந்த காரணிகள் பின்வருமாறு:
- இன்சுலின் நிர்வாகத்தின் பகுதியில் மாற்றம்,
- இன்சுலின் அதிகரித்த உணர்திறன் (எடுத்துக்காட்டாக, மன அழுத்த காரணிகளை நீக்குதல்),
- அசாதாரண (அதிகரித்த அல்லது நீடித்த உடல் செயல்பாடு),
- இடைப்பட்ட நோயியல் (வாந்தி,),
- போதிய உணவு உட்கொள்ளல்,
- உணவைத் தவிர்ப்பது,
- மது அருந்துதல்,
- சில சிக்கலற்ற எண்டோகிரைன் நோய்கள் (முன்புற பிட்யூட்டரியின் பற்றாக்குறை அல்லது அட்ரீனல் கோர்டெக்ஸின் பற்றாக்குறை போன்றவை),
- சில மருந்துகளின் ஒரே நேரத்தில் பயன்பாடு ("பிற மருந்துகளுடன் தொடர்பு" என்ற பகுதியைப் பார்க்கவும்). இடைப்பட்ட நோய்கள்
இடைப்பட்ட நோய்களில், தீவிர வளர்சிதை மாற்ற கட்டுப்பாடு தேவைப்படுகிறது. பல சந்தர்ப்பங்களில், கீட்டோன் உடல்கள் இருப்பதற்கான சிறுநீர் சோதனைகள் சுட்டிக்காட்டப்படுகின்றன, மேலும் இன்சுலின் அளவை சரிசெய்தல் பெரும்பாலும் அவசியம். இன்சுலின் தேவை பெரும்பாலும் அதிகரிக்கிறது. டைப் 1 நீரிழிவு நோயாளிகள் குறைந்த பட்சம் ஒரு சிறிய அளவிலான கார்போஹைட்ரேட்டுகளை தவறாமல் உட்கொள்ள வேண்டும், அவர்கள் ஒரு சிறிய அளவு உணவை மட்டுமே எடுத்துக் கொள்ளலாம் அல்லது ஒன்று இருந்தால் கூட, அவர்கள் ஒருபோதும் இன்சுலின் நிர்வாகத்தை முற்றிலுமாக நிறுத்தக்கூடாது. குறுக்கு-நோயெதிர்ப்பு எதிர்வினைகள்
விலங்கு தோற்றத்தின் இன்சுலின் அதிக உணர்திறன் கொண்ட நோயாளிகளில், மனித இன்சுலின் குறுக்கு-நோயெதிர்ப்பு எதிர்வினை மற்றும் விலங்கு தோற்றத்தின் இன்சுலின் காரணமாக மனித இன்சுலினுக்கு மாறுவது கடினம். விலங்கு தோற்றத்தின் இன்சுலின் மற்றும் எம்-கிரெசோலுக்கு நோயாளியின் அதிகரித்த உணர்திறன் மூலம், இன்சுமேன் ® ரேபிட் ஜிடி என்ற மருந்தின் சகிப்புத்தன்மையை கிளினிக்கில் இன்ட்ராடெர்மல் சோதனைகளைப் பயன்படுத்தி மதிப்பீடு செய்ய வேண்டும்.மனித இன்சுலின் ஒரு உள்நோக்கி பரிசோதனையின் போது ஹைபர்சென்சிட்டிவிட்டி கண்டறியப்பட்டால் (ஆர்தஸ் போன்ற உடனடி எதிர்வினை), மேலும் மருத்துவ சிகிச்சையின் கீழ் மேலதிக சிகிச்சைகள் மேற்கொள்ளப்பட வேண்டும்.
வாகனங்கள் அல்லது பிற வழிமுறைகளை இயக்கும் திறன் மீதான தாக்கம்
நோயாளியின் கவனம் செலுத்துவதற்கான திறனும், சைக்கோமோட்டர் எதிர்விளைவுகளின் வேகமும் இரத்தச் சர்க்கரைக் குறைவின் விளைவாகவோ அல்லது பார்வை இடையூறுகளின் விளைவாகவோ பலவீனமடையக்கூடும். இந்த திறன்கள் முக்கியமான சூழ்நிலைகளில் (வாகனம் ஓட்டுதல் அல்லது பிற வழிமுறைகள்) இது ஒரு குறிப்பிட்ட ஆபத்தை ஏற்படுத்தும்.
நோயாளிகள் வாகனம் ஓட்டும்போது கவனமாக இருக்கவும், இரத்தச் சர்க்கரைக் குறைவைத் தவிர்க்கவும் அறிவுறுத்தப்பட வேண்டும். இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சியைக் குறிக்கும் அறிகுறிகளின் விழிப்புணர்வு குறைந்து அல்லது இல்லாத நோயாளிகளுக்கு இது மிகவும் முக்கியமானது, அல்லது அடிக்கடி இரத்தச் சர்க்கரைக் குறைவின் அத்தியாயங்களைக் கொண்டுள்ளது. அத்தகைய நோயாளிகள் வாகனங்கள் அல்லது பிற வழிமுறைகளுடன் அவர்களை ஓட்டுவதற்கான சாத்தியத்தை தனித்தனியாக தீர்மானிக்க வேண்டும்.
பிற மருந்துகளுடன் தொடர்பு:
வாய்வழி நிர்வாகத்திற்கான ஹைபோகிளைசெமிக் முகவர்களுடன் இணை நிர்வாகம், ஆஞ்சியோடென்சின்-மாற்றும் என்சைம் தடுப்பான்கள், டிஸோபிரமைடு, ஃபைப்ரேட்டுகள், ஃப்ளூக்செட்டின், மோனோஅமைன் ஆக்சிடேஸ் தடுப்பான்கள்,
பென்டாக்ஸிஃபைலின், புரோபாக்சிஃபீன், சாலிசிலேட்டுகள், ஆம்பெடமைன், அனபோலிக் ஸ்டெராய்டுகள் மற்றும் ஆண் பாலின ஹார்மோன்கள், சைபன்சோலின், சைக்ளோபாஸ்பாமைடு, ஃபென்ஃப்ளூரமைன், குவானெடிடின், ஐபோஸ்ஃபாமைடு, பினாக்ஸிபென்சாமைன், ஃபென்டோலாமைன், சோமாடோஸ்டால்ஃபோமைன், இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சி.
கார்ட்டிகோடிராப்பின், கார்ட்டிக்கோஸ்டீராய்டுகள், டெனோஸால், டயாசொக்சைட், சிறுநீரிறக்கிகள், குளுக்கோஜென் isoniazid, ஈஸ்ட்ரோஜென்கள் மற்றும் progestogens (போன்ற ஒரு ஒருங்கிணைந்த கர்ப்பத்தடை தற்போது), phenothiazine பங்குகள், வளர்ச்சி ஹார்மோன், சிம்பதோமிமெடிக் மருந்துகள் (எ.கா., எப்பினெப்பிரின், சால்ப்யுடாமால், டெர்ப்யூடாலின்), தைராய்டு ஹார்மோன் ஒருங்கிணைந்த பயன்பாடு, பார்பிட்யூரேட்டுகள், நிகோடினிக் அமிலம், பினோல்ஃப்தலின், பினைட்டோயின் வழித்தோன்றல்கள், டாக்ஸசோசின் இன்சுலின் ஹைபோகிளைசெமிக் விளைவை பலவீனப்படுத்தும்.
பீட்டா-தடுப்பான்கள், குளோனிடைன், லித்தியம் உப்புகள் இன்சுலின் ஹைப்போகிளைசெமிக் விளைவை பலப்படுத்தலாம் அல்லது பலவீனப்படுத்தலாம்.
எத்தனால் உடன்
எத்தனால் இன்சுலின் ஹைப்போகிளைசெமிக் விளைவை பலப்படுத்தலாம் அல்லது பலவீனப்படுத்தலாம். எத்தனால் நுகர்வு இரத்தச் சர்க்கரைக் குறைவை ஏற்படுத்தும் அல்லது ஏற்கனவே குறைந்த இரத்த குளுக்கோஸ் அளவை ஆபத்தான அளவிற்குக் குறைக்கும். இன்சுலின் பெறும் நோயாளிகளுக்கு எத்தனால் சகிப்புத்தன்மை குறைகிறது. அனுமதிக்கக்கூடிய அளவு ஆல்கஹால் உங்கள் மருத்துவரால் தீர்மானிக்கப்பட வேண்டும். பென்டாமைடினுடன்
ஒரே நேரத்தில் நிர்வாகத்துடன், இரத்தச் சர்க்கரைக் குறைவின் வளர்ச்சி சாத்தியமாகும், இது சில நேரங்களில் ஹைப்பர் கிளைசீமியாவாக மாறும்.
பீட்டா-தடுப்பான்கள், குளோனிடைன், குவானெடிடின் மற்றும் ரெசர்பைன் போன்ற அனுதாப முகவர்களுடன் இணைந்தால், அனுதாப நரம்பு மண்டலத்தை செயல்படுத்துதல் (ஹைபோகிளைசீமியாவுக்கு பதிலளிக்கும் வகையில்) அனிச்சை அறிகுறிகளின் பலவீனமான அல்லது முழுமையான இல்லாமை சாத்தியமாகும்.
அளவுக்கும் அதிகமான:
அறிகுறிகள்
உட்கொள்ளும் உணவு அல்லது ஆற்றலுடன் ஒப்பிடும்போது அதிகப்படியான இன்சுலின் வழங்குவது போன்ற இன்சுலின் அதிகப்படியான அளவு கடுமையான மற்றும் சில நேரங்களில் நீடித்த மற்றும் உயிருக்கு ஆபத்தான இரத்தச் சர்க்கரைக் குறைவுக்கு வழிவகுக்கும்.
இரத்தச் சர்க்கரைக் குறைவின் லேசான அத்தியாயங்கள் (நோயாளி நனவாக இருக்கிறார்) உள்ளே கார்போஹைட்ரேட்டுகளை எடுத்துக்கொள்வதன் மூலம் நிறுத்தலாம். இன்சுலின், உணவு உட்கொள்ளல் மற்றும் உடல் செயல்பாடு ஆகியவற்றின் அளவை சரிசெய்தல் தேவைப்படலாம்.
கோமா, வலிப்பு அல்லது நரம்பியல் கோளாறுகள் கொண்ட ஹைபோகிளைசீமியாவின் மிகவும் கடுமையான அத்தியாயங்கள் குளுகோகனின் உள்ளார்ந்த அல்லது தோலடி நிர்வாகத்தால் அல்லது செறிவூட்டப்பட்ட டெக்ஸ்ட்ரோஸ் கரைசலின் நரம்பு நிர்வாகத்தால் நிறுத்தப்படலாம்.குழந்தைகளில், நிர்வகிக்கப்படும் டெக்ஸ்ட்ரோஸின் அளவு குழந்தையின் உடல் எடைக்கு ஏற்ப அமைக்கப்படுகிறது. இரத்தத்தில் குளுக்கோஸின் செறிவை அதிகரித்த பிறகு, கார்போஹைட்ரேட்டுகள் மற்றும் அவதானித்தல் ஆகியவற்றின் ஆதரவான உட்கொள்ளல் தேவைப்படலாம், ஏனெனில் இரத்தச் சர்க்கரைக் குறைவின் அறிகுறிகளை மருத்துவ ரீதியாக நீக்கிய பின்னர், அதன் மறு வளர்ச்சி சாத்தியமாகும். குளுகோகன் ஊசி அல்லது டெக்ஸ்ட்ரோஸைத் தொடர்ந்து கடுமையான அல்லது நீடித்த இரத்தச் சர்க்கரைக் குறைவு ஏற்பட்டால், இரத்தச் சர்க்கரைக் குறைவின் மறு வளர்ச்சியைத் தடுப்பதற்காக குறைந்த செறிவூட்டப்பட்ட டெக்ஸ்ட்ரோஸ் கரைசலைக் கொண்டு உட்செலுத்துதல் செய்ய பரிந்துரைக்கப்படுகிறது. இளம் குழந்தைகளில், கடுமையான ஹைப்பர் கிளைசீமியாவின் சாத்தியமான வளர்ச்சியுடன், இரத்தத்தில் குளுக்கோஸின் செறிவை கவனமாக கண்காணிக்க வேண்டியது அவசியம்.
சில நிபந்தனைகளின் கீழ், நோயாளிகள் தங்கள் நிலையை மிகவும் கவனமாக கண்காணிப்பதற்கும் சிகிச்சையை கண்காணிப்பதற்கும் தீவிர சிகிச்சை பிரிவில் மருத்துவமனையில் சேர்க்க பரிந்துரைக்கப்படுகிறது.
விடுமுறை நிலைமைகள்:
ஊசிக்கான தீர்வு 100 IU / ml.
வெளிப்படையான மற்றும் நிறமற்ற கண்ணாடி (வகை I) ஒரு பாட்டில் 5 மில்லி மருந்து. பாட்டில் கார்க் செய்யப்பட்டு, அலுமினிய தொப்பியைக் கசக்கி, பாதுகாப்பு பிளாஸ்டிக் தொப்பியால் மூடப்பட்டிருக்கும். ஒரு அட்டை பெட்டியில் பயன்படுத்த வழிமுறைகளுடன் 5 குப்பிகளை. தெளிவான மற்றும் நிறமற்ற கண்ணாடி (வகை I) ஒரு கெட்டியில் 3 மில்லி மருந்து. கெட்டி ஒரு புறத்தில் ஒரு கார்க்குடன் கார்க் செய்யப்பட்டு, அலுமினிய தொப்பியுடன் பிழியப்பட்டு, மறுபுறம் - ஒரு உலக்கையுடன். பி.வி.சி படம் மற்றும் அலுமினியத் தகடு ஆகியவற்றின் கொப்புளம் பொதிக்கு 5 தோட்டாக்கள். அட்டைப் பெட்டியில் பயன்படுத்துவதற்கான வழிமுறைகளுடன் 1 கொப்புளம் துண்டு பேக்கேஜிங்.
தெளிவான மற்றும் நிறமற்ற கண்ணாடி (வகை I) ஒரு கெட்டியில் 3 மில்லி மருந்து. கெட்டி ஒரு புறத்தில் ஒரு கார்க்குடன் கார்க் செய்யப்பட்டு, அலுமினிய தொப்பியுடன் பிழியப்பட்டு, மறுபுறம் - ஒரு உலக்கையுடன். கெட்டி சோலோஸ்டார் ® செலவழிப்பு சிரிஞ்ச் பேனாவில் பொருத்தப்பட்டுள்ளது. 5 சோலோஸ்டார் சிரிஞ்ச் பேனாக்களில் ஒரு அட்டைப் பொதியில் பயன்பாட்டு அறிவுறுத்தலுடன்.
ஆரோக்கியமான வாழ்க்கை முறைக்கான ஒரு நபரின் விருப்பம், தீங்கு விளைவிக்கும் பொருட்களின் பயன்பாட்டைக் கட்டுப்படுத்துதல், உடல் செயல்பாடு மற்றும் கெட்ட பழக்கங்கள் இல்லாதது ஆகியவை பெரும்பாலான சந்தர்ப்பங்களில் மனித ஆரோக்கியத்தைப் பேணுவதற்கு மிகவும் முக்கியத்துவம் வாய்ந்தவை. இருப்பினும், சில நேரங்களில், எந்தவொரு தர்க்கத்திற்கும் மாறாக, ஒரு நபர் தனது ஆரோக்கியத்தை பொறுப்புடன் மற்றும் கவனமாக நடத்துகிறார், கடுமையான வளர்சிதை மாற்றக் கோளாறுகளை எதிர்கொள்கிறார். ஒரு நபர் குடிக்கவில்லை, உணவில் அதிகமாக ஈடுபடவில்லை, மன அழுத்தத்தைத் தவிர்த்து, உடல் ரீதியாக சுறுசுறுப்பாக இருந்தால் இது எப்படி நடக்கும்? காரணம், துரதிர்ஷ்டவசமாக, பரம்பரை முன்கணிப்பில் உள்ளது, இது இந்த விஷயத்தில் தீர்மானிக்கும் காரணியாகும், இதற்கு ஆதாரம் வகை 1 நீரிழிவு நோயின் நோயாக இருக்கலாம். இந்த வியாதியின் தனித்தன்மை என்ன, அதன் வளர்ச்சியின் வழிமுறை என்ன?
நீரிழிவு என்றால் என்ன?
டைப் 1 நீரிழிவு நோய் கணையத்தில் இன்சுலின் ஹார்மோனை உருவாக்கும் சில உயிரணுக்களின் இறப்பால் உருவாகும் ஒரு வியாதி. இந்த செல்களை நீக்குதல் மற்றும் அடுத்தடுத்த இன்சுலின் குறைபாடு வளர்சிதை மாற்ற செயல்முறைகள் மற்றும் ஹைப்பர் கிளைசீமியாவின் கடுமையான செயலிழப்புகளை ஏற்படுத்துகின்றன.
இந்த வழக்கில், நோயாளி பின்வரும் அறிகுறிகளை உணரலாம்:
இந்த நோய், சரியான நேரத்தில் கண்டறியப்படாதது, ஒரு நபருக்கு சிறுநீரகங்களில் மாற்ற முடியாத மாற்றங்கள், மாரடைப்பு, கைகால்களை வெட்டுதல் மற்றும் இறப்புக்கு கூட வழிவகுக்கும். அதனால்தான் சரியான நேரத்தில் சிகிச்சையைத் தொடங்குவதற்காக மட்டுமே நோய் எழும்போது அதைக் கைப்பற்றுவது மிகவும் முக்கியமானது.
உடலுக்கு இன்சுலின் ஏன் மிகவும் முக்கியமானது?
இன்சுலின் குறைபாட்டின் பின்னணியில் இந்த வகை வியாதி தோன்றுவதால், உடலுக்கு இந்த ஹார்மோன் இல்லாததை நிரப்புவதோடு சிகிச்சையும் தொடர்புடையதாக இருக்க வேண்டும். இருப்பினும், தொடக்கநிலையாளர்களுக்கு வளர்சிதை மாற்ற செயல்முறைகளில் அதன் பங்கு என்ன என்பதைப் புரிந்துகொள்வது அவசியம்.
அவர் தீர்க்கும் பணிகள் பின்வருமாறு:
- தசை நார்கள் மற்றும் மூளை நியூரான்களுக்கான ஊட்டச்சத்தின் முக்கிய ஆதாரமாக இருக்கும் குளுக்கோஸின் முறிவைக் கட்டுப்படுத்துதல்.
- தசை நார்களின் உயிரணுக்களின் சுவர்கள் வழியாக குளுக்கோஸின் ஊடுருவலுடன் சேர்ந்து.
- உடலின் தேவைகளைப் பொறுத்து கொழுப்புகள் மற்றும் புரதங்களின் உருவாக்கத்தின் தீவிரத்தை சரிசெய்தல்.
இவ்வளவு பரந்த மற்றும் மாறுபட்ட செயல்பாட்டைக் கொண்ட ஒரே ஹார்மோன் இன்சுலின் என்பதால், இது மனித உடலுக்கு முற்றிலும் இன்றியமையாதது. அதனால்தான் நீரிழிவு நோயால், நோயாளி இந்த ஹார்மோனுக்கு நெருக்கமான ஒரு பொருளை எடுக்க வேண்டிய கட்டாயத்தில் உள்ளார். இந்த மருந்துகள் நோயாளியை உள் உறுப்புகள் மற்றும் இரத்த நாளங்களின் மீளமுடியாத நோய்க்குறியியல் வளர்ச்சியிலிருந்து காப்பாற்றுகின்றன.
இன்சுலின் வகைகள்
இன்று மனித இன்சுலின் ஒப்புமைகளுக்கு இடையிலான முக்கிய வேறுபாடுகள் அத்தகைய காரணிகள்:
- மருந்து என்ன செய்யப்படுகிறது.
- மருந்தின் காலம்.
- மருந்து சுத்திகரிப்பு நிலை.
உற்பத்தியின் குறிப்பிட்ட தன்மையால், தயாரிப்புகளை கால்நடைகளிடமிருந்து பெறப்பட்ட நிதிகளாகப் பிரிக்கலாம், அவை பெரும்பாலும் பக்க விளைவுகள் மற்றும் ஒவ்வாமைகளை ஏற்படுத்துகின்றன, பன்றிகளிடமிருந்து மற்றும் மரபணு பொறியியல் மூலம் பெறப்படுகின்றன. இத்தகைய மருந்துகளில், எடுத்துக்காட்டாக, ஜெர்மன் இன்சுலின் ரேபிட் ஜி.டி.
வெளிப்பாட்டின் காலத்தின் படி, மருந்து அத்தகைய வகைகளாக பிரிக்கப்பட்டுள்ளது:
- குறுகிய இன்சுலின், சாப்பிட்ட பிறகு ஒரு ஆரோக்கியமான நபரின் ஹார்மோனின் வளர்ச்சியைப் பொருத்துவதற்காக, உணவுக்கு ஒரு மணி நேரத்திற்கு ஒரு மணி நேரத்திற்கு முன்பு நிர்வகிக்கப்படுகிறது. அத்தகைய நிதிகளில் இன்சுலின் இன்சுமன் ரேபிட் அடங்கும்.
- நீடித்தது, இது ஹார்மோனின் தானியங்கி உற்பத்தியை உருவகப்படுத்துவதற்காக ஒரு நாளைக்கு ஒரு முறை அல்லது இரண்டு முறை நிர்வகிக்கப்பட வேண்டும்.
பெரும்பாலான சந்தர்ப்பங்களில், உடலின் அன்றாட தேவையை பூர்த்தி செய்ய இரண்டு வகையான ஹார்மோனும் நோயாளிக்கு வழங்கப்படுகிறது. இருப்பினும், வயது அல்லது மனநல கோளாறுகள் காரணமாக தங்கள் நிலையை கட்டுப்படுத்த முடியாதவர்களுக்கு, மருந்தின் கணக்கிடப்பட்ட தோராயமான டோஸ் நிர்வகிக்கப்படுகிறது. அவரது நிலையில் ஏற்படும் மாற்றங்களுக்கு பொறுப்பு மற்றும் கவனத்துடன், ஒரு நபர் குறுகிய இன்சுலின் ரேபிட் அளவை சுயாதீனமாக கணக்கிட முடியும்.
மருந்து எடுத்துக் கொள்ளும் அம்சங்கள்
குறுகிய-செயல்பாட்டு மருந்துகளை உட்கொள்வது நோயாளி தனது உணவை சுயாதீனமாக திட்டமிட அனுமதிக்கிறது, உணவு மற்றும் அன்றாட வழக்கத்தை மிகவும் கண்டிப்பாக நம்பாமல். இதைச் செய்ய, சாப்பிடுவதற்கு முன்பு கார்போஹைட்ரேட்டுகளின் உட்கொள்ளல் மற்றும் இரத்தத்தில் உள்ள குளுக்கோஸின் அளவை சரியாகக் கணக்கிடுவது முக்கியம்.
இன்சுலின் இன்சுமேன் ரேபிட் ஜிடியின் வரவேற்பு நோயாளியின் வாழ்க்கைத் தரத்தை கணிசமாக மேம்படுத்த முடியும், ஏனென்றால் ஒரு நபரின் வாழ்க்கையின் தனிப்பட்ட தாளத்தை, அவரது உணவை கணக்கில் எடுத்துக்கொள்வது சாத்தியமாக்குகிறது.
மருந்து மற்றும் அளவைப் பயன்படுத்துவதற்கான முறை, அத்துடன் சேர்க்கை மற்றும் முரண்பாடுகளின் அம்சங்கள், இன்சுலின் ரேபிடிற்கான வழிமுறைகளின்படி கவனமாக ஆய்வு செய்யப்பட வேண்டும், மேலும் உங்கள் மருத்துவரிடம் விவாதிக்கவும் வேண்டும். நோயாளியின் மருந்தின் அளவை சரியாகக் கணக்கிடும் திறனும் மிக முக்கியமானது.
நோசோலாஜிக்கல் வகைப்பாடு (ஐசிடி -10)
| ஊசிக்கான தீர்வு | 1 மில்லி |
| செயலில் உள்ள பொருள்: | |
| மனித இன்சுலின் (100% கரையக்கூடிய மனித இன்சுலின்) | 3,571 மிகி (100 IU) |
| Excipients: மெட்டாக்ரெசோல், சோடியம் டைஹைட்ரஜன் பாஸ்பேட் டைஹைட்ரேட், கிளிசரால் (85%), சோடியம் ஹைட்ராக்சைடு (pH ஐ சரிசெய்யப் பயன்படுகிறது), ஹைட்ரோகுளோரிக் அமிலம் (pH ஐ சரிசெய்யப் பயன்படுகிறது), ஊசிக்கு நீர் |
கர்ப்பம் மற்றும் பாலூட்டுதல்
கர்ப்ப காலத்தில் இன்சுமான் ® விரைவான ஜி.டி.யுடன் சிகிச்சை தொடர வேண்டும். இன்சுலின் நஞ்சுக்கொடி தடையை கடக்காது. கர்ப்பம் முழுவதும் நீரிழிவு நோயுள்ள பெண்களுக்கு அல்லது கர்ப்பகால நீரிழிவு நோயை உருவாக்கிய பெண்களுக்கு கர்ப்பம் முழுவதும் வளர்சிதை மாற்ற கட்டுப்பாட்டை திறம்பட பராமரிப்பது கட்டாயமாகும்.
கர்ப்ப காலத்தில் இன்சுலின் தேவை கர்ப்பத்தின் முதல் மூன்று மாதங்களில் குறையும் மற்றும் பொதுவாக கர்ப்பத்தின் இரண்டாவது மற்றும் மூன்றாவது மூன்று மாதங்களில் அதிகரிக்கும். பிறந்த உடனேயே, இன்சுலின் தேவை வேகமாக குறைகிறது (இரத்தச் சர்க்கரைக் குறைவின் ஆபத்து அதிகரிக்கும்). கர்ப்ப காலத்தில் மற்றும் குறிப்பாக பிரசவத்திற்குப் பிறகு, இரத்தத்தில் குளுக்கோஸின் செறிவை கவனமாக கண்காணிப்பது அவசியம்.
நீங்கள் கர்ப்பமாக இருந்தால் அல்லது கர்ப்பத்தைத் திட்டமிடுகிறீர்களானால், உங்கள் மருத்துவரிடம் தெரிவிக்க மறக்காதீர்கள்.
தாய்ப்பால் கொடுக்கும் போது, இன்சுலின் சிகிச்சையில் எந்த கட்டுப்பாடுகளும் இல்லை, இருப்பினும், இன்சுலின் அளவு மற்றும் உணவு மாற்றங்கள் தேவைப்படலாம்.
உற்பத்தியாளர்
1. சனோஃபி-அவென்டிஸ் டாய்ச்லேண்ட் ஜிஎம்பிஹெச், ஜெர்மனி.இன்டஸ்ட்ரியல் பார்க் ஹோச்ஸ்ட் டி -65926, ப்ரூனிங்ஸ்ட்ராஸ் 50, பிராங்பேர்ட், ஜெர்மனி.
நுகர்வோரின் உரிமைகோரல்கள் ரஷ்யாவில் உள்ள முகவரிக்கு அனுப்பப்பட வேண்டும்: 125009, மாஸ்கோ, உல். ட்வெர்ஸ்காயா, 22.
தொலைபேசி: (495) 721-14-00, தொலைநகல்: (495) 721-14-11.
2. சி.ஜே.எஸ்.சி சனோஃபி-அவென்டிஸ் வோஸ்டாக், ரஷ்யா. 302516, ரஷ்யா, ஓரியோல் பிராந்தியம், ஓரியோல் மாவட்டம், கள் / என் போல்ஷெகுலிகோவ்ஸ்கோய், உல். லிவென்ஸ்காயா, 1.
ரஷ்யாவின் சனோஃபி-அவென்டிஸ் வோஸ்டாக் சி.ஜே.எஸ்.சி.யில் மருந்து உற்பத்தி செய்யும்போது, நுகர்வோர் புகார்கள் பின்வரும் முகவரிக்கு அனுப்பப்பட வேண்டும்: 302516, ரஷ்யா, ஓரியோல் பிராந்தியம், ஓரியோல் மாவட்டம், கள் / என் போல்ஷெகுலிகோவ்ஸ்கோய், உல். லிவென்ஸ்காயா, 1.
தொலைபேசி / தொலைநகல்: (486) 2-44-00-55.